La achalasia es un trastorno motor esofágico infrecuente, con un manejo terapéutico controvertido.
ObjetivoAnalizar nuestra experiencia en el manejo de la achalasia, valorando la repercusión de la cirugía mínimamente invasiva, sus complicaciones y resultados a corto y medio plazo.
MétodosEstudio descriptivo reprospectivo incluyendo los pacientes intervenidos desde 1999 a 2010 con diagnóstico de achalasia. Analizamos las pruebas diagnósticas previas, la duración de la sintomatología previa al diagnóstico, las terapéuticas no quirúrgicas previas, la vía de abordaje quirúrgico, el tipo de intervención antirreflujo, la duración y las complicaciones perioperatorias.
ResultadosFueron intervenidos 50pacientes por vía laparoscópica, 24varones y 26mujeres. La edad media fue de 47años. La media del tiempo de evolución de la enfermedad fue de 2años. Un 22% de los pacientes habían recibido entre 1 y 4sesiones de tratamiento endoscópico previo a la cirugía con recidiva sintomática. En 48 se asoció una funduplicatura tipo Dor y en 2, tipo Toupet. La media de tiempo quirúrgico fue de 123minutos. Se produjeron 9complicaciones intraoperatorias (5perforaciones gástricas mucosas, 2hemorragias, 1laceración hepática y 1broncoaspiración) y 4complicaciones postoperatorias (3cuadros de dolor escapular y 1colección subfrénica). El seguimiento medio fue de 28meses. En el 84% de los pacientes el resultado fue bueno o excelente a largo plazo, en el 12%, regular y en el 4%, malo.
ConclusionesDado el éxito a corto y largo plazo con una mínima morbilidad, la miotomía de Heller laparoscópica es el tratamiento de elección en los pacientes seleccionados para cirugía.
Achalasia is an uncommon oesophageal motor disorder, with a controversial therapeutic management.
AimThe aim of our study was to analyse our experience in the management of achalasia, assessing the impact of minimally invasive surgery, its complications and its outcomes in the short and medium term.
MethodsA retrospective and descriptive study was designed, including all patients operated on between 1999 and 2010 with the diagnosis of achalasia. Previous diagnostic tests, duration of symptoms, previous non-surgical treatment, surgical approach, associated antireflux intervention, surgical time and perioperative complications were analysed.
ResultsA total of 50patients, 24males and 26females, with a mean age of 47years underwent laparoscopic surgery. The mean duration of the disease was 2years. Eleven (22%) patients had received endoscopic treatment (1-4sessions) prior to the surgery, with 100% of symptomatic recurrence. The surgery was accompanied by a Dor fundoplication in 48patients, and Toupet fundoplication in the remaining two. The mean surgical time was 123minutes. There were 9intraoperative complications (5gastric mucosal perforations, 2bleeding, 1liver injury and 1aspiration); 4postoperative complications (3scapular pain and 1sub-phrenic collection) were reported. The long-term subjective symptomatic response was excellent/good in 84% of patients, intermediate in 12% and a poor response in 4%. The mean follow-up was 28months.
ConclusionsHeller cardiomyotomy should be the treatment of choice in selected Achalasia patients, because of its short and long term outcomes, and its low morbidity.
La achalasia es un trastorno de la motilidad esofágica de etiología desconocida1. Desde el punto de vista fisiopatológico se han planteado varias hipótesis, aceptándose en la actualidad la degeneración de las neuronas inhibitorias del plexo mientérico esofágico como origen del trastorno2.
Con una incidencia de 1-2casos por 100.000individuos/año, afecta a ambos sexos por igual y puede aparecer a cualquier edad, aunque es más frecuente entre la tercera y la quinta décadsa de la vida. Se caracteriza por el fracaso en la relajación del esfínter esofágico inferior (EEI) durante la deglución y ausencia de la onda motora a nivel del cuerpo del esófago. Histológicamente se ha demostrado ausencia, atrofia o desintegración de las células ganglionares del plexo mientérico esofágico y disminución de las fibras nerviosas motoras a nivel del esófago distal1–3.
El síntoma principal es la disfagia para sólidos y líquidos, que con frecuencia asocia regurgitación (60-80%) y en ocasiones dolor torácico o pérdida de peso1,3. La manometría esofágica es la prueba diagnóstica principal3. El tratamiento resulta controvertido al no existir un consenso de las indicaciones ni del momento de aplicar cada una de las opciones terapéuticas1,4.
En la actualidad el tratamiento quirúrgico de elección ante este tipo de enfermedad es la cardiomiotomía de Heller realizada por vía laparoscópica. Este tipo de abordaje ofrece ventajas tanto para el cirujano (mejor acceso y visión de la región cardial), como para el paciente, al beneficiarse de las ventajas de un abordaje mínimamente invasivo (menor dolor postoperatorio, reducción de las complicaciones postoperatorias, especialmente en lo referente a la herida quirúrgica, menor estancia hospitalaria y reducción del tiempo de incapacidad).
La primera miotomía de Heller laparoscópica fue comunicada por Cuschieri en 1991, desde entonces y a lo largo de los años la técnica se ha ido estandarizando y modificando paralelamente a los avances técnicos. Sin embargo al tratarse de un proceso quirúrgico poco prevalente, diferentes aspectos técnicos de la intervención continúan generando controversia, existiendo aún en la actualidad diferencias entre los distintos grupos.
ObjetivoAnalizar la experiencia en nuestro centro en el manejo quirúrgico de la achalasia, analizando la repercusión de la cirugía mínimamente invasiva, complicaciones y resultados a corto y medio plazo.
Material y métodosSe diseñó un estudio descriptivo y retrospectivo, incluyendo todos los pacientes intervenidos en nuestro complejo hospitalario con el diagnóstico de achalasia, desde el año 1999 hasta diciembre de 2010. La variable principal fue la respuesta sintomática postratamiento; como variables secundarias se analizaron diferentes aspectos: duración de la sintomatología previa al diagnóstico, terapéuticas no quirúrgicas previas, vía de abordaje quirúrgico, detalles técnicos, duración y complicaciones de la cirugía.
Análisis estadísticoLas variables cuantitativas continuas se expresaron como media y desviación típica. Las variables cuantitativas discretas se expresaron como mediana y rango.
Para el análisis estadístico se utilizó el paquete estadístico SPSS 11.5.1.
Técnica quirúrgicaTodos los pacientes incluidos en el estudio fueron intervenidos a través de abordaje laparoscópico realizando la misma técnica quirúrgica (con pequeñas variaciones): miotomía de Heller con funduplicatura parcial.
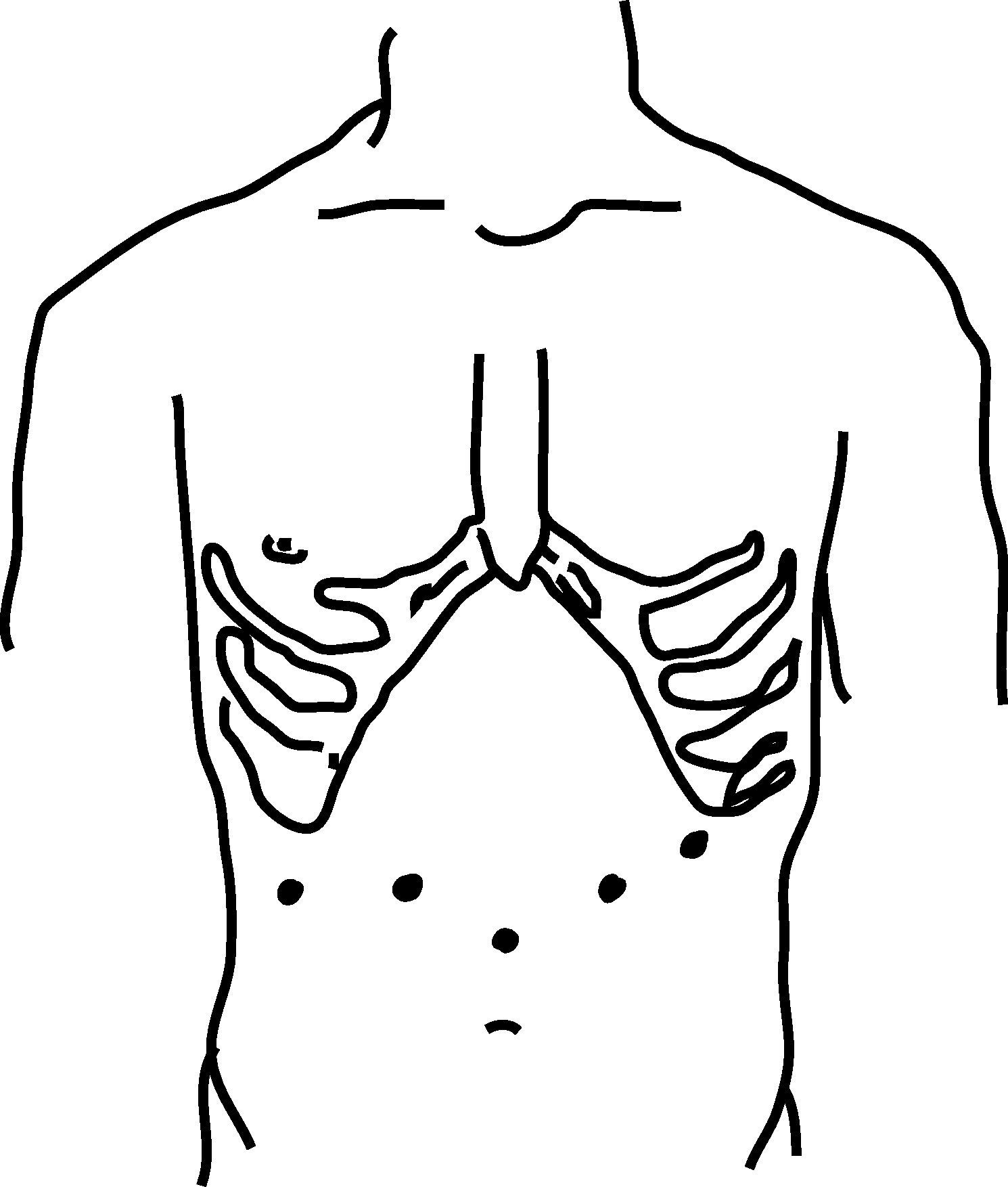
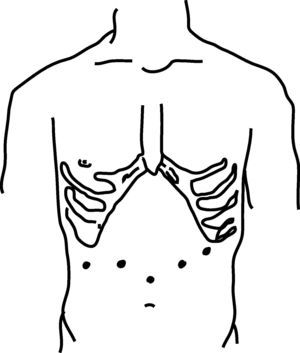
La posición utilizada fue de litotomía modificada, Trendelenburg inverso y con las extremidades inferiores en abducción. El neumoperitoneo se estableció de manera abierta. El resto de los trócares se colocaron bajo visión directa como muestra la figura 1. En todos los casos se emplearon ópticas de 30°.
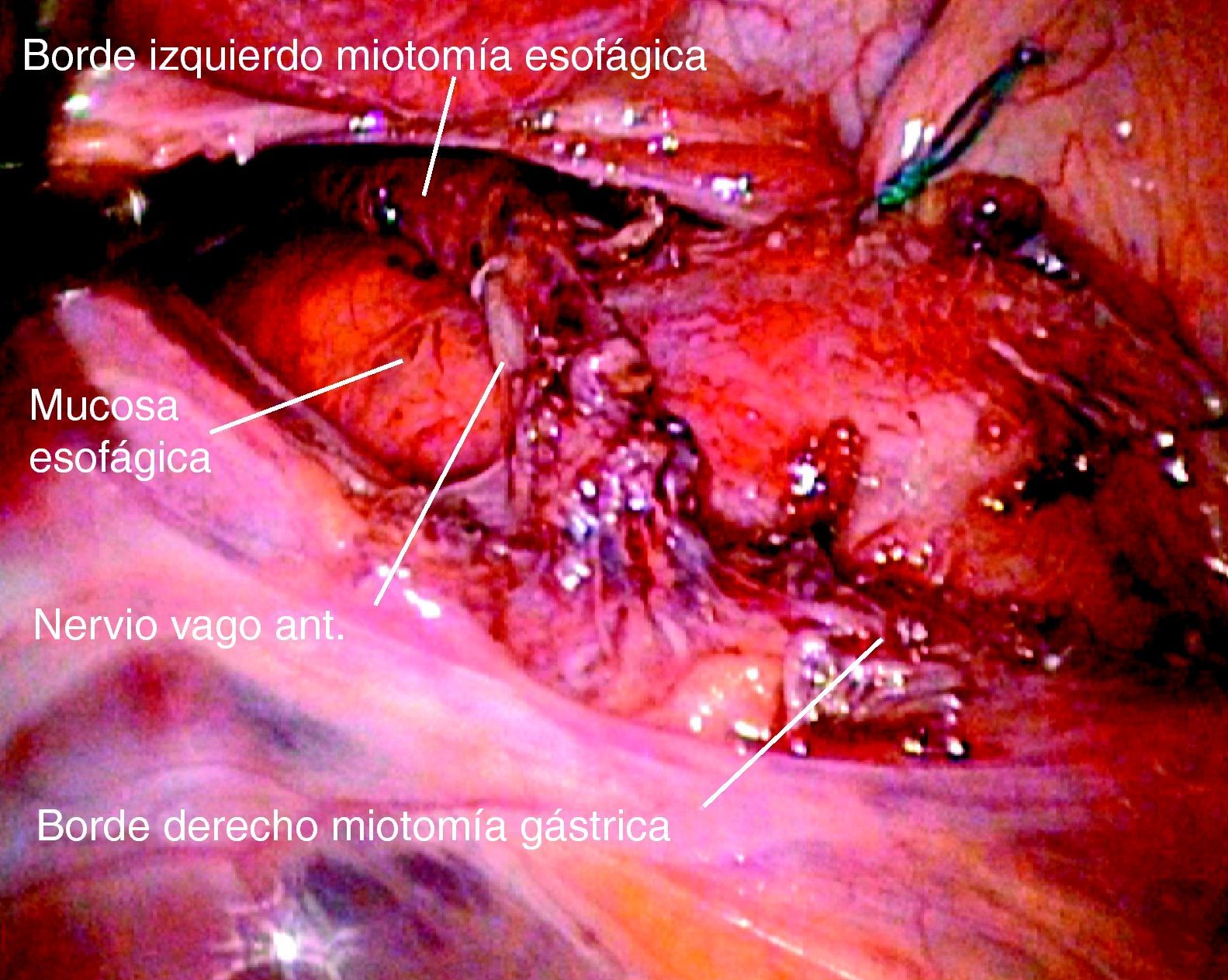
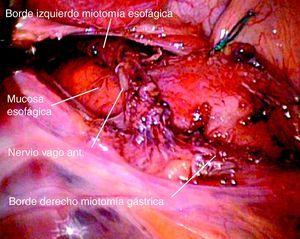
Tras la exposición de la cara esofágica anterior disecamos la unión esófago-gástrica en una longitud de 6 a 8cm en preparación para la miotomía; se identifica y respeta el nervio vago anterior para evitar la gastroparesia que puede facilitar el reflujo gastroesofágico (RGE) postoperatorio (fig. 2).
Únicamente en los casos en que se realizó una funduplicatura tipo Toupet se disecó circunferencialmente el esófago, seccionando los vasos cortos. Realizamos la miotomía empleando en combinación el bisturí monopolar y el ultrasónico, prolongándola unos 2-3cm hacia el estómago y al menos 5cm hacia el esófago. En caso de producirse una perforación accidental de la mucosa se suturó con monofilamento reabsorbible. Una vez completada la miotomía asociamos siempre una funduplicatura parcial.
Durante el período de estudio se han operado en nuestro centro 50pacientes diagnosticados de achalasia, todos ellos por vía laparoscópica, lo que supone una media de entre 4 y 5pacientes al año.
De los 50pacientes, 24 eran varones y 26mujeres, siendo la edad media en el momento de la intervención de 47años (rango 19-84). El tiempo de evolución de la enfermedad varió entre 4 y 273meses (mediana 24 meses). Un total de 11pacientes (22%), todos ellos en los primeros años de esta serie, habían recibido entre 1 y 4sesiones de tratamiento endoscópico previas a la intervención: en 4casos mediante dilatación neumática, en 5 con inyección de toxina botulínica y en 2pacientes mediante una combinación de ambas terapias; todos estos pacientes presentaron recidiva sintomática postratamiento endoscópico.
A todos los pacientes se les realizó preoperatoriamente una endoscopia digestiva alta, un estudio baritado esófago-gástrico y una manometría; únicamente no se completó esta última en 3casos por falta de colaboración de los pacientes. En un caso con antecedentes de enfermedad de Hodgkin se realizó además una TC tóraco-abdominal y una ecografía endoscópica para descartar una achalasia secundaria. Tras estas pruebas 37casos fueron clasificados como achalasia clásica y 13 como achalasia vigorosa.
ResultadosAnalizamos diferentes aspectos técnicos de la cirugía. La mediana de la longitud de la miotomía realizada fue de 6cm a nivel esofágico (rango 5-8cm) y 2cm a nivel gástrico (rango 1,5-3cm). En 46casos se comprobó la correcta realización de la miotomía y la ausencia de complicaciones: en 41pacientes mediante la instilación de suero con azul de metileno a través de la sonda naso-esofágica y en 5 mediante endoscopia digestiva alta intraoperatoria.
En todos los casos se asoció una funduplicatura: en 48pacientes se practicó una funduplicatura parcial anterior tipo Dor y en 2 pacientes con hernia de hiato asociada se realizó una funduplicatura posterior de 270° tipo Toupet.
La duración media de la intervención quirúrgica fue de 123minutos. Se produjeron 9 complicaciones intraoperatorias en 6pacientes, todas ellas de carácter leve: 5perforaciones gástricas mucosas que se resolvieron con sutura laparoscópica del defecto; 2hemorragias por lesión de una vena paracardial; una laceración hepática y 1episodio de broncoaspiración durante las maniobras de intubación. Durante el postoperatorio inmediato 3pacientes refirieron dolor escapular que prolongó la estancia hospitalaria sin mayor repercusión y uno presentó fiebre asociada a derrame pleural izquierdo y una pequeña colección subfrénica izquierda, que se resolvió con tratamiento antibiótico intravenoso. No hubo mortalidad asociada durante el período del estudio.
Todos los procedimientos se completaron por vía laparoscópica sin convertir ningún caso a laparotomía.
La mediana de seguimiento tras la cirugía fue de 28meses, debemos aclarar que la mayoría de los pacientes que se mantenían asintomáticos al segundo año de la intervención fueron dados de alta de nuestras consultas para continuar controles en Atención Primaria. En cuanto a la respuesta sintomática postratamiento, 33pacientes obtuvieron un resultado excelente (definido como la completa desaparición de la sintomatología); en 9pacientes el resultado fue bueno (mejoría de la clínica con aparición de episodios de disfagia o regurgitación menos de una vez por semana); en 6pacientes (12%) el resultado fue regular (mejoría sintomática, pero con aparición de disfagia o regurgitación más de una vez por semana), y en tan solo 2pacientes el resultado se consideró malo, tratándose ambos casos de achalasias clásicas: una de las pacientes presentó persistencia sintomática después de la intervención y le fueron realizadas 2dilataciones endoscópicas; en el otro caso la sintomatología reapareció a los 2años y en este momento se está evaluando la posible reintervención (tabla 1).
Resultados a largo plazo tras la miotomía de Heller laparoscópica
| Resultado | Definición | Pacientes (%) |
| Excelente | Completa desaparición de la sintomatología | 33 (66) |
| Bueno | Mejoría de la clínica con aparición de episodios de disfagia o regurgitación <1/semana | 9 (18) |
| Regular | Mejoría sintomática, pero con aparición de disfagia o regurgitación ≥1/semana | 6 (12) |
| Malo | Ninguna mejoría poscirugía | 2 (4) |
Durante el seguimiento no se realizaron de manera protocolizada estudios manométricos ni de otro tipo.
DiscusiónLa achalasia es el trastorno primario de la motilidad esofágica más conocido y mejor descrito. Dado que ninguna de las terapias actuales retorna la función esofágica a la normalidad su tratamiento es paliativo y orientado a disminuir la presión del EEI.
La administración de fármacos, fundamentalmente antagonistas del calcio o nitratos de acción prolongada, proporcionan una disminución de la presión del esfínter esofágico inferior5. Sin embargo su utilidad real en la práctica clínica es escasa, con un efecto, si existe, transitorio e incompleto. Actualmente no se aceptan de forma global como una medida terapéutica aislada, empleándose generalmente como un tratamiento de apoyo o previo a otro tipo de terapia6. En nuestra experiencia, en la práctica totalidad de los pacientes se pautó algún tipo de fármaco previamente a la cirugía como medida paliativa durante el tiempo de espera hasta la intervención. No analizamos el impacto del tratamiento farmacológico, al no plantearlo como una medida terapéutica de forma individual.
La inyección de toxina botulínica resulta efectiva (eficacia 60-85% inicialmente) y segura, pero su principal problema radica en la transitoriedad de su efecto6,7, por lo que se reserva a pacientes con riesgo excesivo para otro tipo de tratamiento. En nuestra serie siete pacientes habían recibido inyecciones de toxina botulínica previa a la cirugía; si bien todos ellos refirieron mejoría inicial de su sintomatología, especialmente de la disfagia, en todos los casos la clínica recidivó en pocos meses, requiriendo 5 de los pacientes varias sesiones de terapéutica endoscópica con toxina. Aunque no se reflejó en modo alguno en los resultados obtenidos, de forma subjetiva apreciamos mayores dificultades en el momento de realizar la cardiomiotomía en estos casos, debido a la reacción fibrótica que dificultó la correcta identificación de los planos de la pared esofágica a ese nivel.
Otra opción terapéutica es la dilatación neumática, que inicialmente obtiene resultados excelentes o buenos en el 40-50% de los pacientes, según las series; sin embargo estos empeoran en progresivas sesiones; además presenta menor eficacia en pacientes jóvenes. Su principal complicación a corto plazo es la perforación y a medio/largo plazo el RGE6,7. Algunos autores la consideran el tratamiento de primera línea por delante de la cirugía.
De los 50pacientes incluidos en nuestro estudio únicamente a 6 de ellos se les habían realizado dilataciones neumáticas endoscópicas. En todos los casos la clínica, fundamentalmente de disfagia, recidivó en el primer año. Sin embargo, estos datos no sirven para evaluar la eficacia o fracaso de esta técnica endoscópica, dado que en nuestro trabajo incluimos solo pacientes intervenidos quirúrgicamente. Sería lógico pensar que aquellos pacientes que responden bien a la terapéutica endoscópica no son remitidos a cirugía.
No obstante son muchos los artículos en que se compara la dilatación endoscópica y la cardiomiotomía quirúrgica, resultando frecuentemente difíciles de interpretar por la heterogeneidad de los pacientes y el empleo de diferentes técnicas quirúrgicas. En una reciente revisión sistemática realizada por Campos et al.4, se comparan la inyección endoscópica de toxina botulínica, la dilatación endoscópica y la cirugía mediante abordaje mínimamente invasivo, concluyendo que la cardiomiotomía se perfila como la técnica más efectiva, con buenos resultados inmediatos (tasas de éxito del 80-90%) y a medio/largo plazo, al proporcionar mayor alivio sintomático con bajo índice de complicaciones. Por otro lado, en el estudio aleatorizado de reciente publicación de Boeckxstaens et al.8 en que se compara la dilatación endoscópica con la miotomía de Heller laparoscópica no se demuestran diferencias significativas en cuanto a éxito terapéutico tras un periodo de seguimiento de 2años.
A los buenos resultados de la cirugía ha colaborado de forma definitiva la aplicación de técnicas quirúrgicas mínimamente invasivas, imponiéndose el abordaje laparoscópico como de elección en la achalasia, fuera ya de toda discusión, por encima del abordaje a cielo abierto y del toracoscópico. La miotomía de Heller toracoscópica, aunque viable, asocia mayor estancia hospitalaria postoperatoria, mayor malestar a corto plazo y mayor RGE a medio/largo plazo9. En nuestro centro no tenemos experiencia en este tipo de abordaje.
La miotomía de Heller laparoscópica con relación al abordaje laparotómico ofrece ventajas evidentes tanto al paciente como al cirujano. Por un lado la disección del hiato resulta más sencilla mediante laparoscopia al obtener un mejor acceso y exposición del campo operatorio que a través de la laparotomía clásica. Por otro lado la miotomía de Heller laparoscópica brinda a nuestros pacientes todas las ventajas de un abordaje mínimamente invasivo, con menor malestar postoperatorio, menor tiempo de hospitalización, y práctica desaparición de complicaciones relacionadas con las incisiones de la pared abdominal.
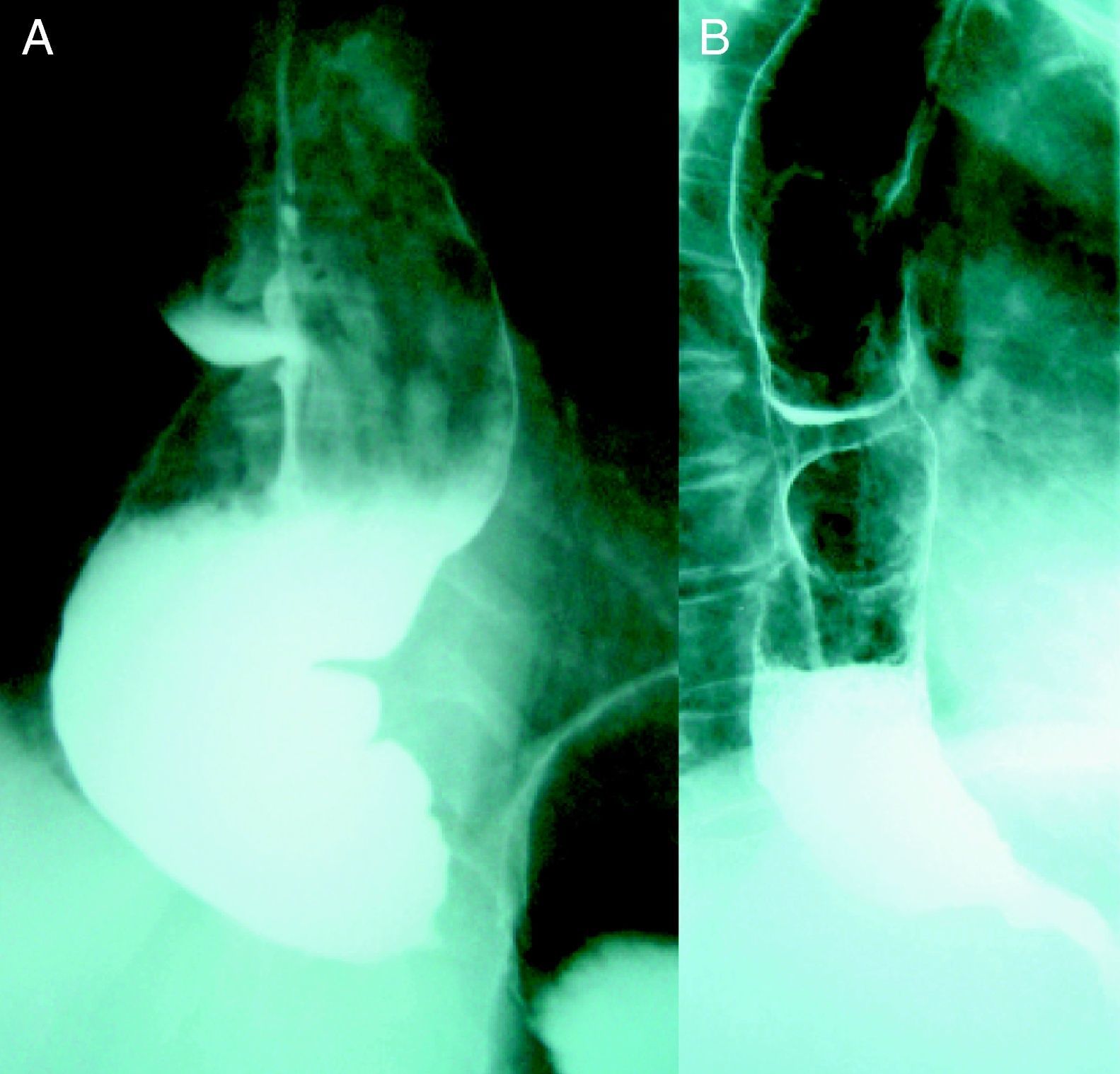
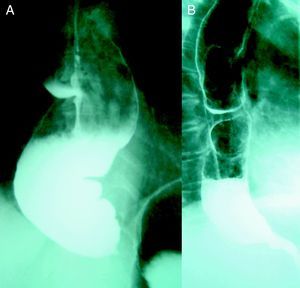
Parece que el éxito de la miotomía de Heller puede verse comprometido en casos de larga evolución con dilatación esofágica superior a los 4cm, señalando algunos autores incluso la esofaguectomía como primera opción terapéutica. En nuestra experiencia sin embargo, en pacientes con esófago sigmoideo se han obtenido buenos resultados tras la cardiomiotomía (fig. 3). Valorando además la importante morbimortalidad asociada a la esofaguectomía consideramos de primera elección la intervención de Heller independientemente del grado de dilatación esofágica.
En la prevención del RGE postoperatorio se ha demostrado la eficacia de la asociación a la cardiomiotomía de una técnica antirreflujo10,11. Continúa existiendo controversia respecto a la técnica antirreflujo a realizar. La funduplicatura de Nissen, si bien logra un buen control del RGE, parece asociar tasas de recurrencia de la disfagia significativamente mayores que funduplicaturas parciales como la ténica de Dor o la Toupet11. Estas dos últimas ofrecen resultados superponibles en cuanto al control del reflujo y a la reaparición de disfagia. En nuestro estudio la técnica empleada en el 96% de los pacientes fue la funduplicatura parcial anterior tipo Dor. Nos decantamos por esta, frente a otras funduplicaturas parciales como la de Toupet, por quedar la zona de la miotomía cubierta por la plastia, lo que minimiza las consecuencias de posibles microperforaciones mucosas, así como por la necesidad de menor disección y la preservación de las fijaciones naturales posteriores del hiato.
La longitud de la miotomía se ha relacionado directamente con la recidiva de la sintomatología, especialmente de la disfagia12. En nuestra serie en más del 50% de los pacientes la miotomía se prolongó en la vertiente esofágica 6cm y en la gástrica 2cm, logrando buenos o excelentes resultados en el 84% de los casos. Sin embargo no podemos analizar individualmente el impacto de la longitud de la miotomía en el éxito obtenido al no contar con un grupo control.
Otro problema fundamental al analizar el éxito o fracaso de este tipo de intervención es la definición de éxito. Se han descrito diferentes cuestionarios para la valoración por parte del propio paciente del grado de mejoría de la sintomatología tras la miotomía. De este modo, y como ocurre en nuestro estudio, el resultado se ve condicionado por la subjetividad.
Algunos grupos han protocolizado en el manejo postoperatorio de los pacientes a los que se realiza una miotomía, la realización de estudios manométricos u otro tipo de pruebas como estudios radiológicos baritados13. Aunque en nuestro grupo hasta la fecha no realizamos de forma estandarizada este tipo de estudios durante el seguimiento nos parece muy interesante, dado que permite analizar la correlación del éxito clínico con los resultados de dichas pruebas complementarias. No obstante en nuestra opinión el éxito o el fracaso de la técnica debe valorarse fundamentalmente basándose en la percepción del paciente, para ello sería de gran utilidad que el paciente respondiera al mismo cuestionario de valoración antes y después de la cirugía, lo que permitiría un análisis comparativo más concluyente.
No son muchos los trabajos en que se analizan los resultados de la miotomía de Heller laparoscópica a largo plazo. En 2006 Csendes et al.13 publicaron una serie de 67pacientes seguidos durante un periodo mayor a 190meses, observando un deterioro clínico progresivo en relación con los buenos resultados iniciales. Este trabajo sin embargo no incluyó pacientes intervenidos a través de un abordaje laparoscópico. Otros trabajos más recientes, como el de Chen14, en que se recogen de forma prospectiva 125pacientes intervenidos todos ellos a través de un abordaje laparoscópico, comunican muy buenos resultados a largo plazo (seguimiento>5 años). En nuestra experiencia, aunque el periodo de seguimiento es inferior y también lo es el tamaño muestral, no hemos observado un empeoramiento de los resultados al prolongar el tiempo de seguimiento.
Serían necesarios estudios con mayor número de pacientes y un seguimiento más prolongado en el tiempo para definir mejor la evolución a largo plazo y los factores condicionantes, tras la miotomía de Heller laparoscópica.
En los últimos años se han desarrollado nuevas técnicas endoscópicas para el tratamiento de la achalasia de forma experimental, entre las que cabe destacar la miotomía endoscópica transoral15. Perreta et al., mediante estudios en modelo porcino, concluyen que la miotomía endoscópica transoral es una técnica factible y segura, señalándola como una posible nueva estrategia en el tratamiento de la achalasia en pacientes seleccionados16,17 Además describen la técnica asociada a una funduplicatura intraluminal17 considerándola así como una técnica NOTES.
En conclusión, dada su baja incidencia, el tratamiento de la achalasia debe realizarse en centros de referencia y por equipos multidisciplinares, con los recursos y experiencia necesaria para atender este tipo de procedimientos y sus posibles complicaciones. El tratamiento más adecuado dependerá de múltiples factores, como el riesgo quirúrgico del paciente, la edad o la intensidad de la sintomatología. No obstante, a la vista de nuestros propios resultados y de las distintas series consultadas18,19 la miotomía de Heller laparoscópica asociada a una técnica antirreflujo es el tratamiento de elección en los pacientes seleccionados para cirugía.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.