Introducción
Quizás el mayor avance efectuado en la última década en cirugía, en general, y la colorrectal, en particular, consiste en la búsqueda de soluciones para reducir el traumatismo quirúrgico que resulta de la intervención quirúrgica efectuada.
Desde hace más de 20 años, los cirujanos dedicados a la cirugía general buscan la manera de hacer más digno el curso postoperatorio de los pacientes intervenidos por una enfermedad digestiva.
El ayuno preoperatorio, la deshidratación causada por la preparación intensiva de colon, el traumatismo quirúrgico infligido, el uso de drenajes y de la sonda nasogástrica, el uso excesivo de una fluidoterapia excesivamente larga y, quizás, el uso de opiáceos hacían que el paciente se mantuviera encamado durante días, paralizado por el dolor o su tratamiento y, además, edematoso por la ausencia de alimentación oral y la abundante fluidoterapia.
Se han realizado intentos para racionalizar este tratamiento multimodal perioperatorio.
La implementación de la anestesia epidural baja como tratamiento del dolor postoperatorio, el hecho de no usar drenajes si no son necesarios y el inicio de una alimentación oral más rápida han sido intentos importantes para humanizar este difícil período posquirúrgico.
No obstante, fue la introducción de la cirugía laparoscópica (CL) de colon en 19901 lo que verdaderamente significó un salto cualitativo importante, ya que se demostró que era posible reducir el dolor postoperatorio y, al mismo tiempo, preservar el peristaltismo intestinal después de una resección de colon por cáncer. Ello significaba por primera vez un menor uso de analgésicos, una alimentación oral temprana y una estancia hospitalaria más corta con mejor calidad de vida para el paciente.
No obstante, la CL de colon y recto sigue siendo difícil técnicamente y hay dificultades de difusión, pero hay 2 hechos objetivos obtenidos de 3 estudios aleatorizados que comparan el tratamiento laparoscópico y el convencional abierto (CA), que los datos de control oncológicos medidos por la supervivencia a 3 y 5 años son similares en ambos tratamientos y que la técnica hay que aprenderla con constancia y disciplina2-4.
Al mismo tiempo, la introducción del concepto 'fast-track' (FT) o multimodal por Kehlet ha significado una auténtica revolución5.
El hecho de discutir con el paciente antes de la intervención quirúrgica todos los pasos que se van a dar y cuánto tiempo va a durar el ingreso hospitalario, la no necesidad de ayuno preoperatorio clásico, la no preparación mecánica de colon, la cirugía mínimamente invasiva o de incisiones horizontales, la utilización de anestesia epidural torácica alta y la movilización y alimentación iniciadas el mismo día de la intervención quirúrgica, consiguieron que en el estudio controlado de Basso y Kehlet la estancia hospitalaria fuera de sólo 3 días para cirugía convencional de colon.
Ello ha significado que muchos cirujanos piensen que la introducción del concepto de FT iba a sustituir la necesidad de desarrollar la CL de colon. Diversos estudios aleatorizados están en marcha, pero estudios con relativo bajo power, como el de King et al, dejan ver que la unión del FT y la CL es mejor que el FT en combinación con la cirugía convencional en términos de estancia hospitalaria, morbilidad y los tests de calidad de vida.
En este trabajo de revisión se tratan estos temas y se intenta concluir cuál va a ser, a nuestro parecer, el concepto final que dará a nuestros pacientes la mejor calidad postoperatoria, sin menoscabo del fin oncológico, que es la mejor supervivencia a largo plazo.
¿Qué es la cirugía fast-track?
Podemos definir la rehabilitación multimodal o FT como el conjunto de modalidades peroperatorias encaminadas a acelerar la recuperación de los pacientes sometidos a cirugía convencional o laparoscópica, sin incrementar la morbilidad de los cuidados peroperatorios tradicionales. Los métodos utilizados incluyen anestesia epidural o regional alta, técnicas quirúrgicas mínimamente invasivas y unos cuidados postoperatorios agresivos, incluidas la restricción en la fluidoterapia, la mejora del control del dolor y de las náuseas postoperatorios, la nutrición enteral (oral) temprana y la movilización temprana. La combinación de estos procedimientos reduce la respuesta al estrés y la disfunción orgánica posquirúgicas, y acorta por lo tanto el tiempo necesario para la recuperación completa de los pacientes.
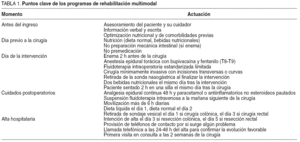
A continuación describimos sus características (tabla 1).
Período preoperatorio
Educación del paciente
Todos los pacientes son informados verbalmente y/o de forma escrita acerca del programa de rehabilitación multimodal (por un equipo formado por cirujanos, anestesistas y enfermería con dedicación al programa FT): opciones quirúrgicas, expectativas que se tienen en cuenta al alta hospitalaria (2 o 3 días), cuándo deberán comenzar la ingesta oral, la deambulación, y la recuperación de la función intestinal6. Algunos estudios han demostrado que los pacientes que están informados presentan menor ansiedad preoperatorio y requieren menos analgesia en el postoperatorio, e incluso pueden mejorar así su recuperación.
Evitar el ayuno preoperatorio
Estudios clínicos recientes muestran que la ingesta preoperatorio (hasta 2 h antes de la intervención quirúrgica) de bebidas ricas en hidratos de carbono pueden reducir la respuesta endocrina catabólica al estrés quirúrgico, y mejorar la resistencia a la insulina, así como disminuir la deshidratación postoperatoria con beneficios en la recuperación clínica del paciente.
No preparación intestinal mecánica
Aunque la preparación mecánica intestinal previa a la cirugía colorrectal se ha convertido en un dogma quirúrgico, hay poca evidencia científica, lo que demuestra la eficacia de esta práctica en la reducción de la tasa de complicaciones infecciosas y de fuga anastomótica7-8. Cuando se utiliza esta preparación, es más difícil controlar las heces líquidas que las sólidas, lo que puede llevar a un aumento significativo en la tasa de contaminación intraoperatoria con contenido intestinal. Además, ayuda a evitar la deshidratación postoperatoria especialmente en pacientes de edad avanzada en los que puede ser causa importante de morbilidad. Diversos estudios9 sugieren fuertemente que la cirugía colorrectal puede realizarse de una manera segura sin el uso rutinario de preparación intestinal.
Período operatorio
Anestesia regional
La patogenia de la morbilidad postoperatoria inespecífica, aquella no directamente relacionada con el tipo de técnica quirúrgica, se asocia con cambios en las funciones endocrino-metabólicas e inmunológico-inflamatorias. La clásica respuesta neurohumoral al estrés poslaparotomía incluye la liberación de hormonas catabólicas (cortisol y catecolaminas) y de una variedad de mediadores inflamatorios (citocinas, y metabolitos del ácido araquidónico)10,11, lo que conlleva a un hipermetabolismo e incremento de las demandas de los diferentes órganos corporales. Se supone así que modificaciones en la respuesta quirúrgica al estrés pueden mejorar los resultados postoperatorios12. La CL del colon ha mostrado una habilidad independiente para limitar las cascadas inflamatorias postoperatorias, como la proteína C reactiva y la interleucina 613-15.
Scott et al16 han demostrado una reducción similar en la respuesta al estrés a la laparotomía con la utilización de bupivacaína mediante un catéter epidural en el ámbito torácico alto (T6-T8) durante 48 h, preferiblemente de forma continua. La analgesia epidural torácica (TEA) inhibe los arcos aferente y eferente del reflejo simpático17, lo que conlleva la ausencia de déficits motores o sensoriales, y por lo tanto permite la deambulación temprana. Además acorta la duración del íleo postoperatorio tras cirugía abdominal convencional. En 1995, Bredtmann et al18 sugirieron que la combinación de CL, analgesia epidural torácica continua con bupivacaína y una nutrición oral temprana podría reducir la duración del íleo postoperatorio a menos de 48 h.
Otros beneficios adicionales de la TEA son la reducción de la retención urinaria y del sondaje prolongado (la sonda vesical se retira a las 48 h cuando se suspende la TEA), la simpatectomía limitada, lo que disminuye la incidencia de hipotensión; y la reducción de casi el 30% de la dosis de anestésico local necesario, comparado con la administración lumbar estándar19. Además también reduce el consumo miocárdico de oxígeno, la presión capilar pulmonar y en la arteria pulmonar, lo que asimismo aumenta la perfusión arterial coronaria20,21. Mejora también la función pulmonar postoperatoria, al revertir la función diafragmática tras la laparotomía, y mejora la capacidad vital forzada y el volumen espiratorio forzado en el primer segundo22.
La analgesia torácica con bupivacaína y bajas dosis de fentanilo administrados por vía epidural disminuye más la estancia hospitalaria tras colectomía laparoscópica que la utilización de analgesia controlada por el paciente (PCA) con morfina intravenosa23.
Restricción de la fluidoterapia
Todavía es relativamente poco lo que se sabe de la influencia que puede tener la administración de diferentes pautas de fluidoterapia en los resultados de la cirugía. La sobrecarga de volumen peroperatoria puede causar edema generalizado (incluido en el ámbito visceral)24-26, retraso en la recuperación de la motilidad gastrointestinal, dificultad en la cicatrización tisular y un aumento de las complicaciones cardiorrespiratorias. En cirugía de colon se ha demostrado que una restricción de la fluidoterapia perioperatoria se acompaña de una tasa de complicaciones postoperatorias menor (Brandstrup). El edema pulmonar subclínico y en otros tejidos puede provocar la disminución en la oxigenación tisular27, lo que explica así el mayor número de complicaciones respiratorias. También se han encontrado publicaciones que relacionan la sobrecarga de volumen con trombosis. La hipoproteinemia se asocia con el enlentecimiento del vaciado gástrico, la demora en la motilidad intestinal y, por lo tanto, en la persistencia del íleo paralítico28. De esta forma podemos afirmar que la fluidoterapia intravenosa peroperatoria, que no modifique el peso corporal reduce sustancialmente las complicaciones tras la cirugía colorrectal electiva29.
Prevención de náuseas y vómitos postoperatorios
Recientemente se han introducido anestésicos volátiles de acción rápida (desfluorano y sevoflurano), así como opiáceos de acción corta intraoperatoria (remifentanilo y alfentanilo) con el objetivo de disminuir las náuseas y los vómitos en las primeras horas de la cirugía. Una profilaxis racional de éstos se consigue, en primer término, con la aplicación de una técnica anestésica adecuada. El uso de antagonistas de receptores de la serotonina H3 y droperidol, así como dosis preoperatorias de glucocorticoides, se han mostrado efectivas30,31.
Normotermia intraoperatoria
Durante una colectomía no es infrecuente una caída de la temperatura de entre 2 y 4 °C. Esto provoca una estimulación del centro termorregulador con la producción secundaria de cortisol y catecolaminas, y aumenta todavía más la respuesta al estrés quirúrgico. La hipotermia intraoperatoria, por lo tanto, puede contribuir a la morbilidad12 y se debe corregir.
Incisiones
La CL es parte del tratamiento multimodal del FT. En el caso de cirugía abierta convencional el uso de incisiones transversas o curvas ha contribuido también a mejorar el curso postoperatorio, dado que estas incisiones conllevan menor dolor y disfunción pulmonar que las verticales32.
Cuidados postoperatorios
Revisión de los regímenes de cuidados peroperatorios
Muchos cirujanos utilizan rutinariamente un drenaje profiláctico en las anastomosis colorrectales. Existe una abundante evidencia33-36 que sugiere que esta práctica no tiene ningún efecto beneficioso en la identificación o drenaje de las fugas anastomóticas, e incluso puede ser perjudicial, ya que retrasan la movilización del paciente y hacen más engorrosos los cuidados postoperatorios37.
El uso en el postoperatorio de sondaje vesical se ha convertido en una rutina tras la cirugía mayor. Se recomienda dejar una sonda vesical en cirugía recta baja durante un máximo de 3 días y tan sólo 48 h tras otros tipos de cirugía colónica38. La utilización por vía epidural torácica de bajas dosis de bupivacaína de forma continua para el control del dolor postoperatorio, no es contraindicación para dejar este sondaje vesical más de 48 h39.
Desde el comienzo de la cirugía convencional moderna, los cirujanos evitamos la ingesta oral temprana tras cirugía abdominal, y se asocia una sonda nasogástrica profiláctica de descompresión de forma rutinaria40, con la intención de:
1. Acelerar la recuperación del peristaltismo.
2. Disminuir la distensión gástrica y acelerar su vaciado progresivo, facilitar la respiración y disminuir el riesgo de un broncoaspirado de contenido gástrico, para así disminuir las posibilidades de complicaciones pulmonares (neumonía).
3. Aumentar el confort del paciente, al disminuir la distensión abdominal, y con ello la sensación de náuseas y los vómitos.
4. Proteger las anastomosis intestinales recientemente constituidas, y así prevenir la fuga anastomótica.
5. Acortar la estancia hospitalaria.
El uso rutinario de la sonda nasogástrica se ha relacionado con un número mayor de episodios de fiebre e infecciones respiratorias, además de una iniciación tardía de la tolerancia. Se ha demostrado que esta medida es inefectiva en la consecución de cualquiera de estos objetivos, y que en realidad este beneficio se podría obtener evitando el sondaje prolongado. Sólo en un 8-13% de los pacientes hay necesidad de colocar de nuevo la sonda por persistencia de vómitos y cierto grado de dilatación gástrica41.
Control del dolor
El tratamiento efectivo del dolor postoperatorio puede conseguirse mediante la combinación de anestesia epidural alta y el uso de analgésicos orales (analgesia balanceada). La movilización temprana del paciente sólo es posible de esta manera en lugar del empleo de opioides, antiinflamatorios no esteroideos o analgésicos sistémicos42.
Nutrición enteral temprana
El íleo postoperatorio es un fenómeno transitorio que ocurre tras cirugía abdominal, debido a una inhibición de la motilidad intestinal secundaria a un estímulo del reflejo simpático como parte del traumatismo quirúrgico de la cavidad abdominal. La hiperreactividad simpática se asume inducida por la laparotomía, la manipulación continuada del mesenterio y del intestino, la cirugía prolongada y la resección extensa43. La actividad peristáltica del intestino delgado se recupera a las 6-12 h de la cirugía, la del estómago, a las 12-24 h, y la del colon, a las 48-120 h. El íleo paralítico contribuye al dolor postoperatorio, al malestar y a la morbilidad pulmonar44, por lo que la reducción de éste puede facilitar la ingesta oral y mejorar la capacidad física del paciente, con la disminución de la morbilidad45.
La literatura médica actual no apoya la tan difundida práctica de prescribir la abstinencia alimentaria por varios días tras resecciones colorrectales electivas46. La adecuada nutrición ha sido siempre un objetivo importante del cuidado postoperatorio. Hoy se sabe que la alimentación oral temprana es segura y que la mayoría de los pacientes pueden tolerarla. Acorta la duración del íleo, acelera la recuperación del funcionamiento intestinal y disminuye las alteraciones del balance nitrogenado47. Mejora el estado nutricional global de los pacientes en el postoperatorio, con la reducción de las complicaciones sépticas y la respuesta catabólica a la cirugía, y secundariamente la morbilidad general, comparada con la nutrición parenteral9. Finalmente, otra ventaja potencial, aunque difícil de cuantificar, es la sensación de bienestar de los pacientes con alimentación oral. El impacto psicológico de ésta puede desempeñar un importante papel en el proceso de recuperación.
Movilización temprana
Desde hace muchos años se han reconocido los beneficios de la movilización y de la alimentación oral tempranas en el postoperatorio48. A pesar de ello, se presta poca atención a ésta, y rara vez se moviliza a la mayoría de los pacientes durante los primeros días del postoperatorio. El avance de la movilización activa temprana con más horas fuera de la cama durante la primera semana postoperatoria en pacientes con rehabilitación multimodal contribuye a la mejora de la función pulmonar y de la saturación de oxígeno49, la menor reducción de masa muscular, con mantenimiento de la fortaleza de ésta y la limitación de la disrupción de los reflejos ortostáticos, la reducción del íleo postoperatorio, de la tromboembolia y de las complicaciones respiratorias50,51. La movilización temprana postoperatoria requiere que al mismo tiempo se efectúe el programa de mejora del tratamiento del dolor anteriormente citado52. El uso de cisaprida se consideró una ayuda para mejorar la motilidad gastrointestinal, pero no se apreció mejoría con su utilización en algunos estudios, y además, debido a la posibilidad de efectos secundarios arritmogénicos, algunos autores no lo recomiendan53.
La reducción en la duración del íleo postoperatorio con FT (de 3-5 días a 1-2 días) se explica por el esfuerzo de estos programas en omitir sondas nasogástricas y en instaurar tempranamente la ingesta y la movilización53. Además, la analgesia epidural continua con anestésicos locales facilita la remisión temprana del íleo postoperatorio, especialmente si lo comparamos con otras técnicas analgésicas con opioides2.
Se aconseja utilizar criterios para dar de alta al paciente en el programa FT. Que el paciente tenga alimentación oral completa, haya tenido deposición, sea ambulante y, lo que es importante, esté de acuerdo con el alta son criterios importantes que se deben respetar
Fast-track y cirugía laparoscópica colorrectal
Tan sólo hay 2 estudios prospectivos aleatorizados publicados en la actualidad en el que se comparen CA-FT con CL-FT.
El trabajo de Basse et al54 es el primer estudio aleatorizado y ciego en el que se combina el cuidado FT con la CL. En él se compara la evolución de 30 pacientes intervenidos por CL-FT, con otros 30 intervenidos por CA-FT. El estudio muestra que la recuperación funcional de una larga variedad de funciones orgánicas es más rápida, pero similar, en CL que en CA. Este estudio no revela una diferencia estadísticamente significativa en la estancia hospitalaria (2,9 frente a 2,3 días), morbilidad (26 frente a 20%) o readmisión (20 frente a 26%) en ambos grupos. Ante estos hallazgos, los autores enfatizan que la evolución posquirúrgica puede depender exclusivamente de los cuidados postoperatorios más que de que la técnica quirúrgica empleada sea mínimamente invasiva o CA, por lo menos en cuanto a resección colónica. Los autores comentan que los pacientes sometidos a CL también reciben una incisión abdominal, aunque más corta, que en CA y que esto sería la causa de la ausencia de diferencias entre los 2 grupos55.
Este estudio, con 30 pacientes en cada brazo del estudio aleatorizado, tiene a juicio de los críticos un power escaso. Se necesitarían muchos más pacientes por grupo para poder obtener diferencias estadísticas (véase el estudio aleatorizado LAFA).
King et al56 sí que aprecian mejoras a corto plazo en la CL colorrectal (41 pacientes) en comparación con la CA (19 pacientes), cuando ambas se realizan bajo un programa de rehabilitación multimodal: estancia hospitalaria 5,2 frente a 7,4 días (p = 0,018), morbilidad 14 frente a 26% (p = 0,208), readmisión 5 frente a 26% (p = 0,027). Este estudio se caracteriza por la inclusión de pacientes con enfermedad rectal, además de colon, con su repercusión lógica en la estancia hospitalaria. Las diferencias respecto a Basse et al se deben a que estos últimos excluyeron pacientes con anastomosis rectal (o que requiriesen estoma), así como a los pacientes que no tuviesen una vida independiente previamente en domicilio, incluidos además pacientes con enfermedad tanto benigna, como maligna. De este modo, King et al concluyen que la resección laparoscópica del cáncer colorrectal dentro de un programa FT puede aportar los mejores resultados clínicos a corto plazo para los pacientes con un cáncer colorrectal resecable.
Estudio aleatorizado LAFA
En el área de Amsterdam y Maastricht se está realizando actualmente este estudio aleatorizado en pacientes con cáncer de colon derecho, colon izquierdo y sigmoide.
Se trata de 4 grupos de 100 pacientes, a los que se somete aleatoriamente a tratamiento peroperatorio FT o convencional. En cada una de estas 2 modalidades se aleatoriza a los pacientes para cirugía CA o CL. Por lo tanto, se distinguen 4 grupos de pacientes: tratamiento peroperatorio FT con cirugía abierta, FT con CL; tratamiento peroperatorio convencional con cirugía CA y peroperatorio convencional con CL. La pregunta principal del estudio es la duración de la estancia hospitalaria y sus repercusiones económicas. Los fines secundarios son el análisis de la morbilidad y la respuesta inflamatoria. El power del estudio se ha calculado en razón a los supuestos siguientes: grupo FT con cirugía convencional, 5 días de ingreso; grupo FT con CL, 3 días; grupo perioperatorio convencional con cirugía CA, 10 días de estancia, y perioperatorio convencional con CL, 7 días. Se espera la terminación del estudio en el año 2008.
¿Cómo lo estamos haciendo?
A pesar de la evidencia clínica de la mejoría en la recuperación postoperatoria con los programas de rehabilitación multimodal, la realidad del día a día en la mayoría de los hospitales es otra. Kehlet et al57 publicaron este año un interesante artículo en el que se recogen las características de los cuidados preoperatorios de 295 hospitales: 39 del Reino Unido, 50 de Francia, 54 de Alemania, 50 de Italia, 52 de Estados Unidos y 50 hospitales de España. En más del 85% de los pacientes se utilizó preparación mecánica colónica. La sonda nasogástrica se retiró en el 78% de los pacientes sometidos a laparoscopia el día de la intervención quirúrgica, mientras que esto sólo se produjo en el 33% de los pacientes sometidos a laparotomía58. La técnica quirúrgica más utilizada fue la CA (en el 98% de los casos en el Reino Unido, el 63% en Francia, el 81% en Alemania, el 90% en Italia, el 90% en España y el 73% en Estados Unidos). La utilización de analgesia epidural se utilizó tan sólo en el 8% de los hospitales en Francia, en el 12% de Italia y España, en el 27% en Estados Unidos y Alemania, y en el 67% en el Reino Unido. Dependiendo del país, la ingesta se reinició entre el 2.o y el 5.o día del postoperatorio. En España la media para el inicio de la tolerancia a líquidos fue de 5,3 días, y de 6,9 días para la ingesta normal. A los 5 días en el 82% de los pacientes sometidos a CL se había recuperado la función intestinal (entendida como el momento de aparición de ruidos intestinales, movimientos intestinales, y en el que se produce la ingesta normal), mientras que tan sólo en el 53% de los pacientes de CA. En Europa la mayoría de los pacientes (media del 53%) caminaban con normalidad al 3.er día del postoperatorio, mientras que en Estados Unidos el 71% caminaban el 2.o día y el 85%, en el 3.o. En Europa los pacientes sometidos a CL tuvieron una estancia hospitalaria menor que los sometidos a laparotomía (8,7 frente a 11,9 días), con una estancia de 11,8 días en los pacientes en los que se produjo conversión a CA59-64.
Los resultados de este estudio muestran que las estrategias que se han demostrado efectivas en mejorar la recuperación de los pacientes en el postoperatorio, en acortar la estancia hospitalaria, y en reducir las complicaciones postoperatorias, como evitar la preparación intestinal y el sondaje nasogástrico, utilizar una técnica mínimamente invasiva (laparoscopia), utilizar analgesia epidural, y la promoción de la ingesta y la movilización tempranas, no parecen aplicarse en la práctica clínica habitual en Europa ni en Estados Unidos.
Conclusiones
Los esfuerzos recientes para mejorar la recuperación postoperatoria y reducir la estancia hospitalaria y la morbilidad incluyen aspectos técnicos, como cirugía mínimamente invasiva (CL) o convencional con incisiones horizontales, aspectos anestésicos (anestésicos de acción corta y anestesia regional), y una mejora del dolor postoperatorio con analgesia epidural torácica alta continua en procedimientos mayores, junto con el ajuste de los cuidados generales postoperatorios, y evitar sondas nasogástricas, drenajes, con la institución temprana de la ingesta oral y la movilización el mismo día de la intervención quirúrgica. Este tratamiento combinado en el contexto de cirugía FT ha resultado en la mejoría de los resultados quirúrgicos, tanto en cirugía CA como CL colónica. Pero no debemos olvidar que tan sólo del 4 al 44% de los cirujanos europeos permite que sus pacientes toleren alimentos sólidos tempranamente tras cirugía abdominal (1 de 15), y que sólo el 66% de los anestesistas europeos utilizan analgesia epidural tras cirugía abdominal mayor.
La puesta en marcha de las guías FT requiere un esfuerzo coordinado por parte de todo el personal sanitario, no sólo de los médicos y de los profesionales de enfermería. Cada paso en el cuidado es crucial para la recuperación segura de estos pacientes. Esto empieza por el despacho del cirujano, donde se debe informar y enseñar al paciente con detalle acerca de la duración prevista de la hospitalización y la recuperación de la normalidad en la motilidad intestinal. Los pacientes incluidos así en estos programas esperan un ingreso más corto, comparado con los no preparados de este modo2.
Una de las principales preocupaciones acerca del alta hospitalaria temprana tras la cirugía abdominal mayor es si los pacientes pueden presentar una complicación anastomótica en casa. ¿Es seguro dar de alta a los pacientes ancianos y/o pacientes de alto riesgo a los 3-5 días de la cirugía? La experiencia publicada sugiere que la fuga anastomótica ocurre raramente en pacientes FT y además la sintomatología abdominal de la dehiscencia se manifestaría claramente antes del alta. Además, hasta la fecha no se han publicado efectos adversos cuando se ha instruido a los pacientes para llamar al médico si presentan síntomas sospechosos en domicilio. Nosotros no creemos que sea inapropiado o inseguro, debido a que la proximidad a los hospitales permite la readmisión en pocas horas si aparece algún signo de complicación. Puede ser discutido si la cirugía colónica FT puede conllevar una mayor tasa de readmisiones (del 20%), pero más del 65% de estas readmisiones ocurren después del 5.° día postoperatorio y, por lo tanto, no podrían prevenirse con una estancia hospitalaria mayor59.
La introducción del FT reduce el coste y la estancia de los pacientes sometidos a procedimientos quirúrgicos generales (18 de 4). Así, estos programas son del interés de la administración hospitalaria y compañías de seguros, que suelen poner restricciones económicas a los cuidados de los pacientes. No debemos olvidar, sin embargo, que lo primero y el objetivo más importante es proporcionar el mayor estándar de calidad en los cuidados en todos y cada uno de los pacientes. Los métodos de rehabilitación multimodal pueden representar una solución ideal para la estandarización de los cuidados preoperatorios, postoperatorios e intraoperatorios, y reducir los costes mientras se mejora en los cuidados de los pacientes, que son superiores a los cuidados postoperatorios convencionales6. Permiten a los pacientes marcharse de alta antes de una forma significativa, con la consiguiente reducción en las cifras de infección nosocomial, y permiten un uso de las camas hospitalarias más eficiente, con la reducción así de los costes hospitalarios.
Aunque los cuidados FT confieren beneficios significativos en términos de recuperación del funcionamiento gastrointestinal, hospitalización postoperatoria y morbilidad, puede ser difícil explicar el papel relativo en los cuidados peroperatorios de cada uno de sus fundamentos. La contribución relativa de la analgesia epidural, la alimentación oral temprana y la cisaprida son desconocidas. Estudios futuros deben clarificar la importancia relativa de los factores individuales en la reducción del íleo paralítico postoperatorio.
Como conclusión, podemos decir que el impacto de un programa de rehabilitación multimodal en la recuperación postoperatoria tras CL colorrectal y convencional ha de evaluarse con mayor detalle. Estudios aleatorizados, controlados, doble ciego con una elevada evidencia, deben realizarse previamente a la aplicación rutinaria del tratamiento FT a todo paciente que vaya a someterse a una CL.
Correspondencia:
Dr. M.A. Cuesta.
Department of Surgery. VU Medisch Centrum.
De Boelelaan 1117. Postbus 7057 Amsterdam. Netherlands.
Correo electrónico: ma.cuesta@vumc.nl
Manuscrito recibido el 21-9-2006 y aceptado el 21-9-2006.