Las enfermedades agudas esofágicas o esofagogástricas (rotura o perforación esofágica, dehiscencias anastomóticas esofagoyeyunales o esofagogástricas, cauterización) pueden llevar al paciente a una situación catastrófica en pocas horas. Esto obliga al cirujano a realizar, en una primera fase, la desconexión del tracto digestivo alto (esofagectomía o esofagogastrectomía, yeyunostomía de alimentación y esofagostomía terminal cervical) difiriendo la reconstrucción para un segundo tiempo.
El segundo tiempo quirúrgico puede realizarse mediante plastias gástricas, cólicas o yeyunales. Clásicamente la gastroplastia estaba indicada en la reconstrucción por afección maligna1,2 para minimizar la morbimortalidad de esta cirugía, y se reservaba la coloplastia para los pacientes con afección benigna porque sus resultados funcionales se consideraban mejores y ofrecían una mejor calidad de vida3,4. Sin embargo, en series recientes se cuestiona dicho concepto1; algunos autores defienden que las gastroplastias presentan mejor funcionalismo a largo plazo5. No obstante, en un porcentaje elevado de casos, no se puede utilizar el estómago para la reconstrucción del tránsito digestivo debido a una cirugía gástrica previa, por lo que la coloplastia es la técnica de necesidad. Asimismo, hay diferencias en cuanto a la utilización del colon derecho y el izquierdo. Los defensores de la coloplastia derecha se basan en dos factores: a) si se preserva el íleon terminal, la anastomosis cervical se realiza entre dos segmentos de calibre similar6, y b) la válvula de Bauhin disminuye el reflujo biliar en la plastia y el esófago remanente7. A favor de la coloplastia izquierda se postula la menor variabilidad anatómica de los vasos cólicos izquierdos y la mejor propulsión del bolo alimentario a este nivel. Ambas son isoperistálticas14.
Se ha realizado un estudio retrospectivo de las plastias esofágicas efectuadas en un segundo tiempo en la Unidad de Cirugía Esofagogástrica del Servicio de Cirugía General y Digestiva del Hospital Universitari de Bellvitge. Se han registrado diversas variables: epidemiológicas, clínicas, pruebas diagnósticas, técnica quirúrgica, mortalidad y morbilidad postoperatoria.
Pacientes y métodoDesde enero de 2001 a octubre de 2006 se realizaron 20 reconstrucciones esofágicas diferidas en el Servicio de Cirugía General y Digestiva del Hospital Universitari de Bellvitge. Se ha realizado una revisión retrospectiva de datos epidemiológicos, técnica quirúrgica empleada, morbilidad mayor y menor y mortalidad postoperatoria.
Antes de ser intervenidos para su reconstrucción, los pacientes se sometieron a un estudio para valorar las afecciones en el colon mediante colonoscopia y enema opaco. Otras pruebas complementarias fueron tomografía computarizada (TC) abdominal y pruebas funcionales respiratorias. No se realizaron arteriografías para el estudio de los vasos cólicos.
El seguimiento posterior fue un mínimo de 6 meses.
Técnica quirúrgica
Desde hace 2 años, la técnica de elección en nuestro grupo es la gastroplastia con acondicionamiento gástrico siempre que sea posible, aunque ha sido la coloplastia derecha el recurso más utilizado.
Cuando la indicación quirúrgica es una coloplastia, se procede a la disección de la fascia de Toldt. Se moviliza el colon derecho y se disecan los vasos cólicos derechos, los cólicos medios y los ileocólicos. Se procede al pinzamiento vascular de ileocólicos y cólicos derechos y se valora la vascularización del injerto a los 10 min. Si no presenta signos de isquemia o estasis vascular, se secciona el íleon terminal con grapa-dora lineal, se ligan los vasos ileocólicos y cólicos derechos, sección del colon transverso y ascenso de la plastia cólica vía mediastino anterior o subcutánea. En caso de que la vascularización tras el pinzamiento no sea satisfactoria, se moviliza el colon izquierdo y se disecan los vasos cólicos izquierdos repitiendo la maniobra de pinzamiento. Si en este caso la vascularización a través de la arcada es correcta, se utiliza la plastia izquierda. En ambos casos la anastomosis cervical se realiza esofagocólica o esofagoileal terminolateral manual con puntos discontinuos. Se realiza anastomosis coloyeyunal en Y de Roux y yeyunoyeyunal. En caso de coloplastia derecha se completa con anastomosis ileocólica, y colocólica cuando se trata de coloplastia izquierda. La anastomosis coloyeyunal se realiza siempre en Y de Roux, desestimando la anastomosis cologástrica aun en aquellos casos que fuese factible, para evitar el reflujo biliar que puede ser causa de colitis.
Cuando la técnica reconstructiva seleccionada es la gastroplastia, 15 días antes se procede al acondicionamiento gástrico mediante arteriografía. Si se confirma la anastomosis fisiológica entre la arteria gastroepiploica izquierda y la derecha, se procede a la embolización selectiva de las arterias gástrica izquierda, gástrica derecha y esplénica en su origen. A las 24 h el paciente es dado de alta. A los 15 días se interviene vía laparotomía media; se realiza disección, sección y ligadura de las arterias anteriormente citadas. Se diseca la curvatura menor, se abre la transcavidad de los epiplones y se diseca la curvatura mayor, con precaución para preservar la arteria gastroepiploica derecha y su anastomosis. Se ligan los vasos cortos y a continuación se confecciona la plastia gástrica de unos 3 cm de diámetro con grapadoras lineales, invaginando la línea de grapado con puntos sueltos. Se asciende la plastia vía mediastino anterior o subcutánea y se concluye la intervención con anastomosis esofagogástrica terminolateral manual.
Método estadístico
Para el análisis descriptivo se utilizó análisis de frecuencias (media ± desviación estándar), mediante PC IBM-compatible mediante el paquete informático SPSS 15.0 para Windows.
ResultadosSe intervino a 20 pacientes, 16 varones y 4 mujeres, con una media de edad de 54,3 ± 17,5 años. La etiología que motivó la desconexión esofágica fue: ingesta de cáusticos por ideación suicida en 7 pacientes, perforación espontánea o síndrome de Boerhaave en otros 7, perforación esofágica iatrogénica en 3 pacientes (1 tras intervención de un divertículo epifrénico, 1 tras reintervención de hernia hiatal recidivada y 1 tras manipulación endoscópica), 1 caso de fístula traqueoesofágica tras intubación prolongada, 1 por dehiscencia de anastomosis esofagoyeyunal tras gastrectomía total y 1 por necrosis de la gastroplastia tras esofagectomía transhiatal por adenocarcinoma esofágico.
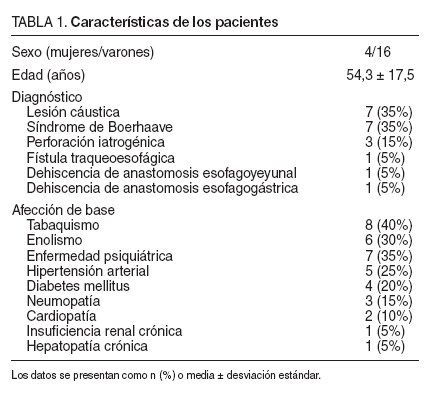
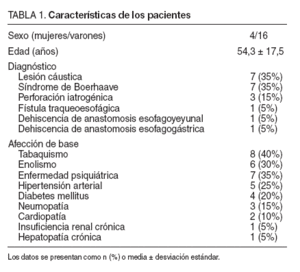
Las enfermedades relacionadas con más frecuencia se recogen en la tabla 1.
TABLA 1. Características de los pacientes
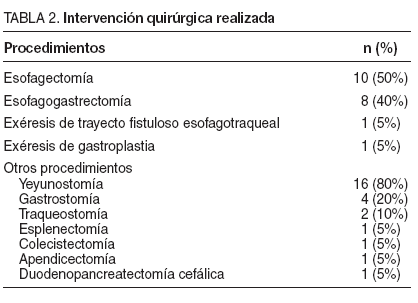
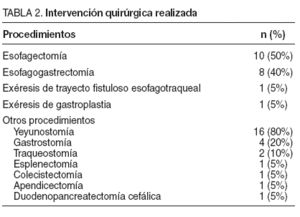
En el 50% (10 pacientes) el procedimiento empleado en la primera intervención fue la esofagectomía, seguido de la esofagogastrectomía en el 40% (8 pacientes). En 1 caso se resecó únicamente el trayecto fistuloso entre tráquea y esófago y en otro caso se practicó exéresis de la plastia gástrica tras dehiscencia de anastomosis esofagogástrica. En todos ellos se realizó esofagostomía cervical terminal. En los 8 casos que precisaron esofagogastrectomía, 7 fueron por ingesta de cáusticos por ideación suicida. Se asoció yeyunostomía de alimentación en un 80%. Los procedimientos quirúrgicos asociados se detallan en la tabla 2.
TABLA 2. Intervención quirúrgica realizada
El tiempo medio de espera hasta la reconstrucción fue de 272 ± 110 días. Durante ese período todos los pacientes recibieron nutrición enteral, vía gastrostomía o yeyunostomía y fueron controlados por la unidad de dietética del hospital, consiguiendo un estado nutricional adecuado en el momento de la cirugía, con una media de albúmina de 37,3 ± 6,8 g/l (normal entre 33 y 50 g/l), el mínimo fue de 22 g/l (correspondiente al paciente en que se asoció duodenopancreatectomía) y el máximo de 51 g/l.
La cirugía de reconstrucción del tránsito se realizó mediante 18 (90%) coloplastias y 2 (10%) gastroplastias (tabla 2). El tipo de plastia cólica utilizada en la reconstrucción fue coloplastia derecha en el 70% (14 pacientes) e izquierda en el 30% (4 pacientes). En 11 de los 20 pacientes se desestimó la gastroplastia por gastrectomía asociada a esofagectomía (8 casos) o cirugía gástrica previa (3 casos) (funduplicatura o gastroplastia). De los 9 pacientes con estómago íntegro, la gastroplastia se realizó en 2 casos. En el 85% se ascendió vía mediastino anterior y en el 15% restante por vía subcutánea. La media de tiempo quirúrgico fue de 202 ± 147 min. En las dos gastroplastias, 2 semanas antes se realizó acondicionamiento gástrico, sin complicaciones durante su realización y la estancia hospitalaria fue de 24 h. Todos los pacientes fueron extubados en las primeras 24 h tras la cirugía.
Morbilidad y mortalidad
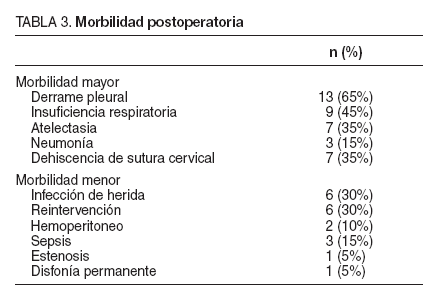
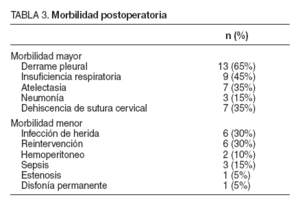
La complicación postoperatoria más frecuente fue la insuficiencia respiratoria (definida como el cociente entre PO2/FiO2 < 300), que se diagnosticó en el 45% de los casos. El 65% de los pacientes presentó derrame pleural; el 35%, atelectasia, y el 15%, neumonía. La infección de la herida se dio en 6 (30%) casos (tabla 3). Respecto a otras complicaciones específicas descritas en la literatura, como hemotórax, quilotórax o sangrado de la sutura cervical intraluminal, no se ha observado ningún caso en nuestra serie.
TABLA 3. Morbilidad postoperatoria
Analizando las dehiscencias de las anastomosis intraabdominales de las coloplastias, no se observó ningún caso tanto en coloyeyunal o yeyunoyeyunal como colocólica o ileocólica. Sin embargo, la incidencia de dehiscencia de la anastomosis cervical fue del 35% (7 casos), todas en el grupo de la coloplastia y resueltas con tratamiento conservador.
Se reintervino a 5 pacientes, 3 por sepsis (1 laparotomía exploradora, 1 absceso cervical y 1 fístula del antiguo muñón duodenal mal drenada) y 2 por hemoperitoneo: 1 debido a sangrado del mesocolon que requirió desconexión y posterior reconstrucción con injerto libre de yeyuno y otro en el que no se evidenció la causa. No se detectó ninguna isquemia de la plastia. La estancia media hospitalaria fue de 50,7 ± 58,3 días. La mortalidad fue del 10% (2 casos): 1 sepsis secundaria a coleperitoneo por dehiscencia del antiguo muñón duodenal y 1 arritmia cardíaca en paciente con cardiopatía de base. En el seguimiento posterior se ha detectado un 5% (1 caso) de estenosis de la anastomosis resuelta mediante dilatación y un 5% (1 caso) de disfonía por lesión del nervio recurrente.
DiscusiónLa reconstrucción del tránsito esofágico en un segundo tiempo es un proceso técnicamente complejo y lastrado con una importante morbilidad. La coloplastia ha sido el recurso más frecuentemente utilizado en estos pacientes al atribuírsele un mejor funcionalismo a largo plazo3,4. Aunque, en los últimos años, diferentes estudios2,8 muestran la gastroplastia como primera opción.
Respecto al tipo de coloplastia, hay grupos que defienden la elección del colon derecho6,7,13, basados en tres aspectos: el calibre similar entre íleon terminal y el esófago que facilitan la anastomosis, el efecto de la válvula de Bauhin para disminuir el reflujo biliar y que es isoperistáltica. En cambio, otros autores14 defienden la plastia izquierda puesto que la arteria cólica izquierda es menos variable, el mesocolon a este nivel tiene mayor plasticidad, su luz es de menor diámetro y su acción propulsora del bolo alimentario es mejor. En nuestra experiencia, la coloplastia derecha con anastomosis esofagoileal ha sido de primera elección (70%) respecto a la izquierda, que se utilizó en un 20%, y siempre de segunda opción. La sección de los vasos ileocólicos y cólicos derechos nos permite una plastia de longitud suficiente e isoperistáltica y la reconstrucción ileocólica presenta menos morbilidad que la colocólica.
Hemos de resaltar el importante número de dehiscencias anastomóticas cervicales(35%) en las coloplastias –que se autolimitaron con tratamiento médico–, aunque concuerda con otras series18. Pensamos que la dificultad en la microcirculación distal de la plastia, propiciada por su longitud, el trayecto más largo (mediastino anterior y subcutáneo)3,14,15 y la estrechez del manubrio esternal, es uno de los factores que influyen en su aparición. Algunos autores han utilizado injertos microvasculares en la reconstrucción esofágica, tanto con aporte adicional en los vasos ileocólicos en la coloplastia derecha19 como con coloplastia izquierda libre20 o injertos yeyunales microvascularizados21. Hemos utilizado esta técnica en un caso de necrosis secundaria de la coloplastia con buenos resultados, pero no lo incluimos en nuestro estudio. Pensamos que puede ser un buen recurso en casos seleccionados.
No realizamos arteriografía preoperatoria para la evaluación de la vascularización cólica y preparación técnica, ya que preferimos el pinzamiento vascular durante la cirugía; tampoco se resecó el manubrio esternal en ningún paciente. En nuestra serie todas las plastias se ascendieron por mediastino anterior.
En los 9 pacientes diagnosticados de insuficiencia respiratoria, en 3 fue secundaria a neumonía nosocomial, que mejoró con tratamiento antibiótico. En 2 casos el origen fue un derrame pleural mal drenado, que requirió la recolocación de drenajes y en 4 la etiología fue por atelectasia, que se solucionó con fibrobroncoscopia. La afectación pleural en la tunelización y posterior ascenso de la plastia preesternal creemos que es uno de los factores más importantes que contribuye a los problemas pulmonares de estos pacientes.
Reintervenimos a 5 pacientes. Uno de ellos por un abceso cervical que se solucionó con reapertura de la cervicotomía y drenaje: no se constató dehiscencia anastomótica. De los 2 pacientes reintervenidos con la orientación de sepsis abdominal, en uno realizamos una laparotomía exploradora con lavado de la cavidad abdominal sin encontrar un foco claro de sepsis y en el otro una laparotomía por coleperitoneo secundario a dehiscencia de muñón duodenal de gastrectomía previa, que falleció a las 24 h. En los 2 pacientes cuyo diagnóstico fue hemoperitoneo, la causa fue sangrado por un vaso del mesocolon en uno de ellos y en el otro no pudimos objetivar su etiología. Creemos que es una cirugía con un potencial de complicaciones importante por los varios parénquimas implicados en ella, que precisa de vigilancia intensa en el postoperatorio y, a nuestro modo de ver, decisiones agresivas tempranas ante la sospecha de una mala evolución solucionable con tratamiento quirúrgico.
Nuestro grupo, según los estudios de Leers et al8 y Giudicelli et al2, ha iniciado la implementación de la gastroplastia como opción en la reconstrucción esofágica tanto en cirugía en un tiempo como en la de dos tiempos, al asociarse a una menor morbimortalidad8. Además, desde la introducción del acondicionamiento gástrico previo a la gastroplastia, se ha mejorado sustancialmente la vascularización de la plastia. En las dos gastroplastias realizadas no se ha detectado isquemia ni dehiscencia de la anastomosis. Existe controversia en la literatura sobre cuál es el mejor mecanismo para realizar el acondicionamiento, así como el tiempo de espera para la segunda intervención. En nuestro grupo lo realizamos siguiendo la misma vía de abordaje que Akiyama et al9, la embolización arteriográfica, esperando una media de 15 días10,11. Otros autores12 realizan el acondicionamiento vía laparoscópica. Creemos que esta opción conlleva una mayor morbilidad asociada a la anestesia general y la técnica quirúrgica comparada con el abordaje arteriográfico. Por otra parte, no hemos constatado una mayor dificultad técnica en el manejo quirúrgico de los pacientes con acondicionamiento gástrico. En los últimos 2 años, la primera opción de nuestro grupo en la reconstrucción esofágica es la gastroplastia con acondicionamiento gástrico; a pesar de esto, en nuestra serie el 55% de los pacientes tenían gastrectomía o cirugía gástrica previa, por lo que la plastia cólica era la única opción posible.
La complicación potencialmente más grave de esta cirugía es la necrosis de la plastia, que se asocia a una elevada mortalidad si no se interviene con rapidez16.En nuestra serie tuvimos un caso de isquemia secundaria tras hemoperitoneo, que requirió de nueva desconexión y posterior reconstrucción con injerto libre de yeyuno.
La calidad de vida de los pacientes sometidos a una desconexión esofágica es mala17. La reconstrucción del tránsito digestivo en un segundo tiempo la mejora considerablemente. Tuvimos un caso de estenosis cervical, como secuela de una fístula previa, que requirió dilataciones endoscópicas.
La reconstrucción esofágica en un segundo tiempo tiene una alta morbilidad y una mortalidad aceptable. La coloplastia es, en nuestra experiencia, y debido a la situación clínica previa, la primera opción en la mayoría de los pacientes que precisan una reconstrucción del tránsito esofágico. Pensamos que en los casos con estómago conservado la gastroplastia con acondicionamiento gástrico puede ser una buena alternativa. La dificultad técnica de esta cirugía y la elevada morbilidad postoperatoria de estos pacientes recomiendan su realización en centros altamente especializados.
Correspondencia: Dr. L. Farran Teixidó. Departamento de Cirugía Esofagogástrica. Servicio de Cirugía General y Digestiva. Hospital Universitario de Bellvitge. Feixa LLarga, s/n. 08907 L’Hospitalet de Llobregat. Barcelona. Es paña. Correo electrónico: lfarran@aecirujanos.es
Manuscrito recibido el 11-6-2007 y aceptado el 22-1-2008.