Introducción. Se describe el tratamiento de la fístula vaginal rádica mediante la interposición de tejido bulbocavernoso (técnica de Martius).
Pacientes y métodos. Desde 1990 hasta 1998 se han intervenido 6 pacientes (5 fístulas rectovaginales y una vesicovaginal), en 4 casos la enfermedad inicial fue cáncer de cérvix, en uno un cáncer de endometrio y en otro un adenocarcinoma de recto medio. En 4 pacientes, la aparición de la fístula fue espontánea, y en el resto inducida tras manipulación instrumental. En todos los casos, antes de la reparación quirúrgica se realizó detección de enfermedad tumoral recurrente o persistente mediante biopsias y estudio de extensión, y colostomía derivativa previa durante al menos 6 meses. En 5 casos se realizó interposición de tejido bulbocavernoso excepto en uno en el que se realizó una modificación de la técnica original mediante autoinjerto pediculado miocutáneo.
Resultados. Todas las fístulas cerraron y permanecen cerradas tras un seguimiento medio de 34 meses. En 3 fístulas con más de 4 años de seguimiento no se han observado recurrencias tardías. Todas las pacientes con fístulas rectovagina les permanecen libres de enfermedad tumoral. La paciente con fístula vesicovaginal también curó, aunque falleció a los 14 meses por progresión metastásica de su enfermedad. Entre las complicaciones locales destacan 2 hematomas bulbares y una infección de herida quirúrgica.
Conclusiones. La técnica de Martius es una excelente solución para pacientes bien seleccionadas con fístulas vaginales de origen actínico, con una mínima morbilidad y escasas secuelas posquirúrgicas.
Introduction. The authors describe an approach to radical vaginal fistula repair involving closure and interposition of bulbocavernous tissue (the Martius technique).
Patients and methods. Between 1990 and 1998, 6 patients (5 with rectovaginal fistulas and 1 with a vesicovaginal fistula) were treated by means of this technique. The underlying disease was cervical cancer in 4 patients, endometrial cancer in 1 and adenocarcinoma of mid rectum in the remaining patient. The fistula developed spontaneously in 4 cases and was iatrogenic in the other two. Prior to surgical repair, the existence of recurrent or persistent tumor was ruled out in every case by biopsy, determination of the extension and diverting colostomy performed at least six months earlier. Interposition of bulbocavernous tissue was carried out in 5 patients. In the sixth, a modification of the original technique involving a pedicled myocutaneous flap was used.
Results. All the fistulas closed and remain so after a mean follow-up of 34 months. There has been no evidence of late recurrence in 3 cases with follow-up periods of over 4 years. All the patients who had rectovaginal fistulas remain tumor-free. The patient who presented a vesicovaginal fistula was also cured, although she died 14 months later due to metastatic progression of her disease. The local complications consisted of two cases of bulbar hematoma and one case of surgical wound infection.
Conclusions. The Martius technique is an excellent solution for carefully selected patients with actin-related vaginal fistulas as the morbidity is minimal and postoperative sequelae are rare.
Introducción
La aparición de una fístula rectovaginal, vesicovaginal o vesicouretrovaginal inducida o secundaria a radioterapia es una secuela enormemente incapacitante para la paciente y un reto quirúrgico para el cirujano. Desde un punto de vista histórico, ha existido cierto grado de frustración en el tratamiento de esta enfermedad, ya que las pacientes se veían abocadas in extremis a una colostomía definitiva para manejar esta complicación. Se han descrito múltiples opciones, desde operaciones no resectivas (interponiendo tejidos sanos como epiplón, músculo recto anterior, músculo gracilis o grasa y músculo bulbocavernoso, interposición de tejido colónico sano no irradiado técnica de Bricker o bien realizando colostomías permanentes en casos desesperados), resectivas con preservación de esfínteres como proctectomía con anastomosis primaria en sus diversas formas (mediante técnica de pull-through, con mucosectomía rectal baja, etc.) o resecciones sacrificando esfínteres como la amputación abdominoperineal y/o la exenteración pélvica1.
En este artículo se pretende exponer y revitalizar una de las técnicas clásicas de interposición de tejido sano en la fístula rectovaginal con resultados clínicos satisfactorios comprobados, como es la operación de Martius, sorprendentemente algo olvidada por parte de cirujanos y ginecólogos, que aún de forma ocasional siguen tratando este problema, por fortuna, poco frecuente2.
Pacientes y métodos
De 1990 a 1998 hemos intervenido a 6 pacientes con fístula rectovaginal o vesicovaginal de origen rádico, espontáneas o inducidas, mediante la operación de Martius (cierre de los orificios e interposición de tejido musculograso del bulbocavernoso).
Cinco fueron fístulas rectovaginales y una era una fístula vesicovaginal. La descripción de las fístulas y los datos clínicos más relevantes se presentan en las tablas 1 y 2. La edad media de las pacientes fue de 58 años (rango, 49-66 años).
En 4 casos, la enfermedad inicial fue un cáncer de cérvix (uno de ellos con un cáncer epidermoide de vagina asociado) y en los otros dos un cáncer de endometrio y de recto medio. Los cinco de origen ginecológico habían sido tratados mediante histerectomía total y doble anexectomía (dos de ellos con una linfadenectomía pélvica y una colpectomía superior asociadas) y el adenocarcinoma rectal mediante una exanteración pélvica posterior.
En 4 casos, la aparición de la fístula fue espontánea y en otros dos inducida tras la manipulación instrumental (biopsias del fondo de saco vaginal). En el caso de la fístula vesicovaginal, ésta apareció a los 2 meses de la intervención quirúrgica y se intentó solucionar por vía abdominal, transvesicalmente, encontrando una cistitis actínica y una pequeña fístula en el cuello vesical posterior al trígono y a escasos centímetros de los orificios ureterales, que no pudo cerrarse logrando sólo agravar la sintomatología y aumentar la fístula.
Las fístulas rectovaginales se exploraron inicialmente bajo anestesia, mediante colposcopia y rectosigmoidoscopia, tomando biopsias de los bordes para descartar recidiva o persistencia tumoral. En todos estos casos se realizó una colostomía derivativa previa a la intervención reparadora, que se demoró al menos 6 meses.
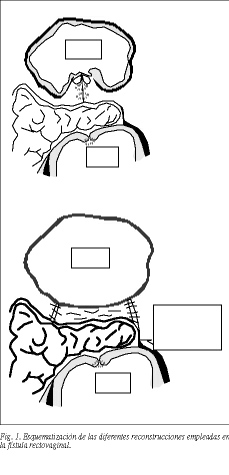
En una ocasión (caso 2) se realizó una modificación de la técnica original de Martius, aplicando un colgajo miocutáneo o autoinjerto cutáneo-bulbocavernoso pediculado, anclándolo a los bordes de la fístula, suturando la isla de piel del labio mayor a los bordes vaginales de la fístula (fig. 1).
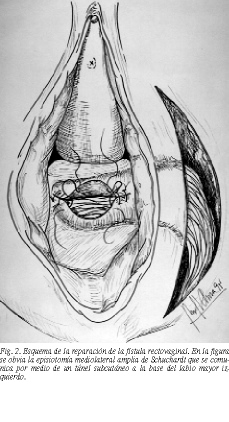
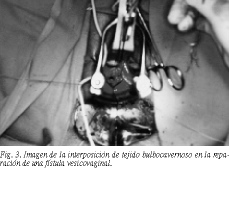
En 4 ocasiones, y debido a la existencia de una vagina pequeña, se realizó una episiotomía mediolateral amplia de Schuchardt que se comunicó por un túnel subcutáneo a la base del labio mayor izquierdo (fig. 2; esta herida, para mayor claridad, no se expone en la figura). Para acceder al fondo de saco vaginal y poder identificar y liberar los orificios vaginales y rectales (o vesical) utilizamos un espéculo de lastre. Los orificios rectales y vesicales se cerraron transversalmente y el vesical de manera longitudinal (fig. 3).
Resultados
Ninguna fístula fue el resultado de una lesión o necrosis rádica aguda, sino que aparecieron tras un período medio de 17 meses (rango, 2-24 meses) tras la finalización de la radioterapia. En ninguno de los casos, las biopsias tomadas en la exploración inicial demostraron recurrencia tumoral y sí diversos grados de lesiones actínicas.
Tras la realización de la colostomía derivativa en 2 casos (ambos fístulas inducidas por instrumentación) se observó una disminución del tamaño de las fístulas, pero no cierre o curación de las mismas tras un período de observación de 8 y 12 meses, respectivamente. En las 5 fístulas rectovaginales se comprobó el cierre clínico y radiológico de las mismas antes del cierre de la colostomía derivativa y, tras un seguimiento medio de 34 meses (rango, de 2-84 meses), todas las fístulas permanecen cerradas. En las tres fístulas con más de 4 años de seguimiento tampoco se han observado recurrencias tardías. Todas las pacientes que tuvieron fístula rectovaginal permanecen libres de enfermedad tumoral.
La fístula vesicovaginal también curó tras llevar la paciente durante 4 semanas una sonda vesical permanentemente abierta; no obstante, persistió clínica de nicturia, polaquiuria e incontinencia urinaria, descartándose hacer una cistoplastia de aumento por progresión metastásica de su enfermedad, y falleciendo a los 14 meses de la reparación de la fístula.
Las complicaciones locales fueron 2 hematomas bulbares y una infección de la herida quirúrgica. El defecto resultante de la movilización del músculo bulbocavernoso fue una obvia hendidura en el labio mayor y pérdida del relieve del monte de Venus, aunque el defecto se iguala con el tiempo, si bien el labio mayor permanece endurecido y sin capacidad contráctil.
De la función sexual sólo obtuvimos información de una paciente, que relató dispareunia y cierta insensibilidad. La exploración vaginal postoperatoria puso de manifiesto en la mayoría de los casos una vagina estrecha, corta y fibrosa, aunque este aspecto era igualmente patente antes de la intervención.
Discusión
La fístula rectovaginal (FRV) y rectovesical secundaria o inducida por radiación es una de las secuelas más incapacitantes asociadas a la terapia adyuvante en neoplasias ginecológicas. El concepto esencial en la reparación de este tipo de lesiones es interponer tejido sano no irradiado entre el recto y la vagina, donde el tamaño de la misma, la localización y la "calidad" de los tejidos involucrados (con mala vascularización y fibrosis) desempeñan un factor decisivo a la hora de elegir la técnica adecuada. Dependiendo de los centros, la incidencia de FRV actínicas es variable, desde un 7-30% del total de FRV, detectándose entre los 6 meses y los 2 años tras el inicio de la radioterapia, aunque existen casos recogidos en la bibliografía con una demora de hasta 31 años. Las FRV actínicas difieren de otras FRV en las que existe una mayor pérdida de tejido del tabique rectovaginal, suelen asociarse a estenosis rectal o a la existencia de membranas inflamatorias en las paredes rectales, a menudo son de gran tamaño y suelen localizarse en el tercio medio o alto de la pared vaginal. Además, la probabilidad de desarrollar FRV suele ser directamente proporcional a la dosis de radiación aplicada, siendo más alta la probabilidad (entre 5 y 10 veces) en aquellas pacientes en las que se asocia la histerectomía a la radioterapia.
La escasa experiencia relativa del cirujano general con estas lesiones, junto al escaso éxito obtenido con técnicas convencionales, ha dado lugar a un halo de frustración, abocando a las pacientes a colostomía definitivas para manejar el problema, en edades en las que aún son sexualmente activas.
La bibliografía contiene un importante bagaje de técnicas quirúrgicas no resectivas mediante neovascularización con tejidos sanos, incluyendo músculo recto abdominal, epiplón mayor, músculos abductores, músculos sartorios, músculos glú teos mayores y músculos gracilis. Otras técnicas no resectivas incluyen la interposición de tejido colónico proximal sano a modo de injerto pediculado para obturar el defecto rectal (técnica de Bricker-Johnson), con buenos resultados en la continencia anal3,4. Dentro de las técnicas resectivas conservadoras de esfínteres se incluyen la proctectomía proximal con anastomosis coloanales mediante técnicas de pull-through, resecciones abdominosacras o anastomosis coloanales previa mucosectomía distal del recto, conservando la pared muscular del recto inferior. Entre las técnicas resectivas con sacrifico de esfínteres se incluyen la amputación abdominoperineal (AAP) y la exenteración pélvica, aunque parece indicarse en casos sumamente desesperados en los que están involucrados otros órganos pélvicos (vejiga)5.
La técnica de Martius fue descrita en la década de los años veinte, y básicamente está indicada en la reparación de fístulas rectovesicales de causa obstétrica2. Incluso en la actualidad se utiliza por numerosos grupos de cirujanos urológicos para este tipo de fístulas6,7. Su uso en las FRV no actínicas viene siendo habitual desde la década de los setenta1, sin el empleo de colostomía protectora. Los primeros artículos en FRV actínicas datan de las experiencias de White et al en 1982, que de 12 casos intervenidos, obtuvieron éxito en once de ellos, requiriendo en 2 pacientes dos operaciones8. Boronow, en 1986 describe con esta técnica 16 éxitos sobre 19 FRV actínicas (84,2%), sin morbimortalidad. Todas ellas tenían colostomía previa a la reparación9. En 1988, Aartsen y Sindram describen sus buenos resultados con esta técnica (92,8%) pero advierten de la posibilidad de recurrencia de la FRV según los daños subclínicos en los tejidos circundantes atribuibles a la radioterapia, que pueden aparecer a largo plazo (dentro de los 10 primeros años tras la reparación)10. No se ha descrito mortalidad relacionada con la técnica.
Las líneas básicas para la reparación de las FRV actínicas son las siguientes:
1. Descartar recurrencia o persistencia de la neoplasia original mediante exploraciones complementarias, así como biopsias de la zona irradiada.
2. Diversión del contenido fecal previa a la cirugía local reparativa, por medio de colostomía (transversa en cañón de escopeta o sigmoidea terminal).
3. Aunque no debe esperarse la resolución espontánea de la lesión aguda provocada por la radioterapia tras la diversión fecal, es conveniente demorar la cirugía reparadora entre 6 y 12 meses después del diagnóstico: las lesiones iniciales de necrosis extensa pueden autolimitarse y disminuir el tamaño de la fístula sobre la base de la fibrosis por cicatrización. Algunas FRV "actínicas" son en realidad secundarias o inducidas por instrumentación (p. ej., biopsias sobre la zona) y en éstas cabe esperar el cierre espontáneo con derivación sólo fecal; no obstante, en caso de persistir más de 6-12 meses esta posibilidad es remota y deben repararse9. La presencia de lesiones actínicas en la biopsia hacen que deban considerarse como actínicas.
4. Manipulación y disección cuidadosa de los tejidos afectados por la radioterapia, así como del autoinjerto, para evitar tensión en el mismo y posterior isquemia.
5. Extirpar la fístula en todo su espesor con el objeto de "refrescar" los bordes de la misma. Cierre, si es posible, de la pared rectal con puntos sueltos de material reabsorbible de larga duración.
6. Evitar el simple efecto de "tapón" del injerto sobre el defecto, ya que tiene altas tasas de fallos.
7. Cierre de la ostomía derivativa una vez comprobada la estanqueidad de la reparación y la ausencia de estenosis rectal. Conviene demorarlo más de 6 meses, dado que la evolución de la cicatrización en este tipo de tejidos puede no ser satisfactoria.
La ausencia de graves complicaciones y la relativa facilidad de su realización, acompañado de unas tasas de éxitos satisfactorias, hace que muchos grupos recomienden esta técnica como de elección para este grupo de pacientes de difícil tratamiento quirúrgico. Los buenos resultados obtenidos con casos bien seleccionados nos animan a seguir con esta técnica. La falta de contracción del labio mayor y su relativa fibrosis residual después de disecar el músculo bulbocavernoso y la grasa adyacente hace que la técnica deba reservarse para casos en los que se considere imprescindible la transposición de tejido bien vascularizado, para prevenir el contacto directo entre dos líneas de sutura colocadas en estructuras mal irrigadas y fibrosas11.