Las lesiones iatrogénicas de la vía biliar tienen una importantísima morbimortalidad con graves consecuencias para la vida del paciente; afortunadamente son poco frecuentes y habitualmente se relacionan con cirugías que afectan a la vesícula1. Se han estudiado muchos factores de riesgo con este tipo de lesiones (edad, sexo, tipo de hospital, experiencia del cirujano, empleo de colangiografía intraoperatoria)2, lo que es indudable es que la incidencia de lesiones que suceden durante la colecistectomía laparoscópica es mayor que durante la técnica abierta3; de hecho en un reciente estudio japonés la incidencia durante la cirugía laparoscópica fue del 0,65% (201/31.000), aproximadamente el doble que para las colecistectomías laparotómicas (0,35%; 40/11.430)4. Las razones para ello son una visión bidimensional laparoscópica, la limitación técnica de los instrumentos y la ausencia de sensación táctil. Sin lugar a duda el tratamiento de los pacientes implica la colaboración entre cirujanos, gastroenterólogos y radiólogos intervencionistas. Este estudio representa un análisis prospectivo del tipo de lesión, el tratamiento quirúrgico y los resultados de 30 pacientes con una lesión iatrogénica de la vía biliar.
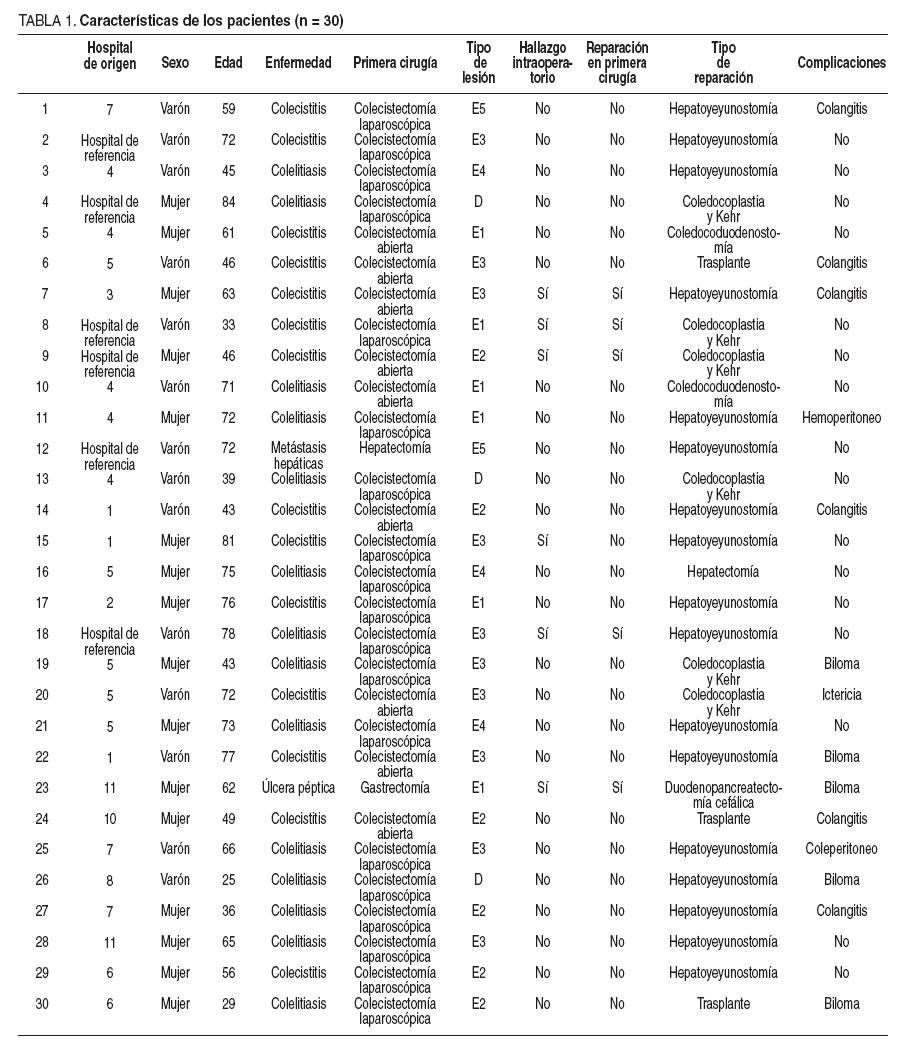
Material y métodoSe analizan los datos de 30 pacientes con una lesión iatrogénica de la vía biliar tratados en un hospital de referencia para cirugía hepatobiliopancreática, desde enero de 2001 hasta diciembre de 2006; de ellos, 14 (47%) son varones y 16 (53%), mujeres, con una media ± desviación estándar de edad de 58,9 ± 16,92 años. Seis (20%) de los pacientes proceden de nuestro centro y los demás son remitidos de otros hospitales de la región (tabla 1). Todos los pacientes han sido intervenidos por 4 cirujanos con experiencia considerable en cirugía hepatobiliar. Sólo se incluyen lesiones mayores de la vía biliar (secciones totales o parciales del conducto hepático común, el colédoco y los conductos segmentarios de la placa hiliar; fig.1), se han excluido las lesiones menores del conducto cístico y del lecho hepático vesicular.
TABLA 1. Características de los pacientes (n = 30)
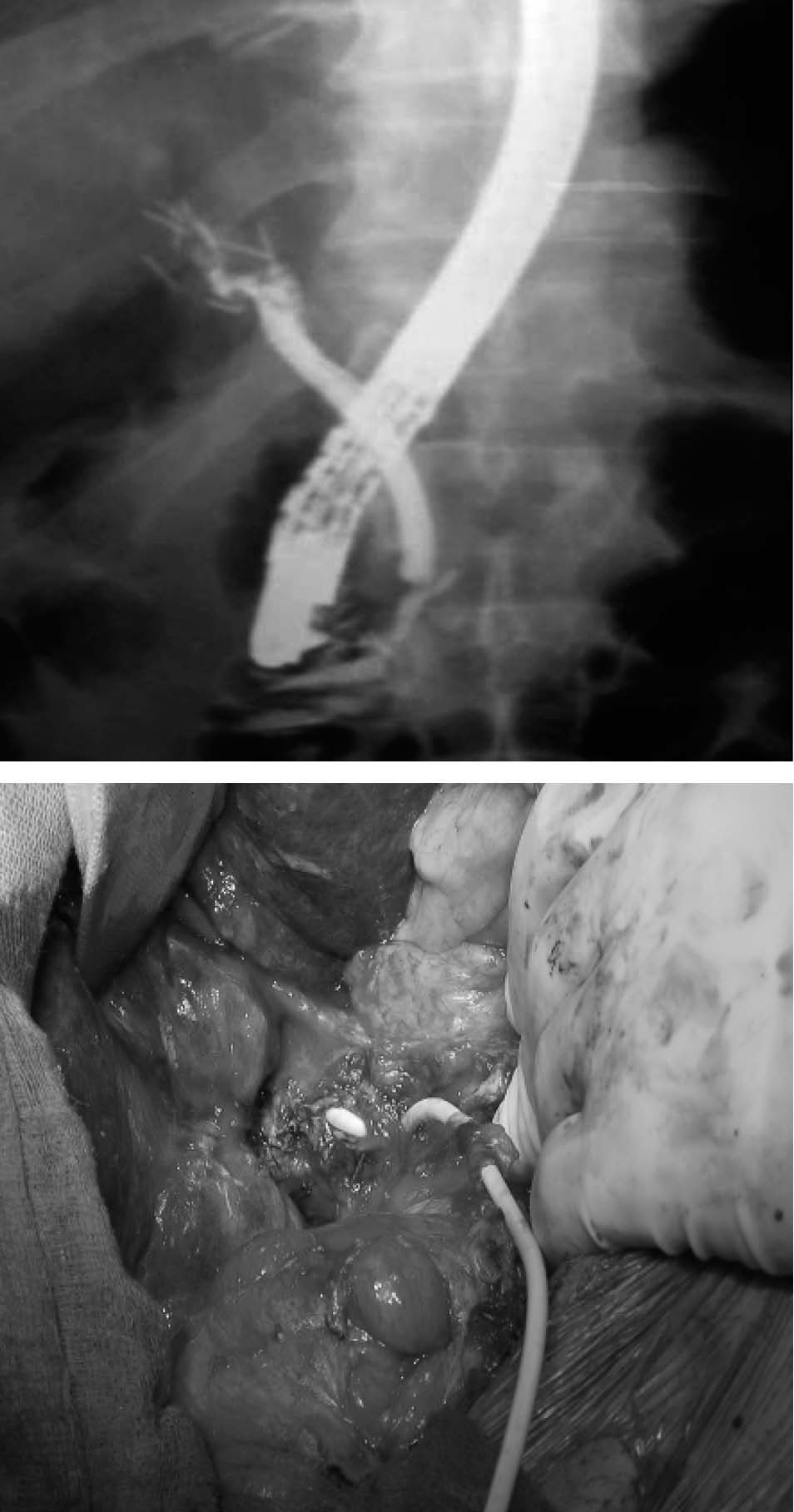
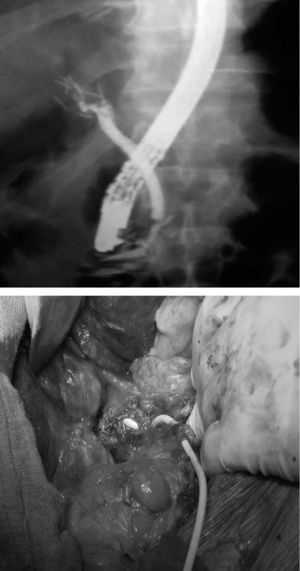
Fig. 1. Lesión iatrogénica de la vía biliar con necrosis completa tras colecistectomía laparoscópica y reconstrucción posterior sin éxito con tubo en T y sutura primaria.
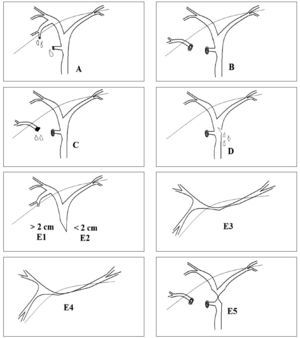
Se emplea el programa estadístico SPSS 12.0 y se analizan las siguientes variables: incidencia, tipo de lesión de acuerdo con la clasificación de Strasberg-Bismuth (fig. 2 y tabla 2)5, momento del diagnóstico, resultado de la reparación de la vía biliar temprana o tardía, tipo de tratamiento quirúrgico, resultados y complicaciones. Se realiza un análisis univariable con los diferentes factores de riesgo (edad, sexo, enfermedad inicial, cirugía inicial, hallazgo intraoperatorio de la lesión, número de intervenciones previas al envío a nuestro centro, tiempo transcurrido hasta el envío a nuestro centro) en comparación con las complicaciones tras la reparación quirúrgica, aplicando para variables cualitativas de dos categorías la prueba de la µ2, y para aquellas con más de 2 categorías, la aprueba de ANOVA; en las variables cuantitativas se aplicó el test de la t de Student. Se ha asumido un nivel de significación estadística p < 0,05. A continuación se crea un modelo multivariable de regresión logística binomial en el que la variable dependiente fueron las complicaciones tras la reparación quirúrgica de la vía biliar, y las variables independientes fueron: enfermedad inicial, cirugía inicial, tipo de lesión, número de intervenciones previas al envío a nuestro centro y tiempo transcurrido hasta el envío a nuestro centro.
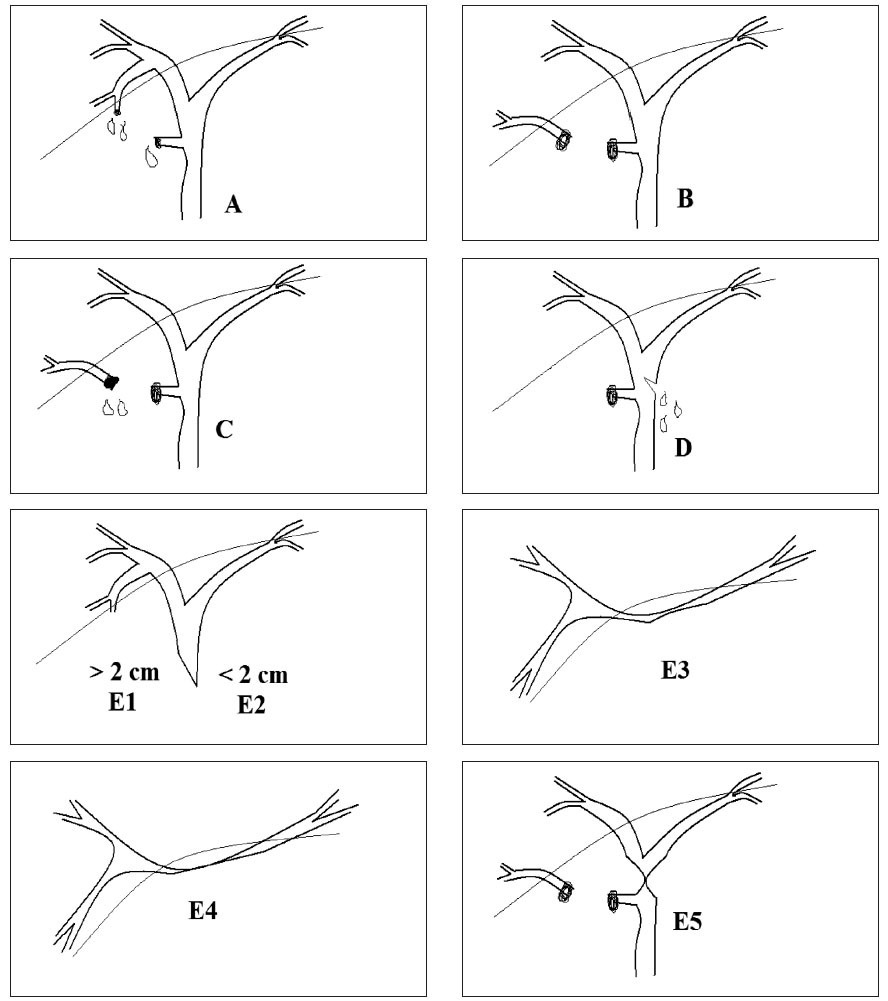
Fig. 2. Clasificación de Strasberg-Bismuth.
TABLA 2. Clasificación de Strasberg-Bismuth
ResultadosLa indicación de la cirugía en la que se produjo la lesión fue colelitiasis en 14 (46,7%) pacientes, colecistitis aguda en 14 (46,7%), ulcus péptico en 1 (3,3%) y metástasis hepáticas de cáncer de colon en 1 (3,3%); se realizó: hepatectomía en 1 (3,3%) paciente, gastrectomía en 1 (3,3%) y colecistectomía laparoscópica en 19 (63,4%) pacientes, de los que se reconvirtió a cirugía abierta en 5 y colecistectomía abierta de entrada en 9 (30%) pacientes.
En 6 pacientes se detectó la lesión durante la intervención quirúrgica, mientras que en los demás el diagnóstico fue en el postoperatorio o incluso meses después en función de la gravedad y el tipo de lesión. De acuerdo a la clasificación de Strasberg-Bismuth, las lesiones se han clasificado en: D (10%), E1 (20%), E2 (16,7%), E3 (33,3%), E4 (10%) y E5 (10%).
Se ha estudiado la relación entre el tipo de colecistectomía (laparoscópica, laparotómica) y el tipo de lesión producida, porque aparentemente los datos indicaban que las lesiones producidas por cirugía laparoscópica eran más altas y más graves; sin embargo, no encontramos diferencias significativas entre ambos grupos (p = 0,464).
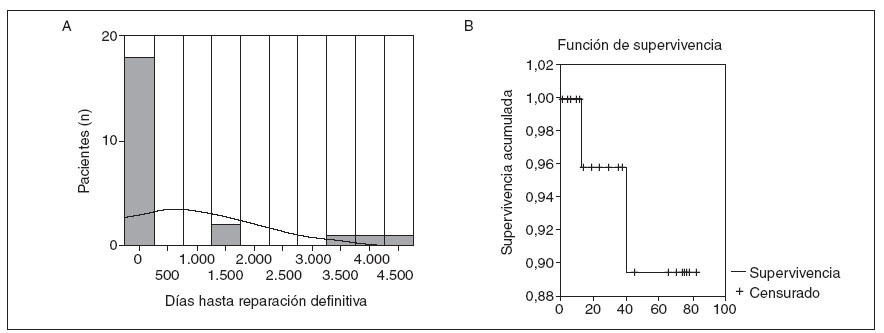
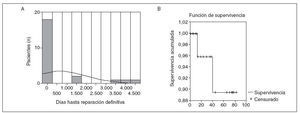
De los pacientes enviados de otros centros, 7 (23,3%) habían sido intervenidos en dos ocasiones y 1 (3,3%) paciente en tres ocasiones. El período transcurrido entre la lesión y el envío del paciente a nuestro centro es variable con una media de 760,10 ± 1.408 días; como se puede observar en la figura 3A hay 2 grupos bien diferenciados, el primero en el que la lesión es grave y produce sintomatología en el postoperatorio inmediato (media, 12,8 ± 9 días), y un segundo grupo con estenosis de la vía biliar y complicaciones secundarias tardías, que son reintervenidos tras varios meses (media, 2.133 días).
Fig. 3. A: tiempo (días) entre la cirugía en la que se produce la lesión iatrogénica de la vía biliar y la reparación definitiva en el hospital de referencia. B: supervivencia acumulalada de los pacientes intervenidos (curvas de Kaplan-Meier).
Todos los pacientes recibieron tratamiento quirúrgico: coledocoplastia y Kehr en 6 (20%), coledocoduodenostomía en 2 (6,7%), hepatoyeyunostomía en 17 (56,7%), duodenopancreatectomía cefálica en 1 (3,3%), hepatectomía en 1 (3,3%) y trasplante hepático en 3 (10%) pacientes, con una estancia media tras la cirugía de 17,46 días.
Se produjeron complicaciones postoperatorias en 13 (43,3%) pacientes, distribuidas de la siguiente forma: biloma en 5 (16,7%), coleperitoneo en 1 (3,3%), hemoperitoneo en 1 (3,3%) y colangitis en 6 (20%) pacientes.
El período de seguimiento tras la intervención quirúrgica es de 43 ± 28,25 meses, 27 de los pacientes tienen un curso evolutivo favorable, 1 paciente se encuentra en lista de espera para trasplante hepático por cirrosis biliar secundaria y 2 pacientes han fallecido como consecuencia de una sepsis de origen abdominal (fig. 3B).
De todos los parámetros incluidos en el modelo multivariable y previamente seleccionados mediante contraste de hipótesis univariable (enfermedad inicial, cirugía inicial, hallazgo intraoperatorio de la lesión, número de intervenciones previas, tiempo transcurrido; p < 0,05) sólo se han encontrado diferencias estadísticamente significativas para la variable número de intervenciones previas (p = 0,014) (tabla 3).
TABLA 3. Estudio multivariable, significación estadística
DiscusiónA pesar de que las lesiones iatrogénicas de la vía biliar pueden ocurrir durante diferentes procedimientos quirúrgicos (gastrectomía, hepatectomía, derivación porto-cava), el 80% de ellas se producen durante la cirugía de la vía biliar y especialmente en el contexto de una colecistectomía6-9; en nuestra serie el 93,4% de los pacientes han sido intervenidos como consecuencia de una afección biliar (el 63,4%, colecistectomía laparoscópica, y el 30%, colecistectomía abierta).
Los cirujanos de todo el mundo han adoptado rápidamente la técnica laparoscópica debido a sus beneficios obvios10 (reducción del dolor y la estancia postoperatoria). Sin embargo, con el empleo de esta nueva técnica se ha observado un incremento de las lesiones de la vía biliar11-15 que se ha relacionado en un principio con falta de experiencia; sin embargo, esa diferencia de incidencia entre la cirugía laparoscópica y la laparotómica se mantiene en la actualidad una vez superada la curva de aprendizaje16-19. Las lesiones producidas con la técnica laparoscópica suelen ser mucho más graves (más altas y secciones completas de la vía biliar) que las producidas por la técnica laparotómica20-24, en nuestra serie intentamos demostrar este hecho; sin embargo, no encontramos diferencias estadísticamente significativas al comparar el tipo de lesión producida con la vía de abordaje elegida (laparoscopia frente a laparotomía). A pesar de todo, la comparación del riesgo de complicaciones entre colecistectomía abierta y laparoscópica es muy difícil de interpretar porque la técnica abierta se emplea con muy poca frecuencia, y con la llegada de la laparoscopia han aumentado las indicaciones de la colecistectomía25. Además de la experiencia del cirujano, las variaciones anatómicas tienen un importante papel en el mecanismo de las lesiones26-28. Según Smadja et al29, en el 75% de los casos el conducto cístico drena diagonal y lateralmente en la vía biliar, en el 20% discurre paralelo a la vía biliar y en el 5% restante recorre un trayecto posterior a la vía biliar antes de desembocar distalmente a su izquierda. Otros factores que complican la cirugía son la colecistitis aguda y la fibrosis crónica, que implican una disección quirúrgica mucho más cuidadosa30,31.
El tratamiento apropiado de las lesiones de la vía biliar depende del tiempo transcurrido, el tipo de lesión, su extensión y su localización32,33. El objetivo es prevenir el desarrollo de complicaciones a corto y largo plazo (fístula biliar, colecciones o abscesos intraabdominales, estenosis de la anastomosis biliar, colangitis y cirrosis biliar)34. Si se sospecha una lesión biliar durante una colecistectomía, es imperativo que el cirujano defina la anatomía biliar mediante una colangiografía y evite una disección adicional que desvascularice la vía biliar35. Si la lesión se confirma y el cirujano no tiene experiencia en la realización de reconstrucciones biliares complejas, se debe dejar un drenaje y enviar al paciente a una unidad de cirugía hepatobiliar especializada. Si el cirujano tiene experiencia en reconstrucciones biliares, deberá realizar una reparación en el mismo tiempo quirúrgico para minimizar la morbilidad asociada debido a que las reparaciones secundarias son mucho más difíciles por la distorsión de la anatomía local36.
En los pacientes con sospecha clínica de una lesión biliar una tomografía computarizada (TC) abdominal o una ecografía identificarán líquido peritoneal, absceso o biloma. La salida de contenido biliar a través del drenaje establece que hay una lesión biliar activa. En el caso de sección completa la punción transparietohepática o la colangiorresonancia proporcionan información importante sobre la parte proximal del árbol biliar. Cuando son lesiones del conducto cístico o de pequeños conductos en el lecho vesicular hepático o pequeñas secciones laterales del conducto colédoco (lesiones tipo A, B, C, D), la colangiopancreatografía retrógrada endoscópica puede ser diagnóstica y terapéutica mediante la colocación de una endoprótesis37. En nuestra serie 3 pacientes con lesiones tipo D, y en los que efectivamente una técnica terapéutica endoscópica sería la indicada, la canulación de la vía biliar no fue posible (divertículo duodenal).
La evaluación diagnóstica es un poco diferente en los pacientes con ictericia y sospecha de lesión. Una TC o una ecografía demostrarán si hay una dilatación ductal intrahepática y extrahepática, que obliga en estos casos a realizar una colangiografía percutánea transhepática con colocación de un stent transhepático que descomprimirá la vía biliar, disminuirá la ictericia y definirá la extensión proximal de la lesión, que es fundamental para decidir un adecuado tratamiento. La definición completa de la anatomía biliar, incluidos todos los segmentos ductales, es un factor muy importante en el éxito de cualquier reparación biliar, de hecho, el índice de fracasos de reparación de la vía biliar sin una colangiografía completa es muy alto38.
La reparación quirúrgica apropiada depende de los hallazgos intraoperatorios. Si se secciona un conducto biliar mayor de 4 mm, éste probablemente drene múltiples segmentos hepáticos o la totalidad de un lóbulo hepático, por lo que debe ser reparado o reimplantado. Conductos menores de 3 mm pueden ligarse con seguridad si la colangiografía muestra su origen en un solo segmento hepático. Las secciones parciales de la vía biliar se deben suturar sobre un tubo en T39. En las secciones incompletas se debe realizar una anastomosis terminoterminal facilitada por la movilización duodenal. En las secciones completas de la vía biliar la anastomosis bilioentérica en Y de Roux es la que proporciona mejores resultados y se prefiere a una coledocoduodenostomía porque una dehiscencia de la anastomosis produciría una fístula duodenal y porque tiene un mayor porcentaje de colangitis de repetición y de estenosis tardías de la vía biliar.
Las lesiones tipo E1 pueden repararse sin la apertura del conducto hepático izquierdo y sin descender la placa hiliar, las lesiones tipo E2 requieren la apertura del conducto hepático izquierdo; no siempre es necesario un descenso de la placa hiliar, pero sí una buena exposición de ésta; las lesiones tipo E3 requieren el descenso de la placa hiliar y una anastomosis al conducto hepático izquierdo; en las lesiones tipo E4 en las que la confluencia está interrumpida es necesaria su reconstrucción y dos o más anastomosis, y en las lesiones tipo E5 el conducto sectorial aberrante debe incluirse en la reparación. Cuando la lesión biliar ha producido una importante fibrosis alrededor de la vía biliar y la reconstrucción biliar está comprometida se puede realizar una reparación según la técnica de Hepp-Couinaud, que toma al conducto hepático izquierdo, por su localización horizontal extrahepática bajo el segmento IV, como base para una anastomosis ductoyeyunal40-42. En nuestra serie fue necesario realizar, como medida terapéutica extrema, una hepatectomía a un paciente con una lesión E4 debido a la necrosis del conducto biliar extra-hepático e intrahepático como consecuencia de una lesión vascular asociada. En algunos pacientes (3 en nuestra serie) se realiza trasplante hepático como última posibilidad terapéutica y en relación con cirrosis biliar secundaria a estenosis tardías de la vía biliar diagnosticadas tardíamente.
El paciente puede desarrollar una peritonitis biliar séptica precoz, en ese caso se debe realizar un drenaje proximal de la vía biliar, un buen drenaje abdominal, e iniciar inmediatamente un tratamiento antibiótico. Una vez que desaparece la inflamación, se puede llevar a cabo una reconstrucción de la vía biliar, y no antes porque una anastomosis en estas condiciones fracasaría. Generalmente, tras 4 semanas la vía biliar está dilatada y su pared engrosada, lo que facilita una coledocoyeyunostomía o una hepatoyeyunostomía. La duda más importante surge cuando la lesión se descubre en la primera semana y hay que decidir en función de la situación clínica del paciente si se repara inmediatamente o si se espera varias semanas43.
Muchos autores han demostrado que este tipo de lesiones deben ser tratadas por cirujanos con mucha experiencia en cirugía hepatobiliar44. Por ejemplo, Stewart et al45 observaron que solamente el 17% de los pacientes que sufren una lesión de la vía biliar y ésta es reparada directamente por el cirujano laparoscopista tienen una buena evolución y no precisan de nuevas reintervenciones quirúrgicas. Heise et al46 en un estudio con 175 pacientes con una lesión de la vía biliar determinaron que el número de intervenciones quirúrgicas previas a la reparación definitiva es un importante predictor de peores resultados.
Como conclusión, en la actualidad las lesiones iatrogénicas de la vía biliar producidas durante una colecistectomía laparoscópica continúan teniendo una incidencia mayor que la de la época prelaparoscópica. Estas lesiones tienen una repercusión importantísma en la calidad de vida de los pacientes por las gravísimas complicaciones que conllevan. Lo más importante es prevenir que se produzcan estas lesiones mediante un profundo conocimiento de la anatomía biliar por parte del cirujano, una exquisita técnica quirúrgica y no dudar en reconvertir a cirugía abierta si existen problemas para identificar las estructuras anatómicas. Sin lugar a duda la derivación precoz del paciente a un centro especializado con una unidad de cirugía hepatobiliar limitará el número de complicaciones, el tiempo transcurrido hasta la reparación definitiva y, por supuesto, la mortalidad.
Correspondencia: Dr. F.J. González Rodríguez. Residente del Servicio de Cirugía General y del Aparato Digestivo. Hospital Clínico Universitario de Santiago de Compostela. Arzúa, 8. 15704. Santiago de Compostela. A Coruña. España. Correo electrónico: fran.padroso@gmail.com
Manuscrito recibido el 13-8-2007 y aceptado el 31-3-2008.