El hepatocarcinoma (HCC) es uno de los tumores más frecuentes, y su tratamiento potencialmente curativo es la cirugía: resección quirúrgica parcial o trasplante hepático.
ObjetivosDeterminar la morbimortalidad, la supervivencia y sus factores asociados en pacientes con HCC según tipo de tratamiento quirúrgico: trasplante hepático o resección quirúrgica parcial.
Material y métodosEstudio observacional de seguimiento retrospectivo de HCC diagnosticados y tratados de junio de 1994 a diciembre de 2007. Se realiza un análisis descriptivo de las variables, análisis de supervivencia Kaplan-Meier y regresión de Cox.
ResultadosEn los 150 pacientes trasplantados, la incidencia de recidiva tumoral es del 13,3%, con supervivencias a 1, 3 y 5 años del 89,3, el 73,1 y el 61,4% respectivamente; el análisis multivariable demuestra que sólo el grado de diferenciación histológica es factor de riesgo independiente. En los 33 pacientes con resección quirúrgica parcial, la incidencia de recidiva tumoral fue del 51,5%, con supervivencias a 1, 3 y 5 años del 90,9, el 60,2 y el 38,6%. Se evidencia una mortalidad significativamente mayor en pacientes con estadio tumoral y TNM superiores.
ConclusionesLa supervivencia en el seguimiento es mayor con trasplante hepático y la recidiva tumoral es más frecuente en pacientes con resección quirúrgica parcial. Los resultados de supervivencia en pacientes trasplantados coinciden con el Registro Español y Europeo de Trasplante Hepático y el registro de la United Network for Organ Sharing.
Liver cancer (LC) is one of the most frequent tumours, in which the potentially curative treatment is surgery: partial surgical resection or liver transplant.
ObjectivesTo determine the morbidity and mortality, survival, and their associated factors in patients with LC, according to the type of surgical treatment: partial surgical resection or liver transplant.
Material and methodsA retrospective, observational follow-up study of LC patients diagnosed and treated from June 1994 to December 2007. A descriptive analysis of the variables was performed, as well as a Kaplan- Meier survival analysis and Cox regression.
ResultsThe incidence of tumour recurrence in the 150 transplant patients was 13.3%, with a survival at 1, 3, and 5 years of 89.3%, 73.1% and 61.4%, respectively. The multivariate analysis showed that only the histological grade/differentiation was an independent risk factor. In the 33 patients with partial surgical resection, the incidence of tumour was 51.5%, with a survival at 1, 3, and 5 years of 90.9%, 60.2%, and 38.6%, respectively. A significantly higher mortality was observed in patients with higher tumour and TNM staging.
ConclusionsThe survival throughout follow-up was higher in liver transplant, and tumour recurrence was more frequent in patients with partial surgical resection. The survival results in transplanted patients are consistent with the Spanish and European Liver Transplant Register and with the United Network for Organ Sharing register.
El hepatocarcinoma (HCC) es el tumor primario del hígado más frecuente, suponiendo el 90% de las neoplasias malignas primarias hepáticas y uno de los tumores más frecuentes del mundo1. En el mundo es el quinto cáncer y el tercero como causa de muerte2.
Su incidencia varía mucho entre zonas geográficas, por lo que se distinguen áreas con incidencia baja (países del norte de Europa, Estados Unidos y Canadá), media (España y los países de la Cuenca Mediterránea) y alta (países del sudeste asiático, China, Japón y el África subsahariana)3–6. En nuestro país se aprecia una incidencia de 6-8 casos/100.000 habitantes/año, y es más frecuente en varones que en mujeres, con una relación 3-8:17,8.
El 95% de los HCC aparecen en hígados con cirrosis hepática. El desarrollo del tumor es especialmente alto cuando la cirrosis es de etiología viral B o C, se debe a deficiencia de α1-antitripsina o hemocromatosis o cuando coinciden dos o más factores epidemiológicos9. Durante la evolución de un paciente con cirrosis hepática, la aparición de un HCC tiene una incidencia anual de un 3-5%, suponiendo su principal causa de muerte10.
El único tratamiento potencialmente curativo es la cirugía (resección quirúrgica parcial o trasplante hepático) pero sólo un 10-20% de los pacientes con HCC podrán recibir este tratamiento en el momento del diagnóstico por la situación avanzada de la enfermedad. Ante esta situación, se han ido desarrollando otras opciones terapéuticas para HCC no quirúrgicas: terapias ablativas locales (radiofrecuencia, inyección percutánea de etanol, etc.), quimioembolización transarterial, radioterapia, quimioterapia e inmunoterapia.
No existen estudios prospectivos y aleatorizados (nivel de evidencia I) que comparen las dos opciones quirúrgicas: resección parcial o trasplante hepático (TH), por lo que las pautas de elección se basan en series retrospectivas y opiniones de expertos.
El TH se considera el mejor tratamiento para el HCC porque no sólo trata el tumor, sino que también se corrige la enfermedad de base que ha llevado al desarrollo del HCC; sin embargo, fundamentalmente por la escasez de órganos y el tiempo en lista de espera durante el cual se puede producir la progresión tumoral, se han ido mejorando los criterios y la técnica de la resección quirúrgica11.
La mayoría de los grupos de trasplante siguen los criterios de Milán establecidos por Mazzaferro et al en 199612. El resultado a largo plazo del TH con los criterios de Milán, al igual que en los pacientes trasplantados con HCC incidental, es igual al obtenido con enfermedades benignas, con supervivencias que se sitúan entre el 60 y el 75% a los 5 años12–15 e índices de recidiva en torno a un 10-15% a los 5 años16,17.
Los mejores candidatos para resección quirúrgica son aquellos con buena función hepática (Child-Pugh A), sin hipertensión portal (gradiente de presión hepática < 10 mmHg) y con tumores únicos bien delimitados, periféricos y de diámetro < 5 cm18–20. Pacientes cirróticos con estadios Child-Pugh más avanzados o con hipertensión portal tienen una elevada mortalidad perioperatoria21.
Material y métodosSe realiza un estudio observacional de seguimiento retrospectivo de casos de hepatocarcinoma diagnosticados y tratados en el Complejo Hospitalario Universitario A Coruña en el periodo junio de 1994 a diciembre de 2007. Se recogieron y actualizaron los datos hasta diciembre de 2008.
El diagnóstico de HCC se realizó siguiendo las recomendaciones consensuadas por la reunión de la EASL en Barcelona en el año 2000: biopsia hepática compatible, dos métodos de imagen compatibles en lesiones > 2 cm o una prueba de imagen junto con una alfafetoproteína > 100 UI/l en pacientes cirróticos22. Los estudios preoperatorios incluyeron analítica con función hepática, AFP, serología viral, ecografía abdominal y tomografía computarizada toracoabdominal, realizándose resonancia hepática en casos seleccionados.
Se incluyó a pacientes con diagnóstico de hepatocarcinoma tratados con las pautas resección quirúrgica parcial o TH y pacientes que recibieron un TH sin diagnóstico preoperatorio de HCC en cuyo estudio anatomopatológico de la pieza quirúrgica se evidenció un HCC (HCC incidental). Al igual que la mayoría de los grupos de trasplante, hemos realizado TH en pacientes con HCC que cumplían los criterios de Milán definidos por Mazzaferro et al12: nódulo tumoral único < 5 cm o menos de tres nódulos sin que el mayor supere los 3 cm de diámetro, sin evidencia de trombosis tumoral de la vena porta y venas suprahepáticas ni enfermedad a distancia. Se indica resección hepática en pacientes con buena función hepática (Child-Pugh A) en los que la localización del tumor lo permite y en casos seleccionados de estadio Child-Pugh B que no cumplen criterios para TH. Se indicó TH de rescate en 3 pacientes con recidiva tras resección hepática que cumplían criterios para TH, según lo demostrado en la literatura23–25.
Se estudiaron las variables sexo, edad, enfermedad de base, alfafetoproteína (AFP), estadio Child-Pugh, TNM, clasificación del Cancer of Liver Italian Program (CLIP), número de nódulos, localización, invasión vascular, grado de diferenciación, metástasis, tipo de tratamiento (transplante hepático o resección quirúrgica parcial) y variables de seguimiento (intervalo libre de enfermedad, estado, supervivencia, causa de muerte).
En el análisis estadístico, se realizó un estudio descriptivo de todas las variables. Las variables cualitativas se expresan como valor absoluto y porcentaje. Las variables cuantitativas se expresan como media ± desviación típica.
Para comparar medias, se utilizó el estadístico t de Student o el test de Mann-Whitney, según procediese tras comprobación de normalidad con el test de Kolmogorov-Smirnov. Para determinar si dos variables cualitativas se encontraban asociadas entre sí, se calculó el estadístico χ2. Para determinar la probabilidad de supervivencia en el seguimiento, se realizó un análisis actuarial siguiendo la metodología de Kaplan-Meier. Para determinar la supervivencia y las variables asociadas a ella, ajustando por todas las variables que en el análisis univariable se encontraban asociadas a mortalidad o eran clínicamente relevantes, se realizó un análisis multivariable de regresión de Cox.
Se garantizó la confidencialidad según la protección de datos RD 15/1999 y se obtuvo la autorización del CEIC (Comité de Ética de Investigación Clínica) de la Comunidad Autónoma de Galicia (número de registro 2009/166).
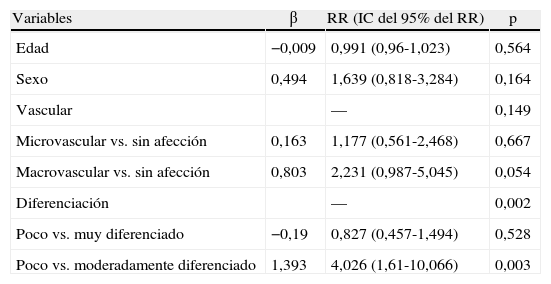
ResultadosDel total de 183 pacientes estudiados, se realizó trasplante en 150 y se sometió a resección quirúrgica parcial a 33. Las características generales de los pacientes se muestran en la tabla 1.
Características generales de los pacientes incluidos según el tratamiento recibido
| Variables | Trasplante hepático | Resección quirúrgica parcial |
| Edad (años) | 56,4±7,7 | 59,3±14,2 |
| Tamaño tumoral (cm) | 3,1±1,4 | 5,7±3,6 |
| Intervalo libre de enfermedad (meses) | 51,7±42,8 | 23,9±19,6 |
| Sexo | ||
| Varones | 132 (88) | 26 (78,8) |
| Mujer | 18 (12) | 7 (21,2) |
| Enfermedad de base | ||
| VHC | 57 (38) | 17 (51,5) |
| VHC | 11 (7,3) | 0 |
| Enolismo | 66 (44) | 4 (12,1) |
| Child-Pugh | ||
| A | 62 (41,3) | 25 (75,8) |
| B | 50 (33,3) | 6 (18,2) |
| C | 38 (25,3) | 2 (6,1) |
| Localización tumoral | ||
| LHD | 89 (59,3) | 20 (60,6) |
| LHI | 14 (9,3) | 8 (24,2) |
| Ambos | 47 (31,3) | 5 (15,2) |
| Invasión vascular | ||
| No | 109 (72,7) | 18 (54,5) |
| Microvascular | 26 (17,3) | 12 (36,4) |
| Macrovascular | 15 (10) | 3 (9,1) |
| Situación actual | ||
| Resolución | 128 (85,3) | 13 (39,4) |
| Recidiva | 20 (13,3) | 17 (51,5) |
| Estado | ||
| Vivo | 90 (60) | 14 (42,4) |
| Muerto | 60 (40) | 19 (57,6) |
| Causa de muerte | ||
| Recidiva tumoral | 20 (33,3) | 16 (84,2) |
| Recidiva enfermedad de base | 12 (20) | 1 (5,2) |
| Neoplasia de novo | 7 (11,7) | 0 |
| Otras | 21 (35) | 2 (10,5) |
LHD: lóbulo hepático derecho; LHI: lóbulo hepático izquierdo; VHB: virus de la hepatitis B; VHC: virus de la hepatitis C.
Los datos expresan media±desviación típica o n (%).
En el grupo de 150 pacientes con TH, se evidencia un predominio del sexo masculino, siendo la enfermedad de base más prevalente el enolismo, seguido del VHC. La mayoría de los trasplantados presenta sólo un nódulo tumoral, y el estadio Child-Pugh más frecuente es el A. El estadios más frecuentes son el T2 y el estadio II del TNM. La mayoría ha recibido trasplante solo como único tratamiento del HCC, aunque el 28,7% de los pacientes recibieron neoadyuvancia antes del trasplante, siendo el tratamiento ablativo adyuvante más frecuente la quimioembolización transarterial (35,6%), seguida de la alcoholización (22,2%) y la asociación de alcohol y radiofrecuencia (22,2%). Sólo en 3 casos se realizó un trasplante hepático como cirugía de rescate tras resección hepática parcial. La localización tumoral más frecuente era el lóbulo hepático derecho (LHD), sin invasión vascular en la mayoría de los pacientes; el grado de diferenciación histológica más frecuente fue el moderadamente diferenciado.
Durante el seguimiento ha fallecido el 40% de los pacientes trasplantados; la causa más frecuente de muerte fue la recidiva tumoral (33,3%), seguida de la recidiva de la enfermedad de base (20%). La mediana del intervalo libre de enfermedad es 41,5 meses. Al finalizar el seguimiento, el 85,3% de los pacientes se encontraban en situación de resolución de la enfermedad.
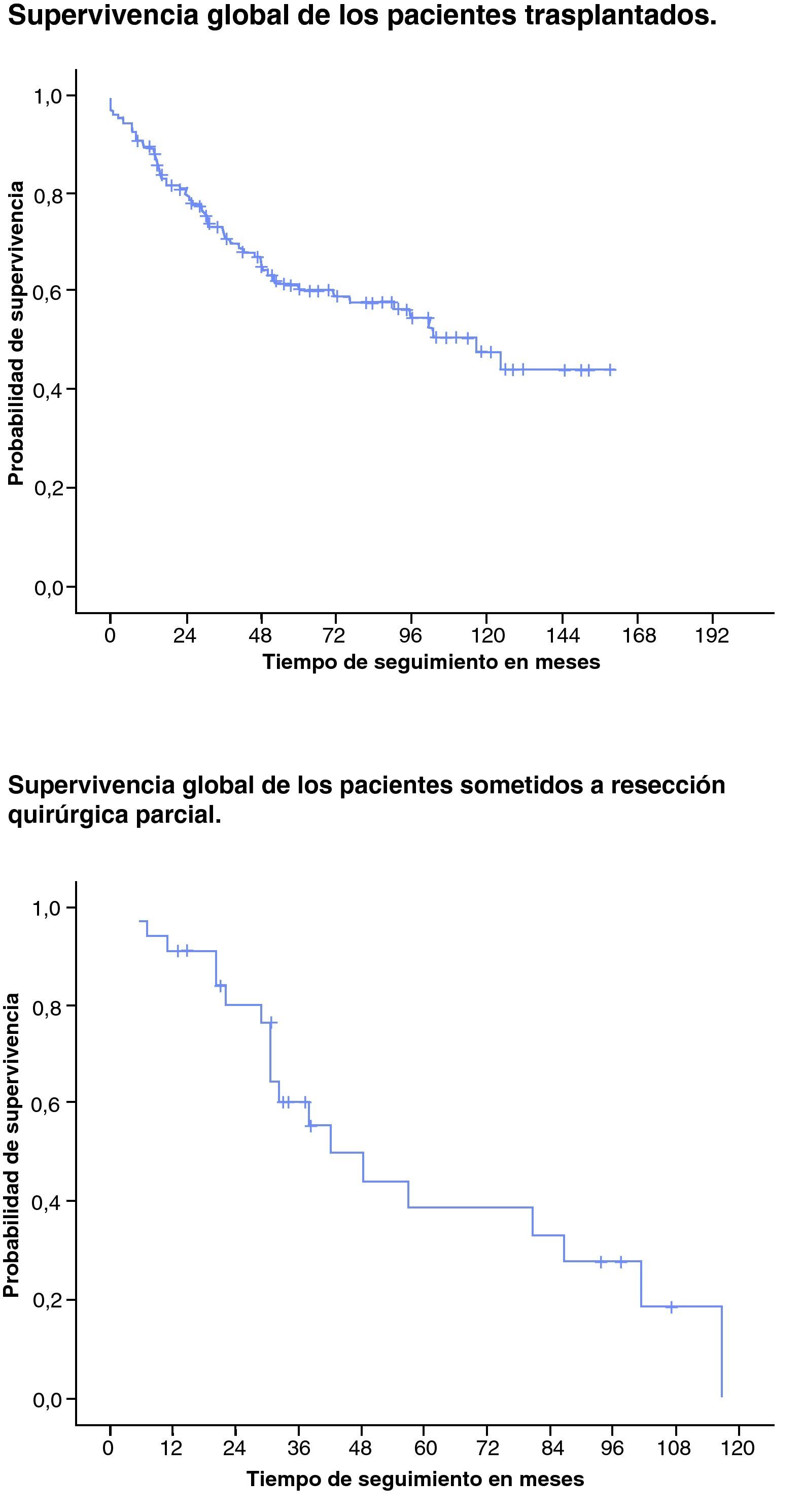
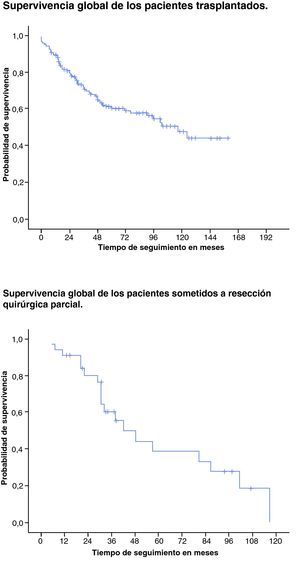
La incidencia de recidiva tumoral es del 13,3%. Las supervivencias a 1, 3, 5 y 10 años son respectivamente del 89,3, el 73,1, el 61,4 y el 47,8% (fig. 1).
En el análisis univariable, objetivamos que no existen diferencias estadísticamente significativas entre los vivos y los muertos respecto a las variables edad, AFP, tamaño de nódulos, número de nódulos, diagnóstico incidental, enfermedad de base y estadio Child; tampoco las hay en cuanto al estadio T (tumoral), TNM y CLIP ni respecto a las variables tratamiento ablativo, cirugía y categorías de tratamiento, localización tumoral y presencia o ausencia de metástasis. Sí se objetivan en dicho análisis diferencias en cuanto al sexo, con mayor tasa de mortalidad en las mujeres que en los varones, y también en cuanto a la afección vascular y el grado de diferenciación histológica. Los muertos tienen más afección macrovascular y menor grado de diferenciación histológica.
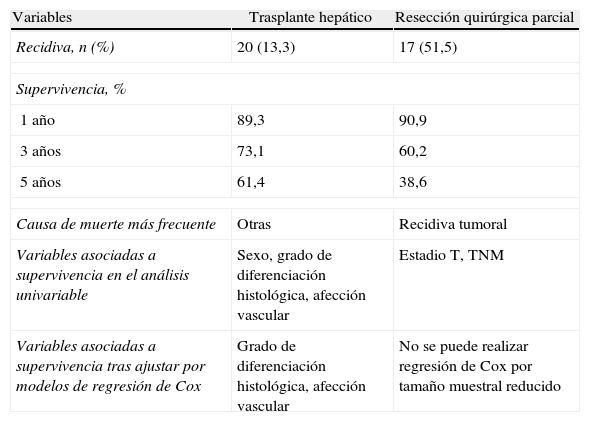
Ajustando por las covariables edad, sexo, afección vascular y grado de diferenciación histológica, la variable que tiene un efecto independiente para predecir mortalidad en pacientes trasplantados es el grado de diferenciación histológica, con supervivencia significativamente peor cuando la diferenciación histológica es pobre. Los pacientes con HCC poco diferenciado tienen 4,03 veces más probabilidades de morir. La afección macrovascular a su vez incrementa el riesgo de muerte (riesgo relativo [RR]=2,23), en el límite de la significación estadística (tabla 2).
Modelo de regresión de Cox para predecir la mortalidad en pacientes trasplantados ajustando por las covariables edad, sexo, afección vascular y grado de diferenciación
| Variables | β | RR (IC del 95% del RR) | p |
| Edad | −0,009 | 0,991 (0,96-1,023) | 0,564 |
| Sexo | 0,494 | 1,639 (0,818-3,284) | 0,164 |
| Vascular | — | 0,149 | |
| Microvascular vs. sin afección | 0,163 | 1,177 (0,561-2,468) | 0,667 |
| Macrovascular vs. sin afección | 0,803 | 2,231 (0,987-5,045) | 0,054 |
| Diferenciación | — | 0,002 | |
| Poco vs. muy diferenciado | −0,19 | 0,827 (0,457-1,494) | 0,528 |
| Poco vs. moderadamente diferenciado | 1,393 | 4,026 (1,61-10,066) | 0,003 |
IC: intervalo de confianza; RR: riesgo relativo.
En el grupo de 33 pacientes sometidos a resección quirúrgica parcial, se aprecia que existe un predominio del sexo masculino, y la enfermedad de base más prevalente es el VHC. La mayoría presenta un solo nódulo tumoral, y el estadio Child más frecuente es el A. Los estadios más frecuentes son el T3 y el estadio II del TNM. La mitad de los pacientes, además de la cirugía, han recibido otro tratamiento. El tratamiento ablativo asociado más frecuente ha sido la radiofrecuencia, seguido de la embolización. La localización más frecuente es el LHD. La mitad de los pacientes no presentan afección vascular, y algo más de la mitad de los pacientes presentan diferenciación histológica moderada.
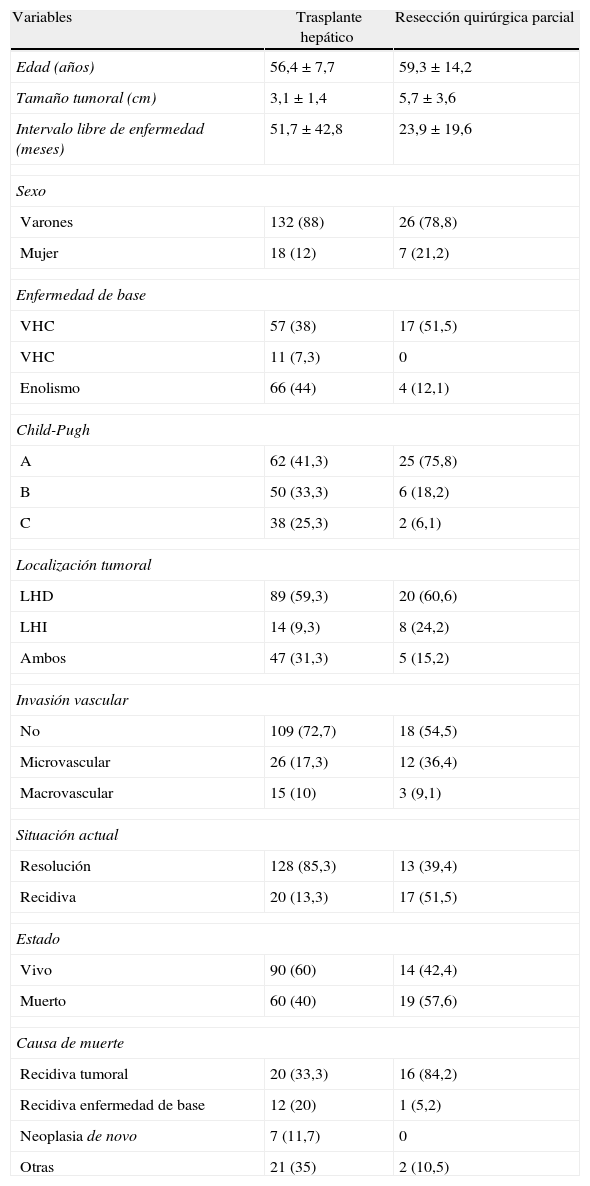
El 57,6% ha fallecido durante el seguimiento, y la causa más frecuente de muerte fue la recidiva tumoral. La incidencia de recidiva tumoral es del 51,5%. Las supervivencias a 1, 3 y 5 años en estos pacientes fueron del 90,9, el 60,2 y el 38,6% respectivamente (fig. 1).
En el análisis univariable, los pacientes fallecidos presentan valores más elevados de AFP, tamaño tumoral y número de nódulos, aunque la diferencia no es significativa. La mortalidad es significativamente mayor en pacientes con estadios T y TNM superiores. No se realizan comparaciones múltiples o regresión de Cox por no tener poder estadístico para detectar diferencias entre los grupos, ya que la única variable que es estadísticamente diferente entre los fallecidos y los no fallecidos es el estadio.
En la tabla 3 se resumen las variables pronósticas según los diferentes procedimientos terapéuticos.
Variables pronósticas según los procedimientos terapéuticos
| Variables | Trasplante hepático | Resección quirúrgica parcial |
| Recidiva, n (%) | 20 (13,3) | 17 (51,5) |
| Supervivencia, % | ||
| 1 año | 89,3 | 90,9 |
| 3 años | 73,1 | 60,2 |
| 5 años | 61,4 | 38,6 |
| Causa de muerte más frecuente | Otras | Recidiva tumoral |
| Variables asociadas a supervivencia en el análisis univariable | Sexo, grado de diferenciación histológica, afección vascular | Estadio T, TNM |
| Variables asociadas a supervivencia tras ajustar por modelos de regresión de Cox | Grado de diferenciación histológica, afección vascular | No se puede realizar regresión de Cox por tamaño muestral reducido |
En el grupo de trasplante, coincidiendo con lo observado por otros autores9, en la mayoría de los pacientes el HCC asienta en un hígado patológico, puesto que sólo en el 1,3% de los casos no se evidencia enfermedad de base; al igual que en otras series occidentales26,27, el alcohol es el principal agente causal (el 44% de los casos), seguido del VHC (el 38% de los casos). La incidencia de HCC incidental (no conocido previamente) es bastante discordante en la literatura y oscila entre el 15 y el 50%28–30. En nuestra serie supone el 14,7%.
La recidiva del HCC se evidenció en el 13,3% de los pacientes, similar a los datos de la literatura28,29,31,32. Las supervivencias a 1, 3, 5 y 10 años en este grupo de pacientes en nuestra serie son del 89,3, el 73,1, el 61,4 y el 47,8% respectivamente, similares a los datos de la literatura. En el Registro Español de Trasplante Hepático (RETH) sobre una base de datos de 2.660 TH por HCC en el periodo 1991-2007, las supervivencias a 1, 5 y 10 años son del 85,2, el 64,5 y el 49,4%, respectivamente. En el Registro Europeo de Trasplante Hepático (ELTR) de 6.000 TH, las supervivencias a 1, 3 y 5 años se sitúan en el 82, el 70 y el 60%, similar a lo recogido en el registro de la UNOS (United Network for Organ Sharing), que señala cifras del 86, el 70 y el 57% a 1, 3 y 5 años respectivamente33.
El tamaño de los nódulos tumorales ha sido considerado por algunos autores como predictivo de recidiva y supervivencia29,34,35, mientras que en otras series no se ha logrado establecer la relación, en parte debido a problemas de tamaño muestral36. En nuestra serie no observamos diferencias estadísticamente significativas en los pacientes trasplantados en cuanto al tamaño tumoral, probablemente debido a que los pacientes con HCC sometidos a trasplante hepático se han seleccionado siguiendo los criterios de Milán12 restrictivos en cuanto al tamaño de los nódulos.
La invasión vascular macroscópica es el factor al que se concede mayor valor pronóstico en la mayoría de la literatura mundial, tanto en la predicción de la recidiva como en la supervivencia28,29,37–42. En nuestra serie, en concordancia con los resultados publicados, los pacientes con invasión vascular macroscópica tienen una supervivencia significativamente peor que los pacientes sin invasión vascular. La principal limitación es que este hallazgo lo obtiene generalmente el patólogo tras el examen histológico del hígado explantado, por lo que el objetivo sería su diagnóstico preoperatorio. El grado de diferenciación histológica es otro factor ampliamente analizado en la supervivencia y la recidiva del HCC28,29,41,43,44. Coincidiendo con lo publicado por Gouillat43 y Pérez Saborido28, entre otros autores, en nuestra serie los tumores con un grado de diferenciación histológica pobre tienen una supervivencia significativamente peor.
En el grupo de pacientes sometidos a resección quirúrgica parcial, se evidencia que durante el periodo de seguimiento falleció el 57,6% de los pacientes, con una supervivencia bruta al final del estudio del 42,4% y supervivencia actuarial a 1, 3 y 5 años del 90,9, el 60,2 y el 38,6% respectivamente, similar a lo publicado por otras series18,19,45,46. La principal causa de mortalidad durante el periodo de seguimiento es la recidiva tumoral (hasta en el 84,2%), al igual que lo evidenciado por otros autores47–49. Al contrario de lo evidenciado por otros autores50–52, no se aprecian diferencias estadísticamente significativas respecto a la invasión vascular, el grado de diferenciación histológica y la presencia o ausencia de metástasis. Estos hallazgos probablemente estén limitados por el escaso número de pacientes sometidos a resección quirúrgica parcial, sólo 33 casos. En cambio, en nuestra serie sí se aprecian diferencias estadísticamente significativas en cuanto al estadio T, pTNM (estudio TNM en la pieza quirúrgica), con mayores tasas de mortalidad en los estadios T3 y T4, así como en los estadios avanzados del pTNM, al igual que lo apreciado en la literatura53,54.
Creemos importante realizar un análisis de resultados del tratamiento quirúrgico del HCC en los diferentes centros para evaluación interna y valorar su concordancia con otros grupos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores quieren agradecer a todos los miembros de la Unidad de Cirugía Hepatobiliopancreática y Trasplante Hepático, a los radiólogos Dra. Marinii, Dr. Pérez Fontán y Dr. Lago Novoa y a los anestesistas, enfermeras y auxiliares que han colaborado en el tratamiento de los pacientes.