Métodos
Resultados
Conclusiones
Methods
Results
Conclusions
Los tumores retrorrectales son entidades muy infrecuentes, usualmente de comportamiento benigno, localizadas en el área conocida como espacio presacro o retrorrectal. Pueden derivar de restos de estructuras embriológicas o bien ser consecuencia de la malignización de elementos de la zona1. Generalmente, cursan asintomáticos o con sintomatología inespecífica, lo que dificulta su diagnóstico, en ocasiones, casual. El hecho de que el área en la que asientan sea anatómicamente oculta y de difícil acceso hace que para tratarlos se requiera poseer experiencia en los abordajes quirúrgicos; también es importante un buen conocimiento de sus peculiaridades. En este artículo presentamos un análisis de nuestra experiencia en su tratamiento quirúrgico, con 20 casos operados.
Material y métodosEfectuamos un estudio observacional, con recogida prospectiva de datos, de una serie de 20 pacientes con tumores en el espacio retrorrectal, resecados por un mismo equipo quirúrgico en los hospitales de Sagunto y Consorcio Hospital General Universitario de Valencia durante 1995–2008. Las variables estudiadas fueron: sintomatología, exploraciones diagnósticas, tratamiento quirúrgico y resultados inmediatos y tardíos. Los datos obtenidos fueron analizados mediante el paquete estadístico SPSS® versión 13 para Windows (SPSS Inc., Chicago, Estados Unidos). Las variables cuantitativas se analizaron mediante la prueba de la t de Student, cuando se ajustaban a una distribución normal, y el test de Mann-Whitney, en caso contrario. Se consideró un valor de p<0,05 como estadísticamente significativo.
ResultadosEstudiamos un total de 20 pacientes (6 varones y 15 mujeres), de una mediana de edad (RIQ) de 46 (37–53) años. Un total de 7 fueron tratados en el Hospital de Sagunto, de 1995 a 2005, y los otros 13, en el Consorcio Hospital General Universitario de Valencia, de 2005 a 2008, por el mismo equipo quirúrgico; 11 (55%) pacientes fueron remitidos de otros centros a nuestra unidad de coloproctología para su tratamiento.
Quince pacientes presentaban tumores benignos y 5 de ellos, malignos; la media±desviación estándar de edad fue significativamente menor en los pacientes con tumores benignos (43,5±10,2 frente a 62±10,7 años) que en aquellos con tumores malignos (p=0,002). Sólo 1(7%) de las 15 mujeres presentó un tumor maligno frente a 4 (80%) de los 5 varones (p=0,004). La mediana de evolución de los síntomas fue de 1 año (intervalo, 2–50 años). Los tumores benignos fueron diagnosticados con menos tiempo de evolución que los malignos, a una media de 5±10 frente a 12±21 años tras el inicio de la sintomatología, si bien esta diferencia no fue significativa (p=0,266).
El síntoma inicial más frecuente fue masa perineal en 5 (25%) casos. En 3 pacientes la masa se relacionaba con dolor perineal, y se efectuó un drenaje quirúrgico al confundir la tumoración con un absceso perianal (2,3 drenajes de media), luego los pacientes presentaron una supuración mantenida. Otros síntomas fueron lumbalgia en 4 (20%) casos, dolor abdominal en 3 (15%) y perineal en otros 3, dificultad evacuatoria en 1 y supuración rectal espontánea en 1. En 3 (15%) pacientes el diagnóstico fue casual en el curso de exploraciones por otros motivos. Una paciente refería una tumoración perineal reductible, que correspondía a un tumor retrorrectal herniado por la musculatura del suelo de la pelvis.
Previamente, habían sido intervenidos en otros centros 4 pacientes: 2 teratomas, un cistoadenocarcinoma y un schwannoma. Se habían efectuado resecciones en 3, con criterio curativo en los 2 teratomas y paliativo en el cistoadenocarcinoma, con una media de 1,6 intervenciones. El schwannoma se consideró irresecable, y se efectuó biopsia simple.
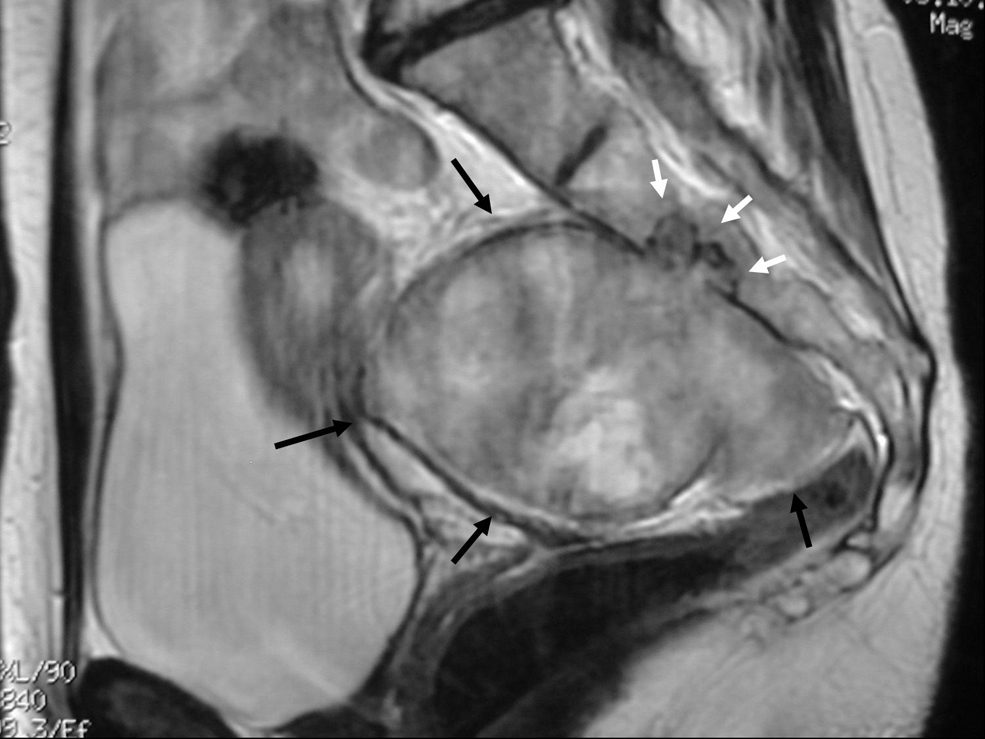
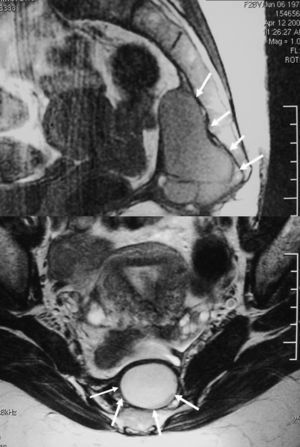
Todos los tumores fueron apreciables al tacto rectal a excepción de uno de los cordomas. La evaluación preoperatoria consistió en tomografía computarizada (TC), resonancia magnética (RM) o ambas en todos los casos (figs. 1 y 2), y estudio endoscópico, al menos, rectosigmoideo también en todos, menos en 1 paciente, y ecografía endorrectal en 7 casos.
Figura 1. Imagen de resonancia magnética de un schwannoma (flechas negras), con afectación sacra (flechas blancas).
Figura 2. Imagen de resonancia magnética de un teratoma quístico recidivado (flechas).
El criterio para la elección de la vía de abordaje fue el límite superior de la tumoración, y así, los tumores que se encontraban sobre S2-S3, o en los que no se apreciaba su borde superior al tacto rectal, se abordaron por vía abdominal y, en caso contrario, vía perineal; en los tumores voluminosos y en los cordomas se efectuó un abordaje mixto. Así, 9 (45%) se abordaron por vía perineal; 8 (40%), abdominal, y 3 (15%) casos (2 cordomas y un gigantesco teratocarcinoma), por vía combinada. En 17 (85%) pacientes, se efectuó una resección tumoral con criterio curativo. Se tomó solamente una biopsia intraoperatoria en un linfoma, y en 2 pacientes, la cirugía fue paliativa: un cistoadenocarcinoma recidivado, que fistulizaba el recto e infiltraba ampliamente la musculatura glútea y estructuras vasculonerviosas pelvianas, y un teratocarcinoma de gran tamaño.
El abordaje abdominal fue, en todos los casos, la laparotomía media, y el perineal, un acceso parasacro a lo York-Mason con preservación esfinteriana (fig. 3). Dos cordomas requirieron sacrectomía parcial y la combinación de colostomía y reconstrucción plástica del periné. La media de estancia postoperatoria fue 6,6±5 días, con un intervalo de 2–25. Los pacientes con tumores malignos tuvieron una estancia mayor que aquellos con tumores benignos, aunque sin alcanzar la significación estadística (11,4±8 frente a 5,1±2 días; p=0,15). La morbilidad postoperatoria consistió en 5 (25%) complicaciones: 2 seromas de herida parasacra, 1 infección de malla que requirió reintervención, 1 dehiscencia parcial del colgajo en un cordoma y 1 dolor persistente en la extremidad inferior tras exéresis de un gran schwannoma pelviano, que desapareció tras 1 año.
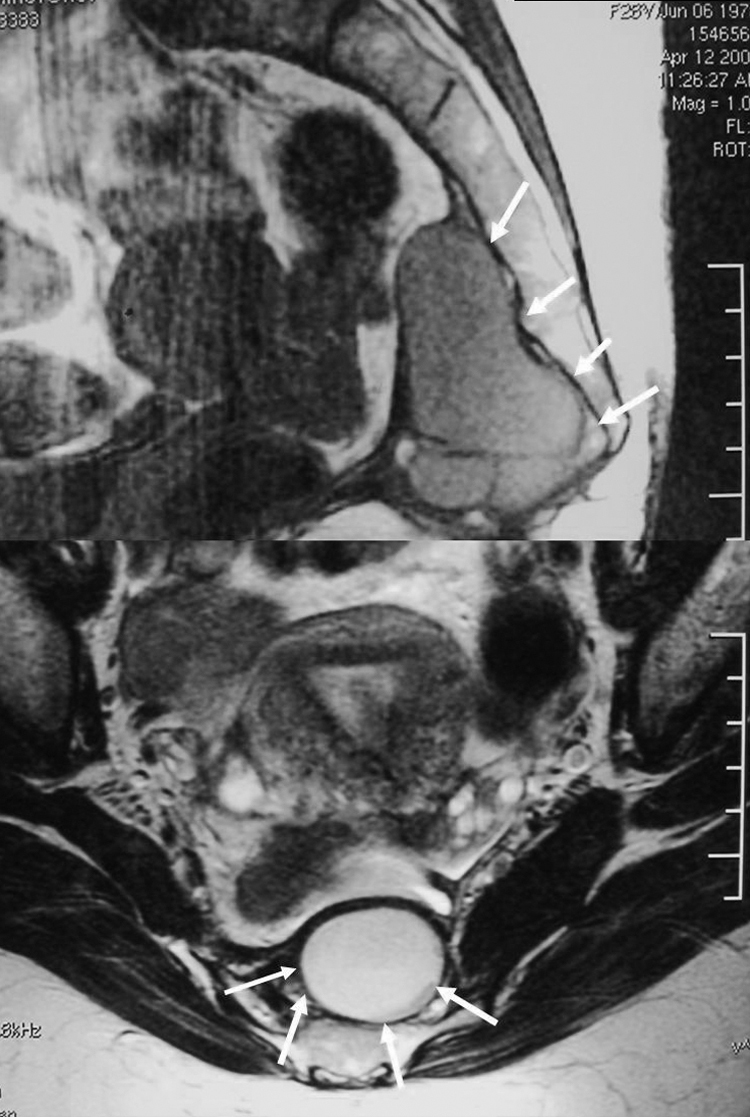
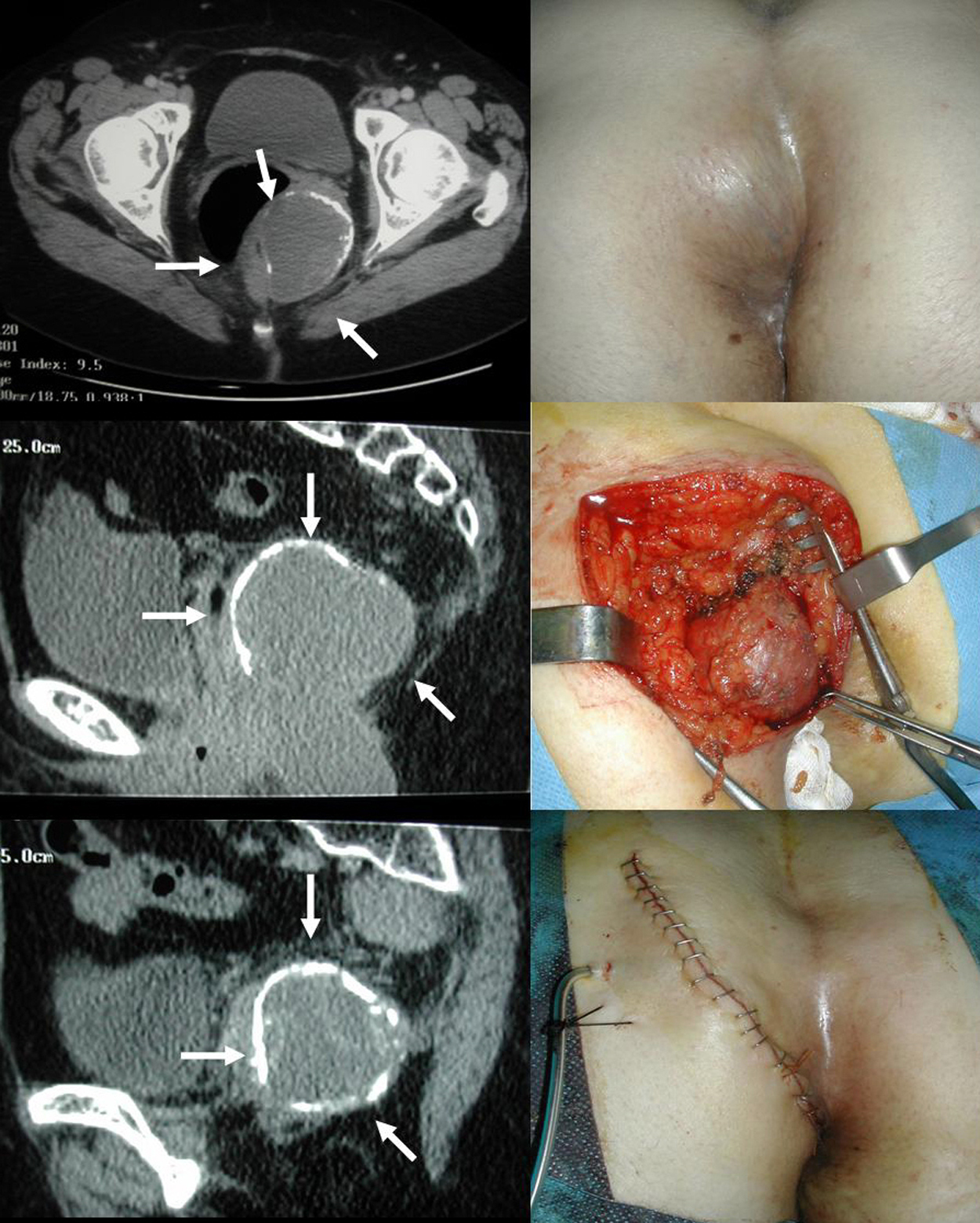
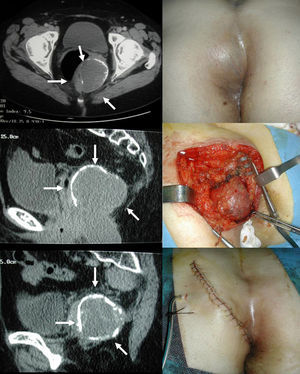
Figura 3. Imágenes de tomografía computarizada y resonancia magnética de un teratoma con áreas calcificadas (izquierda). Exploración física y abordaje parasacro (derecha).
Un 75% de los tumores fueron benignos; el más frecuente de ellos fue el teratoma, con 5 casos; 5 tumores fueron malignos, 2 de ellos, cordomas (tabla 1).
Tabla 1. Anatomía patológica
| n (%) | |
| Benignos | 15 (75) |
| Teratoma | 5 (25) |
| Schwannoma | 3 (15) |
| Quiste hidatídico | 2 (10) |
| Linfangioma quístico | 1 (5) |
| Quiste epidermoide | 1 (5) |
| Angiolipoma | 1 (5) |
| Angioleiolipoma | 1 (5) |
| Tumor fibroso | 1 (5) |
| Malignos | 5 (25) |
| Cordoma | 2 (10) |
| Teratocarcinoma | 1 (5) |
| Cistoadenocarcinoma | 1 (5) |
| Linfoma | 1 (5) |
Tras una media de seguimiento de 3,5±4 años (2 meses a 13 años) el paciente con el teratocarcinoma, sometido a una resección paliativa, falleció por causas no relacionadas con su enfermedad; el paciente con cistoadenocarcinoma mucinoso, también resecado paliativamente, falleció a los 10 años del diagnóstico por infiltración pelviana masiva tras múltiples intervenciones para reducción de la masa tumoral, y se ha producido una recidiva en un tumor benigno (el 7% de los benignos), 1 schwannoma con afección sacra que va a ser reintervenido actualmente (tabla 2). No hubo alteraciones postoperatorias en la continencia fecal ni en los hábitos evacuatorios en los pacientes operados de tumores benignos y mejoró el estreñimiento en 4 que lo presentaban en el preoperatorio. En cuanto a los tumores malignos, a una paciente con cordoma sacro, en que se respetó una raíz S3, se efectuó neuromodulación de raíces sacras 3 años tras la intervención; luego se cerró la colostomía y actualmente presenta incontinencia fecal leve.
Tabla 2. Características de los pacientes
| N.o | Edad | Sexo | Año de la cirugía | Tiempo de evolución (años) | Primer síntoma | TC | RM | Abordaje | Anatomía patológica | Recidiva | Seguimiento (años) |
| 1 | 40 | M | 1995 | 3 | Dolor abdominal | Sí | No | A | Linfangioma quístico | No | 13 |
| 2 | 34 | M | 1996 | 30 | Dolor perineal | Sí | No | P | Teratoma | No | 12 |
| 3 | 52 | M | 1998 | 1 | No | Sí | No | P | Teratoma | No | 10 |
| 4 | 63 | M | 2000 | 0,2 | Dolor abdominal | Sí | No | A | Quiste hidatídico | No | 8 |
| 5 | 70 | V | 2004 | 7 | Supuración | Sí | Sí | P | Cistoadenocarcinoma mucinoso | Sí | 4 |
| 6 | 71 | V | 2004 | 50 | Masa | Sí | Sí | A-P | Teratoma maligno | Sí | 2 |
| 7 | 37 | M | 2005 | 0,2 | No | No | Sí | A | Schwannoma | Sí | 3 |
| 8 | 46 | M | 2005 | 5 | Dolor perineal | Sí | Sí | P | Quiste epidermoide | No | 3 |
| 9 | 56 | M | 2006 | 2 | Masa | Sí | Sí | P | Teratoma quístico | No | 2 |
| 10 | 38 | V | 2006 | 0,2 | Dolor abdominal | Sí | No | A | Quiste hidatídico | No | 2 |
| 11 | 68 | M | 2006 | 2 | Lumbalgia | No | Sí | A-P | Cordoma | No | 2 |
| 12 | 53 | V | 2005 | 0,3 | Lumbalgia | Sí | Sí | A-P | Cordoma | No | 3 |
| 13 | 46 | M | 2006 | 1,5 | Dolor perineal | No | Sí | P | Angiolipoma | No | 2 |
| 14 | 56 | V | 2007 | 0,2 | Lumbalgia | No | Sí | A | Schwannoma | No | 1 |
| 15 | 29 | M | 2007 | 29 (2 recidivas) | Masa | No | Sí | P | Teratoma quístico | No | 1,6 |
| 16 | 36 | M | 2007 | 1 | Masa reductible | No | Sí | A | Angioleiolipoma | No | 1 |
| 17 | 29 | M | 2008 | 0,3 | Estreñimiento | Sí | Sí | P | Teratoma quístico | No | 0,5 |
| 18 | 52 | M | 2008 | 0,5 | Masa | Sí | Sí | P | Tumor fibroso | No | 0,3 |
| 19 | 42 | M | 2008 | 0,8 | No | Sí | Sí | A | Schwannoma | No | 0,2 |
| 20 | 48 | V | 2008 | 1 | Lumbalgia | Sí | Sí | A | Linfoma | No | 0,2 |
A: abdominal; A-P: abdominoperineal; M: mujeres; P: perineal (parasacro); V: varones.
Discusión
El espacio virtual presacro o retrorrectal está limitado por detrás por la fascia presacra, y por delante, por la fascia propia del recto. La reflexión del peritoneo pelviano es su límite superior y la fascia de Waldeyer, el inferior, que lo separa del espacio supraelevador. Finalmente, los uréteres, vasos ilíacos y raíces nerviosas sacras conforman sus límites laterales. Su contenido incluye tejidos de estirpes histológicas heterogéneas, pues durante las primeras fases del desarrollo embriológico se halla ocupado por células pluripotenciales que se diferenciarán hacia diferentes líneas histológicas (vascular, nerviosa, conectiva, ósea, etc.) y, por consiguiente, pueden condicionar la aparición de una amplia gama de tumores2.
Se trata de lesiones infrecuentes, con una incidencia que ronda el 0,02%, y menos de 1 de cada 40.000 ingresos hospitalarios1,3. Por ello, casi siempre las series de la literatura son retrospectivas y con escaso tamaño muestral, como la nuestra, que cuenta con 20 pacientes intervenidos a lo largo de 14 años, pese a lo cual es de las más amplias descritas en la literatura.
Pueden clasificarse diferenciando entidades congénitas o adquiridas, benignas o malignas. Asimismo, se pueden dividir en lesiones sólidas, como los teratomas, cordomas, schwannomas o ependimomas, o quísticas, como los tailgut cysts o los quistes dermoides (tabla 3). Las tumoraciones más frecuentes son las congénitas, que representan hasta 2/3 de todos los casos y, entre éstas, las de carácter benigno, con otro 66% del total3. En nuestra serie han sido benignas el 75% de las neoplasias extirpadas, con los teratomas como tumoración más común. De los tumores malignos, el más frecuente, en nuestra casuística, ha sido el cordoma.
Tabla 3. Tipos de tumores presacros
| Congénitos | Inflamatorios |
| Quistes del desarrollo | Granulomas |
| Quiste epidermoide | Abscesos y fístulas |
| Quiste dermoide | Óseos |
| Hamartoma quístico (tailgut) | Osteoma |
| Teratoma | Sarcoma osteogénico |
| Cordoma | Tumor de Ewing |
| Meningocele anterior | Tumor de células gigantes |
| Duplicación rectal | Condromixosarcoma |
| Tumores del resto adrenal | Miscelánea |
| Neurogénicos | Metástasis |
| Neurofibroma | Linfangioma |
| Neurilemoma | Tumor desmoide |
| Ependimoma | Leiomioma |
| Ganglioneuroma | Fibrosarcoma |
| Neurofibrosarcoma | Linfoma |
| Schwannoma | Quiste hidatídico |
Los tumores presacros son más comunes en las mujeres1–4. Sin embargo, de ellos, los más frecuentes entre los malignos son los cordomas que se dan, generalmente, en varones. En cuanto a la distribución por edades, es amplia, como en nuestro caso, en que estuvo comprendida entre los 29 y los 71 años, y no hay una edad predominante en su presentación; puede diagnosticarse desde el período prenatal hasta en edades muy avanzadas1,4,5. En cualquier caso, mayor edad y sexo masculino se muestran, en nuestro estudio, significativamente relacionados con malignidad histológica.
Clásicamente el diagnóstico es tardío por la inespecificidad o la ausencia de sintomatología1,2,4. Lo cierto es que la presentación clínica de estas neoplasias plantea diagnósticos diferenciales con enfermedades más frecuentes, fundamentalmente con fístulas, abscesos perianales o quistes pilonidales6.
Los síntomas suelen relacionarse con la ubicación, el tamaño y la presencia o la ausencia de infección en el caso de los tumores quísticos, que se describe en el 30%7. En nuestra serie, 3 pacientes presentaron infección que requirió drenaje quirúrgico en 2 casos, y en otro drenó espontáneamente al recto, lo que supone un 20% de tumores quísticos infectados. El dolor es el síntoma más común, y generalmente conlleva mal pronóstico, pues es doblemente frecuente en las neoplasias malignas que en las benignas1,8,9. Los pacientes pueden quejarse de sensación de masa o pesadez perineal o lumbar, que típicamente empeora con la sedestación3,8. De los incluidos en nuestra serie, la mayoría (85%) presentaba alguna sintomatología en el momento del diagnóstico, aunque muy inespecífica, como dolor lumbar, molestias abdominales o la sensación de masa perineal, como citan otros autores1,4,10. Otros síntomas, como estreñimiento, incontinencia urinaria o fecal, alteraciones de la micción o distocia, suelen ser propios de tumores avanzados que producen compresión de estructuras vecinas.
El tacto rectal es mandatorio, pues la mayoría de las lesiones son accesibles a esta exploración. En la mayor serie publicada, la de la Clínica Mayo, el 97% de los pacientes presentaban tumoraciones palpables al tacto rectal, lo que confirman otros autores1,4,11. En nuestra serie, se sitúa en un 95%, ya que sólo uno de los tumores no se evidenció mediante esta exploración.
Las pruebas complementarias son de gran utilidad. La radiografía simple de pelvis puede mostrar expansión y destrucción ósea, típicas de lesiones malignas, pero también calcificaciones y tumores que ocupen partes blandas8. Pero para una exacta información acerca de su localización y la relación con el resto de las estructuras pelvianas, contamos con técnicas de imagen, hoy convertidas en pruebas de elección. Así, la ecografía endorrectal es útil para caracterizar la calidad de los tumores presacros, así como su relación con las capas del recto9. Además, se ha producido un drástico cambio de actitud diagnóstica, ya que, directamente, se eligen pruebas de mayor rentabilidad, como la TC o la RM. Estas técnicas permiten diferenciar entre tumores sólidos, quísticos o mixtos, además de las ventajas propias de cada una. De ellas puede depender no sólo la aproximación diagnóstica, sino también la elección de la vía de abordaje quirúrgico y, por ejemplo, la RM muestra con mejor resolución las partes blandas, lo que puede ser esencial en caso de tumoraciones de estirpe neural que impliquen alteración del saco tecal o compresiones medulares o nerviosas3,6,10,11. En nuestra serie se practicó, al menos, una u otra en la totalidad de los casos.
Un tema sometido a debate es el papel de la biopsia preoperatoria, ya que se corre el riesgo de producir diseminación tumoral por el trayecto de la punción en caso de tumor sólido o su infección, ocasionalmente mortal si nos encontramos ante uno de características líquidas y corresponde a un meningocele3. La mayor parte de las veces no cambia la actitud frente al problema y, sin embargo, la rotura de la cápsula tumoral puede comprometer la posibilidad de curación del paciente8; es por esto que, como otros autores, no creemos que sea recomendable, excepto para tumores irresecables4,12, en cuyo caso se podría adecuar un tratamiento adyuvante apropiado. En caso de realizarse, debe evitarse el abordaje transrectal, transvaginal o transperitoneal, e incluir el trayecto de punción como pieza de resección, y las vías para conseguirlo de una manera más efectiva, menos lesiva y con menor riesgo de infección son la transperineal y/o la parasacra3,6,8. En nuestra serie se realizó biopsia preoperatoria a 2 pacientes, si bien en otros centros, previamente a sernos remitidos.
Una vez diagnosticado un tumor retrorrectal, debe ser extirpado1,4,8,13, ya que la lesión puede ser maligna en el momento del diagnóstico o por el riesgo de degeneración, sobre todo de teratomas en pacientes pediátricos14. En mujeres jóvenes, las masas presacras pueden causar distocia; las lesiones quísticas tienen riesgo de infección ocasionalmente muy grave y esto puede dificultar su exéresis completa, disminuir sus posibilidades de curación y aumentar la tasa de recurrencias1,15,16.
La vía de abordaje de estos tumores depende de varios factores. En principio, tumores de tamaño accesible y cuyo límite superior no rebase la tercera vértebra sacra pueden ser abordados por vía transperineal o parasacra, como lo fueron en nuestra serie. Tumores más grandes o muy altos (superiores a S3) pueden requerir un acceso abdominal o combinado1,3,7. En ocasiones incluso es necesario resecar parcialmente el sacro para permitir un acceso adecuado a la zona quirúrgica o para efectuar una resección en bloque en caso de que esté infiltrado, lo que acarrea posibles secuelas, como incontinencia y/o disfunción sexual1,3,4,7,16,17. Así, abordamos 9 tumoraciones por vía perineal, 8 por vía abdominal y 3 por vía combinada; se consiguió una resección con intención curativa en el 85%. Es importante hacer hincapié en la necesidad de un manejo óptimo de las lesiones que, idealmente, en casos de malignidad, debe realizarlo un equipo multidisciplinario con experiencia, compuesto por cirujanos colorrectales, neurocirujanos, cirujanos vasculares, traumatólogos y cirujanos plásticos, así como oncólogos médicos y radioterapeutas3,18.
Los pacientes sometidos a resecciones tumorales completas han presentado tasas de supervivencia variable; lógicamente, el pronóstico de las lesiones benignas fue mucho mejor que el de las malignas19. La recurrencia en tumores benignos oscila entre el 0 y el 15% en las series más amplias1,4,10. En nuestro caso sólo 1 (7%) paciente ha presentado recurrencia, hasta el momento, tras la exéresis de un schwannoma. En la Clínica Mayo la tasa de supervivencia media a los 5 años fue del 75%1. En nuestra serie, la supervivencia es del 90% tras una media de seguimiento de 3,5 años, y sólo 1 paciente con cistoadenocarcinoma mucinoso presentó una recidiva inextirpable por infiltración de múltiples estructuras pelvianas.
Los pacientes que no pueden someterse a una resección tumoral completa pueden beneficiarse ocasionalmente de tratamiento adyuvante con dosis altas de radioterapia3, y en el tratamiento de cordomas, se ha evidenciado un intervalo libre sin progresión local de 32 meses, con importante alivio de la sintomatología en quienes recibieron este tratamiento20. Además, gracias a la disponibilidad de irradiación tumoral y quimioterapia neoadyuvantes, ha mejorado de forma notable el manejo de algunos pacientes.
Finalmente, los resultados funcionales de nuestra serie han sido buenos en lo que atañe a los tumores benignos, ya que mejoraron los problemas evacuatorios previos, cuando los había, y sin incontinencia postoperatoria, dado que incluso el abordaje parasacro nunca incluyó sección muscular esfinteriana, del suelo pelviano o de la inervación pudenda, que en algún caso hubo de ser identificada y preservada por la vecindad de la lesión.
En conclusión, los tumores presacros o retrorrectales siguen siendo una entidad poco conocida, cuya rareza hace su diagnóstico tardío y dificultoso, lo que puede obviarse tras su sospecha clínica con las nuevas técnicas de imagen. Su tratamiento quirúrgico, por cirujanos con experiencia en cirugía pelviana, permite obtener buenos resultados y escasas complicaciones, excepto en el caso de los tumores malignos, en los que depende del tipo histológico y la infiltración de estructuras vecinas.
Autor para correspondencia.
José V. Roig
Dirección: roig_jvi@gva.es