Introducción
En la actualidad, la preservación esplénica, tanto mediante el tratamiento expectante o no quirúrgico y la cirugía conservadora del bazo, es la modalidad terapéutica más aceptada en los casos de traumatismos cerrados y penetrantes que afectan a este órgano1-3 . Esta tendencia hacia la conservación de la víscera se basa en sus importantes funciones inmunológicas y en la experiencia acumulada, fundamentalmente en cirugía pediátrica, que demuestra que es posible la cicatrización completa del órgano y la recuperación total de su función inmunológi-4,5 . Las mejoras técnicas en los métodos de radiodiagnóstico permiten valorar de manera precisa el grado de las lesiones, adecuar el tratamiento conservador de las lesiones de órganos sólidos evitando laparotomías innecesarias, y realizar su seguimiento evolutivo6,7 . La esplenectomía no es inocua; el procedimiento se ha relacionado con un aumento de las pérdidas hemáticas y la necesidad de transfusiones, la formación de abscesos postoperatorios de la cavidad esplénica residual y el aumento de la mortalidad por sepsis en pacientes esplenectomizados8-10 .
La embolización de la arteria esplénica, la esplenorrafia con suturas y la esplenectomía parcial constituyen opciones terapéuticas cuyo objetivo es la preservación parcial o total del bazo. En la cirugía de preservación esplénica disponemos de múltiples métodos para lograr una adecuada hemostasia, entre los que destacan el rescate hemático mediante autotransfusión, el uso de la coagulación por electrocoagulación, termocoagulación con infrarrojos, láser o Argón, la aplicación local de productos biológicos hemostáticos a base de colágenos o sellado con cola de fibrina, y la envoltura del órgano con materiales protésicos mallados4,11-15 . La utilización de medidas hemostáticas de manera individual o conjunta dependerá principalmente del grado de la lesión esplénica. No obstante, en las lesiones de grados III y IV, la utilización de mallas reabsorbibles simplifica de manera notable el tratamiento quirúrgico y, en la mayoría de los casos, permite obviar la necesidad de reseccionar el bazo de manera parcial o total3 . El objetivo del presente estudio es valorar la utilización de materiales protésicos reabsorbibles en la cirugía reparadora de las lesiones esplénicas ocasionadas por traumatismos. Por este motivo, realizamos una comparación entre las 2 técnicas, la esplenorrafia con prótesis reabsorbibles y la esplenectomía, en relación con el grado de lesión esplénica, la gravedad del traumatismo medida por el New Injury Severity Score (NISS), la morbilidad y la estancia hospitalaria.
Pacientes y método
Se ha realizado un estudio de cohorte ambispectivo en el que se ha tratado a 30 pacientes por lesiones esplénicas traumáticas de diversa índole entre julio de 1999 y febrero de 2004. La realización de las distintas exploraciones diagnósticas se basó en criterios de estabilidad hemodinámica en el momento del ingreso; se siguió la siguiente secuencia: a) en pacientes inestables sin respuesta a la sobrecarga inicial con cristaloides se realizó un lavado peritoneal diagnóstico (LPD); b) en pacientes inestables con respuesta favorable a la fluidoterapia se practicó una ecografía abdominal; c) los pacientes estables fueron evaluados mediante ecografía abdominal y posteriormente tomografía computarizada (TC) para una mejor definición de sus lesiones; d) en los pacientes con traumatismo craneoencefálico (TCE) y hemodinámicamente estables que requirieron una TC craneal, el estudio se completó con una TC abdominal. Las lesiones esplénicas han sido clasificadas según los grados de la escala de lesiones esplénicas (Organ Injury Scale [OIS], Moore et al, 1989)16 de la American Association for the Surgery of Trauma (AAST), que establece 5 grados de lesión de menor a mayor gravedad. Para la valoración global de la gravedad del traumatismo y la comparación entre grupos de tratamiento se calculó el NISS (Osler et al, 1997)17 .
Técnica
En todos los pacientes, la vía de abordaje fue una laparotomía media. En los pacientes en los que se practicó una esplenectomía, ésta se realizó según la técnica estándar, es decir, liberación del bazo y ligadura de los vasos del pedículo in situ.
Hemos estimado la realización de esplenorrafia con material protésico teniendo en consideración los siguientes criterios de inclusión:
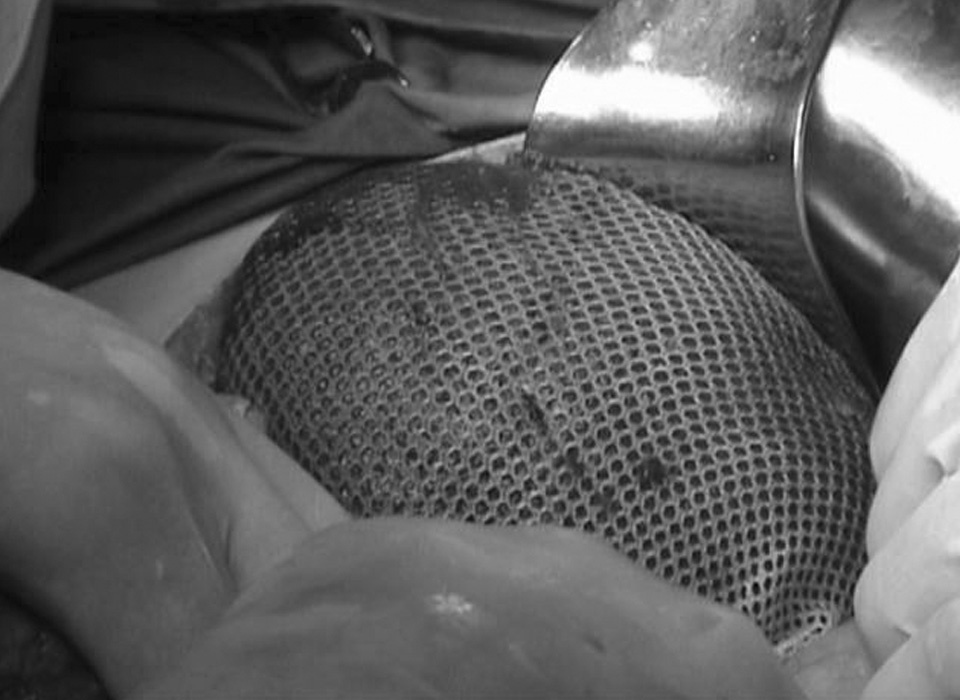
Una vez aspirada la sangre de la cavidad abdominal y contenida la hemorragia de la celda esplénica mediante compresión con compresas o clampado del pedículo, realizamos una valoración completa de la cavidad abdominal con el fin de excluir cualquier otra lesión subsidiaria de tratamiento. En su ausencia, se procedió a la movilización del bazo hacia la línea media mediante la sección de sus fijaciones anatómicas. La hemostasia, según las necesidades, se completó mediante coagulación con bisturí de Argón, sutura hemostática, aplicación de láminas de colágeno o clampado del pedículo. Para la creación de una bolsa adaptable al contorno del bazo empleamos una malla de ácido poliglicólico (Dexon mesh® ) de 18 × 23 cm. Realizamos una sutura continua de la malla con un hilo de ácido poliglicólico 2-0 en sus 4 bordes a modo de bolsa de tabaco (fig. 1). Los extremos de los hilos se dejaron sin anudar y el bazo fue introducido en su interior. Una vez introducido el bazo en el interior de la bolsa, los extremos de los hilos alrededor del hilio esplénico fueron anudados a la vez que se realizaba una tracción progresiva hasta ajustar la malla al contorno esplénico. La prótesis ha de quedar lo suficientemente apretada para detener la hemorragia, pero sin comprimir el hilio esplénico, lo que ocasionaría una lesión isquémica del órgano. Para lograr una tensión adecuada sin compromiso vascular, en los casos necesarios se pueden realizar puntos de sutura en los bordes de la malla, en los polos superior e inferior del bazo, y a medida que se van anudando, se va ajustando la tensión ejercida en la malla, que se transmite al bazo (fig. 2). Finalmente, se revisan la hemostasia y la perfusión de la víscera antes de ser devuelta a la celda esplénica. Tan sólo en 2 casos de lesión de grado IV hemos dejado un drenaje de la celda esplénica. Antes del alta del enfermo realizamos una determinación de hemoglobina, hematocrito, recuento de leucocitos y plaquetas, inmunoglobulinas IgA, IgE, IgG e IgM, así como una TC abdominal con contraste (fig. 3). Posteriormente, completamos el seguimiento de los pacientes en las consultas externas, y a los 3 y 6 meses realizamos un hemograma completo y la determinación de IgA, IgG, IgE e IgM.
Análisis estadístico
La secuencia de estudios fue la siguiente:
–Análisis univariable: para el análisis de las variables discretas se calcularon las frecuencias con sus porcentajes correspondientes. En el caso de las continuas, cuando éstas seguían una distribución normal, se utilizó la media y la desviación estándar. En el caso contrario se calculó la mediana y la amplitud intercuartil (percentil 25-75).
–Análisis bivariable: para las variables discretas se realizaron tablas de contingencia y se calcularon los estadísticos de la χ2 o la prueba exacta de Fisher. Para la comparación entre grupos de variables continuas se utilizó el test de Mann-Whitney, al no seguir éstas una distribución normal. Para el cálculo de correlación entre variables continuas se utilizó el test de correlación de Spearman. El nivel de significación considerado para el rechazo de la hipótesis nula fue de 0,05.
Resultados
De los 30 pacientes atendidos, 29 fueron intervenidos y 1 fue tratado sin cirugía; se incluyó a 23 varones y 7 mujeres, y la relación varón/mujer fue de 3,3. La media de edad fue de 36,2 ± 16,6 años. En 29 casos (96,7%) de lesión esplénica, la etiología fue un traumatismo abdominal cerrado debido a accidentes de tráfico (n = 15; 51,7%), caídas casuales (n = 5; 17,2%), traumatismos diversos y agresiones (n = 6; 20,7%) y caída de bicicleta (n = 3; 10,3%). Hemos registrado 1 solo caso (3,3%) de herida penetrante por arma blanca. El diagnóstico de las lesiones se estableció mediante ecografía en 13 casos (43,3%), TC helicoidal en 9 (30%), combinación de ecografía y TC en 5 (16,6%), LPD en 1 (3,3%) y laparotomía inmediata por shock hipovolémico en 2 (6,6%). Según la clasificación de las lesiones esplénicas (OIS) de la AAST, 13 casos (43,3%) correspondieron a un lesiones de grado III, 13 (43,3%) a lesiones de grado IV y 4 (13,3%) a lesiones de grado V. En 21 pacientes (70%) se observaron lesiones torácicas y abdominales, en 6 (20%) lesiones craneales, torácicas y abdominales, y en 3 (10%) exclusivamente abdominales. Según los órganos lesionados, 13 pacientes (43,3%) presentaban fracturas costales, 12 (40%) hematomas retroperitoneales no expansivos, 7 (23,3%) contusiones en la cola del páncreas, 6 (20%) TCE, 6 (20%) lesiones renales, 6 (20%) contusiones pulmonares, 5 (17,7%) hemotórax, 5 (17,7%) fracturas de huesos largos, 3 (10%) lesiones hepáticas y 2 (6,7%) neumotórax. La media del NISS en la serie fue de 18,9 ± 9,1.
Fig. 1. Bolsa confeccionada a partir de una malla de ácido poliglicólico de 18 ×23 cm.
Fig. 2. Esplenorrafia con prótesis de ácido poliglicólico. La malla se adapta completamente al bazo, que se ha movilizado hacia la línea media.
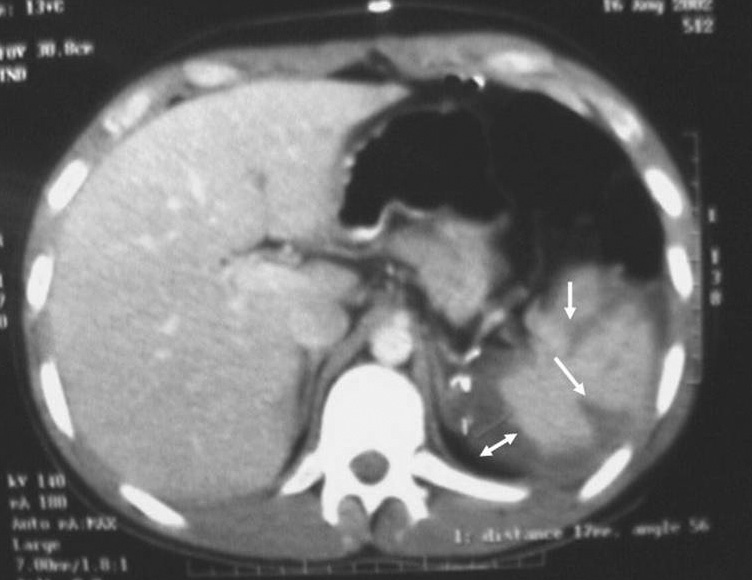
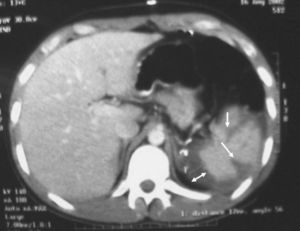
Fig. 3. Tomografía computarizada de control al décimo día postoperatorio de una esplenorrafia con prótesis. Zonas de desgarro en el parénquima (flecha) e irregularidad del contorno esplénico ocasionado por la compresión de la malla. Área de colección entre la malla y el bazo (doble flecha) donde, además, se aprecia la ausencia de colecciones periesplénicas importantes.
En 4 pacientes (13,3%) se instauró un tratamiento conservador o no quirúrgico que fracasó en 3 (75%). Las causas de fracaso se debieron a persistencia del sangrado y roturas diferidas. En 1 paciente de 14 años que presentaba una lesión de grado III se realizó una esplenorrafia con prótesis por persistencia del sangrado durante las primeras 48 h. Una paciente de 9 años precisó esplenectomía por shock hipovolémico secundario a una rotura diferida del bazo, con una lesión de grado IV, al sexto día del ingreso. El tercer paciente, de 60 años, con traumatismo toracoabdominal, presentó una rotura diferida con avulsión del polo superior al octavo día del ingreso. Este paciente fue intervenido y se le practicó una esplenorrafia con material protésico.
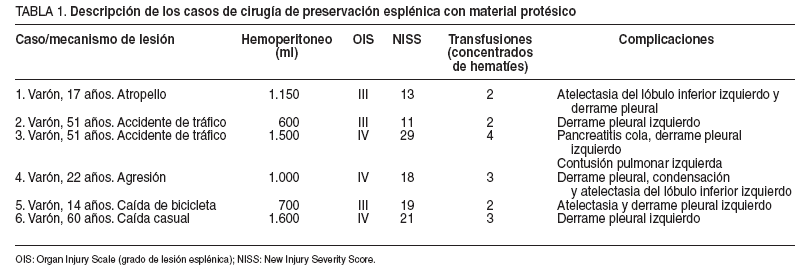
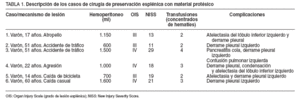
En total se ha realizado esplenectomía en 23 pacientes (76,6%), tratamiento no quirúrgico o conservador en 1 (3,3%) y esplenorrafia con material protésico en 6 (20%). En relación con el grado de lesión esplénica (OIS) en el grupo de pacientes esplenectomizados, 9 (30%) presentaban una lesión esplénica de grado III, 10 (33,3%) de grado IV y 4 (13,3%) de grado V. En 6 pacientes, 3 (10%) con lesión esplénica de grado III y 3 (10%) de grado IV, se practicó una esplenorrafia y se envolvió el bazo en una malla de ácido poliglicólico reabsorbible (tabla 1). En el 65,2% (n = 15) de los pacientes esplenectomizados y el 66,5% (n = 4) de los tratados con preservación esplénica con prótesis, el NISS fue > 15. El NISS del paciente tratado sin cirugía fue de 14 puntos.
De los 23 pacientes tratados con esplenectomía, 10 (43,5%) presentaban más de una lesión asociada, torácica o abdominal. Los 6 pacientes (100%) del grupo de la esplenorrafia con prótesis presentaban lesiones torácicas y abdominales asociadas. La comparación de ambos grupos de tratamiento, esplenectomía y esplenorrafia, no mostró diferencias significativas en relación con el grado de la lesión esplénica (p = 0,53). El grupo de esplenorrafia con prótesis presentó un mayor número de lesiones asociadas en comparación con el de la esplenectomía (p = 0,02). Sin embargo, la comparación entre el grupo de pacientes esplenectomizados y el de tratados con material protésico, según la severidad del traumatismo medido por el NISS, no mostró diferencias significativas entre ambos, que eran grupos comparables (p = 0,53).
Doce pacientes (40%) presentaron complicaciones postoperatorias, 6 en el grupo de la esplenectomía y 6 en el grupo de la esplenorrafia con prótesis. En los pacientes esplenectomizados, la complicación más frecuente fue el derrame pleural izquierdo (n = 3), seguida de los abscesos de la celda esplénica asociados a una fístula pancreática de bajo débito (< 200 ml) por contusión traumática de la cola del páncreas (n = 2) y de la hemorragia de la celda esplénica (n = 1). Las complicaciones más frecuentes en los pacientes cuyo bazo fue envuelto en una prótesis fueron los derrames pleurales izquierdos y las atelectasias del lóbulo inferior izquierdo (LII) (n = 5), y la pancreatitis de la cola y el derrame pleural izquierdo (n = 1). La morbilidad fue superior en el grupo de la esplenorrafia con prótesis (p = 0,002), aunque destaca la ausencia de complicaciones sépticas y hemorrágicas en este grupo. Dos pacientes (33,3%) de este grupo precisaron una toracentesis evacuadora por disnea. La morbilidad se asoció significativamente con la presencia de múltiples lesiones (p = 0,002), mientras que con el NISS la relación fue directa, pero sin significación estadística (p = 0,074). En esta serie no hemos registrado ningún fallecimiento.
La mediana de estancia de los pacientes del grupo de la esplenectomía fue de 11 días, con una amplitud intercuartil de 8 días, mientras que la del grupo de esplenorrafia con prótesis fue de 17 días, con una amplitud intercuartil de 11,5 días. En relación con la estancia hospitalaria, las diferencias entre los 2 tipos de tratamiento no fueron significativas (p = 0,17). La estancia hospitalaria se relacionó de manera significativa con el número de lesiones asociadas y se incrementó en los caso con más de 1 lesión (p = 0,005) y con una mayor morbilidad (p = 0,002). La estancia hospitalaria se correlacionó moderadamente con el NISS (p = 0,01).
TABLA 1. Descripción de los casos de cirugía de preservación esplénica con material protésico
En el postoperatorio inmediato hemos observado una disminución de la IgG e IgM y una elevación de las plaquetas (453.000) en 1 paciente con avulsión del polo superior del bazo que fue reparado mediante esplenorrafia con prótesis. Otros 3 pacientes del grupo de esplenorrafia presentaban elevación de la IgG y leucocitosis sin alteración de la serie plaquetaria. En 2 pacientes se observaron cambios inflamatorios periesplénicos y pequeños defectos de perfusión que podrían corresponder a infartos esplénicos. Durante el seguimiento se realizó una TC con contraste que constató la viabilidad del bazo en todos los casos (fig. 3). A los 3 y 6 meses, los pacientes con cirugía preservadora del bazo no presentaban alteraciones en el hemograma, el número de plaquetas y los valores de inmunoglobulinas séricas. La mediana de seguimiento de los pacientes del grupo de esplenorrafia con prótesis es de 28 meses y en este período no hemos objetivado complicaciones.
Discusión
Algunos autores consideran que, a diferencia de los niños, el riesgo de infecciones graves en adultos esplenectomizados como consecuencia de traumatismos se ha sobrevalorado debido a la baja incidencia de episodios sépticos observados en distintas series de pacientes18,19 . Sin embargo, llama la atención el aumento de la incidencia de complicaciones sépticas postoperatorias en pacientes que han precisado una esplenectomía durante el curso de una cirugía electiva abdominal, o por enfermedades hematológicas o linfoproliferativas4,10 . Aunque el riesgo de sepsis en pacientes anesplénicos por traumatismo es bajo, está presente y en la bibliografía se han descrito casos graves de sepsis muchos años después de la esplenectomía. Por consiguiente, se requieren largos períodos de seguimiento para valorar la incidencia de real de estas complicaciones infecciosas en pacientes esplenectomizados20,21 . En contraposición, la baja morbilidad y mortalidad referida con las técnicas clásicas de preservación esplénica refuerzan los argumentos a favor de procedimientos conservadores de la función esplé-4,8-10 . Tanto la experiencia en el laboratorio como en la práctica clínica han puesto de manifiesto la capacidad de cicatrización, regeneración, recuperación y mantenimiento de las funciones inmunológicas del bazo que ha experimentado un traumatismo22-24 . La presencia o implantación de tejido esplénico viable ectópico es un hecho bien constatado en algunos pacientes esplenectomizados por causas traumáticas25,26 . Como resultado de estas experiencias se deduce que el tejido esplénico es capaz de mantener las funciones de filtro e inmunidad celular y humoral, aunque éstas son siempre inferiores a las observadas en los pacientes tratados con cirugía conservadora del bazo, en especial cuando se ha preservado una masa crítica > 30-50%4,24,25 .
En los traumatismos abdominales con compromiso esplénico, la actitud terapéutica inicial, es decir, tratamiento conservador o quirúrgico, debe ser valorada en cada paciente de manera individual. El enfoque terapéutico ha de estar sustentado principalmente en una valoración clínica exhaustiva y en los hallazgos de las exploraciones radiológicas14 . Los criterios aceptados como válidos para aplicar un tratamiento conservador o no quirúrgico se basan en mantener una estabilidad hemodinámica sin la necesidad de transfusiones múltiples, generalmente no más de 2 o 3 concentrados de hematíes, y la ausencia de otras lesiones intraperitoneales que precisen laparotomía27 . Básicamente, las lesiones de grados I y II y algunas de grado III, si cumplen las premisas anteriores son susceptibles de un tratamiento conservador. Las lesiones de grado III y IV son subsidiarias de una cirugía conserva-dora3,15 . En el caso de las heridas penetrantes directas en el bazo, generalmente por arma blanca, si no hay compromiso del hilio esplénico también pueden beneficiarse de una cirugía reparadora28 . Por el contrario, la inestabilidad hemodinámica tras la fase de reanimación o el fracaso del tratamiento conservador por la necesidad de múltiples transfusiones para mantener estable al paciente obligan a realizar una laparotomía. Ésta, sin embargo, no debe suponer la práctica de una esplenectomía inmediata sin antes valorar la posibilidad de preservación parcial o total del órgano. La cirugía conservadora del bazo carece de indicación en las lesiones de grado V; si se realiza en presencia de cirrosis, signos de hipertensión portal o problemas de la coagulación, enfermedades esplénicas preexistentes o bazo tumoral, y en los casos con compromiso de la cola del páncreas y que requieran una pancreatectomía distal. Cuando hay varias lesiones asociadas intraperitoneales y/o hemorragia profusa, es preferible practicar una esplenectomía inmediata, que en estas circunstancias es segura y eficaz, debido a que las técnicas quirúrgicas de preservación consumen tiempo y precisan una mayor reposición hemática3,28,29 . Nosotros nos hemos adherido a estos criterios, ampliamente aceptados, para considerar la posibilidad de cirugía reparadora de las lesiones esplénicas traumáticas.
En esta serie, las lesiones esplénicas se han producido como consecuencia de un traumatismo abdominal cerrado; destacan los ocasionados por vehículos de automoción, que supusieron más del 50% de los casos. El 90% de los pacientes presentaba combinaciones diversas de traumatismo torácico y abdominal. El bazo, el riñón y el hígado fueron los órganos sólidos lesionados con más frecuencia en la cavidad abdominal, mientras que en el tórax lo fueron la parrilla costal y el pulmón. La media del NISS fue de 18,9 ± 9,1, con un 63,3% de los casos con un NISS > 15, es decir, más de la mitad de la serie presentaba un traumatismo considerado grave17 . El diagnóstico de las lesiones se realizó por ecografía, TC y la combinación de ambas. Este dato muestra el cambio que se ha producido en el diagnóstico de las lesiones, de manera que las exploraciones radiológicas han desplazado casi por completo al lavado peritoneal diagnóstico6,7 .La combinación de ecografía y TC en el paciente estable con un traumatismo abdominal cerrado podría evitar la omisión de las lesiones intraperitoneales30 .
En la actualidad, la actitud terapéutica inicial, tanto en el niño como en el adulto, va dirigida hacia un tratamiento no quirúrgico. En pacientes bien seleccionados, las posibilidades de éxito en el niño son del 92%5,31 y en el adulto del 75-90%1,2,32 . La tasa de tratamiento no quirúrgico en los adultos se aproxima al 50% de los casos y disminuye de manera considerable la tasa de esplenectomías. Según la experiencia de los centros, la proporción actual de salvamento esplénico mediante la combinación de tratamiento no quirúrgico y cirugía de preservación se sitúa en un 40-75%, con una tasa promedio global en el adulto 1,12,32-37 . La proporción de pacientes en los que se realiza una esplenorrafia oscila entre un 17 y un 35%; sin embargo, la tasa global de conservación esplénica se incrementa con la utilización de mallas reabsorbibles hasta un 67%37 , y en los casos de traumatismo penetrante según el grado de severidad, hasta un 92% para el grado III y un 37% para el grado IV28 . La tasa de conversión de tratamiento conservador a quirúrgico en los niños es del 0,4-1,8% mientras que en los adultos esta cifra oscila entre un 6 y un 19%. La tasa de fracaso de la esplenorrafia simple se sitúa en un 1,3-4%32,35,38 . Llama la atención la falta de datos en la bibliografía relacionados con la tasa de fracaso de los pacientes tratados mediante esplenorrafia con prótesis, aunque en la mayoría de las series se señala la ausencia de resangrados y de necesidad de reintervenciones3,8,37,39,40 .
En comparación con otros centros1,2,32 , la tasa de tratamiento no quirúrgico de esta serie es muy baja (3,3%), con una alta proporción de fracasos (3 de 4; 75%). Según el grado de lesión (III y IV) y el NISS16,19,21 , estos pacientes probablemente no eran los candidatos más idóneos para un tratamiento conservador; sin embargo, 2 de los 3 pacientes sí se beneficiaron de una cirugía conservadora con éxito, de manera que el fracaso del tratamiento conservador puede dar lugar a una cirugía de salvamento esplénico. Se señala que el mayor número de fracasos se observa en las primeras 72 h; en nuestros pacientes, éstos se han producido en el segundo, sexto y octavo días del ingreso y, por tanto, hemos constatado, aunque nuestra experiencia es limitada por el reducido número de casos, que aún en roturas esplénicas tardías o en 2 tiempos es posible realizar una esplenorrafia con prótesis reabsorbible sin complicaciones intraoperatorias ni tardías. Por tanto, cabe cuestionar si la rotura en 2 tiempos por un hematoma subcapsular o el sangrado tardío deben suponer una esplenectomía inmediata sin antes valorar la posibilidad de preservación de la víscera. Destaca, además, la escasez de datos a este respecto en la bibliografía. También se ha mencionado la posibilidad de omisión de lesiones intraperitoneales y, como consecuencia, el riesgo de incrementar la mortalidad; no obstante, en algunas series, la incidencia de omisión de lesiones es del 0% y, en consecuencia, la selección adecuada y la vigilancia clínica estricta de estos pacientes constituyen los pilares del tratamiento conservador5,14,27 . En los pacientes que hemos intervenido por fracaso de tratamiento conservador inicial, no hemos observado lesiones intraperitoneales que hayan pasado desapercibidas previamente, aunque esta afirmación la realizamos con cautela debido a nuestro reducido número de casos.
La tasa de cirugía conservadora del bazo (6/30; 20%) de nuestra serie, aunque baja, se encuentra dentro del rango de la indicada en otras publicaciones, incluso si comparamos a los pacientes según el NISS. En España, según los datos consultados en la bibliografía, la tasa de cirugía conservadora esplénica por traumatismo se situaría en un 7-40%4,9,24 . En relación con la gravedad del traumatismo medida por el NISS, no se detectaron diferencias estadísticamente significativas entre ambos grupos (esplenectomía y esplenorrafia con prótesis), por lo que en pacientes con lesiones importantes del bazo (grado IV) y un NISS > 15 es factible realizar una cirugía conservadora. De manera similar, cabe preguntarse si algunos de nuestros pacientes esplenectomizados podrían haberse beneficiado de una cirugía de preservación esplénica. A la vista de los resultados, creemos que sí y que, además, es posible incrementar la tasa de cirugía conservadora.
En la cirugía de preservación esplénica, inicialmente, la hemorragia se puede controlar mediante compresión del órgano, clampado de los vasos, suturas, electrocoagulación y colocación de productos biológicos hemostáticos4 . La introducción del bazo en una bolsa ajustada evita el exceso de suturas y la necesidad de una esplenectomía parcial, salvo en los casos de avulsión o excesiva fragmentación de cualquiera de los polos. Hemos constatado que la confección de una bolsa con una malla de ácido poliglicólico y la introducción del bazo en ella a modo de envoltorio es un procedimiento simple y más sencillo que practicar una esplenectomía parcial o una esplenorrafia con sutura. Esta técnica ha sido útil en las lesiones de grado IV. La malla de ácido poliglicólico se adapta fácilmente al contorno del bazo y su función es la contención del sangrado, sobre todo en los casos de fractura del parénquima y/o amplias zonas de decapsulamiento, y favorecer la formación de una neocápsula es-37,41,42 . En estudios experimentales se ha demostrado que el material protésico presenta un proceso de absorción progresiva hasta completarse, por término medio, en unos 85 días. La malla induce la formación de una neocápsula y un infiltrado de linfocitos y células plasmáticas sin ocasionar abscesos, colecciones intraesplénicas o intraperitoneales. La complicación más frecuente es la formación de un seroma entre el bazo y la prótesis, o alrededor de ésta, que rara vez precisa una punción eva-13,37,41,42 . Las observaciones obtenidas en el laboratorio y en la experiencia clínica muestran que la esplenorrafia con prótesis reabsorbibles no incrementa la tasa de sepsis postoperatoria, aun cuando se ha utilizado en casos con apertura de víscera hueca28,40 . Experimentalmente, cuando se induce una contaminación intraperitoneal en presencia de material protésico, la malla favorece la formación de abscesos periesplénicos, pero en una proporción significativamente menor que en el grupo de animales esplenectomizados43 . Nuestra experiencia con los materiales protésicos reabsorbibles en la cirugía de preservación esplénica es similar a la descrita en la bibliografía, con la salvedad de que no tenemos experiencia en casos con contaminación intraperitoneal. No hemos reintervenido a ninguno de los pacientes ni hemos objetivado resangrados ni complicaciones sépticas postoperatorias. El principal objetivo de la malla es la contención de la hemorragia pero, además, evita el sacrificio de tejido esplénico y sirve de sustrato para la formación de una neocápsula41,42,44 . Las atelectasias del LII y los derrames pleurales han sido las principales complicaciones postoperatorias en nuestros pacientes y, en consecuencia, la morbilidad fue superior en el grupo de esplenorrafia con prótesis. Estas complicaciones, sin embargo, no han condicionado un fracaso de la técnica. Según se señala en una publicación, la incidencia de atelectasias en el lóbulo pulmonar inferior izquierdo y el derrame pleural izquierdo fue del 78 y 56%, respectivamente, en pacientes tratados con esta técnica40 . En relación con la estancia hospitalaria, aunque ésta fue mayor en los pacientes con cirugía conservadora, no apreciamos diferencias estadísticamente significativas con respecto al grupo de esplenectomía. Merece la pena señalar que, a diferencia de la esplenectomía, que en el 95,6% de los casos (22/23) se practicó en el momento del ingreso, en 2 pacientes la esplenorrafia con prótesis se realizó al segundo y octavo días del ingreso por roturas diferidas, y esta circunstancia supedita este grupo a una estancia más prolongada. Por otra parte, la presencia de múltiples lesiones condicionó una mayor morbilidad y estancia hospitalaria. Esta última se correlacionó mejor con el NISS.
La utilización de mallas reabsorbibles no parece alterar la vascularización del órgano ni la función esplénica. Hay que tener en cuenta que no se debe ajustar la malla de modo excesivo y que hay que evitar en lo posible la compresión de las arterias polares y el hilio esplénico42 .La omisión de este detalle técnico conduciría a la isquemia y a un eventual infarto de la víscera. En el seguimiento de nuestros pacientes hemos observado la cicatrización de las zonas desgarradas y la viabilidad del órgano. En la mayoría de los casos, salvo por pequeñas zonas de infarto esplénico, en la TC helicoidal observamos una captación homogénea del contraste administrado por vía intravenosa. A los 6 meses del seguimiento no se han registrado alteraciones de la serie eritrocitaria, plaquetaria ni de neutrófilos. En nuestros pacientes, los valores de IgG y de IgM no se alteraron de manera significativa en el postoperatorio inmediato; más bien observamos un aumento de las IgG que podría estar en relación con las complicaciones pulmonares y pleurales postoperatorias. Desde las primeras experiencias, tanto en el laboratorio como en la clínica, no se han apreciado alteraciones significativas hematológicas ni inmunológicas tras envolver el bazo en una malla de ácido poliglicólico; por el contario, cabe destacar la viabilidad y funcionalidad del 36,39,42,43 . Nuestros resultados concuerdan con los descritos en la bibliografía, donde se señala la ausencia de complicaciones relacionadas con la utilización de mallas de ácido poliglicólico en la cirugía de preservación en los traumatismos esplénicos, de forma que ésta no parece suponer un riesgo para el paciente. Aunque en nuestra serie el número de casos es reducido y, en consecuencia, resta potencia estadística, consideramos que hemos obtenido resultados similares a los publicados por otros centros36,37,41,44 .
Por último, podemos manifestar que hemos constatado la facilidad, la eficacia y la seguridad de aplicar una malla de ácido poliglicólico a modo de envoltorio en las lesiones traumáticas del bazo, y que ésta es una alternativa terapéutica válida.
Correspondencia: Dr. A.M. Louredo Méndez. Mayor Principal 3, 7-D. 34001 Palencia. España. Correo electrónico: alouredo@wanadooadsl.net
Manuscrito recibido el 3-5-2004 y aceptado el 12-7-2004.