Las publicaciones relacionadas con morbilidad postoperatoria en hidatidosis hepática son escasas y de resultados disímiles. El objetivo de este estudio fue determinar factores de riesgo y protectores de morbilidad postoperatoria en pacientes intervenidos por hidatidosis hepática.
Se realizó una revisión global de la evidencia, basada en revisiones sistemáticas, ensayos clínicos y estudios observacionales, obtenidos de Trip Database, BVS, SciELO, Cochrane Central Register of Controlled Trials, WoS, MEDLINE, EMBASE, SCOPUS, EBSCOhost, IBECS, ePORTUGUESe, LILACS y WHOLIS.
Se identificaron 1.087 artículos relacionados y 69 cumplían criterios de selección (2 revisiones sistemáticas, 3 ensayos clínicos y 64 estudios observacionales). Se identificaron como factores de riesgo la edad, el antecedente de cirugía previa por hidatidosis hepática, la localización centro hepática, la existencia de comunicaciones biliares y complicaciones evolutivas del quiste y como protectores las técnicas quirúrgicas radicales.
Se identificaron factores de riesgo y protectores; sin embargo, los estudios son escasos y de calidad moderada a baja.
There are few publications related to postoperative morbidity in hepatic hydatidosis and these have mixed results. The aim of this study was to determine risk and protective factors of postoperative morbidity in patients operated on for hepatic hydatidosis.
A comprehensive review was made of the evidence, based on systematic reviews, clinical analyses and observational studies, obtained from the Trip Database, BVS, SciELO, Cochrane Central Register of Controlled Trials, WoS, MEDLINE, EMBASE, SCOPUS, EBSCOhost, IBECS, ePORTUGUESe, LILACS and WHOLIS.
1,087 related articles were identified; 69 fulfilled the selection criteria (2 systematic reviews, 3 clinical trials and 64 observational studies). Age, history of previous surgery for hepatic hydatidosis, location in the hepatic center, existence of biliary communications and evolutionary complications of the cyst were identified as risk factors, and radical surgical techniques as protective factors.
Risk and protective factors were identified; however, the studies are few and the quality moderate to low.
La hidatidosis es una zoonosis endémica en Chile, con incidencia promedio de 1,9/100.000, egresos hospitalarios de 6,3/100.000 habitantes y mortalidad de 0,2/100.000 habitantes respectivamente1, siendo las regiones de Aysén y de La Araucanía las más afectadas. Esta última con una tasa de egresos de 28,1/100.000 habitantes2.
Esto determina la necesidad de tratar oportuna y eficientemente un importante número de nuevos casos de hidatidosis hepática (HH) por año, pesquisar complicaciones evolutivas3 e hidatidosis en otras localizaciones4.
A pesar de tratarse de una enfermedad endémica en diversos países, las publicaciones son escasas y de bajo nivel de evidencia, con resultados disímiles, en especial respecto al desarrollo de morbilidad postoperatoria (MPO) y de potenciales variables asociadas al desarrollo de MPO, razón por la que es complejo establecer estrategias tendientes a prevenir la MPO con el objeto de controlar eventuales factores de riesgo (FR).
En artículos de la década de los 90 se reportaron cifras de MPO entre 23,7% y 62,5%5–10. A partir del año 2000 se informaron cifras entre 21,3% y 53,8%11–14, y desde 2010 hasta la fecha persisten reportes de MPO entre 37,9% y 79,9%15–17.
Una revisión global de la evidencia es un método cualitativo que permite combinar resultados de artículos extraídos de la literatura publicada y posteriormente sintetizar resúmenes y conclusiones, para dar respuesta a preguntas relacionadas con escenarios clínicos de tratamiento, causalidad, diagnóstico y pronóstico. Por ende, pueden utilizarse para valorar la evidencia existente respecto a situaciones clínicas en la que existe incertidumbre, permitiendo de este modo planificar estudios posteriores18.
El objetivo de este estudio fue elaborar una síntesis de la evidencia disponible respecto de variables asociadas, FR y protectores (FP) de MPO en pacientes intervenidos por HH.
MétodoTipo de estudioRevisión global de la evidencia disponible (overview).
PoblaciónSe incluyeron revisiones sistemáticas (RS), ensayos clínicos (EC) y estudios observacionales (EO [cohortes concurrentes e históricas; casos y controles y series de casos —SC—]) publicados entre enero de 1980 y mayo de 2017, sin restricción idiomática, que incluyeran población humana adulta que hubiese sido intervenida por HH y que evaluaran el desarrollo de MPO. Fueron excluidos artículos contaminados con pacientes intervenidos por vía laparoscópica, tratados con punción, aspiración, inyección y reaspiración, artículos con temática no relacionada con el objetivo, revisiones narrativas, documentos de consenso y artículos de discusión.
Metodología de búsquedaSe realizó según componentes PICO (población a estudio [P], intervención en evaluación [I], comparador [C] y variable resultado u outcome [O]). A partir de esta estrategia se buscaron estudios respecto de sujetos con HH (P), a los que se realizó cirugía abierta (I) y cuyas variables de respuesta fuese MPO (O). Para ello se revisaron los siguientes metabuscadores, bibliotecas y bases de datos: Trip Database, BVS, SciELO, Cochrane Central Register of Controlled Trials, WoS, MEDLINE, EMBASE, SCOPUS, EBSCOhost, IBECS, ePORTUGUESe, LILACS y WHOLIS. Se realizaron búsquedas sensibles utilizando términos MeSH, palabras libres, términos truncados y conectores booleanos (AND y OR), con estrategias adaptadas a cada base de datos.
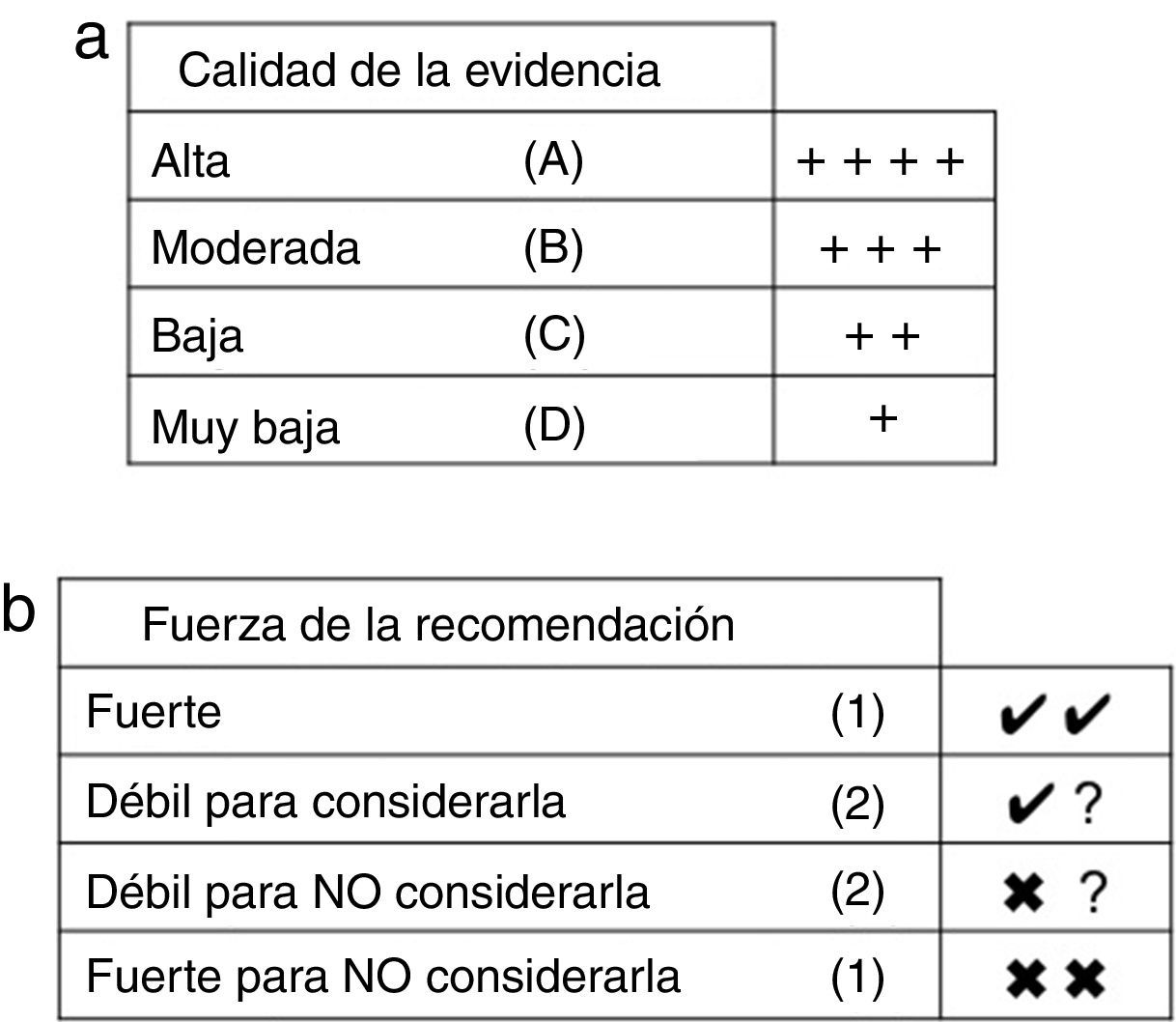
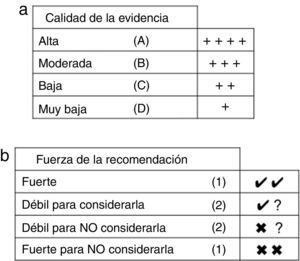
Síntesis, valoración y clasificación de la evidenciaSe comenzó con una evaluación del riesgo de sesgo (validez interna) de los estudios, para lo cual se generaron tablas de resumen y se construyeron tablas de validez, utilizando el diseño propuesto por el SIGN19. Posteriormente, se realizó una clasificación de niveles de evidencia, utilizando la propuesta del Centre for Evidence Based Medicine20 (tabla 1). Finalmente, se realizó una clasificación global de la evidencia aplicando el sistema GRADE, que considera el diseño del estudio, el riesgo de sesgo, la coherencia, la precisión de los resultados, el sesgo de publicación y si la evaluación de la evidencia es directa o indirecta21 (a y b)
Propuesta de clasificación de niveles de evidencia del CEBM 2009
| GR | NE | Tratamiento, prevención, etiología y daño | Pronóstico e historia natural | Diagnóstico | Diagnóstico diferencial y prevalencia | Estudios económicos y de análisis de decisión |
|---|---|---|---|---|---|---|
| A | 1a | RS con homogeneidad de EC con AA | RS de estudios de CP (que incluya estudios con resultados comparables, en la misma dirección y validados en diferentes poblaciones) | RS de estudios de PD de alta calidad c/ homogeneidad (incluye estudios con resultados comparables, en la misma dirección y diferentes centros clínicos) | RS con homogeneidad de estudios de CP | RS con homogeneidad de estudios económicos de alta calidad |
| 1b | EC individual con intervalo de confianza estrecho | Estudios de cohortes individuales, con un seguimiento mayor de 80% de las cohortes y validadas en una sola población | Estudios de cohortes que validen la calidad de una PD, con ER adecuado o a partir de algoritmos de estimación del pronóstico o de categorización del diagnóstico o probado en un centro clínico | Estudios de CP con buen seguimiento | Análisis basado en costes o alternativas clínicamente sensibles; RS de la evidencia. Incluye análisis de sensibilidad | |
| 1c | Todos o ninguna | SC (todos o ninguno) | PD con especificidad tan alta que un resultado positivo confirma el diagnóstico y sensibilidad tan alta que un resultado negativo descarta el diagnóstico | SC (todos o ninguno) | Análisis en términos absolutos de riesgos y beneficios clínicos: tan buenas o mejores, pero más baratas, tan malas o peores pero más caras | |
| B | 2a | RS de estudios de cohortes con homogeneidad | RS de estudios de CH o de grupos controles no tratados en EC con homogeneidad | RS de estudios de PD de nivel 2 con homogeneidad | RS con homogeneidad de estudios 2b y mejores | RS con homogeneidad de estudios económicos con nivel mayor a 2 |
| 2b | Estudios de CP con seguimiento inferior a 80% EC de baja calidad | Estudio individual de CH o seguimiento de controles no tratados en un EC o guía de práctica clínica no validada | Estudios exploratorios con regresión logística determinan factores significativos y validados con ER adecuado (independiente de la PD) | Estudio individual de CH o de seguimiento insuficiente | Análisis basado en costes o alternativas clínicamente sensibles; limitado a revisión de la evidencia. Incluye análisis de sensibilidad | |
| 2c | Estudios ecológicos o de resultados en salud | Investigación de resultados en salud | Estudios ecológicos | Auditorías o estudios de resultados en salud | ||
| 3a | RS de estudios de CC con homogeneidad | RS de estudios con homogeneidad de estudios 3b y mejor calidad | RS de estudios c/ homogeneidad de estudios 3b y mejor calidad | RS de estudios con homogeneidad de estudios 3b y mejor calidad | ||
| 3b | Estudios de CC individuales | Comparación enmascarada y objetiva de un espectro de una cohorte de pacientes que podría normalmente ser examinado para un determinado trastorno, pero el ER no se aplica a todos los pacientes del estudio. Estudios no consecutivos o sin aplicación de un ER | Estudio no consecutivo de cohorte, o análisis muy limitado de la población basado en pocas alternativas o costes, estimaciones de datos de mala calidad, pero incluyendo análisis de sensibilidad que incorporan variaciones clínicamente sensibles | |||
| C | 4 | SC, estudios de cohortes y de CC de baja calidad | SC y estudios de cohortes de pronóstico de baja calidad | Estudios de CC con escasos o sin ER independientes | SC o ER obsoletos | Análisis sin análisis de sensibilidad |
| D | 5 | OE | OE | OE | OE | OE |
AA: asignación aleatoria; CC: casos y controles; CH: cohortes históricas; CP: cohortes prospectivas, individuales, con homogeneidad; EC: ensayo clínico; ER: estándar de referencia GR: grado de recomendación; NE: nivel de evidencia; OE: opinión de expertos sin evaluación crítica explícita, ni basada en fisiología, ni en trabajo de investigación juicioso, ni en «principios fundamentales»; PD: pruebas diagnósticas; RS: revisión sistemática; SC: series de casos.
Se consideraron variables clínicas peroperatorias, propias del parásito y quirúrgicas que pudiesen influir en el desarrollo de MPO.
DefinicionesSe definió como FR aquella variable que determina la probabilidad (estimada a través de medidas de asociación y sus respectivos intervalos de confianza del 95% [IC 95]), de desarrollar un evento de interés (desarrollo de MPO). Se definió como FP aquella variable capaz de reducir la probabilidad (estimada a través de medidas de asociación e IC 95) de desarrollo de MPO. Finalmente, se definió como variable asociada a aquella que se asocia al resultado de interés (MPO), pero que carece de una medida de asociación con sus respectivos IC 95, o cuyo resultado es exiguo (valor cercano a 1 o IC 95 que toca el 1).
Análisis estadísticoLos datos seleccionados se recolectaron en una planilla Excel. Aquellos EC incluidos en alguna RS no fueron considerados en el análisis. En este tipo de diseño no se utilizan estadísticas.
Aspectos éticosSe realizó enmascaramiento de autores y centros de estudio, maniobra que permitió reducir sesgos de selección y análisis.
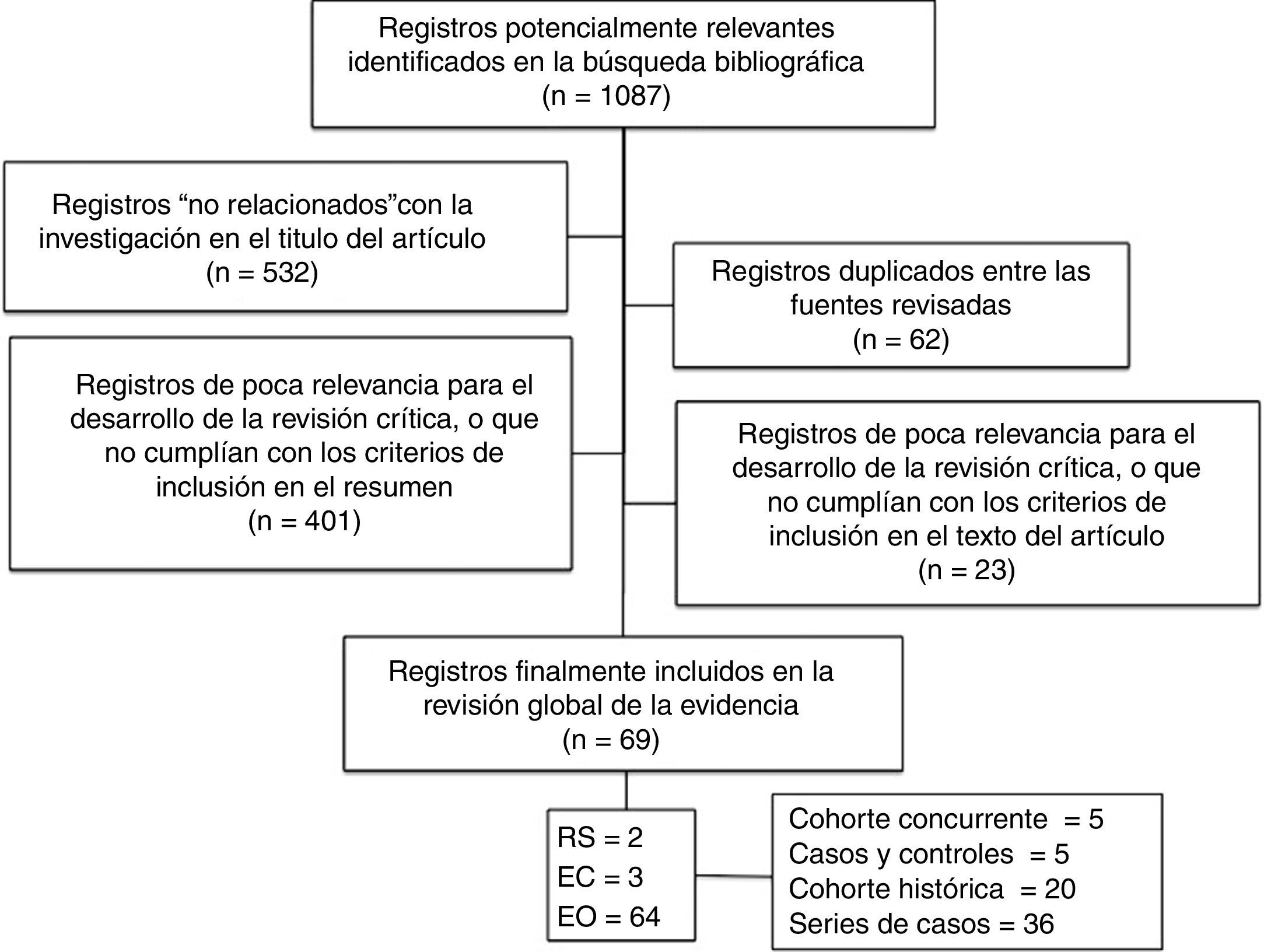
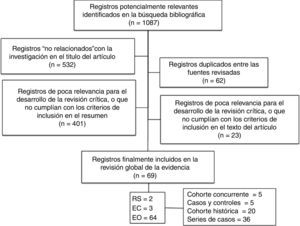
ResultadosDe la búsqueda señalada se recuperaron 1.087 estudios. Después de analizar los títulos, 532 fueron descartados por ser considerados «no relacionados» con la investigación. En esta misma etapa se verificó que 62 eran artículos duplicados entre las bases de datos consultadas (tabla 2). A continuación se analizaron los resúmenes, lo que permitió eliminar 401 estudios por tener poca relevancia para la revisión, o por no cumplir los criterios de selección. Luego se procedió al análisis en profundidad de los 92 estudios seleccionados, y la lectura detallada de estos permitió incluir definitivamente 69 estudios que cumplían con los criterios de selección: 2RS, una compuesta por 32 estudios retrospectivos22 y otra por 5 estudios sin asignación aleatoria23. Tres EC de baja calidad24–26 y 64 EO (5 estudios de cohorte concurrente27–31, 3 de casos y controles, 2 anidados en una cohorte32,33 y otro no34, 20 cohortes históricas9,13,15,17,35–50 y 36 SC3–8,10–12,14,16,29,51–74, los que representan una población de 11.403 sujetos que son materia de este análisis) (diagrama de flujo de estudios identificados [fig. 2]).
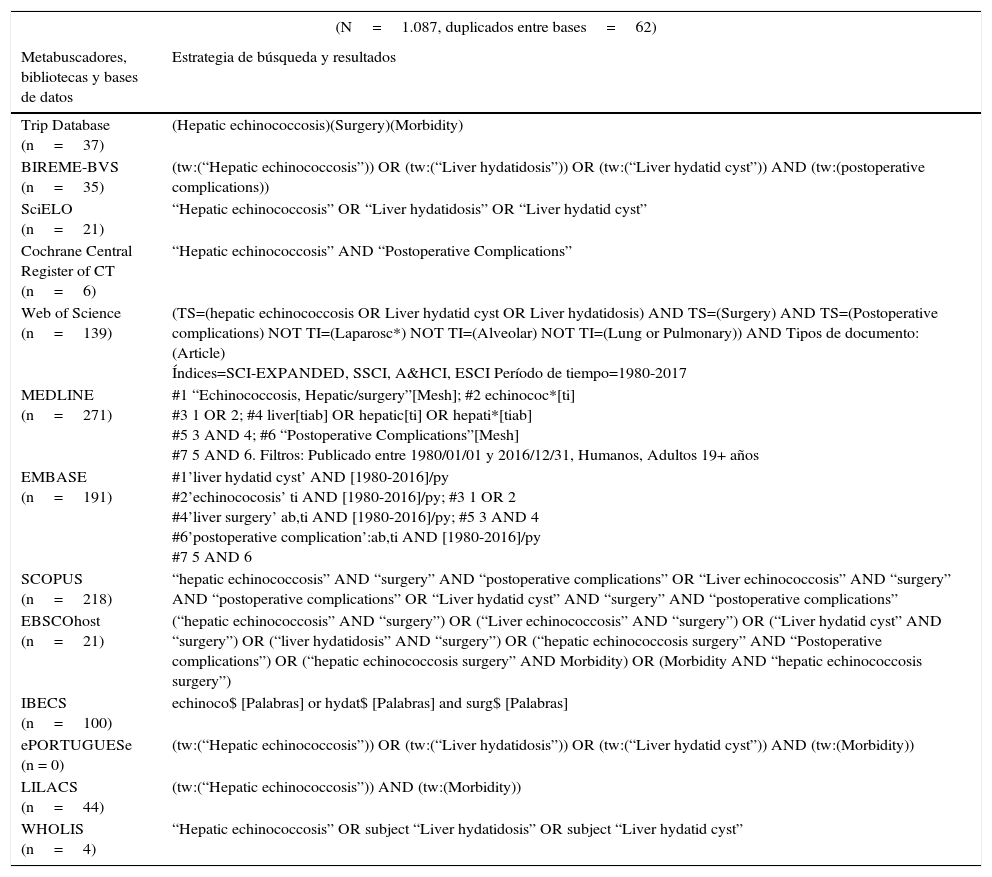
Estrategias de búsqueda y resultados obtenidos para cada fuente de información utilizada
| (N=1.087, duplicados entre bases=62) | |
|---|---|
| Metabuscadores, bibliotecas y bases de datos | Estrategia de búsqueda y resultados |
| Trip Database (n=37) | (Hepatic echinococcosis)(Surgery)(Morbidity) |
| BIREME-BVS (n=35) | (tw:(“Hepatic echinococcosis”)) OR (tw:(“Liver hydatidosis”)) OR (tw:(“Liver hydatid cyst”)) AND (tw:(postoperative complications)) |
| SciELO (n=21) | “Hepatic echinococcosis” OR “Liver hydatidosis” OR “Liver hydatid cyst” |
| Cochrane Central Register of CT (n=6) | “Hepatic echinococcosis” AND “Postoperative Complications” |
| Web of Science (n=139) | (TS=(hepatic echinococcosis OR Liver hydatid cyst OR Liver hydatidosis) AND TS=(Surgery) AND TS=(Postoperative complications) NOT TI=(Laparosc*) NOT TI=(Alveolar) NOT TI=(Lung or Pulmonary)) AND Tipos de documento: (Article) Índices=SCI-EXPANDED, SSCI, A&HCI, ESCI Período de tiempo=1980-2017 |
| MEDLINE (n=271) | #1 “Echinococcosis, Hepatic/surgery”[Mesh]; #2 echinococ*[ti] #3 1 OR 2; #4 liver[tiab] OR hepatic[ti] OR hepati*[tiab] #5 3 AND 4; #6 “Postoperative Complications”[Mesh] #7 5 AND 6. Filtros: Publicado entre 1980/01/01 y 2016/12/31, Humanos, Adultos 19+ años |
| EMBASE (n=191) | #1’liver hydatid cyst’ AND [1980-2016]/py #2’echinococosis’ ti AND [1980-2016]/py; #3 1 OR 2 #4’liver surgery’ ab,ti AND [1980-2016]/py; #5 3 AND 4 #6’postoperative complication’:ab,ti AND [1980-2016]/py #7 5 AND 6 |
| SCOPUS (n=218) | “hepatic echinococcosis” AND “surgery” AND “postoperative complications” OR “Liver echinococcosis” AND “surgery” AND “postoperative complications” OR “Liver hydatid cyst” AND “surgery” AND “postoperative complications” |
| EBSCOhost (n=21) | (“hepatic echinococcosis” AND “surgery”) OR (“Liver echinococcosis” AND “surgery”) OR (“Liver hydatid cyst” AND “surgery”) OR (“liver hydatidosis” AND “surgery”) OR (“hepatic echinococcosis surgery” AND “Postoperative complications”) OR (“hepatic echinococcosis surgery” AND Morbidity) OR (Morbidity AND “hepatic echinococcosis surgery”) |
| IBECS (n=100) | echinoco$ [Palabras] or hydat$ [Palabras] and surg$ [Palabras] |
| ePORTUGUESe (n = 0) | (tw:(“Hepatic echinococcosis”)) OR (tw:(“Liver hydatidosis”)) OR (tw:(“Liver hydatid cyst”)) AND (tw:(Morbidity)) |
| LILACS (n=44) | (tw:(“Hepatic echinococcosis”)) AND (tw:(Morbidity)) |
| WHOLIS (n=4) | “Hepatic echinococcosis” OR subject “Liver hydatidosis” OR subject “Liver hydatid cyst” |
En una RS de baja calidad y un estudio de cohorte histórica se menciona que para reducir la MPO se requiere un equipo quirúrgico con experiencia en cirugía hepatobiliar, infraestructura y soporte periquirúrgico adecuados y un seguimiento riguroso para poder pesquisar las complicaciones23,50 (estudios de tratamiento 3a y 4 y de pronóstico 2a y 2b).
EdadExiste una serie de artículos que sugieren que esta es una variable asociada al desarrollo de MPO. En una RS se determinó una tendencia a mayor MPO en pacientes con edades ≥61 años (MPO: 25,4%, OR de 1,38 [0,74-2,57]; p=0,310)23 (estudios de tratamiento 3a y de pronóstico 2a). Algo similar se verificó en un estudio de casos y controles anidado, en el que se señala como punto de corte la edad >45 años para todo tipo de quistes (p=0,017; OR: 1,1 [1,0; 1,1])32 y otro de diseño equivalente, en el que se estimó como punto de corte la edad >60 años, en quistes no complicados (p=0,002; OR: 1,1 [1,0-1,1])33 (estudios de tratamiento 3b y de pronóstico 2b). Finalmente, en una SC se menciona como punto de corte la edad >61 (MPO de 64,3% vs. 38,6% del subgrupo de 41 a 60 años y de 23,5% del subgrupo de <40años; p=0,0412) (estudios de tratamiento y de pronóstico 4).
Antecedente de cirugía previa por hidatidosis hepáticaExiste evidencia que lo indica como FR respecto de quienes se operan por primera vez, lo que es avalado por un estudio de casos y controles anidado (p=0,018; OR: 4,1 [1,3-13,2])32 (estudios de tratamiento 3b y de pronóstico 2b).
Variables de laboratorioEn una SC se observó que en pacientes con MPO el promedio de fosfatasas alcalinas fue de 616±576U/l vs. 397±440U/l de aquellos que no desarrollaron MPO62 (estudios de tratamiento y de pronóstico 4).
Variables propias del parásitoLocalizaciónSe encontró evidencia en un estudio de casos y controles anidado, que avala que la localización centro hepática en quistes no complicados se asocia a mayor MPO que en localizaciones laterales (p=0,003; OR: 3,9 [1,6-9,8])33 y en 2 SC, que mencionan la localización en el «domo hepático» como FR63,65; p<0,0001, OR: 2,84 (IC 95%: 1,58-5,07)63 (estudios de tratamiento 3b y 4 y de pronóstico 2b y 4).
DiámetroEn una cohorte histórica se concluyó que quistes de diámetro >10cm se asociaban a mayor MPO42. En 4 SC se observó que el diámetro del quiste se asoció a mayor desarrollo de complicaciones. Dos fijaron como punto de corte 10cm61,65, con MPO de 30,0% y 26,6% respectivamente; otra también lo fijó en 10cm (MPO de 44,4% en mayores de 10cm vs 24,5% en menores de 10cm, con p=0,002; OR:16,7 IC 95%: 1,2-4,45)12 y otra fijó el punto de corte en 9cm63 (estudios de tratamiento y de pronóstico 4).
NúmeroExiste evidencia basada en una RS que determina mayor MPO en pacientes con 3 o más quistes respecto de aquellos con 2 o menos (MPO 30,0% vs. 14,5%; OR: 3,1 [1,85-5,17]; p=0,001)23 y basada en un estudio de cohorte histórica que concluye que tener 3 o más quistes es una variable independiente de mayor MPO (OR: 2,55; IC 95%: 1,42-4,59)41 (estudios de tratamiento 3b y 4 y de pronóstico 2a y 2b).
Grosor de la paredExiste evidencia de que a mayor grosor de la pared quística, mayor riesgo de MPO; basándonos en una RS (MPO 23,1% vs. 6,2%; OR: 2,59 [1,27-5,29]; p=0,009)23 (estudios de tratamiento 3a y de pronóstico 2a).
Comunicaciones quistobiliaresLa existencia de CQB es un FR para el desarrollo de MPO; basándonos una RS (MPO 32,9% vs. 13,5%; OR: 2,27 [1,38-3,72]; p=0,001)23 (estudios de tratamiento 3a y de pronóstico 2a). Este hecho es apoyado también por una cohorte concurrente (MPO sin CB 9,4% vs. 21,8% con CB; p<0,001; RR: 3,4 [2,6-4,2])30 y 2 SC que reportan MPO en presencia de CQB de hasta 25,0%60,63; p=0,024; OR: 2,3 (IC 95%: 1,11-4,85)63 (estudios tratamiento 2b y 4 y de pronóstico 1b y 4).
Coexistencia de complicaciones evolutivasExiste evidencia basada en una RS que determina mayor MPO en pacientes con complicación del quiste, respecto de quistes no complicados (MPO de 35,5% vs. 19,6%; OR: 2,55 [1,42-4,59]; p=0,002)23 (estudios de tratamiento 3a y de pronóstico 2a). Por otra parte, existe una cohorte histórica y 2 SC, que aportan evidencia en este ítem: en la primera se verificó MPO de 27,8% vs. 15,2% en pacientes con HH complicada respecto de aquellos sin complicaciones (p=0,02545), y en las series se describe que la coexistencia de complicaciones evolutivas de la HH respecto de quistes no complicados se asocia a 20,0% vs. 9,0% de MPO62, y que se verificó que la MPO en quistes complicados fue 52,0% vs. 21,0% de aquellos no complicados; p<0,00112 (estudios de tratamiento 4 y de pronóstico 2b y 4).
Es así como al desagrupar las diversas opciones de complicación evolutiva del quiste se encontró evidencia que apoya la tesitura que infección del quiste, presencia de colangiohidatidosis, existencia de tránsito hepatotorácico y siembra hidatídica; se asocian a desarrollo de MPO22,45 (estudios de tratamiento 3a y 4 y de pronóstico 2a y 4).
Infección del quiste. Existe evidencia basada en una cohorte prospectiva, en términos que pacientes con HH con absceso hepático secundario se comporta como FR para el desarrollo de MPO (28,9% vs. 11,1%; p=0,001; RR: 2,5 [1,4-5,0])29. Por otro lado, en una SC se reportó MPO de 23,4% en este tipo de casos34 (estudios de tratamiento 2b y 4 y de pronóstico 1b y 4).
Colangiohidatidosis. Se encontraron 2 SC respecto del rol de la colangiohidatidosis como entidad asociada a mayor MPO en pacientes con HH. Ambas de casuísticas pequeñas, que reportan MPO con y sin colangitis aguda secundaria de 30,0% y 23,0% respectivamente70,73 (estudios de tratamiento y pronóstico 4).
Tránsito hepatotorácico. Se encontraron 4 SC de pequeñas (37 a 42 casos), que reportan MPO de 24,3% a 58,1%52,54,59,71 (estudios de tratamiento y pronóstico 4).
Siembra hidatídica. Existe evidencia disponible en una RS en términos que pacientes con HH que presentan siembra hidatídica, y que por ende, requieren procedimientos adicionales al tratamiento de la HH, tienen mayor probabilidad de desarrollar MPO, la que puede llegar hasta 35,0%23 (estudios de tratamiento 3a y de pronóstico 2a). Además, se encontró evidencia proveniente de una cohorte retrospectiva39, en la que se verificaron diferencias estadísticamente significativas entre pacientes con y sin rotura de HH (26% vs. 15%; p=0,018); y en 3 SC pequeñas (17 a 43)4,64,74, en las que se reportan cifras de MPO de hasta 35,3% (estudios de tratamiento y pronóstico 4).
Variables quirúrgicasTratamiento de comunicaciones quistobiliaresExiste evidencia originada en una RS de baja calidad, que respalda el uso del tubo de Kehr respecto de coledocoduodenostomía (MPO: 18,1% tubo de Kehr vs. 40,0%)22 (estudios tratamiento 3a y de pronóstico 2a). Algo similar se evidenció en una cohorte histórica y 2 SC37,53,69 (estudios de tratamiento y pronóstico 4). Finalmente, una cohorte concurrente respalda la simple sutura de las comunicaciones biliares30 (estudios de tratamiento 2b y de pronóstico 1b).
Alternativas quirúrgicasSe encontró evidencia a favor de las técnicas de «cirugía radical» vs. conservadoras; en términos que las radicales se asocian a menor MPO. Una RS (MPO: 17,7% vs. 34,6%; OR=0,42, IC 95%: de 0,32-0,56); p<0,00001; indicando que la cirugía radical es un FP, sobre el desarrollo de MPO respecto de la cirugía conservadora)23. Un EC (MPO: 0,0% vs. 35,3%; p=0,011)25. Siete cohortes históricas (MPO: 13,3% vs. 31,4%; p<0,001)35; (MPO: 16,6 vs. 42,8%; p<0,05)9; (MPO: 3,2% vs. 11,6%; p<0,001)40; (MPO: 26% vs. 45%; p<0,05)15; (MPO: 19,0 vs. 28,0; p<0,05)44; (MPO: 16,2% vs. 79,9%; p<0,001)17; (MPO: 0,0% vs. 31,0%; p=0,004)49 (estudios de tratamiento 3a, 2b y 4; y de pronóstico 2a, 2b y 4). Sin embargo, en un estudio de casos y controles no se verificaron diferencias (MPO: 15,0% vs. 19,0%; OR: 1,28; IC 95%: 0,57-2,86)34; lo mismo fue reportado en una cohorte histórica (MPO: 16,6% vs. 24,2%; p>0,05)43 (estudios de tratamiento y pronóstico 4).
También existe evidencia que permite contrastar resultados obtenidos empleando quistectomía, quistoyeyunostomía y operación de Posadas: así, se encontró evidencia en favor de quistectomía respecto de operación de Posadas en una cohorte histórica (MPO: 0,0% vs. 31,6%; p=0,005)38 y de quistectomía parcial respecto a otras técnicas en una cohorte histórica (MPO: 7,3% vs. 14,3%; p<0,05)47. Por otro lado, existe evidencia que apoya el uso de quistoyeyunostomía en Y de Roux respecto de quistectomía en una cohorte histórica (MPO: 7,7% vs. 40,0%; p<0,05)48. También hay evidencia referente a que quistectomía es superior que drenaje bipolar y que quistostomía con capitonaje, con base en una cohorte histórica (MPO: 8,3% vs. 32,5%; MPO: 8,3% vs. 54,5%; MPO: 8,3% vs. p=0,0037)13 (estudios de tratamiento y de pronóstico 4).
Existe evidencia que permite contrastar resultados obtenidos aplicando drenaje vs. otras opciones en el tratamiento de la cavidad residual. Se verificó evidencia que apoya omentoplastia vs. uso de drenaje basándose en un EC (MPO: 22,7% vs. 42,9%; p=0,00163)26; 2 cohortes concurrentes (MPO: 23,0% vs. 6,0%; p=0,03)27, (MPO: 5,7% vs. 16,6%; p<0,05)28 y una cohorte histórica (MPO: 9,7% vs. 32,5%; p<0,05)13 (estudios de tratamiento 2b y 4; y de pronóstico 1b, 2b y 4).
Existe evidencia respecto a que la utilización de drenaje se asocia a menor desarrollo de MPO que el uso de capitonaje, en una cohorte histórica (MPO: 32,5% vs. 54,4%; p<0,05)13. Sin embargo, en otra cohorte histórica los resultados apuntan a que es el uso de capitonaje el que se asocia a menor desarrollo de MPO (MPO: 5,6% vs. 15,4%; p<0,05)46 (estudios de tratamiento y pronóstico 4). Finalmente, existe evidencia respecto a que el no uso drenaje se asocia a menor MPO que el uso de drenaje una vez realizado el procedimiento quirúrgico, basándose en una cohorte histórica (MPO: 10,0% vs. 44,7%; p<0,05)36 (estudios de tratamiento y pronóstico 4).
Además, existe evidencia respecto a la utilización de capitonaje vs. Omentoplastia, que apunta a que el uso de capitonaje asociado a drenaje es un FP de MPO respecto del uso de omentoplastia y de capitonaje sin drenaje, basándose en una RS (MPO de 15,3% vs. 23,8% vs. 25,6%; OR: 2,23 [1,12-4,44]; p=0,023)23 (estudios tratamiento 3a y de pronóstico 2a). También se verificó evidencia a favor del uso de capitonaje respecto de omentoplastia en una cohorte concurrente (MPO: 2,5% vs. 18,8%; p=0,04 y RR: 0,3 [0,03-0,70]); lo que determina que el uso de capitonaje sería un FP sobre el desarrollo de complicaciones locales)31 y en una cohorte histórica (MPO: 28,6% vs. 50,0%; p=0,005)38 (estudios de tratamiento 2b y 4 y de pronóstico 1b y 4).
Sin embargo, también existe evidencia a favor del uso de omentoplastia respecto de no usarla, basándose en EC multicéntrico (MPO: 10,0% vs. 34,0%; p<0,03)24. Y, a favor del uso de omentoplastia vs. capitonaje en una cohorte histórica (MPO: 9,7% vs. 54,5%; p=0,003713) (estudios tratamiento y de pronóstico 2b y 4).
Necesidad de cirugía adicional: existe evidencia que sostiene que el tratamiento de localizaciones concomitantes de la HH se asocia a mayor MPO, basándose en una cohorte histórica13 y 2 SC12,14 (estudios de tratamiento y pronóstico 4).
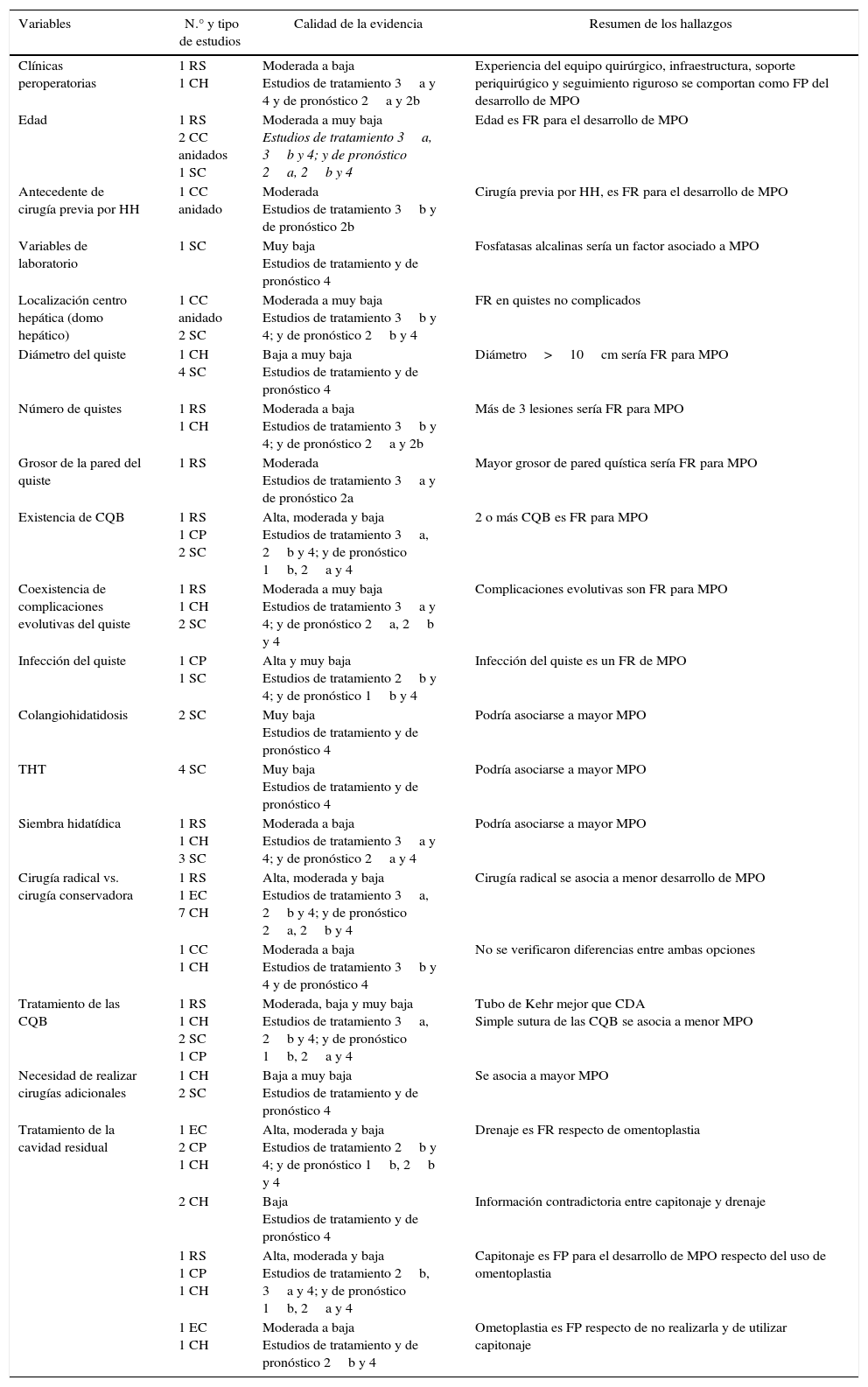
La síntesis de los hallazgos encontrados y anteriormente comentados se resumen en la tabla 3, en la que se incluye la calidad de la evidencia correspondiente.
Resumen de la evidencia encontrada
| Variables | N.° y tipo de estudios | Calidad de la evidencia | Resumen de los hallazgos |
|---|---|---|---|
| Clínicas peroperatorias | 1 RS 1 CH | Moderada a baja Estudios de tratamiento 3a y 4 y de pronóstico 2a y 2b | Experiencia del equipo quirúrgico, infraestructura, soporte periquirúgico y seguimiento riguroso se comportan como FP del desarrollo de MPO |
| Edad | 1 RS 2 CC anidados 1 SC | Moderada a muy baja Estudios de tratamiento 3a, 3b y 4; y de pronóstico 2a, 2b y 4 | Edad es FR para el desarrollo de MPO |
| Antecedente de cirugía previa por HH | 1 CC anidado | Moderada Estudios de tratamiento 3b y de pronóstico 2b | Cirugía previa por HH, es FR para el desarrollo de MPO |
| Variables de laboratorio | 1 SC | Muy baja Estudios de tratamiento y de pronóstico 4 | Fosfatasas alcalinas sería un factor asociado a MPO |
| Localización centro hepática (domo hepático) | 1 CC anidado 2 SC | Moderada a muy baja Estudios de tratamiento 3b y 4; y de pronóstico 2b y 4 | FR en quistes no complicados |
| Diámetro del quiste | 1 CH 4 SC | Baja a muy baja Estudios de tratamiento y de pronóstico 4 | Diámetro>10cm sería FR para MPO |
| Número de quistes | 1 RS 1 CH | Moderada a baja Estudios de tratamiento 3b y 4; y de pronóstico 2a y 2b | Más de 3 lesiones sería FR para MPO |
| Grosor de la pared del quiste | 1 RS | Moderada Estudios de tratamiento 3a y de pronóstico 2a | Mayor grosor de pared quística sería FR para MPO |
| Existencia de CQB | 1 RS 1 CP 2 SC | Alta, moderada y baja Estudios de tratamiento 3a, 2b y 4; y de pronóstico 1b, 2a y 4 | 2 o más CQB es FR para MPO |
| Coexistencia de complicaciones evolutivas del quiste | 1 RS 1 CH 2 SC | Moderada a muy baja Estudios de tratamiento 3a y 4; y de pronóstico 2a, 2b y 4 | Complicaciones evolutivas son FR para MPO |
| Infección del quiste | 1 CP 1 SC | Alta y muy baja Estudios de tratamiento 2b y 4; y de pronóstico 1b y 4 | Infección del quiste es un FR de MPO |
| Colangiohidatidosis | 2 SC | Muy baja Estudios de tratamiento y de pronóstico 4 | Podría asociarse a mayor MPO |
| THT | 4 SC | Muy baja Estudios de tratamiento y de pronóstico 4 | Podría asociarse a mayor MPO |
| Siembra hidatídica | 1 RS 1 CH 3 SC | Moderada a baja Estudios de tratamiento 3a y 4; y de pronóstico 2a y 4 | Podría asociarse a mayor MPO |
| Cirugía radical vs. cirugía conservadora | 1 RS 1 EC 7 CH | Alta, moderada y baja Estudios de tratamiento 3a, 2b y 4; y de pronóstico 2a, 2b y 4 | Cirugía radical se asocia a menor desarrollo de MPO |
| 1 CC 1 CH | Moderada a baja Estudios de tratamiento 3b y 4 y de pronóstico 4 | No se verificaron diferencias entre ambas opciones | |
| Tratamiento de las CQB | 1 RS 1 CH 2 SC 1 CP | Moderada, baja y muy baja Estudios de tratamiento 3a, 2b y 4; y de pronóstico 1b, 2a y 4 | Tubo de Kehr mejor que CDA Simple sutura de las CQB se asocia a menor MPO |
| Necesidad de realizar cirugías adicionales | 1 CH 2 SC | Baja a muy baja Estudios de tratamiento y de pronóstico 4 | Se asocia a mayor MPO |
| Tratamiento de la cavidad residual | 1 EC 2 CP 1 CH | Alta, moderada y baja Estudios de tratamiento 2b y 4; y de pronóstico 1b, 2b y 4 | Drenaje es FR respecto de omentoplastia |
| 2 CH | Baja Estudios de tratamiento y de pronóstico 4 | Información contradictoria entre capitonaje y drenaje | |
| 1 RS 1 CP 1 CH | Alta, moderada y baja Estudios de tratamiento 2b, 3a y 4; y de pronóstico 1b, 2a y 4 | Capitonaje es FP para el desarrollo de MPO respecto del uso de omentoplastia | |
| 1 EC 1 CH | Moderada a baja Estudios de tratamiento y de pronóstico 2b y 4 | Ometoplastia es FP respecto de no realizarla y de utilizar capitonaje |
CC: casos y controles; CDA: coledocoduodenostomía; CH: cohorte histórica o retrospectiva; CP: cohorte concurrente o prospectiva; CQB: comunicaciones quistobiliares; EC: ensayo clínico; FP: factor protector; FR: factor de riesgo; MPO: morbilidad postoperatoria; SC: Serie de casos; THT: tránsito hepatotorácico.
Alta calidad: la investigación adicional es muy poco probable que modifique nuestra confianza en la estimación del efecto21.
Calidad moderada: la investigación adicional es probable que tenga un impacto importante en nuestra confianza en la estimación del efecto y puede cambiarla21.
Calidad baja: la investigación adicional es muy poco probable que tenga un impacto importante en nuestra confianza en la estimación del efecto, y es probable que cambie la estimación21.
Calidad muy baja: cualquier estimación del efecto es muy incierta21.
Por razones de eficiencia esta revisión se basó en una evaluación crítica de la mejor evidencia disponible de los últimos 36 años, preferentemente en forma de RS. Cuando estas no existían se procedió a la identificación de EC y EO. En consecuencia, se procedió de forma jerárquica, priorizando niveles de evidencia y grados de recomendación.
En este informe no se han elaborado recomendaciones, pues nos parece que estas deben formularse en cada entorno determinado a partir de la calidad global de la evidencia, valorando inicialmente el balance entre beneficios y riesgos y teniendo en cuenta finalmente factores como: contexto local, riesgo basal de la población, valores y preferencias, así como los costes asociados21.
En este estudio se decidió excluir pacientes intervenidos por laparoscopia debido a que suele tratarse de subgrupos con lesiones habitualmente no complicadas, de menor diámetro, sin evidencias preoperatorias de comunicaciones quistobiliares, etc.; en definitiva pacientes que son seleccionados para cirugía laparoscópica por ser de menor riesgo de MPO.
Las limitaciones del estudio están dadas fundamentalmente por la baja calidad metodológica de la mayor parte de los estudios que fueron incluidos. Sin embargo, se redujeron algunos sesgos (de selección, de análisis y de publicación) mediante una búsqueda exhaustiva de la literatura, realizada en diversas fuentes de información y con el enmascaramiento de autores y centros.
Es complejo buscar respuestas que permitan explicar por qué, a pesar del avance tecnológico, la MPO de la cirugía de la HH persiste en cifras que no han variado de forma sustancial en los últimos 7 años, pues se siguen reportando cifras de 37,9% a 79,9%15–17; sobre todo si estas se miran desde la perspectiva de que se trata de una enfermedad benigna. Solo un razonamiento orientado hacia la heterogeneidad de las poblaciones estudiadas, las diversas técnicas aplicadas y el diverso nivel de experiencia de los grupos que reportan sus resultados permitiría comprender las posibles razones de tanta variabilidad, que lleva a una incertidumbre que debe ser aclarada.
Se identificaron algunas variables que pueden considerarse FR para el desarrollo de MPO en pacientes intervenidos por HH (tabla 3), entre las que destacan: edad, antecedente de cirugía previa por HH, localización centro hepática en quistes no complicados, la existencia de CQB (en especial cuando hay 2 o más); y la coexistencia de complicaciones evolutivas del quiste (en especial la infección del quiste). Por otro lado, las técnicas quirúrgicas radicales aparecen como FP del desarrollo de MPO, así como el tratamiento de las CQB con simple sutura o tubo de Kehr y del uso de capitonaje respecto de omentoplastia. Sin embargo, todos estos se basan en estudios de calidad de evidencia de moderada a baja, razón por la cual estos resultados deben ser observados con cautela.
Se verificaron otras variables que se asociarían a mayor MPO en pacientes intervenidos por HH, como el diámetro quístico (>10cm), la necesidad de realizar cirugías adicionales y la elevación de variables de laboratorio como fosfatasa alcalina. Todas estas se apoyan en estudios de calidad de evidencia moderada, baja o muy baja, por lo que podría incluso tratarse de variables confusoras o modificadoras de efecto.
Sin embargo, la mayor parte de los estudios analizados reportan resultados de poblaciones heterogéneas (por ejemplo mezclando HH complicada y no complicada), por lo cual una variable que aparece como FR podría ser solo efecto de sesgo de clasificación, de medición e incluso de confusión.
Lo que sigue a este manuscrito es la elaboración de un modelo predictivo de desarrollo de MPO en pacientes intervenidos por HH, utilizando un análisis de árbol de clasificación regresión, como el CART (alternativa no lineal y no paramétrica a modelos de regresión lineal), por ser esta una herramienta robusta que puede aplicarse a datos numéricos y categóricos, que facilita la identificación e interpretación de interacciones complejas75.
A modo de conclusiones podemos señalar que la información referente al desarrollo de MPO en pacientes intervenidos por HH es escasa, heterogénea, mayoritariamente de calidad y nivel de evidencia bajos. Los resultados dejan en algunos ítems más interrogantes que respuestas; por ende, se hace necesario contar con un mayor número de estudios primarios de buen nivel de evidencia y calidad, para poder resolver la incertidumbre existente respecto a la existencia de FR para el desarrollo de MPO (por ejemplo, conocer el efecto que 2 o más FR pudiesen tener al sumar su existencia en una población intervenida por HH).
FinanciaciónParcialmente financiado por el proyecto DID-UFRO DI16-0119, de la Dirección de Investigación y Desarrollo de la Universidad de La Frontera.
Conflicto de interesesNinguno.