La reducción de colesterol unido a lipoproteínas de baja densidad (cLDL) es el principal objetivo del tratamiento hipolipemiante del paciente de muy alto riesgo cardiovascular. En estos pacientes el objetivo terapéutico es conseguir un cLDL menor de 70mg/dl, según las guías de prevención cardiovascular comúnmente utilizadas en España y en Europa. Sin embargo, el grado de consecución de objetivos en este grupo de pacientes es muy bajo. En este artículo se analiza la prevalencia de este problema y las causas que lo motivan. También se dan recomendaciones y herramientas que pueden facilitar el diseño de la estrategia de tratamiento óptima para lograr la consecución de objetivos. Además, se presenta una novedosa herramienta con un sencillo algoritmo que puede permitir el control del paciente de muy alto riesgo cardiovascular «en 2 pasos», es decir, con solo 2 visitas al médico.
Reducing low density lipoprotein-cholesterol (LDL-c) is the main lipid goal of treatment for patients with very high cardiovascular risk. In these patients the therapeutic goal is to achieve a LDL-c lower than 70mg/dL, as recommended by the guidelines for cardiovascular prevention commonly used in Spain and Europe. However, the degree of achieving these objectives in this group of patients is very low. This article describes the prevalence of the problem and the causes that motivate it. Recommendations and tools that can facilitate the design of an optimal treatment strategy for achieving the goals are also given. In addition, a new tool with a simple algorithm that can allow these very high risk patients to achieve the goals «in two-steps», i.e., with only two doctor check-ups, is presented.
La enfermedad cardiovascular (ECV) causa el 47% de las muertes que se producen en Europa. Cuatro millones de personas mueren anualmente en Europa por este motivo1. Las causas de la ECV son múltiples, pero entre ellas destacan las concentraciones plasmáticas elevadas de colesterol unido a lipoproteínas de baja densidad (cLDL)2–4. Existen evidencias incuestionables de que la reducción del cLDL puede prevenir la aparición de las ECV. En pacientes con diabetes tipo1 o tipo2 la reducción del cLDL también previene la aparición y la progresión de ECV. La mayoría de los estudios de intervención con fármacos hipolipemiantes utilizan este parámetro, el cLDL, como indicador de respuesta al tratamiento. La hipertrigliceridemia y las concentraciones bajas en plasma de colesterol unido a lipoproteínas de alta densidad (cHDL) también son factores de riesgo independiente de ECV, pero en general su correlación con la misma no es tan fuerte como con la elevación del cLDL3. Además, existen interrogantes sobre el impacto clínico que tienen las intervenciones para disminuir los niveles de triglicéridos o aumentar los niveles de cHDL5–11. Por todo ello, la reducción del cLDL sigue siendo el principal objetivo de tratamiento de las estrategias de manejo de las dislipidemias en todas las guías3,4,12–14.
El objetivo terapéutico es colesterol LDL <70mg/dl en pacientes de muy alto riesgoLas guías europeas más recientes sobre la prevención de la ECV en la práctica clínica3 incluyen como pacientes de muy alto riesgo cardiovascular los pacientes en cualquiera de las siguientes circunstancias:
• ECV documentada por pruebas invasivas o no invasivas (tales como coronariografía, resonancia magnética, ecocardiografía de estrés, placa carotídea por ultrasonidos), infarto de miocardio previo, síndrome coronario agudo, revascularización coronaria (intervención coronaria percutánea o cirugía de revascularización aortocoronaria) u otros procedimientos de revascularización arterial, ictus isquémico, enfermedad arterial periférica.
- •
Diabetes mellitus (tipo 1 o tipo 2) con uno o más factores de riesgo cardiovascular y/o lesiones de órgano diana (tales como microalbuminuria: 30-300mg/24h).
- •
Enfermedad renal crónica grave (tasa de filtrado glomerular <30ml/min/1,73m2).
- •
Riesgo cardiovascular estimado a 10años ≥10% por las tablas SCORE.
Existen numerosas evidencias que demuestran que una reducción absoluta del cLDL a menos de 70mg/dl, o una reducción relativa del 50% cuando este objetivo no es alcanzable, proporcionan el máximo beneficio para la disminución de la ECV en los sujetos de muy alto riesgo cardiovascular15–19, y de acuerdo con las guías europeas más recientes, este ha de ser el objetivo3,4.
Sin embargo, a pesar de las evidencias del beneficio de un estricto control lipídico, el grado de consecución de objetivos en este grupo de pacientes de muy alto riesgo es alarmantemente bajo. En el estudio L-TAP, realizado en Estados Unidos en 1996 y 1997 con cerca de 5.000 pacientes, se encontró que la consecución de objetivos de cLDL en atención primaria era del 38%, y solo del 18% en los pacientes con enfermedad coronaria20. El estudio L-TAP 2, realizado 10años después con más de 10.000 pacientes en 9 países, incluyendo España, mostró mejores resultados que el estudio inicial, pero aun así cerca de un tercio de los pacientes no alcanzaban los objetivos de cLDL. Además, solo el 30% de los pacientes de muy alto riesgo, aquellos con enfermedad coronaria y ≥2 factores de riesgo cardiovascular, habían alcanzado el objetivo de cLDL<70mg/dl. España obtuvo los peores resultados globales en este estudio, pues solo el 47,5% de los pacientes alcanzaban los objetivos indicados en las guías21. Los ensayos EUROASPIREI, II y III estudiaron las cifras de colesterol total en pacientes con enfermedad coronaria en los años 1995-1996, 1999-2000 y 2006-2007 en 9, 15 y 22 países europeos, respectivamente. La proporción de pacientes con tasas de colesterol total alto (≥174mg/dl) fue del 94,5% en el EUROASPIREI, del 76,7% en el EUROASPIREII y del 46,2% en el EUROASPIREIII. Estas tasas de hipercolesterolemia en pacientes de alto riesgo, aunque muestran una tendencia positiva, siguen siendo inaceptablemente altas22. Muchos otros estudios han mostrado datos similares evidenciando un mal control lipídico en los pacientes de alto riesgo. Los estudios EURIKA y REALITY llevados a cabo en 12 y 10 países europeos, respectivamente, incluyendo España, también mostraron altas tasas de pacientes de alto riesgo cardiovascular con mal control lipídico23,24. En el estudio DYSIS-España, la tasa de pacientes con ECV o diabéticos con cLDL>100mg/dl fue del 51,3 y del 64,7%, respectivamente, mientras que los pacientes de ambos grupos con cLDL>70mg/dl fue superior al 90%25. Los estudios realizados exclusivamente en España también muestran datos preocupantes. En el estudio DARIOS, que estudiaba cerca de 28.000 individuos a partir del año 2000, apenas el 1% de los varones y el 2% de las mujeres con diabetes o con un riesgo cardiovascular alto o muy alto alcanzaban los objetivos de cLDL<100mg/dl26. El estudio ENRICA, realizado en más de 11.000 pacientes en España entre 2008 y 2010, mostró que entre los pacientes diabéticos o con ECV, con cLDL elevado y en tratamiento farmacológico, solo el 40,5 y el 43,6%, respectivamente, tenían cLDL<100mg/dl, y solo el 7,0 y el 5,2% tenían cLDL<70mg/dl27. En el estudio CODIMET, realizado expresamente en pacientes con enfermedad coronaria y/o diabetes mellitus tipo2, la proporción de pacientes con cLDL>70mg/dl fue del 88,4% en el grupo coronario, del 87,0% en los pacientes con diabetes tipo2 y del 81,1% en los pacientes con ambas patologías28. Finalmente, en el estudio EDICONDIS-ULISEA se evaluó la consecución del objetivo de cLDL, según la guía europea de prevención cardiovascular de 2007, en pacientes dislipidémicos atendidos en las unidades de lípidos y riesgo vascular de la Sociedad Española de Arteriosclerosis (SEA). Se incluyeron 1.828 pacientes adultos procedentes de 43 unidades de lípidos. Se recogieron de manera retrospectiva datos analíticos correspondientes a 2 consultas realizadas en la unidad de lípidos: la inicial y la última disponible, con una mediana de tiempo entre las 2 visitas de 12,9 meses. El 70% de los pacientes remitidos no estaban en el objetivo de cLDL, a pesar de que aproximadamente el 55% recibían fármacos hipolipemiantes, fundamentalmente estatinas, la mayoría a dosis bajas/moderadas. Globalmente, el 44,7% de los pacientes alcanzaron los objetivos terapéuticos en cLDL. En los pacientes de especial riesgo, como son aquellos con enfermedad vascular establecida o diabetes, la consecución de objetivos alcanzó el 65,3 y el 50,4%, respectivamente29.
En las guías sobre el tratamiento del colesterol para reducir la ECV de la American Heart Association/American College of Cardiology (AHA/ACC) publicadas en 201314 hay cambios relevantes respecto a las guías previas de 201130 y respecto al resto de guías internacionales3,4,12,13. En estas guías de la AHA/ACC no se establece un objetivo fijo de cLDL, pues se considera que no hay suficiente evidencia que apoye esta estrategia basada en ensayos clínicos controlados y aleatorizados. En su lugar se identifican 4 grupos de riesgo en los que está indicado el uso de estatinas: ECV establecida, prevención primaria en pacientes con cLDL>190mg/dl, pacientes con diabetes mellitus entre 40-75años y cLDL 70-189mg/dl, y riesgo calculado a 10años >7,5%. En estos grupos de pacientes se indica el uso de estatinas dando 2 opciones: usar estatinas de potencia moderada (con capacidad de reducción de cLDL del 30-50%) o usar estatinas de potencia elevada (con capacidad de reducción de cLDL≥50%). La decisión final del uso de estatinas de potencia moderada o alta se deja básicamente en manos del clínico en los dos últimos grupos de pacientes mencionados. Además, en estas nuevas guías americanas se desarrolla un nuevo modelo de estimación del riesgo cardiovascular que no es comparable con el SCORE recomendado en las guías europeas.
Este cambio de paradigma en el manejo del riesgo cardiovascular llevado a cabo por la AHA/ACC ha desatado una considerable controversia. Los autores de las guías europeas han considerado que las guías americanas son excesivamente restrictivas al incorporar exclusivamente la evidencia de ensayos clínicos controlados e ignorar el resto de información científica en relación con la dislipidemia y la arteriosclerosis. Por tanto, consideran que las recomendaciones europeas ofrecen una aproximación más completa y recomiendan mantener los objetivos terapéuticos reflejados en las guías EAS/ESC31.
Análisis de las causas del fracasoLa falta de control terapéutico de los niveles séricos de cLDL es consecuencia de la interacción de diferentes factores, relacionados tanto con los enfermos como con el tratamiento recomendado por los médicos o las facilidades ofrecidas por los sistemas sanitarios para acceder a los diferentes tratamientos32. En primer lugar, hay causas atribuibles a los pacientes o a su entorno y que se traducen en una insuficiente adherencia al tratamiento. Un estudio americano demostró que al final del primer año de tratamiento la proporción de pacientes que abandona su primer tratamiento hipolipemiante es del 68,3% en caso de usar fármacos secuestradores de ácidos biliares, 55,4% para la niacina, 39,9% en caso de usar fibratos, 33,0% si usaban un inhibidor de la absorción del colesterol y 28,9% si usaban estatinas33. La falta de adherencia se puede relacionar con la presencia de efectos adversos, con la preocupación por la aparición de efectos adversos en el futuro, con el coste del tratamiento, con las posibles interacciones con otros medicamentos, o con la percepción por parte del paciente de falta de eficacia, de carácter solo temporal o poco relevante para la prevención cardiovascular34.
Los médicos prescriptores también pueden influir en un mal control de la hiperlipidemia en los pacientes de alto riego. Un control inadecuado del paciente tras la prescripción del hipolipemiante35 o una insuficiente comunicación entre el médico y el paciente se han asociado con una alta tasa de fracasos del tratamiento33. Por otra parte, se ha descrito que los especialistas priorizan su atención en los pacientes hospitalizados o con enfermedades agudas y sienten menor compromiso en el tratamiento de pacientes crónicos36.
El infratratamiento de las hiperlipidemias se relaciona con la inercia terapéutica, es decir, con el hecho de que en las sucesivas revisiones clínicas no se modifiquen los tratamientos aunque no se hayan alcanzado los objetivos terapéuticos marcados por las guías, a pesar de disponer de alternativas terapéuticas37. La falta de acuerdo con las recomendaciones y la falta de formación o habilidades para la aplicación de las recomendaciones pueden asociarse a este fenómeno32. Además, se ha observado que los médicos pueden sobreestimar el control de la dislipidemia en muchos de sus pacientes al percibir que tienen controlados más pacientes de los que realmente tienen, lo que puede contribuir a la falta de consecución de objetivos38.
Respecto a los aspectos organizativos y de gestión, muchos médicos se encuentran con falta de tiempo y sobrecarga de trabajo, lo que dificulta la optimización del tratamiento. También se enfrentan a la falta de estandarización de procesos, falta de trabajo en equipo, excesiva rotación de profesionales, dotación insuficiente o inapropiada de sus lugares de trabajo o dificultad para llevar a cabo cambios por parte de la administración sanitaria32. Finalmente, además de ser muchas veces heterogéneas y de tener diferente grado de actualización, las guías de práctica clínica pueden llegar a ser demasiado complejas, rígidas o costosas de implementar como para resultar de utilidad. Además, diferentes estudios han puesto de manifiesto el bajo grado de conocimiento de las guías de práctica clínica. A este respecto hay que destacar que en 2011 la Sociedad Europea de Cardiología y la Sociedad Europea de Aterosclerosis redactaron conjuntamente, por primera vez, una guía de dislipidemia con la idea de crear un documento de referencia para todas las sociedades y médicos implicados en la dislipidemia y el riesgo cardiovascular4. La publicación de guías se considera una de las principales y más eficaces estrategias para conseguir el control de los factores de riesgo, tanto que incluso se considera una prioridad en salud pública39. Un registro llevado a cabo por la Sociedad Europea de Cardiología desveló que cerca de dos tercios de los cardiólogos y médicos de atención primaria estimaban el riesgo cardiovascular de forma subjetiva, y la mitad se quejaban de que las guías eran demasiado complejas de estudiar o consultar40. Igualmente, otro registro realizado en España mostró que el grado de conocimiento de las guías es más bajo en atención primaria que entre los especialistas, y que en general es mayor cuanto menor es el número de guías al respecto, salvo que existan documentos de aplicación nacional o regional41.
Por último, hay que destacar que los propios sistemas sanitarios pueden suponer una limitación al control de la dislipidemia al restringir algunos tratamientos, alguna de las estatinas más potentes, o fomentar el uso de indiscriminado de genéricos. Los modelos sanitarios que han potenciado los incentivos a los profesionales en función de la consecución de los objetivos terapéuticos, en contraposición a la utilización de genéricos, han demostrado ser más eficaces en el control de los factores de riesgo y, lógicamente, aportar más beneficios a la población.
Todos estos factores pueden llevar a un inadecuado control lipídico de muchos pacientes y les exponen a un riesgo fácilmente evitable32.La hiperlipidemia tiene de especial, a diferencia del resto de factores de riesgo, que la respuesta al tratamiento hipolipemiante y la consecuente reducción de complicaciones cardiovasculares es homogénea y predecible; esto no ocurre con otros factores de riesgo, ya que se ha observado que a igual reducción de la presión arterial, diferentes antihipertensivos aportan mayor protección cardiovascular e, igualmente, se ha evidenciado con los hipoglucemiantes. Además, en el control de los lípidos, cuanto mayor es la reducción de cLDL mayor es el beneficio clínico. Esto es diferente en la hipertensión o en la diabetes, en donde un descenso excesivo de las cifras tensionales o de la glucemia se asocia a un aumento de la morbimortalidad, lo que se ha denominado curva J3. Resulta paradójico que tanto en la hipertensión como en la diabetes, en las que se ha descrito la curva J, es habitual el uso de tratamientos combinados para conseguir objetivos, mientras que en la hiperlipidemia, donde no se ha establecido un límite inferior en el que sea arriesgado llevar al paciente, el tratamiento farmacológico combinado es menos frecuente.
Recomendaciones y herramientas para optimizar la consecución de resultadosLas guías europeas más recientes sobre el manejo de la dislipidemia dan una serie de pautas sobre cómo mejorar la adherencia a los cambios en el estilo de vida y el cumplimiento del tratamiento farmacológico de los pacientes3,4. Para mejorar el cumplimiento del tratamiento farmacológico con múltiples fármacos se recomienda la simplificación del régimen medicamentoso reduciendo las dosis diarias y la medicación concomitante, y la selección de alternativas más económicas. Además se recomienda proporcionar instrucciones escritas y verbales claras, mantener un diálogo con el paciente sobre la adherencia al tratamiento, diseñar un régimen medicamentoso adecuado al estilo de vida y a las necesidades del paciente, buscar la implicación del paciente en su propio tratamiento y utilizar estrategias de conducta tales como recordatorios, sugerencias, automonitorización, retroalimentación o refuerzo4.
Sin embargo una de las razones por las que no se alcanzan los objetivos terapéuticos es que los pacientes son tratados de forma subóptima con fármacos cuya eficacia no permite los descensos de cLDL necesarios, y por ello es fundamental establecer estrategias terapéuticas acordes con las necesidades del paciente.
Para el diseño de la estrategia terapéutica más adecuada a las necesidades del paciente hace falta conocer los fármacos hipolipemiantes disponibles y su eficacia. Actualmente, los fármacos de los que disponemos son las estatinas, los secuestradores de ácidos biliares, los inhibidores de la absorción del colesterol y los fibratos, además de las diversas combinaciones de todos estos tratamientos. Entre todos ellos, por su seguridad y eficacia, destacan las estatinas, que son uno de los fármacos más estudiados en la prevención cardiovascular. En ensayos clínicos a gran escala las estatinas han demostrado que reducen significativamente la morbimortalidad cardiovascular tanto en prevención primaria como en prevención secundaria4. Por ello, las estatinas suponen el principal pilar del tratamiento hipolipemiante para reducir el riesgo de complicaciones cardiovasculares.
En prevención secundaria la evidencia científica avala el uso de las estatinas más eficaces a las dosis más altas toleradas por los pacientes, por lo que las guías internacionales recomiendan esta estrategia inicial en el manejo de la hipercolesterolemia y el tratamiento farmacológico combinado si no se ha alcanzado el objetivo terapéutico3,4.
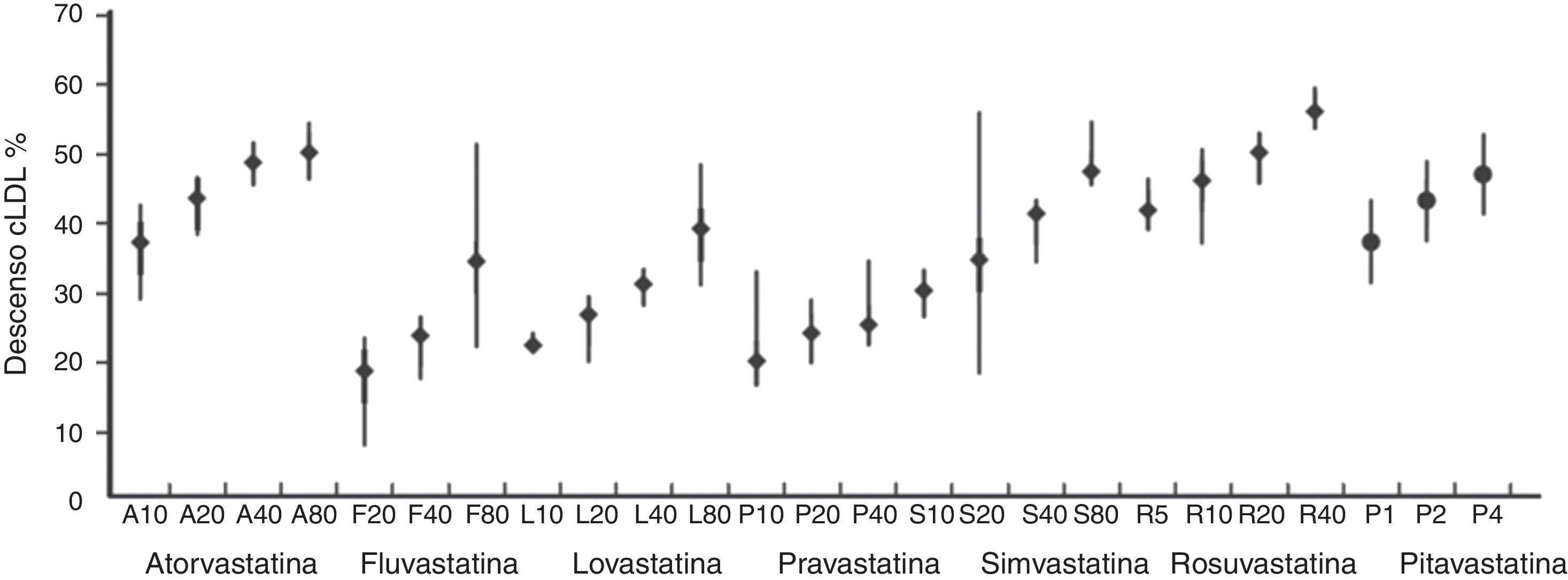
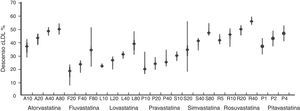
Las estatinas reducen el cLDL en una proporción que depende de la estatina y de la dosis utilizada, como puede verse en la figura 1. En pacientes tratados por primera vez con estatinas, más del 90% del efecto reductor del cLDL se consigue con 4 semanas de tratamiento y se mantiene estable posteriormente42. Debido a que la relación dosis-respuesta de las estatinas no es proporcional, en el caso de los pacientes ya tratados se presenta una limitación en cuanto a su efecto, ya que al doblar la dosis de cualquiera de las estatinas, la reducción adicional máxima del cLDL que se puede alcanzar es de alrededor del 6% respecto al valor basal43,44.
Equivalencia terapéutica de las estatinas en función del descenso que producen en el cLDL4.
En muchos pacientes el cambio a una estatina más potente se valora como una estrategia de tratamiento, pero en este caso también existen limitaciones en la eficacia, ya que solo se consiguen reducciones adicionales de cLDL que están alrededor de un 9% dependiendo de las pautas utilizadas42. La reducción máxima de cLDL que se alcanza utilizando las dosis máximas de las estatinas más potentes comercializadas en España (atorvastatina 80mg y rosuvastatina 20mg) escasamente llega a superar el 50%. El uso de estatinas a dosis altas aumenta la aparición más frecuente de efectos adversos, como miopatía o elevación de enzimas hepáticas42, y recientemente se ha asociado a un mayor índice de insuficiencia renal aguda45; si bien en general no representan un problema clínico, pueden limitar la adherencia al tratamiento.
Por tanto, en los pacientes de muy alto riesgo cardiovascular y con valores basales de cLDL>150mg/dl, en los que aún la estatina más potente en su máxima dosis no permita llegar al objetivo de <70mg/dl, es necesario valorar el uso de la terapia combinada con el fin de conseguir reducciones más ambiciosas del cLDL3,4.
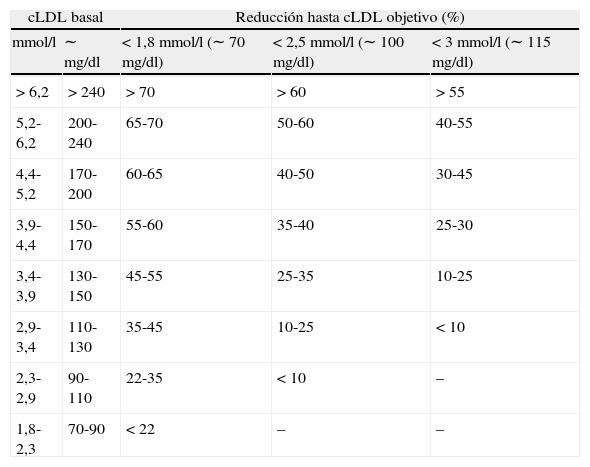
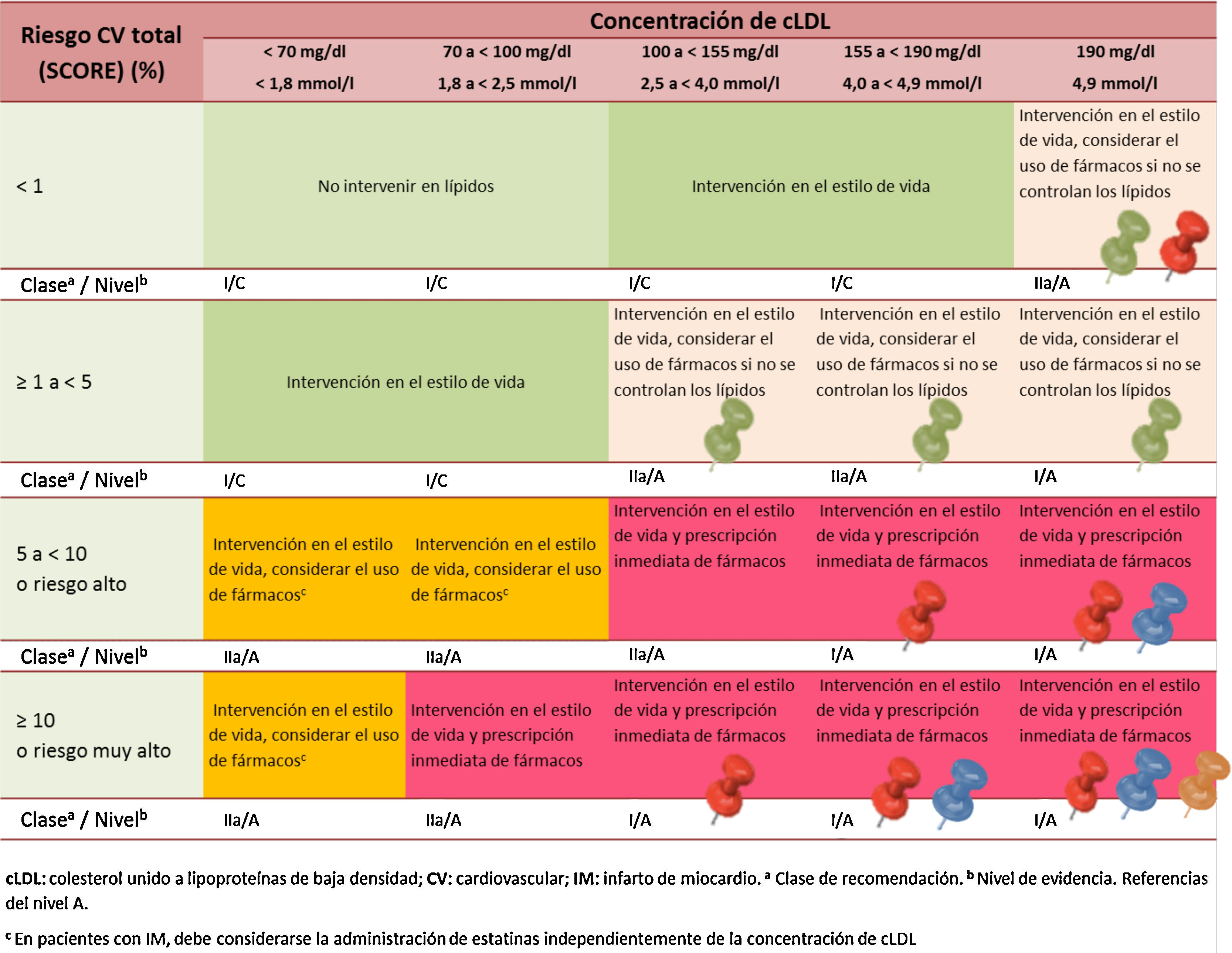
Por otra parte, para alcanzar el objetivo de cLDL, lo primero es conocer la estrategia de tratamiento según el riesgo cardiovascular y el objetivo de cLDL para ese nivel de riesgo. Para ello hay que consultar diversas tablas, como las que se puede encontrar en las guías europeas de manejo de la dislipidemia3,4. En una primera tabla se puede consultar la estrategia de tratamiento en base a 5 franjas de valores de cLDL y 4 niveles de riesgo. Posteriormente hay que saber el objetivo de cLDL recomendado según el riesgo cardiovascular. Después debemos calcular, a partir del último valor de cLDL del que dispongamos, el porcentaje de reducción de cLDL necesario para conseguir el objetivo terapéutico. En los anexos de las guías europeas encontramos una tabla que puede servir para calcular la reducción porcentual del cLDL requerida para alcanzar los objetivos en función del valor basal (tabla 1). Tras conocer este porcentaje de reducción se consultan las gráficas que muestran la equivalencia terapéutica de las estatinas en lo referido a reducción del cLDL (fig. 1)4. Como vemos, todo este proceso puede resultar algo complejo.
Reducción porcentual del cLDL requerida para alcanzar los objetivos en función del valor basal4
| cLDL basal | Reducción hasta cLDL objetivo (%) | |||
| mmol/l | ∼ mg/dl | < 1,8 mmol/l (∼ 70 mg/dl) | < 2,5 mmol/l (∼ 100 mg/dl) | < 3 mmol/l (∼ 115 mg/dl) |
| > 6,2 | > 240 | > 70 | > 60 | > 55 |
| 5,2-6,2 | 200-240 | 65-70 | 50-60 | 40-55 |
| 4,4-5,2 | 170-200 | 60-65 | 40-50 | 30-45 |
| 3,9-4,4 | 150-170 | 55-60 | 35-40 | 25-30 |
| 3,4-3,9 | 130-150 | 45-55 | 25-35 | 10-25 |
| 2,9-3,4 | 110-130 | 35-45 | 10-25 | < 10 |
| 2,3-2,9 | 90-110 | 22-35 | < 10 | – |
| 1,8-2,3 | 70-90 | < 22 | – | – |
En el año 2005 Masana y Plana46 publicaron unas recomendaciones sobre las estrategias a seguir en la terapéutica hipocolesterolemiante. En ellas se abogaba por la planificación del tratamiento para utilizar los fármacos disponibles de la mayor eficacia posible y llegar al tratamiento idóneo en un máximo de 2 pasos. En estas recomendaciones se facilitaba una tabla en la que se mostraban en columnas el valor inicial de cLDL del paciente, el porcentaje de cLDL que debe reducirse para alcanzar los objetivos terapéuticos según el riesgo del paciente y los fármacos o combinación de fármacos que permitirán la reducción de cLDL necesaria para alcanzar los objetivos terapéuticos. Además, se indicaban de forma muy sencilla las actuaciones a realizar en la primera visita y en la segunda visita tanto en pacientes sin tratamiento hipolipemiante como en pacientes en tratamiento. Estas tablas se actualizaron en el año 2010 y han demostrado ser de utilidad en amplios ámbitos clínicos47.
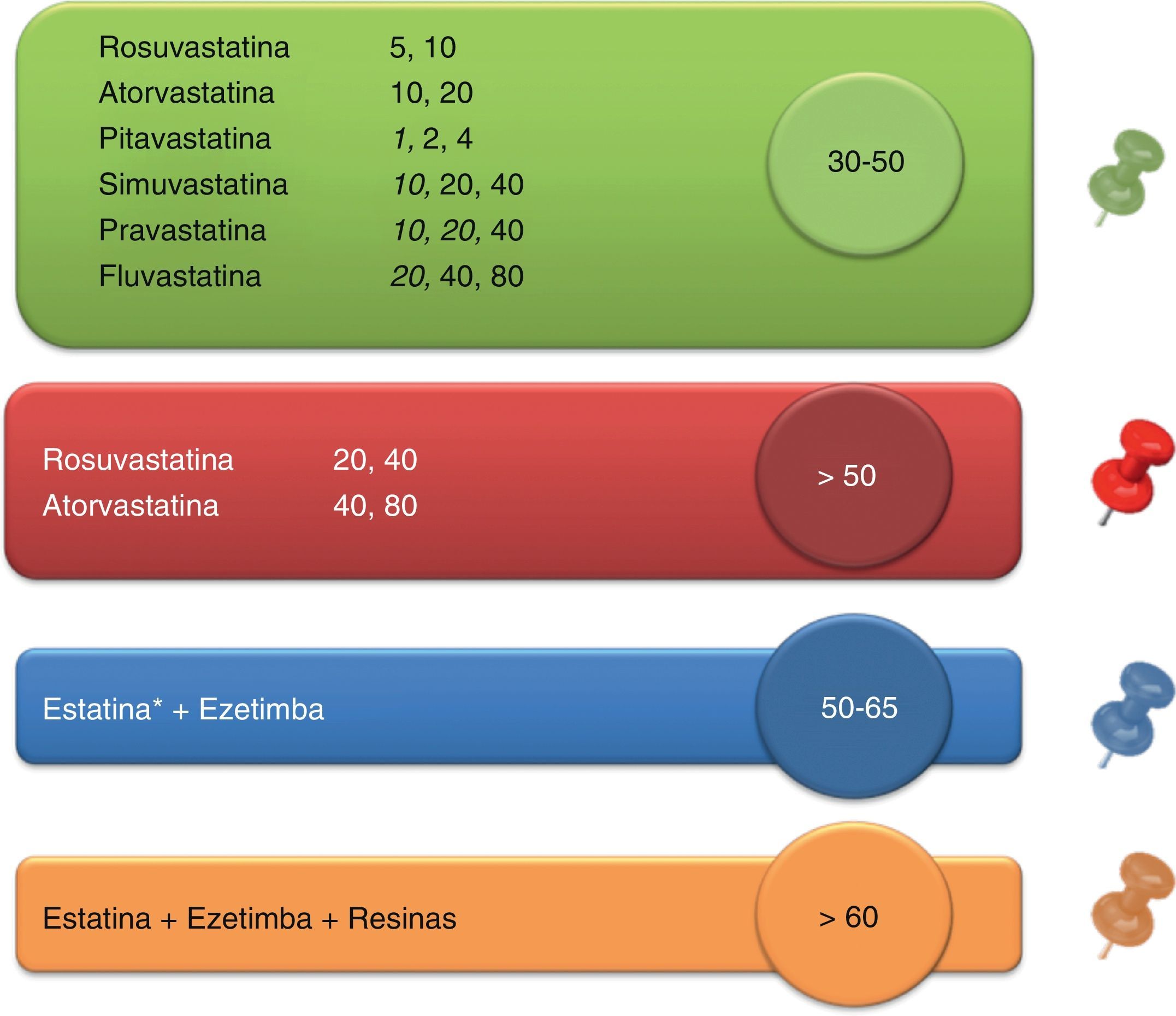
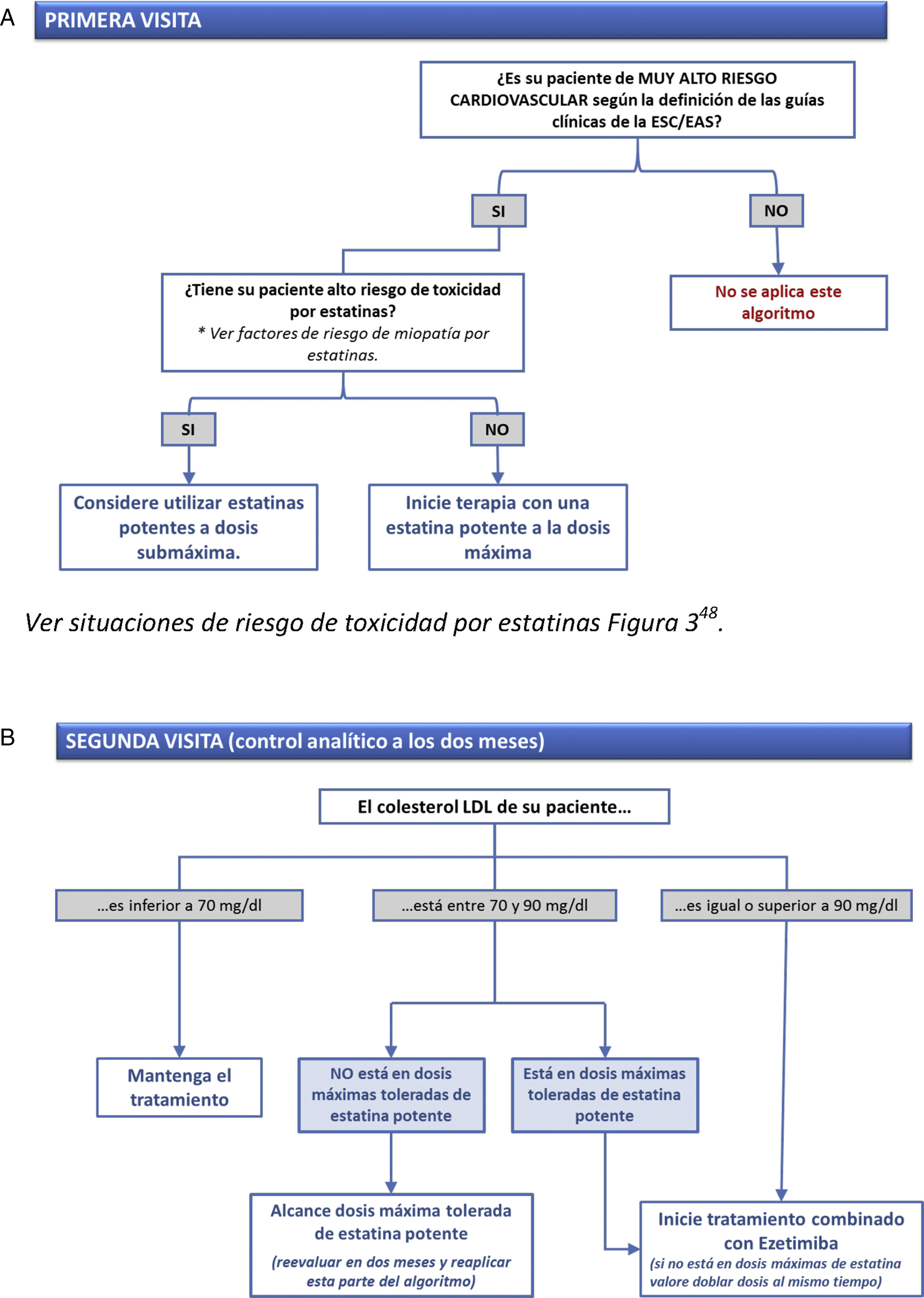
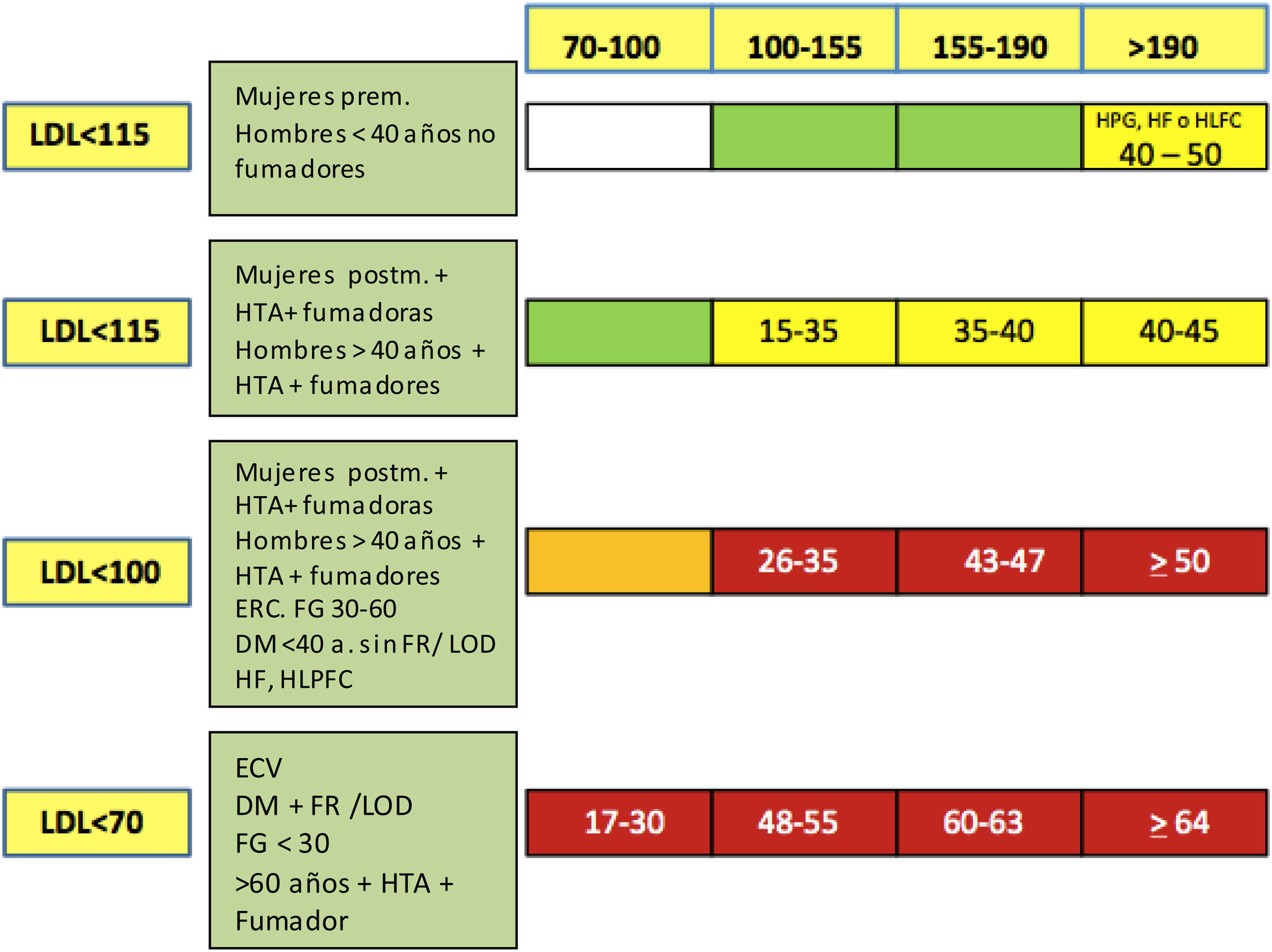
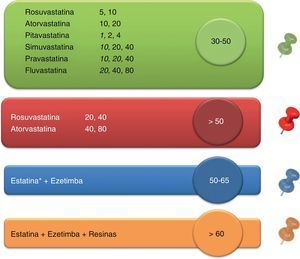
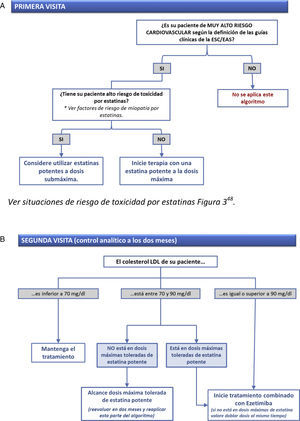
Todos estos esfuerzos encaminados a facilitar la labor de los clínicos en la planificación del tratamiento deben ser bienvenidos. Para ayudar en el control adecuado de la hipercolesterolemia en individuos de muy alto riesgo presentamos una nueva herramienta que puede facilitar la labor de los clínicos. Esta herramienta se basa en el hecho de que las reducciones porcentuales de cLDL se pueden agrupar en rangos a los que se pueden asociar los tratamientos capaces de conseguirlos junto con un código de colores. Esta asociación se ilustra en la figura 2. Este código de colores se podría representar por una «chincheta» que se puede incluir en la tabla que relaciona las 5 franjas de valores de cLDL y los 4 niveles de riesgo propuestos en las guías europeas. De esta manera, de un solo vistazo se podría saber, según el nivel basal de cLDL y el nivel de riesgo cardiovascular, el tratamiento hipolipemiante con el que se podrían alcanzar los objetivos de cLDL (tabla 2). Esta tabla se podría simplificar aún más si se añaden en el eje vertical las situaciones clínicas de riesgo y el objetivo de cLDL indicado para cada caso (tabla 3). Por último, es importante destacar que la mejora de los objetivos de control es especialmente importante en los pacientes de muy alto riesgo vascular. Para este grupo se ofrece un algoritmo muy simplificado que puede favorecer alcanzar los objetivos de control «en 2 pasos», tal como se ilustra en las figuras 3 y 4.
Asociación entre tratamientos hipolipemiantes y reducciones porcentuales de cLDL que producen con un código de colores4,14. Los fármacos a las dosis que aparecen en negrita han demostrado reducción de complicaciones cardiovasculares en ensayos clínicos aleatorizados.
*Ezetimiba evaluada en combinación con simvastatina.
Resinas: colestiramina, colestipol, colesevelam.
Relación entre niveles basales de cLDL, niveles de riesgo y el código de colores que indica los tratamientos necesarios para alcanzar los objetivos de cLDL. Esta tabla aplica en prevención primaria. Aunque los pacientes con ECV pueden requerir intervención, además deben ser considerados para un objetivo menor de 70mg/dl.4,45
Relación entre el cLDL basal (eje horizontal) y el riego cardiovascular con los objetivos recomendados de cLDL (eje vertical) junto con la reducción porcentual de cLDL necesaria para alcanzar objetivos4
DM: diabetes mellitus; ERC: enfermedad renal crónica; FG: tasa de filtrado glomerular por la fórmula MDRD (Modification of Diet in Renal Disease ml/min 1.73 m2); FR: factores de riesgo; HF: hipercolesterolemia familiar; HLFC: hiperlipidemia familiar combinada; HPG: hipercolesterolemia poligénica; HTA: hipertensión arterial; LDL: colesterol unido a lipoproteínas de baja densidad; LOD: lesión de órgano diana; Postm: posmenopáusica; Prem: premenopáusica.
Herramienta objetivo 70: cómo alcanzar en 2 pasos concentraciones de cLDL inferiores a 70mg/dl en pacientes de muy alto riesgo cardiovascular. Situaciones de riesgo para toxicidad por estatinas detalladas en la referencia48.
En resumen, es frecuente que los objetivos de cLDL no se alcancen en pacientes de muy alto riesgo cardiovascular, lo que les expone a un riesgo fácilmente prevenible. Es muy necesario establecer medidas para que se cumplan los objetivos de cLDL en este grupo de pacientes. Presentamos una herramienta simplificada que puede facilitar la labor del clínico a la hora de diseñar una estrategia de tratamiento óptima. Su utilización podría redundar en un gran beneficio clínico para los enfermos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesCarlos Guijarro: honorarios por conferencias o asesoramiento de Astra Zeneca, Danone, Esteve, Ferrer, MSD; Recordati, Sanofi. Luis Masana: honorarios por conferencias o asesoramiento de MSD, Astra Zeneca, Esteve, Kowa, Danone, Amgen, Sanofi.
El resto de autores declaran no tener ningún conflicto de intereses.
Merck Sharp & Dohme de España, S.A., ha dado soporte al comité científico durante el desarrollo de la herramienta, sin participar en el diseño, en el análisis de datos ni en la redacción del presente artículo.