Conocer el grado de control lipídico previo al primer accidente cardiovascular en población atendida durante 2013 en Atención Primaria. Analizar la distribución de dichos eventos según intervalos de control de colesterol LDL (LDL-col), colesterol HDL (HDL-col) y triglicéridos (TG).
MétodoEstudio descriptivo transversal multicéntrico. Sujetos: mayores de 18 años atendidos en centros del Servicio (SAP) Baix Llobregat Nord, que habían sufrido un primer evento (ECV) isquémico cardiaco (CI) o cerebral (CV) del 01/01/2013 al 31/12/2013. Mediciones: edad, sexo, tabaquismo, hipertensión arterial, diabetes, dislipemia, obesidad, colesterol total (col-tot), LDL-col, HDL-col, TG, presión arterial sistólica, diastólica, IMC, HbA1c, índices aterogénicos, REGICOR, fármacos.
ResultadosTrescientos setenta y nueve sujetos afectos, 197 (52%) cardiaco y 182 (48%) cerebral. Doscientos veinticinco (59,4%) varones; edad media en el diagnóstico 68,9 años (DS 13,7), 71,2 (DS 14,4) en CV (p: 0,001). Hipertensión 214 (56,5%), diabetes 113 (29,8%), DLP 193 (50,9%). Casos en LDL <100-159: 88%, HDL ≥ 40/50: 72,8%, TG <150: 71,3%. Media col-tot: 198,3 mg/dl (DS 40,2); LDL-col 121 (DS 33,8), LDL-col<130: 170 (58,6%). Media HDL-col: 52,5 mg/dl (DS 15,4) y TG: 130,9 mg/dl (DS 73,2) (CI: 139,5 [DS 84,2] vs. CV: 120,9 [DS 55,9] [p: 0,003]). col-tot/HDL-col óptimo 67%, TG/HDL-col óptimo 39,8%. CI: col-tot/HDL-col óptimo varón vs. mujer: 51,2 vs. 76,9% (p 0,002); TG/HDL-col óptimo varón vs. mujer: 28% vs. 53,8% (p 0,004).
ConclusionesLa cuantía de eventos fue similar en ambos territorios, y la edad media en el diagnóstico algo mayor en CV. Hipertensión, DLP y obesidad son los FRCV más prevalentes, y su control en prevención primaria es susceptible de mejora. La mayor parte de los casos se agruparon en los intervalos lipídicos LDL <100-159mg/dl, HDL ≥ 40/50mg/dl y TG <150mg/dl.
To ascertain the degree of lipidic control before the first cardiovascular accident in population attended during 2013 at Primary Care. To analyze the distribution of these events depending on control intervals of cholesterol LDL (LDL-chol), cholesterol HDL (HDL-chol) and triglycerides (TG).
MethodA multicentric cross-sectional, descriptive study on above 18-year-old people attended at the centres of the Primari Care Service (PCS) Baix Llobregat Nord, who had suffered a first cardiac or cerebral ischemic attack from 01/01/2013 to 31/12/2013. Variables collected included age,sex, smoking, high blood preassure,diabetes, dyslipidemia (DLP), obesity, total cholesterol (chol-tot), LDL-chol, HDL-chol, TG, systolic and diastolic blood preassure (SBP,DBP), IMC, HbA1c, atherogenic indices, REGICOR, drugs.
Results379 affected people, among them 197 (52%) heart attack and 182 (48%) stroke (ictus). Two hundred and twenty-five (54.4%) males, diagnosis median age 68.9 years (DS 13.7), 71.2 (DS 14.4) in CV (p: .001). High blood preassure 214 (56.5%), diabetes 113 (29.8%), DLP 193 (50.9%). Cases in LDL<100-159: 88%, HDL≥40/50: 72.8%, TG<150: 71.3%. chol-tot average: 198.3 mg/dl (DS 40.2), LDL-chol:121 (DS 33.8), LDL-chol<130:170 (58.6%). HDL-chol average: 52.5 mg/dl (DS 15.4) and TG: 130.9 mg/dl (DS 73.2) (CI:139.5 [DS 84.2] vs. CV: 120.9 [DS 55.9] [p: .003]). Optimal chol-tot/HDL-chol 67%, optimal TG/HDL-chol 39.8%. CI:optimal chol-tot/HDL-chol male vs. female: 51.2% vs. 76.9% (p: .002); optimal TG/HDL-chol male vs. female: 28% vs. 53.8% (p: .004).
ConclusionsThe quantity of events was similar in both cardiac and cerebral territories, whereas the median age in the diagnosis was a little higher in CV. High blood preassure, DLP and obesity are the most prevalent FRCV, and its control at primary prevention is improvable. Most of the cases were grouped in the LDL lipid ranges <100-159mg/dl, HDL ≥ 40/50mg/dl and TG <150mg/dl.
A pesar de que en los últimos 20 años hemos asistido a una constante reducción en las tasas de mortalidad cardiovascular, la patología isquémica cardiaca y cerebral siguen siendo, por este orden, la primera y segunda causa de muerte en nuestro país1, y ocupan un lugar preferente entre los principales desencadenantes de muerte prematura y discapacidad2–4.
La dislipemia (DLP), definida como la presencia de concentraciones plasmáticas de colesterol, triglicéridos o ambos, superiores a los valores determinados como normales para la población general5, participa en combinación con otros factores de riesgo cardiovascular (FRCV) como el tabaquismo, la diabetes méllitus (DM), y la hipertensión arterial (HTA) en el proceso arterioesclerótico necesario para la génesis de la enfermedad cardiovascular (ECV). La importancia preventiva de la DLP radica en su condición de modificable con medidas higiénico-dietéticas y farmacológicas, y optimizar su control disminuye las posibilidades de presentar eventos cardiovasculares mayores. Según datos de un metaanálisis publicado en 2010, la reducción intensiva de los niveles de lipoproteínas de baja densidad (LDL-col), conlleva una disminución significativa de la tasa de eventos mayores cardiacos y cerebrovasculares, si se comparan con regímenes terapéuticos menos agresivos6. The Cholesterol Treatment Trialists Collaboration concluyó que la reducción de 1 mmol (36,6mg/dl) de LDL-col disminuye en un 22% el riesgo de padecer un evento cardiovascular mayor7. Con posterioridad, la fundación Cochrane publicó una revisión que avalaba el tratamiento con estatinas en prevención primaria basándose en su potencial para reducir la mortalidad por todas las causas, los eventos vasculares graves y las revascularizaciones, sin exceso de eventos adversos8.
En este sentido, las directrices de las diferentes guías de práctica clínica (GPC) publicadas en los últimos años9–12 abogan, de forma prácticamente unánime, por actuaciones agresivas en el abordaje de la DLP con el objetivo de reducir las concentraciones de LDL-col por debajo de unos valores considerados de riesgo, algo que parece incuestionable en el caso de pacientes en situación de prevención secundaria y de prevención primaria cuando, una vez les ha sido aplicada la correspondiente escala de riesgo, quedan encasillados en el nivel de alto riesgo cardiovascular (RCV)10.
Por otra parte, a día de hoy, nadie pone en duda la contribución de las lipoproteínas de alta densidad (HDL-col) y de los triglicéridos (TG) en el desarrollo de la ECV. El control subóptimo de estas fracciones lipídicas, con valores de LDL-col moderadamente elevados o incluso dentro de objetivos terapéuticos y predominio de partículas LDL pequeñas y densas, define la llamada DLP aterogénica (DLP-A), típica de patologías como la DM, la obesidad y el síndrome metabólico (SM)13,14. En este contexto, se han definido unos índices o cocientes aterogénicos (IA) que aportan información valiosa al médico clínico acerca de la entidad que nos ocupa, y que son propuestos por el documento de consenso de la Sociedad Española de Arterioesclerosis, junto a TG, HDL-col, LDL-col y colesterol no HDL (col no HDL) como criterios definitorios de DLP-A cuando no se alcanzan unos determinados valores objetivo15. Mención especial merece el valor añadido que, cada vez con más evidencias, se otorga al col no HDL como mejor estimador del colesterol aterogénico, y por tanto objetivo terapéutico primordial en los individuos con DLP-A15.
La realidad es que el manejo de la DLP en las consultas, tanto de Atención Primaria de Salud (AP) como en las del nivel especializado, no resulta sencillo, y prueba de ello es que el porcentaje de pacientes que alcanzan los niveles lipídicos recomendados por las GPC es menor del deseable, incluso entre pacientes que están tratados con estatinas16–18.
El objetivo principal del presente estudio es conocer el grado de control lipídico y los valores medios de LDL-col, HDL-col, TG y de los IA previos al padecimiento del primer accidente cardiovascular mayor a nivel cardiaco y cerebral en población atendida en AP durante 2013. El objetivo secundario es analizar la distribución de los eventos isquémicos cardiacos y cerebrales primarios acaecidos a lo largo del referido año según diferentes intervalos de control de LDL-col, HDL-col y TG, así como su relación con el resto de FRCV involucrados en el proceso ateromatoso.
MetodologíaDiseño y población de estudioSe trata de un estudio descriptivo transversal multicéntrico realizado en el ámbito del área geográfica del Servicio de Atención Primaria Baix Llobregat Nord (Barcelona), compuesto por seis equipos sanitarios (Área Básica de Salud [ABS] de Esparraguera, ABS de Abrera, ABS de Martorell urbano, ABS de Martorell rural, ABS de Sant Andreu de la Barca y ABS de Pallejá), que dan cobertura a una población conjunta de 150.000 habitantes.
La población de estudio fue la totalidad de pacientes mayores de 18 años atendidos en los centros de atención primaria del Servicio de Atención Primaria Baix Llobregat Nord, que habían sufrido un primer evento isquémico a nivel cardiaco o cerebral desde el 1 de enero al 31 de diciembre de 2013, incluyendo a los sujetos que con anterioridad a esta fecha estaban diagnosticados de enfermedad arterial periférica. Se consideraron eventos diagnósticos de cardiopatía isquémica (CI) el infarto agudo de miocardio y el angor, y de CV el ictus y el ataque isquémico transitorio. Se excluyeron los individuos que habían presentado algún tipo de ECV isquémica en territorios cardiaco o cerebral con anterioridad a 2013, los pacientes institucionalizados, aquellos en los que no se podía garantizar un seguimiento adecuado desde las consultas de AP como los que no residían de manera continuada en los municipios reseñados y, por último, aquellos casos de los que no se disponía de la información precisa en relación con las mediciones requeridas para llevar a cabo el estudio.
Registro de los datosLos datos fueron extraídos informáticamente a partir del programa de historia clínica e-cap del Institut Catalá de la Salut. Se obtuvieron los eventos cardiacos y cerebrales acontecidos durante 2013 registrados en historia informatizada según los códigos diagnósticos de la edición electrónica de la clasificación internacional de enfermedades CIE 10. Se recogieron datos sociodemográficos (edad y género), así como la existencia de registro en historia clínica (HC) de tabaquismo, HTA, DM, DLP y obesidad considerando que existían tales diagnósticos, aunque estos no estuviesen reflejados explícitamente en la HC, si el sujeto recibía tratamiento antihipertensivo, antidiabético o hipolipemiante respectivamente. Se asumieron los siguientes criterios diagnósticos para los diferentes FRCV: HTA, definida como la elevación de la presión arterial sistólica (PAS) ≥140mmHg y/o presión arterial diastólica (PAD) ≥ 90mmHg, DM si se cumplía alguno de los siguientes criterios: glucemia basal en ayunas ≥ 126mg/dl (7 mmol/l) en dos ocasiones, glucemia a las dos h del test de tolerancia oral a la glucosa ≥ 200mg/dl (11,1 mmol/l) en dos ocasiones, glucemia al azar ≥ 200mg/dl (11,1 mmol/l) junto con síntomas típicos, hemoglobina glicada (HbA1c) ≥ 6,5% en dos ocasiones o en una ocasión si se asociaba a alguno de los criterios anteriores, y DLP definida para valores de colesterol total (col-tot) ≥ 200mg/dl (5,8 mmol/l) y/o TG ≥ 150mg/dl. En el caso de la obesidad, se consideró diagnóstico válido, aunque este no hubiese sido codificado en HC, si el índice de masa corporal (IMC) determinado como el cociente entre el peso del sujeto en kg y su talla medida en metros al cuadrado, era igual o mayor a 30 kg/m219. Los valores analíticos y de constantes clínicas que se tuvieron en consideración fueron los más próximos al evento, siempre y cuando se hubiesen registrado en la HC dentro de los dos años previos a la aparición del mismo; siguiendo esta premisa se recogieron: col-tot, LDL-col, HDL-col y TG, PAS, PAD, IMC y hemoglobina glicada en pacientes diabéticos. Se consideró control lipídico óptimo si se alcanzaban los siguientes objetivos: LDL-col ≤ 130mg/dl, HDL-col ≥ 40mg/dl en varones, HDL-col ≥ 50mg/dl en mujeres y TG <150mg/dl19. Para la medición de los diferentes IA se utilizaron las siguientes razones y objetivos de control para prevención primaria: col-tot/HDL-col con valores óptimos si <4,5mg/dl en varones y <4 en mujeres y TG/HDL-col <2 en ambos sexos20. Para el resto de FRCV analizados, se consideró objetivo de control alcanzado si PAS/PAD <140/90mmHg, no consumir tabaco, HbA1c en diabéticos inferior a 7% e IMC <25 kg/m221.
Para cuantificar el RCV se utilizó la ecuación REGICOR22. Finalmente se recogió la existencia de tratamiento farmacológico hipolipemiante previo al evento con los siguientes fármacos: pravastatina, lovastatina, simvastatina, atorvastatina, rosuvastatina, pitavastatina, ezetimiba o fenofibrato.
Análisis estadísticoDescribimos los resultados usando frecuencias para variables discretas, medias y desviación típica (DS) para las variables continuas. Para la comparación de frecuencias usamos el test chi cuadrado y para la comparación de medias el test t de Student para muestras independientes. El análisis de la varianza lo utilizamos en el caso de comparar medias de 3 o más grupos. Para el tratamiento de la información obtenida y para el análisis de los resultados se utilizó el programa estadístico SPSS versión 18.
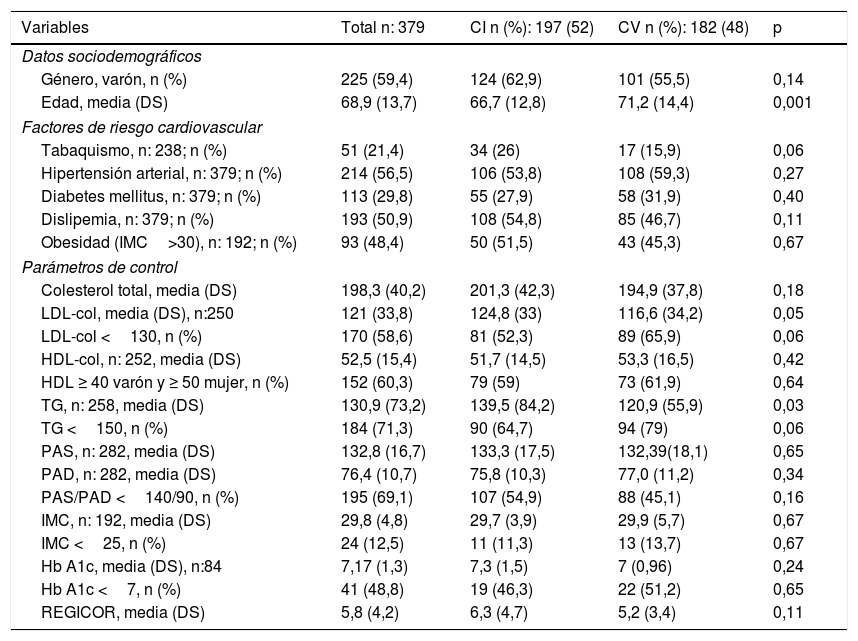
ResultadosTrescientos setenta y nueve sujetos presentaron un primer evento cardiovascular en 2013, 197 (52%) en territorio cardiaco y 182 (48%) en cerebral. Doscientos veinticinco (59,4%) fueron varones, y la edad media en el momento del diagnóstico fue de 68,9 años (DS 13,7), 66,7 (DS 12,8) en los pacientes que sufrieron el accidente a nivel cardiaco frente a los 71,2 (DS 14,4) de los que lo padecieron a nivel cerebral (p: 0,001). En la tabla 1 observamos las características generales de la población estudiada, los FRCV asociados y sus grados de control, así como las diferencias detectadas según el territorio vascular afectado, CI o CV. La DLP estaba presente en 193 (50,9%) sujetos, el tabaquismo en 51 (21,4%), la HTA en 214 (56,5%), la DM en 113 (29,8%) y la obesidad en 93 (48,4%) individuos. El valor medio de col-tot previo al evento fue de 198,3 mg/dl (DS 40,2) y el de LDL-col, 121 mg/dl (DS 33,8). En los pacientes que presentaron CI se registraron medias de LDL-col de 124,8 mg/dl (DS 33) vs. a los 116,6 mg/dl (DS 34,2) de los que sufrieron un evento CV (p: 0,05). Ciento setenta individuos (58,6%) presentaron valores de este parámetro lipídico inferiores a 130mg/dl, 81 (52,3%) en CI vs. 89 (65,9%) en CV (p: 0,06). Los valores medios de HDL-col previos al evento fueron de 52,5 (DS 15,4) y los de TG 130,9 mg/dl (DS 73,2). Los pacientes que sufrieron CI registraron valores medios de TG de 139,5 mg/dl (DS 84,2) vs. a los 120,9 mg/dl (DS 55,9) que presentaron los sujetos con afectación CV (p: 0,003). En 192 casos se disponía de información sobre IMC; noventa y tres de ellos (48,4%) presentaban valores ≥ 30 kg/m2, en 75 (39,1%) su IMC se encontraba entre 25-29,9 kg/m2, y en 24 (12,5%) fue <25mg/kg2. Las medias de PAS y PAD fueron 132,8 mmHg (DS 16,7) y 76,4 mmHg (DS 10,7) respectivamente, y 195 individuos (69,1%) presentaron controles de PAS y PAD <140/90 mmHg. El valor medio de REGICOR fue de 5,83 (DS 4,2).
Factores de riesgo cardiovascular y parámetros de control. Datos generales y comparativos según territorio vascular afectado
| Variables | Total n: 379 | CI n (%): 197 (52) | CV n (%): 182 (48) | p |
|---|---|---|---|---|
| Datos sociodemográficos | ||||
| Género, varón, n (%) | 225 (59,4) | 124 (62,9) | 101 (55,5) | 0,14 |
| Edad, media (DS) | 68,9 (13,7) | 66,7 (12,8) | 71,2 (14,4) | 0,001 |
| Factores de riesgo cardiovascular | ||||
| Tabaquismo, n: 238; n (%) | 51 (21,4) | 34 (26) | 17 (15,9) | 0,06 |
| Hipertensión arterial, n: 379; n (%) | 214 (56,5) | 106 (53,8) | 108 (59,3) | 0,27 |
| Diabetes mellitus, n: 379; n (%) | 113 (29,8) | 55 (27,9) | 58 (31,9) | 0,40 |
| Dislipemia, n: 379; n (%) | 193 (50,9) | 108 (54,8) | 85 (46,7) | 0,11 |
| Obesidad (IMC>30), n: 192; n (%) | 93 (48,4) | 50 (51,5) | 43 (45,3) | 0,67 |
| Parámetros de control | ||||
| Colesterol total, media (DS) | 198,3 (40,2) | 201,3 (42,3) | 194,9 (37,8) | 0,18 |
| LDL-col, media (DS), n:250 | 121 (33,8) | 124,8 (33) | 116,6 (34,2) | 0,05 |
| LDL-col <130, n (%) | 170 (58,6) | 81 (52,3) | 89 (65,9) | 0,06 |
| HDL-col, n: 252, media (DS) | 52,5 (15,4) | 51,7 (14,5) | 53,3 (16,5) | 0,42 |
| HDL ≥ 40 varón y ≥ 50 mujer, n (%) | 152 (60,3) | 79 (59) | 73 (61,9) | 0,64 |
| TG, n: 258, media (DS) | 130,9 (73,2) | 139,5 (84,2) | 120,9 (55,9) | 0,03 |
| TG <150, n (%) | 184 (71,3) | 90 (64,7) | 94 (79) | 0,06 |
| PAS, n: 282, media (DS) | 132,8 (16,7) | 133,3 (17,5) | 132,39(18,1) | 0,65 |
| PAD, n: 282, media (DS) | 76,4 (10,7) | 75,8 (10,3) | 77,0 (11,2) | 0,34 |
| PAS/PAD <140/90, n (%) | 195 (69,1) | 107 (54,9) | 88 (45,1) | 0,16 |
| IMC, n: 192, media (DS) | 29,8 (4,8) | 29,7 (3,9) | 29,9 (5,7) | 0,67 |
| IMC <25, n (%) | 24 (12,5) | 11 (11,3) | 13 (13,7) | 0,67 |
| Hb A1c, media (DS), n:84 | 7,17 (1,3) | 7,3 (1,5) | 7 (0,96) | 0,24 |
| Hb A1c <7, n (%) | 41 (48,8) | 19 (46,3) | 22 (51,2) | 0,65 |
| REGICOR, media (DS) | 5,8 (4,2) | 6,3 (4,7) | 5,2 (3,4) | 0,11 |
DS: desviación estándar; HbA1c: hemoglobina glicada (%); HDL-col: colesterol unido a lipoproteínas de alta densidad (mg/dl); IMC: índice de masa corporal (kg/my); LDL-col: colesterol unido a lipoproteínas de baja densidad (mg/dl); n: número de pacientes; PAD: presión arterial diastólica (mmHg); PAS: presión arterial sistólica (mmHg); REGICOR: riesgo cardiovascular por ecuación REGICOR (%);TG: triglicéridos (mg/dl).
Finalmente, de los 193 individuos con diagnóstico de DLP, 87 (45,1%) recibían tratamiento farmacológico hipolipemiante antes de presentar su primer evento cardiovascular, 54 (50%) en CI y 33 (38,8%) en CV.
En las tablas 2-4 se representa el volumen de pacientes afectos, así como la distribución de los diferentes FRCV, su grado de control y la utilización de tratamiento hipolipemiante, según niveles de colesterol LDL, HDL y TG previos al padecimiento del primer evento isquémico cardiovascular. De los 379 casos evaluados, en 250 se habían registrado valores de LDL y HDL-col previamente al suceso. Sesenta y cinco individuos (26%) presentaron valores de LDL-col <100mg/dl, 155 (62%) 100-159mg/dl, y 30 (12%) ≥ 160mg/dl. De todos ellos, 182 (73,1%) reportaron cifras de HDL ≥ 40 varones/ ≥ 50 mujeres, 41 (63,1%) en el subgrupo de pacientes con LDL <100mg/dl, 115 (74,2%) de LDL-col 100-159mg/dl, y 26 (87,5%) en el de LDL-col ≥ 160mg/dl, p: 0,024.
Factores de riesgo cardiovascular, parámetros de control y uso de fármacos según niveles de LDL-col (mg/dl) previos al padecimiento del primer evento isquémico cardiovascular
| Variables | Total | LDL <100n (%): 65 (26) | LDL 100-159*n (%): 155 (62) | LDL ≥ 160n (%): 30 (12) | p |
|---|---|---|---|---|---|
| Datos sociodemográficos | |||||
| Género, varón, 250, n (%) | 141 (56,4) | 40 (61,5) | 83 (53,5) | 18 (60) | 0,64 |
| Edad, media (SD) | 70,4 (12,5) | 73,4 (10,6) | 69,4 (13,0) | 68,6(12,8) | 0,16 |
| Factores de riesgo cardiovascular | |||||
| Tabaquismo, n (%) | 39 (19,6) | 5 (9,2) | 28 (22,7) | 6 (28,5) | 0,13 |
| Hipertensión arterial, n (%) | 163 (65,2) | 45 (69,2) | 102 (65,8) | 16 (53,3) | 0,49 |
| Diabetes mellitus, n (%) | 88 (35,2) | 30 (46,2)) | 51 (32,9) | 7 (23,3) | 0,11 |
| Dislipemia, N: n(%) | 150 (60) | 36 (55,4) | 88 (56,8) | 26 (53,3) | 0,14 |
| Obesidad, n (%) | 82 (49,1) | 23 (52,3) | 51 (48,6) | 8 (46,7) | 0,92 |
| Parámetros de control | |||||
| Colesterol total, media (DS) | 199,5 (38,1) | 154,3 (20,6) | 206,8 (21,0) | 259,6 (23,5) | 0,001 |
| HDL-col, media (DS) | 52,7 (15,0) | 50,8 (17,1) | 53,2 (13,6) | 54,6 (17,4) | 0,36 |
| HDL ≥ 40 varón y ≥ 50 mujeres, n (%): | 182 (73,1) | 41 (63,1) | 115 (74,2) | 26 (87,5) | 0,024 |
| TG, media (DS) | 129,1(63,1) | 118,9 (58,7) | 133,3 (65,5) | 130,8(56,5) | 0,48 |
| TG <150, n (%) | 179 (71,6) | 51 (78,5) | 108 (69,7) | 20 (66,7) | 0,34 |
| No fumador, n (%) | 159 (80,3) | 49 (90,7) | 95 (77,2) | 15 (70,6) | 0,13 |
| PAS, media (DS) | 133(17,5) | 134,6 (16,2) | 132,2 (17,0) | 135,6 (17,5) | 0,46 |
| PAD, media (DS) | 76,3 (10,5) | 74,9 (10,2) | 76,3 (10,8) | 79,6 (9,4) | 0,14 |
| PAS <140 y PAD<90, n (%) | 160 (69,3) | 43 (71,7) | 100 (69,9) | 17 (68,2) | 0,56 |
| Hb A1c, media (DS) | 7,1 (1,1) | 6,8(0,6) | 7,2 (1,2) | 8,2(3,8) | 0,28 |
| HbA1c. <7%, n (%) | 37 (50) | 14 (56,0) | 21 (46,7) | 2 (50,0) | 0,81 |
| IMC, media (DS) | 29,8 (4,8) | 29,9 (6,3) | 30,0 (4,1) | 29,1 (4,6) | 0,77 |
| IMC <25, n (%) | 20 (12) | 5 (11,4) | 12 (11,4) | 3 (13,3) | 0,81 |
| REGICOR, media (DS) | 5,7(4,2) | 5,2 (2,8) | 5,7 (3,8) | 6,9 (7,6) | 0,38 |
| Tratamiento farmacológico | |||||
| Tratamiento hipolipemiante, n (%): | 97 (38,8) | 31(32) | 59 (60,8) | 7 (5,2) | 0,07 |
Alb/creat: cociente albúmina/creatinina en primera micción, FG: filtrado glomerular; HbA1c: hemoglobina glicada en diabéticos; HDL-col: colesterol unido a lipoproteínas de alta densidad; IMC: índice de masa corporal; LDL: colesterol unido a lipoproteínas de baja densidad; n: número de pacientes; PAD: presión arterial diastólica; PAS: presión arterial sistólica; REGICOR: riesgo cardiovascular por ecuación REGICOR; SD: desvíación estándar;TG: triglicéridos.
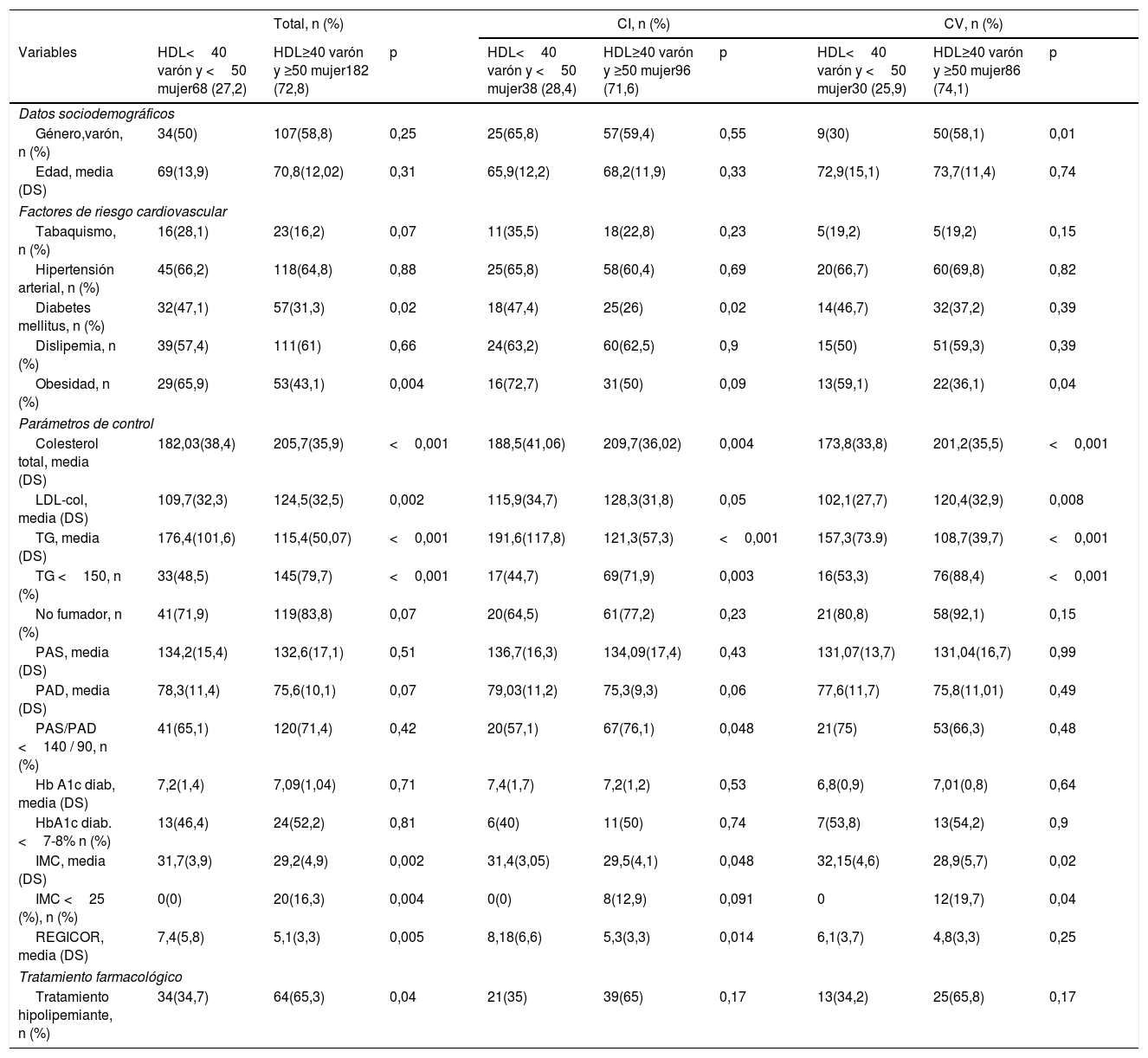
Factores de riesgo cardiovascular, parámetros de control y uso de fármacos según niveles de HDL-col (mg/dl) previos al padecimiento del primer evento isquémico cardiovascular
| Total, n (%) | CI, n (%) | CV, n (%) | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Variables | HDL<40 varón y <50 mujer68 (27,2) | HDL≥40 varón y ≥50 mujer182 (72,8) | p | HDL<40 varón y <50 mujer38 (28,4) | HDL≥40 varón y ≥50 mujer96 (71,6) | p | HDL<40 varón y <50 mujer30 (25,9) | HDL≥40 varón y ≥50 mujer86 (74,1) | p |
| Datos sociodemográficos | |||||||||
| Género,varón, n (%) | 34(50) | 107(58,8) | 0,25 | 25(65,8) | 57(59,4) | 0,55 | 9(30) | 50(58,1) | 0,01 |
| Edad, media (DS) | 69(13,9) | 70,8(12,02) | 0,31 | 65,9(12,2) | 68,2(11,9) | 0,33 | 72,9(15,1) | 73,7(11,4) | 0,74 |
| Factores de riesgo cardiovascular | |||||||||
| Tabaquismo, n (%) | 16(28,1) | 23(16,2) | 0,07 | 11(35,5) | 18(22,8) | 0,23 | 5(19,2) | 5(19,2) | 0,15 |
| Hipertensión arterial, n (%) | 45(66,2) | 118(64,8) | 0,88 | 25(65,8) | 58(60,4) | 0,69 | 20(66,7) | 60(69,8) | 0,82 |
| Diabetes mellitus, n (%) | 32(47,1) | 57(31,3) | 0,02 | 18(47,4) | 25(26) | 0,02 | 14(46,7) | 32(37,2) | 0,39 |
| Dislipemia, n (%) | 39(57,4) | 111(61) | 0,66 | 24(63,2) | 60(62,5) | 0,9 | 15(50) | 51(59,3) | 0,39 |
| Obesidad, n (%) | 29(65,9) | 53(43,1) | 0,004 | 16(72,7) | 31(50) | 0,09 | 13(59,1) | 22(36,1) | 0,04 |
| Parámetros de control | |||||||||
| Colesterol total, media (DS) | 182,03(38,4) | 205,7(35,9) | <0,001 | 188,5(41,06) | 209,7(36,02) | 0,004 | 173,8(33,8) | 201,2(35,5) | <0,001 |
| LDL-col, media (DS) | 109,7(32,3) | 124,5(32,5) | 0,002 | 115,9(34,7) | 128,3(31,8) | 0,05 | 102,1(27,7) | 120,4(32,9) | 0,008 |
| TG, media (DS) | 176,4(101,6) | 115,4(50,07) | <0,001 | 191,6(117,8) | 121,3(57,3) | <0,001 | 157,3(73.9) | 108,7(39,7) | <0,001 |
| TG <150, n (%) | 33(48,5) | 145(79,7) | <0,001 | 17(44,7) | 69(71,9) | 0,003 | 16(53,3) | 76(88,4) | <0,001 |
| No fumador, n (%) | 41(71,9) | 119(83,8) | 0,07 | 20(64,5) | 61(77,2) | 0,23 | 21(80,8) | 58(92,1) | 0,15 |
| PAS, media (DS) | 134,2(15,4) | 132,6(17,1) | 0,51 | 136,7(16,3) | 134,09(17,4) | 0,43 | 131,07(13,7) | 131,04(16,7) | 0,99 |
| PAD, media (DS) | 78,3(11,4) | 75,6(10,1) | 0,07 | 79,03(11,2) | 75,3(9,3) | 0,06 | 77,6(11,7) | 75,8(11,01) | 0,49 |
| PAS/PAD <140 / 90, n (%) | 41(65,1) | 120(71,4) | 0,42 | 20(57,1) | 67(76,1) | 0,048 | 21(75) | 53(66,3) | 0,48 |
| Hb A1c diab, media (DS) | 7,2(1,4) | 7,09(1,04) | 0,71 | 7,4(1,7) | 7,2(1,2) | 0,53 | 6,8(0,9) | 7,01(0,8) | 0,64 |
| HbA1c diab. <7-8% n (%) | 13(46,4) | 24(52,2) | 0,81 | 6(40) | 11(50) | 0,74 | 7(53,8) | 13(54,2) | 0,9 |
| IMC, media (DS) | 31,7(3,9) | 29,2(4,9) | 0,002 | 31,4(3,05) | 29,5(4,1) | 0,048 | 32,15(4,6) | 28,9(5,7) | 0,02 |
| IMC <25 (%), n (%) | 0(0) | 20(16,3) | 0,004 | 0(0) | 8(12,9) | 0,091 | 0 | 12(19,7) | 0,04 |
| REGICOR, media (DS) | 7,4(5,8) | 5,1(3,3) | 0,005 | 8,18(6,6) | 5,3(3,3) | 0,014 | 6,1(3,7) | 4,8(3,3) | 0,25 |
| Tratamiento farmacológico | |||||||||
| Tratamiento hipolipemiante, n (%) | 34(34,7) | 64(65,3) | 0,04 | 21(35) | 39(65) | 0,17 | 13(34,2) | 25(65,8) | 0,17 |
HbA1c (diab): hemoglobina glicada en diabéticos; HDL: colesterol unido a lipoproteínas de alta densidad; IMC: índice de masa corporal; LDL-col: colesterol unido a lipoproteínas de baja densidad; PAD: presión arterial diastólica; PAS: presión arterial sistólica; REGICOR: riesgo cardiovascular REGICOR; n: número de pacientes; SD: desviación estándar;TG: triglicéridos.
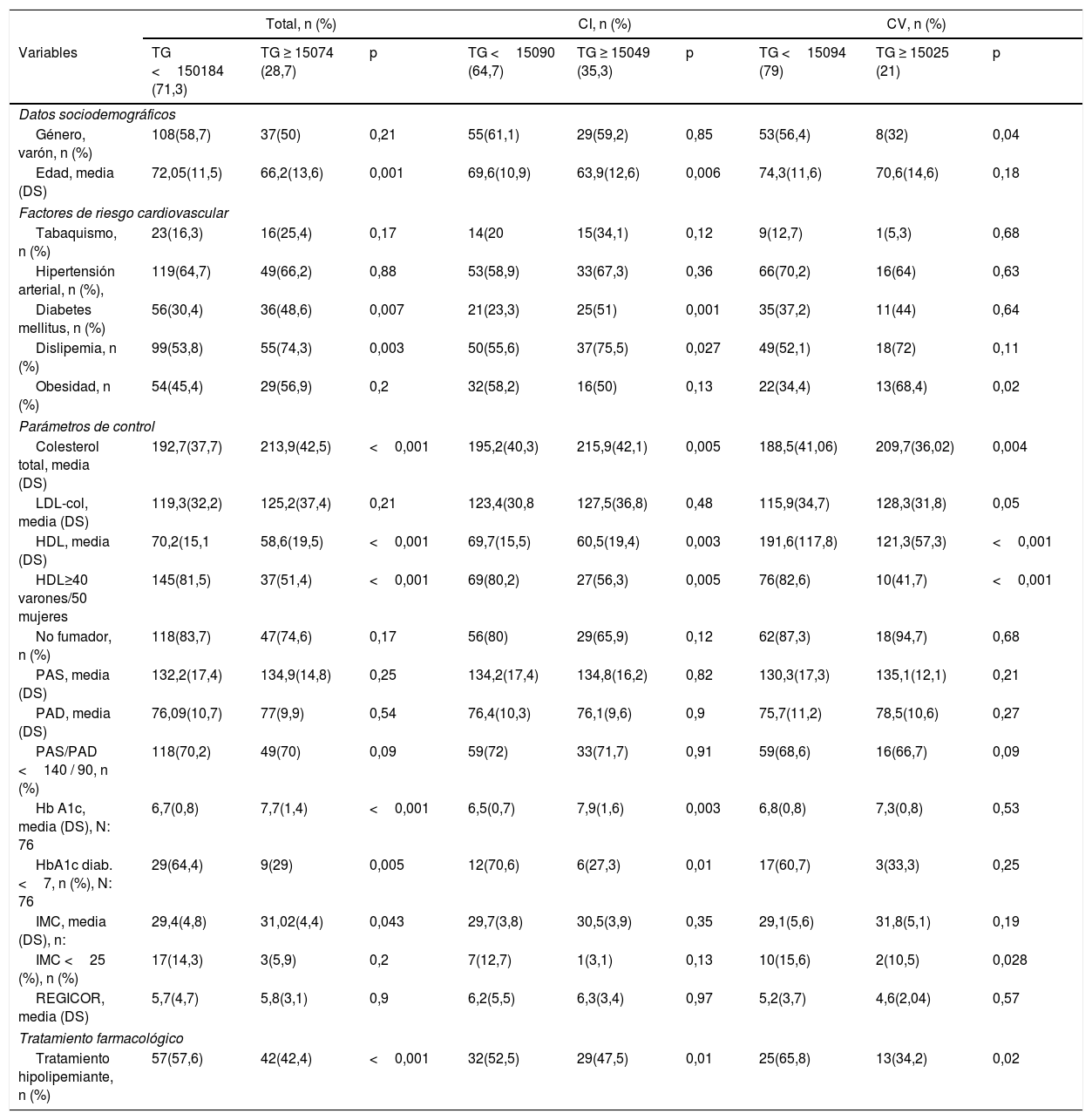
Factores de riesgo cardiovascular, parámetros de control y uso de fármacos según niveles de TG (mg/dl) previos al padecimiento del primer evento isquémico cardiovascular
| Total, n (%) | CI, n (%) | CV, n (%) | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Variables | TG <150184 (71,3) | TG ≥ 15074 (28,7) | p | TG <15090 (64,7) | TG ≥ 15049 (35,3) | p | TG <15094 (79) | TG ≥ 15025 (21) | p |
| Datos sociodemográficos | |||||||||
| Género, varón, n (%) | 108(58,7) | 37(50) | 0,21 | 55(61,1) | 29(59,2) | 0,85 | 53(56,4) | 8(32) | 0,04 |
| Edad, media (DS) | 72,05(11,5) | 66,2(13,6) | 0,001 | 69,6(10,9) | 63,9(12,6) | 0,006 | 74,3(11,6) | 70,6(14,6) | 0,18 |
| Factores de riesgo cardiovascular | |||||||||
| Tabaquismo, n (%) | 23(16,3) | 16(25,4) | 0,17 | 14(20 | 15(34,1) | 0,12 | 9(12,7) | 1(5,3) | 0,68 |
| Hipertensión arterial, n (%), | 119(64,7) | 49(66,2) | 0,88 | 53(58,9) | 33(67,3) | 0,36 | 66(70,2) | 16(64) | 0,63 |
| Diabetes mellitus, n (%) | 56(30,4) | 36(48,6) | 0,007 | 21(23,3) | 25(51) | 0,001 | 35(37,2) | 11(44) | 0,64 |
| Dislipemia, n (%) | 99(53,8) | 55(74,3) | 0,003 | 50(55,6) | 37(75,5) | 0,027 | 49(52,1) | 18(72) | 0,11 |
| Obesidad, n (%) | 54(45,4) | 29(56,9) | 0,2 | 32(58,2) | 16(50) | 0,13 | 22(34,4) | 13(68,4) | 0,02 |
| Parámetros de control | |||||||||
| Colesterol total, media (DS) | 192,7(37,7) | 213,9(42,5) | <0,001 | 195,2(40,3) | 215,9(42,1) | 0,005 | 188,5(41,06) | 209,7(36,02) | 0,004 |
| LDL-col, media (DS) | 119,3(32,2) | 125,2(37,4) | 0,21 | 123,4(30,8 | 127,5(36,8) | 0,48 | 115,9(34,7) | 128,3(31,8) | 0,05 |
| HDL, media (DS) | 70,2(15,1 | 58,6(19,5) | <0,001 | 69,7(15,5) | 60,5(19,4) | 0,003 | 191,6(117,8) | 121,3(57,3) | <0,001 |
| HDL≥40 varones/50 mujeres | 145(81,5) | 37(51,4) | <0,001 | 69(80,2) | 27(56,3) | 0,005 | 76(82,6) | 10(41,7) | <0,001 |
| No fumador, n (%) | 118(83,7) | 47(74,6) | 0,17 | 56(80) | 29(65,9) | 0,12 | 62(87,3) | 18(94,7) | 0,68 |
| PAS, media (DS) | 132,2(17,4) | 134,9(14,8) | 0,25 | 134,2(17,4) | 134,8(16,2) | 0,82 | 130,3(17,3) | 135,1(12,1) | 0,21 |
| PAD, media (DS) | 76,09(10,7) | 77(9,9) | 0,54 | 76,4(10,3) | 76,1(9,6) | 0,9 | 75,7(11,2) | 78,5(10,6) | 0,27 |
| PAS/PAD <140 / 90, n (%) | 118(70,2) | 49(70) | 0,09 | 59(72) | 33(71,7) | 0,91 | 59(68,6) | 16(66,7) | 0,09 |
| Hb A1c, media (DS), N: 76 | 6,7(0,8) | 7,7(1,4) | <0,001 | 6,5(0,7) | 7,9(1,6) | 0,003 | 6,8(0,8) | 7,3(0,8) | 0,53 |
| HbA1c diab. <7, n (%), N: 76 | 29(64,4) | 9(29) | 0,005 | 12(70,6) | 6(27,3) | 0,01 | 17(60,7) | 3(33,3) | 0,25 |
| IMC, media (DS), n: | 29,4(4,8) | 31,02(4,4) | 0,043 | 29,7(3,8) | 30,5(3,9) | 0,35 | 29,1(5,6) | 31,8(5,1) | 0,19 |
| IMC <25 (%), n (%) | 17(14,3) | 3(5,9) | 0,2 | 7(12,7) | 1(3,1) | 0,13 | 10(15,6) | 2(10,5) | 0,028 |
| REGICOR, media (DS) | 5,7(4,7) | 5,8(3,1) | 0,9 | 6,2(5,5) | 6,3(3,4) | 0,97 | 5,2(3,7) | 4,6(2,04) | 0,57 |
| Tratamiento farmacológico | |||||||||
| Tratamiento hipolipemiante, n (%) | 57(57,6) | 42(42,4) | <0,001 | 32(52,5) | 29(47,5) | 0,01 | 25(65,8) | 13(34,2) | 0,02 |
HbA1c (diab.): hemoglobina glicada en diabéticos; HDL: colesterol unido a lipoproteínas de alta densidad; IMC: índice de masa corporal; LDL-col: colesterol unido a lipoproteínas de baja densidad; n: número de pacientes; PAD: presión arterial diastólica; PAS: presión arterial sistólica; REGICOR: riesgo cardiovascular por ecuación REGICOR; SD: desviación estándar; TG: triglicéridos.
Sesenta y ocho individuos (27,2%) presentaron cifras de HDL-col <40 varón y <50 mujer, y en este subgrupo, en comparación con el de HDL ≥ 40 varones/ ≥ 50 mujeres, se observó una prevalencia de DM de 47,1 vs. 31,3% p: 0,026, y de obesidad 65,9 vs. 43,1 p: 0,004. Los valores medios de CT en el grupo con HDL <40 en varones y <50 en mujeres vs. al de HDL ≥ 40 varones/ ≥ 50 mujeres fue de 182,03 mg/dl (DS 38,4) vs. 205,7 mg/dl (DS 35,9), p <0,001; los de LDL-col fueron de 109,7 (DS 32,3) vs. 124,5 (DS 32,5) p: 0,002, los de TG 176,4 (DS 101,6) vs. 115,4 (DS 50,07) p: <0,001 y los de REGICOR 7,4 (DS 5,8) vs. 5,1 (DS 3,3) p: 0,005, respectivamente. La tabla 3 muestra las diferencias observadas en el análisis comparativo según territorio vascular afectado, CI o CV. Treinta y cuatro individuos con HDL <40 en varones y <50 en mujeres (34,7%) recibían tratamiento farmacológico hipolipemiante previo al evento, frente a los 64 (65,3%) pacientes tratados del grupo con valores superiores de HDL, p: 0,04).
De los 258 individuos en los que se habían registrado valores de TG, en 74 (28,7%) se objetivaron cifras ≥ 150mg/dl. Estos tenían una edad media de 66,2 años (DS 13,6) vs. a los 72,05 años (DS 11,5) de los que reportaron valores <150mg/dl, p: 0,001. La prevalencia de DM fue de 48,6 vs. 30,4% p: 0,007 y el IMC medio de 31,02 (DS 4,4) vs. 29,4 (DS 4,8) respectivamente, p: 0,04; en el subgrupo de pacientes con TG <150mg/dl, 145 (81,5%) presentaron valores de HDL ≥ 40 varones/ ≥ 50 mujeres, frente a los 37 (51,4%) del subgrupo con TG ≥ 150mg/dl, p <0,001. Los valores medios de Hb glicada en el subgrupo de pacientes con TG <150mg/dl fue de 6,7 (DS 0,8) frente a 7,7 (DS 1,4) de los que presentaban cifras de TG ≥ 150mg/dl, p <0,001. Cincuenta y siete (57,6%) sujetos con TG <150mg/dl recibían tratamiento farmacológico hipolipemiante previo frente a los 42 (42,4%) del subgrupo con TG >150mg/dl (p<0,001). La tabla 4 muestra el análisis comparativo según territorio vascular afecto.
El valor medio de col-tot/HDL-col fue de 5,4 (17,4): 6,0 (21,3) en varones vs. 4,6 (10,3) en mujeres, y el de TG/HDL-col 2,8 (2,3): 3,1(2,7) en varones vs. 2,5 (1,7) en mujeres. En el 67% de los sujetos evaluados se observaron valores de col-tot/HDL-col varones <4,5 / mujeres <4, y en un 39,8% un índice TG/HDL- col <2. En la tabla 5 se exponen los valores medios y el grado de control de los principales índices aterogénicos, según sexo y territorio vascular afecto, que presentaban los pacientes con anterioridad al padecimiento de su primer evento cardiovascular.
Valores medios y grado de control de los principales índices aterogénicos utilizados en AP antes del padecimiento del evento cardiovascular cardiaco y cerebral, según sexo
| IA previos a primer evento cardiaco | n: 134 | Varones | Mujeres | p |
|---|---|---|---|---|
| Cociente col-tot/HDL-col | Media (SD) | 4,4 (1,2) | 3,6 (0,88) | <0,001 |
| Varones <4,5/mujeres <4 | n (%) | 42 (51,2) | 40 (76,9) | 0,002 |
| Cociente TG /HDL-col | Media (SD) | 3,5 (3,2) | 2,4 (1,7) | 0,01 |
| Varones <2/mujeres <2 | n (%) | 23 (28) | 28 (53,8) | 0,004 |
| IA previos a primer evento CV | n: 118 | Varones | Mujeres | p |
|---|---|---|---|---|
| Cociente col-tot/HDL-col | Media (SD) | 8,1 (32,8) | 5,4 (14,2) | 0,56 |
| Varones <4,5/mujeres <4 | n (%) | 42 (70) | 45 (77,6) | 0,23 |
| Cociente TG/HDL-col | Media (SD) | 2,4 (1,6) | 2,6 (1,7) | 0,52 |
| Varones <2/mujeres <2 | n (%) | 25 (41,7) | 24 (42,1) | 0,55 |
AP: atención primaria; col-tot: colesterol total; HDL-col: colesterol unido a lipoproteínas de alta densidad; IA: índice aterogénico; n: número de pacientes; SD: desviación estándar; TG: triglicéridos.
Este estudio pretende mostrar una visión general del comportamiento lipídico previo al padecimiento del primer evento cardiovascular mayor en condiciones de práctica clínica real en un SAP de Cataluña.
Del total de eventos isquémicos registrados en nuestro ámbito a lo largo de 2013, algo más de la mitad afectaron al territorio cardiaco, con mayor incidencia en el sexo masculino, y una media de edad en el momento de su padecimiento de 69 años. Aproximadamente la mitad de los pacientes afectos son hipertensos, dislipémicos y obesos, y casi un 30% diabéticos. En nuestro país se han realizado múltiples estudios con la intención de conocer la prevalencia de los principales FRCV con resultados muy variables, variabilidad que se debe a las enormes diferencias metodológicas entre unos y otros, y en el caso de la DLP, a los diferentes valores de CT y LDL-col considerados para su diagnóstico, valores que se han visto sometidos a modificaciones constantes para adaptarse a las nuevas y cambiantes evidencias científicas. El estudio HISPALIPID23, realizado sobre población atendida mayoritariamente en consultas de AP, informa de una prevalencia de hipercolesterolemia para valores de CT ≥ 250mg/dl del 20%, que ascendería al 50% si el valor de corte considerado para el diagnóstico fuese de 200mg/dl, y ya en base poblacional, el estudio ENRICA24 reporta prevalencias de un 50,5% muy similares también a los resultados obtenidos en nuestro estudio. El comportamiento del resto de FRCV en nuestro ámbito presenta más discordancias cuando los comparamos con dos grandes estudios poblacionales publicados en España en la última década, Di@betes.es25 y DARIOS26, con prevalencias para HTA, diabetes y obesidad inferiores a las obtenidas en nuestro trabajo, algo que entraría dentro de lo esperable dado que los estudios sobre población atendida, como el nuestro, suelen sobreestimar los resultados dado que se realizan sobre pacientes que consultan al sistema sanitario y a los que se les presume una mayor carga patológica de base. En todo caso, los FRCV mencionados son los integrantes del SM, condición clínica que, aunque no ha sido ajena a controversias en cuanto a su concepto, ha probado sobradamente su relación con la enfermedad cardiovascular isquémica27. No disponemos de los datos necesarios para poder asegurar el diagnóstico de SM en los pacientes estudiados, pero vista la prevalencia reportada para cada uno de sus componentes, podríamos aventurar que al menos una parte de ellos cumplirían los criterios necesarios para su diagnóstico28.
Los valores medios de CT, LDL-col, HDL-col obtenidos en nuestro estudio son similares a los publicados en la literatura24,26,29. El 58,6% de los individuos que posteriormente presentaron un accidente cardio- o cerebrovascular presentaron valores de LDL-col dentro de los objetivos marcados como óptimos, algo superior al 55,1% reportado por ENRICA24, en cuyo protocolo también consideraron manejo adecuado para este parámetro lipídico la consecución de cifras inferiores a 130mg/dl, mientras que el porcentaje de pacientes en rango óptimo de control para HDL-col y TG fue inferior en nuestro estudio, 60,3 y 71,3% vs. 74 y 82,6% respectivamente.
Más de la mitad de los sujetos que sufrieron su primer evento cardiovascular en 2013 presentaban valores previos de LDL-col entre 100-159mg/dl y tan solo un 12% superaban los 160; por otro lado, si observamos el reparto de episodios isquémicos según el grado de control de HDL-col y TG, vemos que en más del 70% de los casos, los eventos se producen en pacientes con controles satisfactorios de estas fracciones lipídicas. A la vista de estas cifras, parece que bastantes de los pacientes estudiados presentaban un perfil lipídico que podríamos considerar óptimo o aceptable antes de padecer el evento, lo que corrobora el hecho de que la ECV no es cosa de un solo factor de riesgo, y por tanto el abordaje ha de ser integral.
Entre los resultados obtenidos al analizar el comportamiento de HDL-col y TG, nos parece importante reseñar que son los pacientes con diabetes y obesidad los que, con una mayor prevalencia, nutren el grupo de individuos que mostraron controles de HDL-col y TG fuera de objetivo, y esto es algo que se repite en la bibliografía consultada30,31. En relación al binomio obesidad y HDL-col llama la atención que, en nuestro estudio, no hubo ni un solo individuo con valores subóptimos de HDL-col en rango de normopeso, y que, como era de esperar, este grupo de pacientes muestran puntuaciones medias significativamente superiores de RCV- REGICOR que las observadas en los sujetos con valores de HDL-col más altos, alcanzando significación estadística tanto en el análisis general como en los pacientes con CI. La explicación parece lógica; como todos sabemos el valor de esta fracción lipídica es utilizada como factor cardiovascular protector en la mayoría de las escalas de riesgo, y REGICOR no es una excepción22. Por otro lado, nos parece interesante recalcar que los diabéticos con TG altos presentan medias de HbA1c significativamente más altas y menor porcentaje de pacientes en rango óptimo de control (HbA1c <7%) que el grupo de pacientes con TG en valores óptimos. Con respecto a los IA definitorios, entre otros, de DLP-A15,20, vemos que los valores medios, tanto de col-tot/HDL-col como de TG/HDL-col se sitúan por encima de los niveles considerados óptimos y cuando se analizan las diferencias en el comportamiento de estos IA según sexo, observamos mejor control en el sexo femenino entre los pacientes que, posteriormente, presentaron un primer evento isquémico en territorio cardiaco.
Llama mucho la atención que únicamente 24 de los 192 individuos en los que se habían registrado los valores del IMC (12,5%), se mantienen por debajo de 25 kg/my, con una media para todo el grupo de 29,8 kg/my. El resto, 168 pacientes (87,5%) presentan sobrepeso u obesidad; estos datos se nos antojan muy relevantes, confirmando que de todos los FRCV estudiados, este es el que presenta, con mucho, el peor grado de control, hecho que se repite cuando se analizan los dos territorios vasculares individualmente; en este sentido, y dadas las relaciones evidenciadas de este FRCV con la morbimortalidad cardiovascular, incluida la insuficiencia cardiaca32,33, su optimización se nos plantea como una clara oportunidad de mejora.
Los datos que manejamos en este estudio nos llevan a pensar que los valores medios de las diferentes fracciones lipídicas previas al primer accidente cardiovascular isquémico en nuestro ámbito no son excesivamente altos, es más pudiesen considerarse moderados, o incluso aceptables en algunos casos, y con un valor REGICOR medio estimado de 5,8 (DS 4,2), que encajaría en un nivel moderado de riesgo, sin olvidar que también hay pacientes en un nivel de riesgo moderado rayando a alto; eso sí, contamos con un alto porcentaje de sujetos con obesidad o sobrepeso, los cuales presentan niveles de HDL-col más bajos y de TG más altos que los individuos en normopeso, con unos valores medios de col-tot/HDL-col por encima de lo aceptable y con un porcentaje relevante de casos portadores de lipoproteínas pequeñas y densas, con mayor poder aterogénico, según los resultados obtenidos al analizar el índice TG/HDL-col.
Este trabajo tiene varias limitaciones, lo que nos obliga a una cautelosa interpretación de los resultados. El hecho de que la obtención de los datos se haya realizado a partir de la historia clínica informatizada nos expone a un sesgo de registro, sobre todo teniendo en cuenta que se trata de un estudio de prevención primaria, y por tanto, trabajamos con individuos cardiovascularmente sanos durante los años 2011 y 2012, periodo de tiempo donde se deberían de haber registrado algunas de las variables analizadas. Por otro lado, no hemos de olvidar que una parte de los pacientes incluidos estaban tratados farmacológicamente con anterioridad al padecimiento del evento cardiovascular, por lo que sus valores de control lipídico, es previsible que sean inferiores a los que les corresponderían si no hubiesen estado sometidos a tratamiento hipolipemiante, algo a tener en cuenta, no solo por el valor analítico en sí, sino también por los potenciales efectos antiinflamatorios y antioxidantes inherentes al funcionamiento de estos fármacos.
En las consultas de AP, los médicos de familia nos vemos obligados, cada día, a tomar decisiones terapéuticas complejas, y, en ocasiones, la evidencia científica, a menudo voluminosa y poco clarificadora, se convierte en un factor generador de confusión. El abordaje de la DLP es, a nuestro juicio, uno de los ejemplos más claros. Cada poco tiempo, aparecen nuevos documentos de consenso formulados por diferentes sociedades científicas de todo el mundo, sociedades de renombre que invitan a los facultativos a implementar cambios en sus actuaciones en pos de una mayor calidad asistencial que se traduzca finalmente en una mejora en la salud de nuestros pacientes y una menor mortalidad. Tenemos a nuestra disposición fármacos de calidad contrastada, fármacos capacitados para reducir las cifras de colesterol y de triglicéridos hasta acercarlos a los objetivos marcados como óptimos por las GPC más estrictas, o, según otras directrices, fármacos que actuando sobre el perfil lipídico, ayudan a reducir el RCV global de nuestros pacientes, y con ello augurar más años de vida libres de enfermedad.
Sabemos que el control lipídico es necesario, y, sin duda, tendremos que vencer la inercia que probablemente pueda influir en que los resultados de control de la hipercolesterolemia en España no sea la esperada teniendo en cuenta que contamos con terapias farmacológica muy eficaces18. Pero, seguramente, hay algo más. El abordaje de los cambios en los estilos de vida es, sin duda, un asunto relevante; la deshabituación tabáquica, los consejos alimentarios saludables, el ejercicio físico regular y la consecución y mantenimiento de un peso adecuado son las recomendaciones que aportan las evidencias de más alta calidad en los documentos y GPC editadas en los últimos años10. De una manera u otra, especialistas en medicina de familia, endocrinólogos y pediatras habremos de encontrar el tiempo y la forma de introducir este objetivo en nuestras mentes y en nuestras consultas, porque parece claro que la prevención cardiovascular ha de comenzar por ahí. Una intervención multidisciplinar en épocas tempranas de la vida, con la participación de educadores, sanitarios y padres, podría erigirse como una estrategia razonable y realista en pos de la consecución de mejoras en los estilos de vida y, consecuentemente en la futura salud cardiovascular de la población.
ConclusionesLa mayor parte de los pacientes presentan, antes del evento, valores de HDL-col y TG que se adecuan bastante a los objetivos de control recomendados por las GPC, mientras que los valores de LDL-col y REGICOR se encasillan en un grado moderado de control. El margen de mejora es evidente, sobre todo en aquellos grupos de pacientes que se sitúan en el nivel alto de riesgo. La obesidad se erige, sin ninguna duda, como el factor de riesgo peor controlado, y urgen medidas multidisciplinares y de instauración en fases precoces de la vida para hacerle frente.
Consideraciones éticasLas autoras declaran que en esta investigación no se han llevado a cabo experimentos con humanos ni animales. Antes de iniciar el estudio se solicitó la pertinente autorización a los directores de los equipos de atención primaria que conforman el Servicio de Atención Primaria Baix Llobregat Nord. Con objeto de cumplir con la normativa de la Ley de Protección de Datos Personales, la identidad de los pacientes incluidos en este trabajo ha sido tratada de manera estrictamente confidencial. Los datos se han recuperado anónimamente de la historia clínica informatizada, y la base obtenida se ha tratado de forma que no es posible relacionar la información recabada con el paciente.
Autoría/colaboradoresPilar Oriol Torón y Teresa Badía Farré contribuyeron a la concepción y diseño del estudio, interpretación de los datos, redacción del borrador del artículo y a la aprobación definitiva de la versión que se presenta. Amparo Romaguera Lliso contribuyó a la concepción y diseño del estudio, análisis e interpretación de los datos y a la aprobación definitiva de la versión que se presenta.
FinanciaciónNinguna.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.
Agradecemos a Mariella Cama, María Roselló, Elisabeth Moreira y Aurelio Aznar la colaboración prestada en algunas de las fases de este estudio. Gracias a todos.