Los sujetos con diabetes tienen un riesgo de desarrollar enfermedad cardiovascular 2–4 veces superior al observado en la población general de similar edad y sexo, riesgo que se mantiene después de ajustar para otros factores clásicos de riesgo cardiovascular. En este sentido, las complicaciones cardiovasculares atribuibles a la arteriosclerosis son responsables del 70–80% de todas las causas de muerte en los sujetos con diabetes y representan más del 75% del total de hospitalizaciones por complicaciones diabéticas. Las características de las lesiones arteriosclerosas en los sujetos diabéticos son de desarrollo más rápido y precoz, afectación más generalizada y grave, mayor frecuencia de placas inestables, incidencia similar en ambos sexos y mayor presencia de isquemianecrosis silente o con menor expresividad clínica. Las principales manifestaciones clínicas de la aterosclerosis son la cardiopatía isquémica, los AVC, la arteriosclerosis obliterante de las extremidades inferiores, la afectación de las arterias renales y la aórtica. El riesgo de ECV y la mortalidad cardiovascular y global también está aumentado en los pacientes con síndrome metabólico (SM) y en situación de prediabetes, oscilando este riesgo entre 1,5–2 veces superior a la población general.
Las evidencias clínicas actuales y las recomendaciones de consenso1,2 apoyan que la diabetes, en general, debe ser considerada una situación de alto riesgo cardiovascular, fundamentalmente la diabetes tipo 2 con otros factores de riesgo cardiovascular y la mayoría de los pacientes diabéticos tras 10 años del diagnóstico. Además, la diabetes debe considerarse de muy alto riesgo cardiovascular en las siguientes situaciones: ECV clínica o subclínica, resistencia a la insulina y SM con 4 o 5 componentes, presencia de múltiples factores de riesgo como dislipemia, HTA y tabaco o existencia de insuficiencia renal o albuminuria.
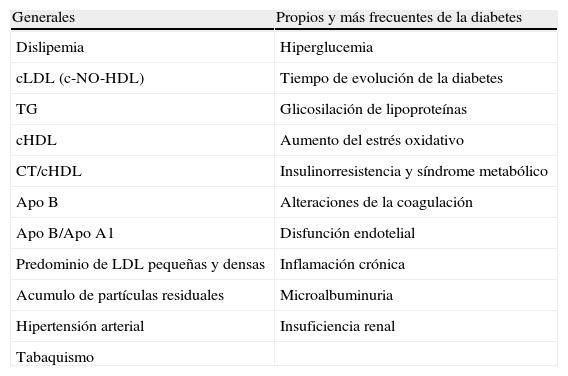
2. Principales factores de riesgo cardiovascular en la diabetes (tabla 1)2.1. DislipemiaLa dislipemia diabética se caracteriza por la asociación de hipertrigliceridemia por aumento de las lipoproteínas de muy baja densidad, disminución de los niveles de colesterol de las high density lipoprotein (cHDL, ‘lipoproteínas de alta densidad’), aumento leve-moderado de la concentración de colesterol de las low density lipoprotein (cLDL, ‘lipoproteínas de baja densidad’), aumento del índice colesterol total/cHDL (CT/cHDL), predominio de partículas lipoteicas de baja densidad (LDL) pequeñas y densas, aumento de la apolipoproteína B (apo B) y del índice apolipoproteínas B/A1, aumento de los ácidos grasos libres y aumento de partículas residuales.
Principales factores de riesgo cardiovascular asociados con la diabetes
| Generales | Propios y más frecuentes de la diabetes |
| Dislipemia | Hiperglucemia |
| cLDL (c-NO-HDL) | Tiempo de evolución de la diabetes |
| TG | Glicosilación de lipoproteínas |
| cHDL | Aumento del estrés oxidativo |
| CT/cHDL | Insulinorresistencia y síndrome metabólico |
| Apo B | Alteraciones de la coagulación |
| Apo B/Apo A1 | Disfunción endotelial |
| Predominio de LDL pequeñas y densas | Inflamación crónica |
| Acumulo de partículas residuales | Microalbuminuria |
| Hipertensión arterial | Insuficiencia renal |
| Tabaquismo |
Hay importantes evidencias epidemiológicas para afirmar que hay una relación directa entre dislipemia, fundamentalmente hipercolesterolemia y aumento del cLDL, con la enfermedad arteriosclerosa en la población general y en la diabética. Sin embargo, el riesgo está directamente relacionado con el número de partículas aterogénicas, que pueden ser estimadas de forma indirecta por el colesterol no HDL (c-NO-HDL), colesterol que es vehiculizado por las partículas aterogénicas o podemos estimarlas por los niveles plasmáticos de apo B, recordando que cada partícula aterogénica contiene una molécula de apo B. Hay evidencias epidemiológicas y clínicas para considerar que la apo B es superior al colesterol para predecir el riesgo cardiovascular y para el seguimiento de la eficacia de la terapia hipolipemiante. Por otro lado, el riesgo de aterosclerosis, enfermedad vascular, es inversamente proporcional al cHDL o mejor a la apo A1, principal apolipoproteína de las HDL. Por ello algunos autores, indican que los índices CT/cHDL o apo B/apo A1 son superiores en los sujetos sin enfermedad cardiovascular y en aquellos con diabetes para establecer el riesgo cardiovascular relacionado con las lipoproteínas plasmáticas3.
La prevalencia de dislipemia es 2–3 veces más frecuente en la población con diabetes que en la que no tiene diabetes, aproximadamente 40–60%4. Si bien la elevación de cLDL es el principal factor predictor de riesgo vascular en la diabetes, el cHDL y los TG son también factores de riesgo cardiovascular que contribuyen de forma decisiva al elevado riesgo cardiovascular de la diabetes. Por dicho motivo, las principales recomendaciones de práctica clínica en el manejo de la dislipemia diabética enfatizan, una vez conseguido el objetivo terapéutico primario en cLDL, la necesidad de alcanzar los objetivos secundarios en términos de cHDL y TG para intentar disminuir el riesgo cardiovascular residual.
Los principales estudios de prevención cardiovascular han demostrado que el tratamiento hipolipemiante comporta una reducción del riesgo cardiovascular del 25–55%, con una favorable relación costebeneficio. Un reciente metanálisis5 ha señalado que el tratamiento intensivo de la dislipemia diabética con estatinas reduce la mortalidad vascular un 13%, los episodios coronarios un 22% y el ictus un 21%. Además, evidenció que por cada 1mmol (39mg/dl) de disminución de la concentración de cLDL hay un descenso proporcional del 21% en la tasa de episodios cardiovasculares graves, de forma similar a lo constatado en la población sin diabetes, con importante beneficio costeeficacia6,7. En la diabetes, el tratamiento intensivo de la dislipemia reduce las muertes cardiovasculares un 17–50%, la mortalidad total un 12–40%, los episodios coronarios un 24–40% y los ictus un 27–40%8.
2.2. Hipertensión arterialLa HTA en los sujetos con diabetes es muy frecuente, con una prevalencia superior al 60%. Los estudios de intervención sobre la hipertensión en la diabetes han evidenciando una importante reducción (32–44%) de la morbimortalidad cardiovascular, tanto para las manifestaciones coronarias como las vasculares cerebrales. Cifras de PAS ≥130mmHg o ≥80mmHg de diastólica se consideran de riesgo en la diabetes. En aquellos sujetos con proteinuria o insuficiencia renal, las cifras recomendadas son aún menores, sistólica <120mmHg y diastólica <75mmHg9.
El descenso de la PA ha constatado claros beneficios en la disminución del riesgo cardiovascular y de la nefropatía diabética. El tratamiento intensivo de la HTA en la diabetes reduce significativamente las complicaciones cardiovasculares: complicaciones diabéticas en un 24%, muertes relacionadas con la diabetes un 32%, íctus 44%, insuficiencia cardiaca 56% y complicaciones microvasculares 37%.
Los diuréticos tiazídicos, los bloqueadores beta, los IECA, los antagonistas de los receptores AT1 de angiotensina II (ARA II) y los calcioantagonistas, son útiles para reducir la incidencia de ECV y de accidente cerebrovascular en los pacientes con diabetes. Los tratamientos fundamentados en los IECA o en los ARAII influyen de manera favorable en la progresión de la nefropatía diabética y disminuyen la albuminuria10.
2.3. HiperglucemiaLa hiperglucemia, per se, es un factor de riesgo de enfermedad micro y macrovascular. La hiperglucemia, tanto en situación de ayuno como posprandial, es responsable de modificaciones lipoproteicas que resultan en un mayor riesgo aterogénico. La glicosilación de las apoproteínas es proporcional a la concentración de glucosa en plasma, existiendo una buena correlación entre glucemia y LDL glicosilada11.
La hemoglobina glicosilada (HbA1c) es un buen marcador de riesgo de mortalidad en pacientes con diabetes y un marcador continuo de riesgo de enfermedad cardiovascular. Existe una relación directa entre el descenso de la HbA1c y la incidencia y evolución de las complicaciones vasculares12. Por otro lado, el tiempo de duración de la diabetes, tiempo de exposición crónica a hiperglucemia, está relacionado con el riesgo cardiovascular, considerando situación de alto riesgo tras 10 años del diagnóstico clínico de la diabetes.
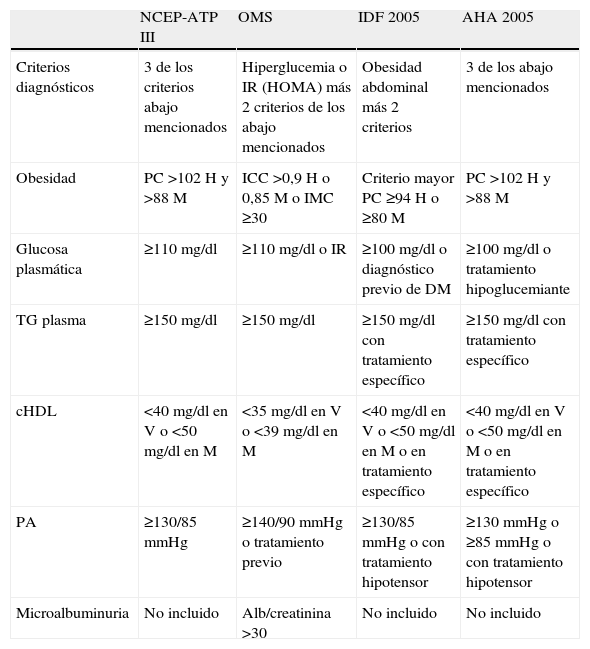
2.4. Síndrome metabólicoDefinido por los criterios del programa nacional de educación en colesterol, tercer panel de tratamiento en el adulto, «adult treatment panel III»1, OMS13, «International diabetes federation» 200514 o de la «American Heart Association» 200515 (tabla 2), entre otros, consiste en una amplia constelación de alteraciones entre las que se incluyen la obesidad vísceroabdominal y la asociación de disglucemia (glucemia alterada en ayunas o tras sobrecarga hidrocarbonada) o DM tipo 2, dislipemia (hipertrigliceridemia, descenso del cHDL, presencia de LDL pequeñas y densas, aumento de apo B), HTA, hiperuricemia, microalbuminuria (≥30μg de albúmina/mg de creatinina urinaria), inflamación crónica y otras alteraciones (aumento de la cisteína plasmática), aumento del estrés oxidativo, hígado graso no alcohólico, lo que lo convierte en un marcador de riesgo para la enfermedad cardiovascular prematura y muy especialmente en los pacientes con DM16.
Diagnóstico del síndrome metabólico
| NCEP-ATP III | OMS | IDF 2005 | AHA 2005 | |
| Criterios diagnósticos | 3 de los criterios abajo mencionados | Hiperglucemia o IR (HOMA) más 2 criterios de los abajo mencionados | Obesidad abdominal más 2 criterios | 3 de los abajo mencionados |
| Obesidad | PC >102H y >88M | ICC >0,9H o 0,85M o IMC ≥30 | Criterio mayor PC ≥94H o ≥80M | PC >102H y >88M |
| Glucosa plasmática | ≥110mg/dl | ≥110mg/dl o IR | ≥100mg/dl o diagnóstico previo de DM | ≥100mg/dl o tratamiento hipoglucemiante |
| TG plasma | ≥150mg/dl | ≥150mg/dl | ≥150mg/dl con tratamiento específico | ≥150mg/dl con tratamiento específico |
| cHDL | <40mg/dl en V o <50mg/dl en M | <35mg/dl en V o <39mg/dl en M | <40mg/dl en V o <50mg/dl en M o en tratamiento específico | <40mg/dl en V o <50mg/dl en M o en tratamiento específico |
| PA | ≥130/85mmHg | ≥140/90mmHg o tratamiento previo | ≥130/85mmHg o con tratamiento hipotensor | ≥130mmHg o ≥85mmHg o con tratamiento hipotensor |
| Microalbuminuria | No incluido | Alb/creatinina >30 | No incluido | No incluido |
AHA: American Heart Association; chDL: colesterol cHDL; HOMA: modelo de homeostasis de la glucosainsulinorresistencia; ICC: índice cintura cadera; IDF: federación internacional de diabetes; IR: insulinorresistencia; M: mujeres; NCEP-ATPIII: «National Cholesterol Education Program–Adult Treatment Panel III»; PC: perímetro de cintura; V: varones.
La diabetes conlleva un estado de hipercoagulabilidad, con aumento de fibrinógeno y haptoglobina, entre otros factores. También se han descrito alteraciones de la función plaquetaria, con aumento de la agregabilidad y adhesividad relacionada con factores plasmáticos, como el aumento del tromboxano A2. Diversos estudios han mostrado que la administración de dosis bajas de AAS contribuye a disminuir los episodios cardiovasculares hasta un 15%, estableciendo que en los sujetos con diabetes, sobre todo en aquellos con un factor de riesgo mayor asociado, el tratamiento preventivo es adecuado, superando los beneficios a los posibles riesgos del tratamiento15,17.
El estado proinflamatorio está relacionado con la insulinorresistencia (IR). En estudios de gran tamaño muestral y largo seguimiento se ha demostrado que la proteína C reactiva (PCR) plasmática es un factor de riesgo para la diabetes, independiente de la obesidad18, algunos autores piensan que su corrección podría evitar, con un importante porcentaje, el desarrollo de diabetes19, otros autores encuentran esta relación fundamentalmente en mujeres20.
3. Control del riesgo cardiovascular en los sujetos con diabetesLa diabetes debe ser considerada como un factor mayor e independiente de riesgo cardiovascular. Además, la alta prevalencia de otros factores mayores de riesgo cardiovascular asociados a la diabetes aumenta el riesgo y la mortalidad cardiovascular. Por esto, el control del riesgo cardiovascular en la diabetes debe ser abordado de forma global, como situación de alto o muy alto riesgo.
3.1. Prevención y tratamiento de la IR, SM y riesgo cardiovascularLa situación de IR debe sospecharse en sujetos pertenecientes a grupos de riesgo con sobrepeso y sobre todo con obesidad abdominal, en mujeres con síndrome de ovario poliquístico o antecedentes de diabetes gestacional y en cualquier individuo con hiperglucemia, hipertrigliceridemia o hipertensión. La IR y el SM son frecuentes y representan una importante causa de morbimortalidad por enfermedad macrovascular y además se relacionan con un elevado riesgo de diabetes tipo 2. La obesidad, la inactividad física y la dieta rica en grasa son factores modificables que desarrollan y agravan la IR y el SM, por lo que la prevención y el tratamiento deben basarse en la corrección de estos factores, siendo necesario en ocasiones añadir tratamiento farmacológico21. La «dieta mediterránea», que será hipocalórica y baja en grasas cuando se requiera perder peso y el ejercicio físico aeróbico han demostrado ser importantes factores para actuar en la prevención de la aparición de diabetes y complicaciones cardiovasculares en sujetos con intolerancia a la glucosa22,23.
3.2. Tratamiento del riesgo cardiovascular asociado al SM y la diabetes.- a)
El tratamiento del SM y factores de riesgo cardiovascular asociados.
Consiste en el control y tratamiento individualizado de todos los componentes del SM, dependiendo del número de factores y su intensidad.
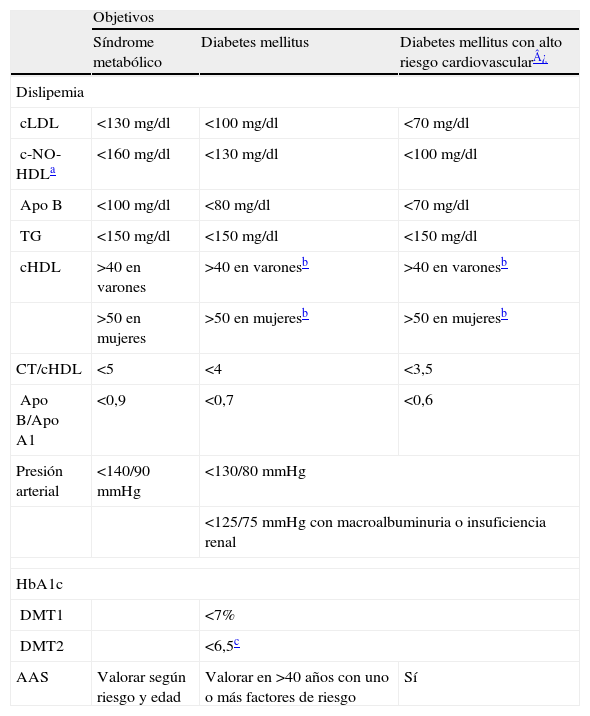
Objetivos: cLDL <130mg/dl o c-NO-HDL <160mg/dl, apo B <100mg/dl, cHDL >40mg/dl en el varón y >50 en la mujer y TG <150mg/dl.
El tratamiento consiste en medidas higiénico dietéticas y añadir fármacos hipolipemiantes cuando sea necesario, estatinas, fibratos, ácido nicotínico, ezetimiba o asociaciones.
Hipertensión arterial y microalbuminuriaObjetivos: no existen objetivos específicos de control de la PA en estos pacientes, por lo que se deben considerar los objetivos de la población general.
Junto a las medidas no farmacológicas, los fármacos más adecuados en el SM son los IECA o los ARA II, que frecuentemente necesitan ser asociados a otros fármacos. Se debería tratar de evitar los betabloqueantes (salvo indicación específica) aunque los nuevos betabloqueantes vasodilatadores (carvedilol y nebivolol) parecen tener menos efectos metabólicos desfavorables. Los diuréticos tiazídicos a altas dosis tampoco se recomiendan como primera línea de tratamiento.
- b)
Tratamiento y prevención de la ECV en la diabetes.
Se basa en la actuación global, enérgica y precoz sobre todos los factores de riesgo cardiovascular.
El objetivo fundamental es mantener la HbA1c <7% y <6,5% en la mayoría de los sujetos con diabetes tipo 2 y en la paciente diabética embarazada, siempre que estos valores se consigan sin riesgo de episodios de hipoglucemia.
Múltiples estudios24,25, tanto en DM tipo 1 como en tipo 2, han demostrado que un buen control metabólico, representado por valores bajos de HbA1c, producen una mejoría significativa en la incidencia y evolución de las complicaciones microangiopáticas, beneficio que persiste durante años aunque empeore el control metabólico. En relación con la evolución de las complicaciones macrovasculares, sin embargo, no parece depender tanto de alcanzar un aceptable nivel de HbA1c, sino del tipo del tratamiento empleado y de la aparición o no de episodios hipoglucémicos.
Dada la estrecha relación que existe entre algunas microangiopatías (fundamentalmente la nefropatía) y la enfermedad cardiovascular, es lógico considerar que un buen control glucémico influirá positivamente en la misma, pero con una intensidad menor que el control de otros factores de riesgo, como la dislipemia y la HTA.
La estrategia terapéutica, según el consenso entre la «American Diabetes Association» y la «European Association for the Study of Diabetes»26, consistirá en iniciar la intervención desde el diagnóstico o lo más precozmente posible para conseguir un buen control metabólico, comenzando con la adopción de cambios en el estilo de vida, con una dieta saludable para conseguir una pérdida de peso adecuada en caso de exceso de peso, ejercicio físico y no fumar tabaco, junto a la administración de metformina desde el inicio de la intervención. Si no es suficiente, en un plazo máximo de 3 meses, se pasará a la segunda etapa, que consistirá en añadir sulfonilureas, insulina basal (de acción prolongada: insulina NPH, glargina o detemir), glitazonas, o incretinmiméticos (exenatide) según las particularidades de cada paciente. Si no se consigue obtener un control de HbA1c <7%, se pasará a la tercera etapa, consistente en añadir un tercer fármaco oral (sulfonilurea o glitazona) o, si ya estaba con insulina, intensificar su administración con 2 dosis de insulina de acción prolongada con insulina regular, o múltiples dosis de insulina regular con una o 2 dosis de insulina prolongada, manteniendo metformina o glitazona. En relación con el uso de otros fármacos orales de más reciente aparición, como los inhibidores de la dipeptidil-peptidasa-4 (sitagliptina, vildagliptina) faltan datos de seguimiento a largo plazo que valoren de una manera más definitiva su seguridad y eficacia, pero tienen la ventaja de su efecto sobre el control glucémico, sin o con escaso riesgo de hipoglucemias.
Finalmente, hay que recordar que en la diabetes asociada a obesidad mórbida o a obesidad con IMC >35 y con factores de riesgo asociados la cirugía bariátrica puede tener un interesante papel en el tratamiento de la diabetes y del riesgo cardiovascular asociado.
DislipemiaEl objetivo primario es mantener el cLDL <100mg/dl, o cuando los TG son ≥150mg/dl el c-NO-HDL <130mg/dl y la apo B <80mg/dl27. El tratamiento se centrará en lograr el objetivo primario o principal. En los casos con muy alto riesgo cardiovascular definidos por la existencia de enfermedad cardiovascular clínica o subclínica, nefropatía, o asociación con múltiples factores de riesgo, el objetivo será cLDL <70mg/dl o c-NO-HDL <100mg/dl y apo B <70mg/dl.
Si tras cambios en el estilo de vida y control de la glucemia no se alcanzara dicho objetivo, se iniciará tratamiento con estatinas a las dosis requeridas según el cLDL basal existiendo claras evidencias del beneficio del tratamiento con estatinas en los sujetos con diabetes28. En caso necesario, puede asociarse un inhibidor de la absorción intestinal de colesterol.
Los objetivos secundarios llamados por la mayoría de autores y consensos están relacionados con los niveles plasmáticos de cHDL y TG, tienen una gran importancia en la diabetes que se caracteriza por presentar muy frecuentemente una dislipemia aterogénica con disminución de las HDL y aumento de las partículas ricas en TG y apo B. El objetivo de cHDL es >40mg/dl, aunque el ideal es mayor de 60mg/dl que es el nivel considerado como factor de protección y relacionado con bajo riesgo de enfermedad y mortalidad cardiovascular para cualquier nivel de cLDL29 y los TG <150mg/dl. El uso de fibratos o ácido nicotínico se considerará cuando los TG sean superiores a 200mg/dl o cHDL <40mg/dl y será imperativo con TG ≥400mg/dl. Las hipertrigliceridemias que cursan con un aumento de la apo B ≥120mg/dl, representan un alto riesgo cardiovascular (tabla 3).
Objetivos primarios en la prevención cardiovascular en el síndrome metabólico y en la DM
| Objetivos | |||
| Síndrome metabólico | Diabetes mellitus | Diabetes mellitus con alto riesgo cardiovascular¿ | |
| Dislipemia | |||
| cLDL | <130mg/dl | <100mg/dl | <70mg/dl |
| c-NO-HDLa | <160 mg/dl | <130mg/dl | <100mg/dl |
| Apo B | <100mg/dl | <80mg/dl | <70mg/dl |
| TG | <150mg/dl | <150mg/dl | <150mg/dl |
| cHDL | >40 en varones | >40 en varonesb | >40 en varonesb |
| >50 en mujeres | >50 en mujeresb | >50 en mujeresb | |
| CT/cHDL | <5 | <4 | <3,5 |
| Apo B/Apo A1 | <0,9 | <0,7 | <0,6 |
| Presión arterial | <140/90mmHg | <130/80mmHg | |
| <125/75mmHg con macroalbuminuria o insuficiencia renal | |||
| HbA1c | |||
| DMT1 | <7% | ||
| DMT2 | <6,5c | ||
| AAS | Valorar según riesgo y edad | Valorar en >40 años con uno o más factores de riesgo | Sí |
Apo B: apolipoproteína B; Apo B/Apo A1:índice apolipoproteína B/ apolipoproteína A1; cLDL: colesterol de las lipoproteínas de baja densidad; cHDL: colesterol de las lipoproteínas de alta densidad; c-NO-HDL: colesterol no HDL; CT/cHDL: índice colesterol total/colesterol total–cHDL; DMT1: diabetes mellitus tipo 1; DMT2: diabetes mellitus tipo 2; HbA1c: hemoglobina glicada.
Enfermedad cardiovascular clínica o subclínica, presencia de microalbuminuria, síndrome metabólico caracterizado por la presencia de 4 o 5 de los componentes clásicos o asociación con múltiples factores clásicos de riesgo (hipercolesterolemia, hipertensión, tabaco, etc).
Con la asociación de estatinas y fibratos o nicotínico deben controlarse las posibles complicaciones hepáticas y musculares especialmente si se utilizan dosis elevadas de estatina o si hay insuficiencia renal y en ancianos. Cuando para conseguir los objetivos terapéuticos se precise el tratamiento combinado de ambos fármacos hipolipemiantes, utilizaremos ácido nicotínico, unido a laropripant para disminuir la rubefacción o los fibratos, en este último caso el de elección será el fenofibrato30,31.
Hipertensión arterialObjetivo: PA <130/80mmHg o menor, como hemos indicado, si hay nefropatía con macroalbuminuria o insuficiencia renal32.
Junto a las medidas no farmacológicas, los fármacos más adecuados en el sujeto con HTA y diabetes son los IECA y los ARAII especialmente, por su efecto protector renal. Otros fármacos como diuréticos, calcioantagonistas y betabloqueantes, han demostrado igualmente su eficacia en la reducción de la morbimortalidad cardiovascular. Frecuentemente se necesitan 2 o más fármacos para alcanzar los niveles recomendados de PA33.
Otros factores de riesgo cardiovascularEl consumo de tabaco debe estar totalmente prohibido. Por otro lado, a pesar de las controversias surgidas y a la espera de nuevos estudios, el uso en prevención primaria de dosis bajas de aspirina se recomienda en sujetos >40 años y con otros factores de riesgo.
En los últimos años ha sido estudiado el papel de la inflamación y fundamentalmente la PCR como marcador de inflamación, en la iniciación y progresión de la aterosclerosis, la mayoría de estudios prospectivos, no todos, han encontrado una buena correlación entre PCR y aterosclerosis, independientemente de los factores clásicos de riesgo cardiovascular34,35.
En cuanto a la relación o papel de los parámetros inflamatorios, especialmente la PCR como marcadores de riesgo cardiovascular en la diabetes, sigue la discusión. Mientras unos autores encuentran un bajo peso estadístico como factor de riesgo cardiovascular36, otros encuentran, tanto en el análisis univariante como en el multivariante, un importante peso como marcador de riesgo cardiovascular, fundamentalmente en los sujetos con nefropatía37 o en el conjunto de sujetos con diabetes, proponiendo su uso para establecer el riesgo vascular38.
ConclusionesLos sujetos con diabetes deben ser considerados como sujetos de alto riesgo cardiovascular y en consecuencia, tributarios de una intervención enérgica para la prevención de la enfermedad cardiovascular. Existen claras evidencias de que la corrección de todos los factores de riesgo cardiovascular comporta una importante reducción de la morbimortalidad cardiovascular.
Ascaso JF, Aguillo E, Calvo F, Carmena R, Cepero D, Ibarra JM; Navarro J, Pedro-Botet J, Alemán JJ, Alvárez E, Araujo D, Arrieta FJ, Becerra A, Carramiñana F, Conthe P, Escobar-Jiménez F, Gabriel R, García Arnes JA, Goday A, Gómez Reyes D, González-Albarrán O, González Clemente JM, Hernández Herrero C, Hernández Mijares A, Herrera E, Maciá M, Mediavilla JJ, Meoro A, Moreno O, Pou JM, Piédrola G, Real JT, Segura P, Serrano Ríos M, Soriano J, Vicente A.
Los miembros del Grupo de Trabajo Diabetes Mellitus y Enfermedad Cardiovascular de la Sociedad Española de Diabetes se indican en el anexo 1.
De acuerdo con los autores y los editores, este artículo se publica simultáneamente y de forma íntegra en la revista Endocrinología y nutrición: Endocrinol Nutr. doi:10-016/j.endonu.2010.03.001.