Documento de posicionamiento y resumen de las recomendaciones recientemente publicadas por el Grupo de Trabajo de Dislipemia Aterogénica de la Sociedad Española de Arteriosclerosis y por la Sociedad Europea de Arteriosclerosis.
Positioning document and summary of recommendations recently published by the Working Group on Atherogenic Dyslipemia of the Spanish Society of Arteriosclerosis and by the European Society of Arteriosclerosis.
La dislipemia aterogénica se caracteriza por un incremento de los niveles plasmáticos de triglicéridos (TG) totales y descenso del colesterol de las lipoproteínas de alta densidad (cHDL). Junto a estas dos alteraciones lipídicas que definen la dislipemia aterogénica, encontramos un aumento de las lipoproteínas ricas en TG y portadoras de apolipoproteínaB (apoB) y habitualmente un aumento moderado, en ocasiones con valores cercanos a la normalidad, de las concentraciones de colesterol de las lipoproteínas de baja densidad (cLDL), con predominio de partículas LDL pequeñas y densas1.
La dislipemia aterogénica tiene una gran importancia al estar asociada a diferentes patologías que en la población general son actualmente muy prevalentes y representan un alto riesgo cardiovascular, como el sobrepeso (37%), la obesidad (17%), la diabetes (14%) y la hiperglucemia y el síndrome metabólico (30%)2,3. Además, la dislipemia aterogénica es por sí misma un indicador de alto riesgo cardiovascular en los sujetos con diabetes. En este sentido, la dislipemia aterogénica se asocia con un mayor riesgo de isquemia miocárdica o enfermedad coronaria angiográfica silentes en pacientes con diabetes tipo2 y niveles de cLDL <130mg/dl4.
De hecho, en la población española la prevalencia de dislipemia aterogénica es elevada, estando presente en el 34% de los diabéticos, en el 21% de los pacientes de alto riesgo con LDL controlado y en el 21-34% de los pacientes con antecedentes de enfermedad vascular de alguna localización (coronaria, cerebral o arterial periférica)5.
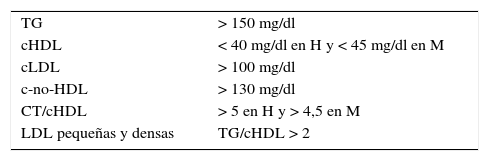
DiagnósticoLa dislipemia aterogénica se caracteriza por hipertrigliceridemia, que es consecuencia del aumento del conjunto de las lipoproteínas ricas en TG, incluyendo sus partículas remanentes, y por la elevación moderada de las LDL, es decir, el conjunto de las lipoproteínas aterogénicas que contienen apoB. Todas estas lipoproteínas podemos cuantificarlas mediante las concentraciones de colesterol-no-HDL (c-no-HDL) o de apoB. Por otro lado, existe una diminución del cHDL.
Junto a estas alteraciones, la presencia de un aumento de las partículas LDL pequeñas y densas, calculadas indirectamente por el índice TG/cHDL y el aumento de los cocientes aterogénicos, especialmente colesterol total/cHDL, forman el conjunto de los hallazgos en esta dislipemia6, cuyo resumen viene expuesto en la tabla 1.
Dislipemia aterogénica
| TG | > 150 mg/dl |
| cHDL | < 40 mg/dl en H y < 45 mg/dl en M |
| cLDL | > 100 mg/dl |
| c-no-HDL | > 130 mg/dl |
| CT/cHDL | > 5 en H y > 4,5 en M |
| LDL pequeñas y densas | TG/cHDL > 2 |
cHDL: colesterol de las lipoproteínas de alta densidad; cLDL: colesterol de las lipoproteínas de baja densidad; CT: colesterol total; H: hombres; LDL: lipoproteínas de baja densidad; M: mujeres; TG: triglicéridos.
El c-no-HDL representa esencialmente la suma del colesterol de las lipoproteínas que contienen apoB, es decir, las lipoproteínas aterogénicas con capacidad de depositarse en la pared arterial. Por ello, en los pacientes con dislipemia aterogénica se ha recomendado que el objetivo terapéutico más adecuado es el c-no-HDL o la apoB, ya que ambos parámetros se correlacionan mejor con el riesgo cardiovascular que el cLDL7.
El c-no-HDL ha demostrado ser un robusto factor de riesgo cardiovascular que en la clínica habitual puede sustituir a la apoB, al ser más económico, fiable y fácil de calcular, ya que requiere únicamente la resta del cHDL al colesterol total, parámetros analíticos disponibles en todos los laboratorios clínicos de los centros de atención sanitaria.
Las evidencias científicas sobre la asociación entre los niveles elevados de cLDL y el aumento del riesgo de enfermedad cardiovascular son fuertes e indiscutibles. Sin embargo, aun con un adecuado control del cLDL queda un considerable porcentaje de sujetos que mantienen un elevado riesgo vascular atribuible a otras alteraciones lipídicas, como la hipertrigliceridemia y el descenso de cHDL. El mayor riesgo cardiovascular se encuentra cuando coexisten alteraciones en las tres fracciones lipídicas: cLDL>130mg/dl, cHDL<40mg/dl y TG>150mg/dl8.
El metaanálisis de Andersson et al.9, con 62.154 pacientes incluidos en 8 estudios, demostró que el c-no-HDL tenía mejor correlación con el riesgo cardiovascular que el cLDL; además, los sujetos que alcanzaban los objetivos terapéuticos de cLDL pero no de c-no-HDL tenían un incremento de riesgo del 32% en comparación con aquellos que conseguían ambos objetivos. Asimismo, un reciente estudio ha puesto de manifiesto que la progresión de la placa de ateroma estaba más estrechamente asociada con las concentraciones de c-no-HDL que con las de cLDL. En este sentido, los niveles más bajos de c-no-HDL y TG mostraron una asociación significativa con la regresión de la placa a través de las diferentes categorías de riesgo cardiovascular10.
Por ello, podemos considerar que en los pacientes con dislipemia aterogénica el principal predictor de riesgo —y por ello el objetivo primario de control— es el c-no-HDL11. Por otro lado, se ha establecido que el riesgo cardiovascular que tienen los sujetos con dislipemia aterogénica es doble o triple que el de la población general, y en la mayoría de los casos tienen un alto riesgo cardiovascular12,13.
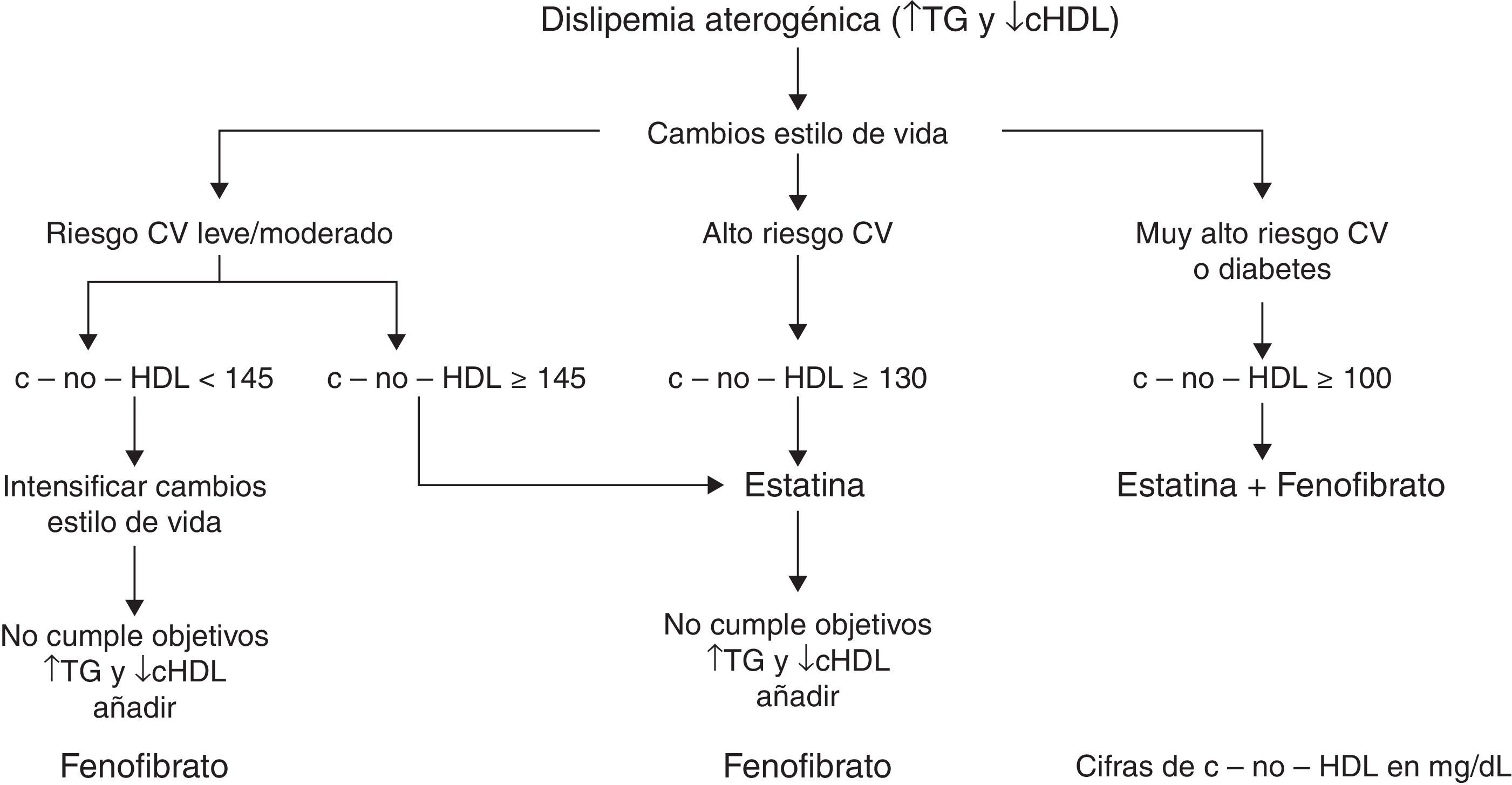
Por lo tanto, podemos considerar el c-no-HDL como el objetivo terapéutico principal en los casos de dislipemia aterogénica. El cálculo del c-no-HDL basado en el colesterol total menos el cHDL se establece como objetivo según riesgo cardiovascular; sus valores se han establecido como los del objetivo de cLDL más 30mg/dl.
En consecuencia, el objetivo de c-no-HDL será (tabla 2):
- –
< 145mg/dl en sujetos con riego moderado, situación no habitual en la clínica en los casos de dislipemia aterogénica, ya que estos sujetos tienen habitualmente características lipídicas o asociación de otros factores de riesgo (obesidad abdominal, síndrome metabólico o diabetes) que incrementan la valoración del riesgo cardiovascular
- –
< 130mg/dl en sujetos con alto riesgo.
- –
< 100mg/dl en sujetos con muy alto riesgo.
Objetivos lipídicos en la dislipemia aterogénica
| Primario: c-no-HDL | |
| Riesgo CV moderado (raras situaciones) | < 145 mg/dl |
| Alto riesgo CV: obesidad abdominal, síndrome metabólico, asociación de FRCV, diabetes | < 130 mg/dl |
| Muy alto riesgo CV: enfermedad cardiovascular, diabetes tipo 2 con lesión de órgano diana o FRCV grave | < 100 mg/dl |
| Secundarios: TG y cHDL | |
| Tras conseguir el objetivo primario | TG < 150 mg/dl cHDL > 40 mg/dl H, > 45 mg/dL M |
cHDL: colesterol de las lipoproteínas de alta densidad; c-no-HDL: colesterol unido a las lipoproteínas aterogénicas (colesterol total menos colesterol de las lipoproteínas de alta densidad); CV: cardiovascular; FRCV: factor de riesgo cardiovascular; H: hombres; M: mujeres; TG: triglicéridos.
Objetivos secundarios son las concentraciones de TG y el cHDL.
La hipertrigliceridemia es un factor independiente de riesgo cardiovascular, y se consideran concentraciones óptimas las de TG<150mg/dl14. Por tanto, el objetivo terapéutico, aunque no ha sido claramente establecido, puede considerarse <150mg/dl.
Las concentraciones plasmáticas de cHDL<40mg/dl en hombres y <45mg/dl en mujeres son también consideradas como un factor independiente de riesgo cardiovascular, y en consecuencia sería deseable tener cifras superiores a las mencionadas14,15.
Puntos de consenso en la evaluación clínica de la dislipemia aterogénicaEn base a los datos disponibles y las evidencias clínicas más importantes señaladas, con respecto al riesgo cardiovascular asociado a la dislipemia aterogénica, los puntos clave son:
- –
La hipertrigliceridemia es un factor independiente de riesgo cardiovascular que resulta exacerbado en presencia de niveles elevados de cLDL o bajos de cHDL. Es uno de los elementos clave del riesgo vascular residual de origen lipídico.
- –
Para evaluar el riesgo cardiovascular global es imprescindible la determinación de los TG y el cHDL.
- –
Los marcadores más prácticos para valorar el riesgo atribuible a la dislipemia aterogénica son el c-no-HDL (con valor superior al del cLDL) y los TG (como un marcador de lipoproteínas remanentes ricas en TG).
- –
El c-no-HDL es el objetivo terapéutico más adecuado para el control del riego cardiovascular en pacientes con dislipemia aterogénica. Tiene una buena correlación con la apoB (un marcador idóneo, pero con falta de disponibilidad generalizada para un empleo rutinario), se calcula fácilmente, sin coste adicional, y con gran estabilidad para calcular el riesgo.
La dislipemia aterogénica es un elemento trascendental que contribuye claramente al riesgo residual que queda tras el tratamiento con estatinas. Esta alteración lipoproteica se encuentra infradiagnosticada, infratratada e infracontrolada, lo que es particularmente relevante en los pacientes de alto riesgo cardiovascular y en aquellos con diabetes16.
Es preciso considerar el abordaje de la dislipemia aterogénica sobre la base de las evidencias científicas disponibles a fin de mejorar su tratamiento y la adherencia al mismo.
Cambios en el estilo de vidaLa incorporación de una dieta saludable, el ejercicio físico regular, junto a la cesación del hábito tabáquico, son las primeras medidas para reducir el riesgo cardiovascular en todos los pacientes.
La dieta mediterránea, con disminución del total calórico en caso de aumento de peso u obesidad abdominal, se acompaña de claros beneficios cardiovasculares y de una mayor longevidad. Además de los efectos beneficiosos en el perfil lipídico, tiene efectos positivos en la hipertensión y la hiperglucemia. Hay que moderar el consumo de alcohol o evitarlo en casos de hipertrigliceridemia moderada o grave.
El ejercicio físico aeróbico es también primordial en la dislipemia aterogénica y en la prevención y el tratamiento del síndrome metabólico, la hiperglucemia, la diabetes y la enfermedad cardiovascular.
Tratamiento farmacológicoDebido a que en la mayoría de los casos los pacientes con dislipemia aterogénica tienen un riesgo alto o muy alto de desarrollar enfermedad cardiovascular, generalmente es preciso asociar, a los cambios en el estilo de vida, diferentes fármacos hipolipemiantes.
EstatinasSe iniciará tratamiento con estatinas, eligiendo el tipo y la dosis necesaria para conseguir el objetivo terapéutico, recordando que el aumento de cLDL y c-no-HDL es habitualmente moderado. Los beneficios del tratamiento con estatinas son bien conocidos y están suficientemente demostrados. Una reducción de 1mmol/l (aproximadamente 39mg/dl) se relaciona con una reducción de la incidencia de episodios cardiovasculares graves del 21% y de accidentes coronarios del 23%17. Un hecho relevante es que el tratamiento con estatinas durante 10años en sujetos con bajo riesgo cardiovascular se relacionó con una reducción del 23% de episodios de infarto de miocardio no mortal con estatinas de baja potencia y una reducción del 53% con el uso de estatinas más potentes, incluyendo una reducción significativa de los episodios cardiovasculares18,19.
FibratosCuando mediante un tratamiento con estatinas se ha conseguido el objetivo c-no-HDL y cLDL, aún persiste un inaceptable riesgo elevado de episodios cardiovasculares debido a la presencia de los principales componentes de la dislipemia aterogénica (hipertrigliceridemia y diminución del cHDL). La administración de fibratos en estas condiciones corrige estas alteraciones lipídicas y tiene beneficios cardiovasculares adicionales. En caso de contraindicación o intolerancia a los fibratos y con elevación de TG, los ácidos grasos omega-3 pueden resultar beneficiosos en estos pacientes20,21. Los fibratos han demostrado beneficio en estudios de prevención primaria, secundaria y en población diabética, fundamentalmente en los subgrupos con dislipemia aterogénica o alguno de sus componentes, con reducción del 28-30% de los episodios cardiovasculares.
Los cambios lipídicos inducidos por los fibratos se explican por modificaciones en la expresividad de diferentes genes involucrados en el metabolismo lipídico a través de los receptores α activados de proliferación de los peroxisomas (PPARα), con reducción de los TG del 20-50%, del cLDL del 5-20% con disminución de las partículas LDL pequeñas y densas, y aumento de cHDL del 5-20%. Estos efectos son dependientes de las concentraciones basales11 y se recogen en la tabla 322.
Efectos lipídicos de los fibratos
| Mecanismos |
| Reducción de TG |
| Aumenta la lipólisis (aumenta la actividad LPL, la síntesis de apoA-V y disminuye la síntesis de apoC-III) |
| Aumenta el aclaramiento plasmático de las lipoproteínas ricas en TG |
| Reduce la disponibilidad de ácidos grasos (disminuyendo la síntesis de novo y aumentando la oxidación), y por tanto la síntesis de TG y de VLDL |
| Aumento de HDL |
| Aumenta la síntesis de apoAI y apoAII |
| Disminuye la actividad de la CETP, y por tanto la transferencia de colesterol a las VLDL y de TG a las HDL |
| Cambios en el fenotipo de partículas LDL |
| Induce un cambio de partículas de LDL pequeñas y densas, especialmente aterogénicas, a mayor tamaño y menos densidad |
apoAI: apolipoproteína A-I; apoAII: apolipoproteína A-II; apoA-V: apolipoproteína A-V; apoC-III: apolipoproteína C-III; CETP: proteína transportadora de ésteres de colesterol; HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad; LPL: lipoproteinlipasa; TG: triglicéridos; VLDL: lipoproteínas de muy baja densidad.
El fibrato más seguro para asociar a una estatina es el fenofibrato; su adición consigue un mayor efecto hipocolesterolemiante y el control del c-no-HDL, TG y cHDL.
A diferencia de lo que ocurre con el gemfibrocilo, la combinación de fenofibrato y estatina ha mostrado un excelente perfil de seguridad en todos los estudios clínicos que incluyen un gran número de pacientes y un prolongado periodo de tratamiento. Además, los efectos de la asociación fenofibrato-estatina sobre la elevación de las enzimas musculares y/o hepáticas, o sobre el aumento transitorio de la creatinina, no difieren de lo observado en régimen de monoterapia, y así es comprobable la reversibilidad de los efectos.
Las principales evidencias clínicas del tratamiento con fibratos se incluyen en la tabla 415,23.
Evidencias del tratamiento con fibratos
| Considerar el tratamiento con fibratos para la prevención primaria de la ECV en los pacientes de alto riesgo cardiovascular y en los de prevención secundaria con dislipemia aterogénica, que presentan cLDL o un c-no-HDL normales, en general tras el tratamiento con una estatina | Evidencia clase B. Recomendación IIb |
| En el paciente diabético en tratamiento con estatinas, tanto en prevención primaria como secundaria, se empleará fenofibrato si los TG son superiores a 200 mg/dl con o sin cHDL bajo | Evidencia clase B. Recomendación IIa |
| La combinación fenofibrato-estatina es la de mayor seguridad entre las combinaciones disponibles de fibrato-estatina por la menor probabilidad de efectos adversos graves | Evidencia clase A. Recomendación IIa |
| El fenofibrato aporta cambios en el tamaño de las partículas LDL y HDL, mejora la disfunción endotelial, tiene efectos antiinflamatorios, disminuye la trombogénesis y desempeña un papel protector de la retinopatía diabética | Evidencia clase C. Recomendación: considerar en su uso |
cHDL: colesterol de las lipoproteínas de alta densidad; cLDL: colesterol de las lipoproteínas de baja densidad; c-no-HDL: colesterol unido a las lipoproteínas aterogénicas (colesterol total menos colesterol de las lipoproteínas de alta densidad); ECV: enfermedad cardiovascular; TG: triglicéridos.
Los resultados de los estudios clínicos con fenofibrato han sugerido, además de los cambios en el perfil lipídico, otras acciones de protección vascular, como el aumento de la expresión del óxido nítrico y la disminución del estrés oxidativo. Los fibratos ejercen una acción antiinflamatoria al atenuar la producción de citoquinas inflamatorias. El fenofibrato complementa esta acción antiinflamatoria reduciendo significativamente la proteína C reactiva, el ligando CD40, la proteína quimiotáctica-1 de monocitos y el factor estimulante de los macrófagos. Además, disminuye las concentraciones plasmáticas de fibrinógeno hasta en un 20%, los complejos trombina-antitrombina y el inhibidor del activador del plasminógeno-1. Otro importante efecto extralipídico es el enlentecimiento de la progresión de la retinopatía diabética, independiente del control glucémico y lipídico. Además, estos ensayos sugieren que el fenofibrato juega un papel protector en la nefropatía y la neuropatía diabéticas23.
Basado en estos hechos, se establece el algoritmo de la figura 1 en el tratamiento de la dislipemia aterogénica y en el control del riesgo cardiovascular que conlleva.
Puntos de consenso en el tratamiento de la dislipemia aterogénica- –
Los cambios del estilo de vida, una dieta hipolipemiante con las calorías adecuadas para el control del peso, ejercicio físico y la supresión del hábito de fumar son muy eficaces en todos los pacientes y el primer paso en el abordaje de la dislipemia aterogénica.
- –
Tras los cambios en el estilo de vida, el tratamiento inicial seguro y eficaz en la prevención cardiovascular son las estatinas.
- –
Los pacientes con hipertrigliceridemia y cHDL bajo, es decir, con dislipemia aterogénica, se benefician de la terapia combinada de estatina con fenofibrato.
- –
Las guías de práctica clínica y la Agencia Europea del Medicamento señalan al fenofibrato para el tratamiento de hiperlipidemia mixta junto a una estatina cuando los TG y el cHDL no se encuentran adecuadamente controlados.
- –
Las evidencias sobre el beneficio clínico y la seguridad de la asociación estatina y fenofibrato son robustas. La combinación de ambos fármacos en un solo comprimido simplifica la posología y puede facilitar el cumplimiento a largo plazo.
Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesNo hay conflicto de intereses.