Las unidades médicas de corta estancia (UMCE) tienen un área de actuación preferente sobre una población en general anciana y pluripatológica cuyos diagnósticos más frecuentes suelen ser enfermedades de alta prevalencia, entre ellas las enfermedades cardiovasculares, conocidas o no. La enfermedad arterial periférica (EAP) es una manifestación de la arteriosclerosis en las extremidades inferiores. Un alto porcentaje de los pacientes no presentan sintomatología alguna o su diagnóstico resulta dificultoso. La detección de la EAP mediante el índice tobillo-brazo (ITB) es un método no invasivo y eficiente en la detección de la lesión vascular subclínica. Tiene una alta sensibilidad y especificidad para una estenosis ≥50% en las arterias de los miembros inferiores.
ObjetivoEstimar la prevalencia de EAP en mayores de 50 años ingresados en las UMCE en España, así como estimar los factores de riesgo asociados a esta.
Pacientes y métodosEstudio epidemiológico de corte transversal, multicéntrico de ámbito nacional, en el que se incluyeron datos de 813 pacientes mayores de 50 años ingresados por distintas causas que dieron su consentimiento para la realización de un ITB durante su ingreso, analizándose los datos de 744 con ITB <1,3, considerándose patológico cifras <0,9.
ResultadosLa prevalencia de un ITB disminuido en sujetos ingresados fue del 46,9% (intervalo de confianza del 95%: 43,32–50,49%). Los factores asociados a diferencias significativas fueron la edad, el tabaquismo/ex tabaquismo, la hipertensión arterial y los antecedentes de enfermedades cardiovasculares.
ConclusiónLa prevalencia de la EAP determinada mediante un ITB disminuido es elevada en las UMCE en España, estando aumentada con la edad, la presencia de hipertensión arterial y de tabaquismo/ex tabaquismo y la existencia previa de enfermedades cardiovasculares.
The Medical Short Stay Units (UMCE) have an area of preferred on an elderly population and multipathological patients whose most common diagnoses for admission usually are high prevalence diseases. They coincide in a high presence of cardiovascular disease, whether known or not. Peripheral arterial disease (PAD) is one manifestation of arteriosclerosis that is defined by an obstruction of the arterial blood flow in the lower extremities. A high percentage of patients do not exhibit any symptoms and others have a difficult diagnosis. The detection of the PAD through the Ankle–Brachial Index Measurement (ITB) is a non-invasive method, the scope of clinical, highly efficient in the detection of subclinical vascular injury.
ObjectivesThis technique offers a high sensitivity and specificity for stenosis ≥50% in arteries of the lower limbs.
Patients and methodsThis is an epidemiological cross-national multicentre study with 813 patients included, 50 and older admitted for various causes that gave consent for the execution of an ITB during its income, analyzing themselves the data of 744 with ITB <1.3; considered pathological figures < 0.9.
ResultsThe prevalence of an ITB decreased in admitted subjects was 46.91% (interval confidence [CI] 95%: 43.32%–50.49%). Factors associated with significant differences were age, smoking/people who smoked, hypertension and a history of cardiovascular disease.
ConclusionThe prevalence of PAD as determined by a fallen ITB is high in the UMCEs in Spain, being increased with age, the presence of hypertension and smoking/people who smoked and the prior existence of cardiovascular diseases.
La unidad médica de corta estancia (UMCE) es una de las alternativas a la hospitalización convencional. El argumento utilizado para su desarrollo es que la eficiencia en la atención de un paciente con una enfermedad que no requiere estancia prolongada mejoraría si es ingresado en una unidad independiente, con médicos familiarizados con la actividad y dedicados exclusivamente a esa actividad. Tienen un área de actuación preferente sobre una población en general anciana y pluripatológica cuyos diagnósticos de ingreso suelen ser enfermedades de alta prevalencia: insuficiencia cardiaca, fibrilación auricular, neumonías, exacerbaciones de EPOC, descompensación de DM, ictus de repetición en ancianos, síndromes coronarios anginosos en pacientes no revascularizables, etc. Las edades de los enfermos habitualmente son elevadas, con una media de 65–70 años, lo que coincide, por esto, con una alta presencia de enfermedades cardiovasculares, ya sean conocidas o no1–3.
La enfermedad arterial periférica (EAP) es una de las manifestaciones sistémicas de la arteriosclerosis que se define por una obstrucción al flujo sanguíneo arterial en las extremidades inferiores. Un alto porcentaje de los pacientes no presentan sintomatología alguna, y cuando aparece lo suele hacer de forma gradual4,5. Recientemente ha habido un creciente interés por identificar de forma temprana la EAP al ser marcador de riesgo aterotrombótico en otros territorios vasculares, en particular el coronario y el cerebral. Sin embargo, el diagnóstico de la EAP es limitado, ya que la mayor proporción de pacientes con EAP es asintomática y, por tanto, sin diagnosticar6,7. La EAP es también un fuerte marcador de la existencia de enfermedad arteriosclerótica en otros territorios vasculares, y estos pacientes ven reducida su supervivencia por eventos vasculares. En otras palabras, la EAP es un potente predictor de eventos vasculares cerebrales y coronarios, y de riesgo de mortalidad. Si bien los pacientes con EAP sintomáticos son los que presentan más riesgo de futuros eventos, este también está elevado en los pacientes con EAP asintomáticos. Por esto, es de gran importancia detectar la enfermedad en los pacientes con EAP, sintomáticos o no8,9. Existe una prueba sencilla, barata y reproducible que podemos realizar en nuestro lugar habitual de trabajo, con una gran utilidad para el diagnóstico de la EAP y, por tanto, también para la detección de sujetos con alto riesgo cardiovascular10: el índice tobillo-brazo (ITB). La determinación en manos experimentadas es sencilla y reproducible, con una mínima variabilidad intraobservador e interobservador11. Un ITB menor de 0,9 presenta una sensibilidad y una especificidad muy altas para identificar una obstrucción superior al 50% en el territorio vascular de los miembros inferiores (MMII)12. Un ITB menor de 0,9 es diagnóstico de EAP, a pesar de que más del 80% de estos sujetos no tenga manifestaciones clínicas13, y se asocia a una mayor incidencia de complicaciones coronarias y cerebrovasculares, y a un mayor riesgo de mortalidad cardiovascular9,14,15 tanto en sujetos en prevención primaria como en sujetos en prevención secundaria e, incluso, tras ajustar por los factores de riesgo clásicos. Nos obliga a tratar intensivamente los factores de riesgo e iniciar tratamiento antiagregante16. La prevalencia de la EAP aumenta con la edad, de forma que es de alrededor del 5% en personas menores de 50 años, pero es superior al 20% en mayores de 65 años, varones, y en población con factores de riesgo cardiovascular (enfermedad coronaria, cerebral, aneurisma abdominal, tabaquismo, dislipemia o diabetes)9,17.
Diversos estudios han mostrado las prevalencias de la EAP en distintos grupos poblacionales en el ámbito de la atención primaria, los servicios de medicina interna o las distintas consultas de riesgo cardiovascular8–20; sin embargo, hasta la fecha se desconoce cuál es la prevalencia de la EAP en las UMCE, unidades donde se ingresan pacientes de edades medias avanzadas con múltiples factores de riesgo cardiovascular.
El objetivo principal de este estudio fue conocer la prevalencia de la EAP mediante la medición del ITB entre los pacientes mayores de 50 años ingresados en las UMCE. Los objetivos secundarios fueron conocer los factores de riesgo que se asociaban a la existencia de la EAP.
Pacientes y métodosSe trata de un estudio epidemiológico de corte transversal sin intervención terapéutica, multicéntrico de ámbito nacional, sin seguimiento del enfermo. Se solicitó la recogida de datos de 25 pacientes por cada UMCE participante, obteniéndose datos de 813 pacientes ingresados por cualquier causa en las unidades de 35 hospitales distribuidos por toda la geografía española. La inclusión de pacientes se realizó entre aquellos que cumplían los siguientes criterios:
- •
Pacientes de ambos sexos, mayores de 50 años.
- •
Pacientes ingresados en las UMCE.
- •
Firma del consentimiento informado. El estudio fue aprobado por el Comité Ético del Hospital General Universitario de Alicante.
Criterios de exclusión:
- •
Pacientes que rehusaran participar en la recogida de datos.
Para la realización del ITB, el paciente debía estar en reposo en decúbito supino durante al menos 5min antes de la medición. Para las mediciones se utilizó un manguito convencional de determinación adecuado de la presión sanguínea y un equipo Doppler continuo bidireccional Bidop Hadeco®. Se valoraron las arterias tibiales posteriores y pedias de ambos MMII utilizando el valor más alto entre ambas como control para el cálculo del ITB. Para el diagnóstico de EAP se utilizó un valor de ITB<0,9, que indica la existencia de EAP. Se excluyó del estudio a aquellos sujetos con un significado incierto, ITB>1,3 (calcificación). Los criterios adoptados para la definición del síndrome metabólico fueron los incluidos por la International Diabetes Federation21, los criterios de hipertensión arterial (HTA) han sido los recogidos en las guías españolas para el tratamiento de la HTA 2005 de la ESH/ESC22 y los de dislipemia según el NCEPT Panel III23.
Para el estudio estadístico de los resultados, se ha empleado el test de la chi cuadrado utilizando el programa SAS v 8.02.
ResultadosSe recogieron los datos de 813 pacientes de 35 UMCE de toda España, excluyéndose a 1 paciente por no disponer de toda la información básica y a 68 pacientes por presentar valores de ITB superiores a 1,3. Se analizó a 744 pacientes con datos de ITB valorable. El porcentaje de pacientes varones (n=450) incluidos en el estudio fue del 60,4 frente al 39,5% de las mujeres (n=294). La edad media de los pacientes ingresados en UMCE fue 72 años (rango: 50–104 años). El 35,2% de los pacientes presentaba una edad entre los 70-79 años y el 28,9% una edad superior o igual a los 80 años. El índice de masa corporal (IMC) (kg/m2) medio de los pacientes ingresados en las UMCE fue de 28kg/m2. Casi la mitad de nuestros pacientes, el 45,5%, presentó sobrepeso; el 25,4%, obesidad grado i y ii, y un 2,4%, obesidad grado iii; siendo el porcentaje de normopeso del 25,6% (n=190). El perímetro abdominal medio (circunferencia de la cintura) de los pacientes ingresados en las UMCE fue de 100,9cm. Del total de pacientes que fueron incluidos en nuestro estudio, el 34,7% de ellos eran diabéticos (n=258). De los pacientes diabéticos, el 4,8% presentaba DM tipo 1 y el 95,2% DM tipo 2. De los pacientes diabéticos con datos disponibles, el 50,0% (n=121) presentaba diabetes desde hacía al menos 10 años y el 50,0% (n=121) tenía diagnosticada la diabetes desde hacía menos de 10 años. De acuerdo con los criterios de síndrome metabólico definidos por la International Diabetes Federation21, del total de pacientes con ITB normal o <0,9, solo en 430 pacientes se cumplimentaron todos los parámetros. El 54% de los pacientes ingresados en las UMCE (n=232) cumplía los criterios de síndrome metabólico y el 46% no los cumplía (n=198). De lo datos disponibles respecto al tabaquismo, observamos que el 44,8% de los pacientes eran no fumadores, el 39,1% ex fumadores y, finalmente, un 16,1% de los pacientes ingresados en UMCE eran fumadores activos, faltando datos respecto a este ítem en 27 pacientes.
Con respecto a la existencia de factores de riesgo de aterotrombosis, se trabajó con los resultados de 744 pacientes. Se definieron los siguientes factores de riesgo de aterotrombosis:
- •
HTA
- •
Dislipemia
- •
Diabetes
- •
Tabaquismo o ex tabaquismo
- •
Obesidad (IMC>30kg/m2)
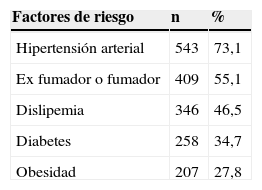
El 93,2% de los pacientes con ITB normal o disminuido presentaba uno o más de los factores de riesgo de aterotrombosis anteriormente descritos, siendo el más frecuente la HTA (tabla 1); el 33,4% de los pacientes presentó 2 factores de riesgo; un 25,5% presentó 3 factores de riesgo, y el 9,36% presentó 4 factores de riesgo.
En cuanto a antecedentes de enfermedad aterotrombótica, se definieron los siguientes antecedentes:
- •
Antecedentes de enfermedad cerebrovascular
- •
Antecedentes de coronariopatía
- •
EAP conocida
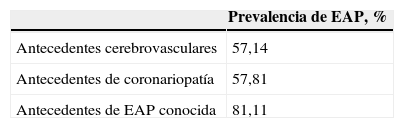
Del total de 744 pacientes, 351 (47,1%) habían presentado con anterioridad enfermedad aterotrombótica, que se encontraba ausente en 393 pacientes (52,8%). El 25,0% (n=186) presentaba antecedentes de coronariopatía, el 23,9% antecedentes de EAP conocida (n=104) y el 13,9% (n=84) antecedentes de enfermedad cerebrovascular. Los pacientes pueden haber presentado más de un antecedente de aterotrombosis.
Entre los motivos más frecuentes de ingreso, un 21,7% lo hizo por ICC, un 21,3% por EPOC y/o infección respiratoria con broncoespasmo, un 10,3% por cardiopatía isquémica, un 8,73% por dolor torácico, un 8,61% por arritmia cardiaca, un 6,89% por neumonía y un 6,15% por accidente cerebrovascular.
El objetivo principal del estudio fue estimar la prevalencia de la EAP en las UMCE en España mediante la realización del ITB. De los 744 pacientes analizados que tenían valores inferiores a 1,3 en el ITB, 349 de ellos presentaban EAP, lo que supuso una prevalencia global de la enfermedad arterial del 46,9%.
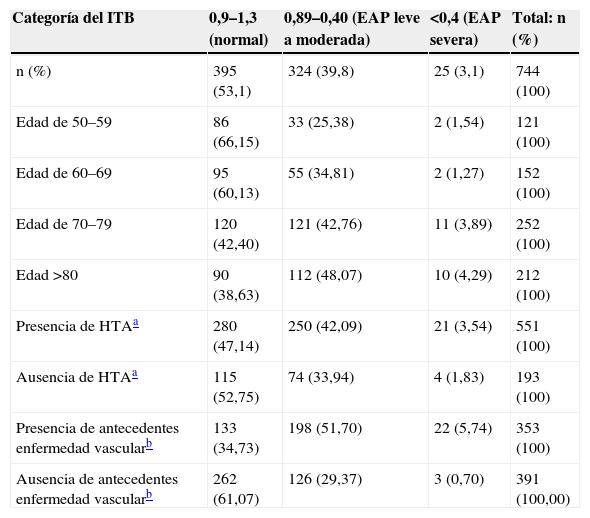
Se clasificó a todos los pacientes en función de su valor de ITB y la interpretación de este queda reflejada en la tabla 2. La media de los valores del ITB en los pacientes con EAP fue de 0,70 (mínimo de 0,19, máximo de 0,89). Si evaluamos la prevalencia de la EAP en las UMCE en función de la edad de los pacientes, se observa cómo a medida que aumenta la edad también aumenta la prevalencia de EAP, es decir, de un 28,9% de pacientes con edades entre los 51-59 años hasta un 57,6% en los pacientes con edad igual o superior a los 80 años (tabla 2). Se encontraron diferencias estadísticamente significativas en la prevalencia de la EAP entre los diferentes intervalos de edad (p<0,0001) cuando la diferencia de edad era mayor de 10 años entre los grupos.
Relación del índice tobillo-brazo con distintos factores
| Categoría del ITB | 0,9–1,3 (normal) | 0,89–0,40 (EAP leve a moderada) | <0,4 (EAP severa) | Total: n (%) |
| n (%) | 395 (53,1) | 324 (39,8) | 25 (3,1) | 744 (100) |
| Edad de 50–59 | 86 (66,15) | 33 (25,38) | 2 (1,54) | 121 (100) |
| Edad de 60–69 | 95 (60,13) | 55 (34,81) | 2 (1,27) | 152 (100) |
| Edad de 70–79 | 120 (42,40) | 121 (42,76) | 11 (3,89) | 252 (100) |
| Edad >80 | 90 (38,63) | 112 (48,07) | 10 (4,29) | 212 (100) |
| Presencia de HTAa | 280 (47,14) | 250 (42,09) | 21 (3,54) | 551 (100) |
| Ausencia de HTAa | 115 (52,75) | 74 (33,94) | 4 (1,83) | 193 (100) |
| Presencia de antecedentes enfermedad vascularb | 133 (34,73) | 198 (51,70) | 22 (5,74) | 353 (100) |
| Ausencia de antecedentes enfermedad vascularb | 262 (61,07) | 126 (29,37) | 3 (0,70) | 391 (100,00) |
EAP: enfermedad arterial periférica; HTA: hipertensión arterial; ITB: índice tobillo-brazo.
La prevalencia de EAP en función de la clasificación del IMC presentó valores muy similares entre los diferentes grupos de pacientes. La prevalencia de EAP fue del 49,4% en pacientes con normopeso, del 45,9% en pacientes con sobrepeso, del 44,5% en pacientes con obesidad grado i y ii, y del 47,4% en pacientes con obesidad mórbida. No se encontraron diferencias estadísticamente significativas en la prevalencia de EAP entre los diferentes grupos de pacientes establecidos según la clasificación del IMC.
La prevalencia de EAP en pacientes diabéticos ingresados fue del 58,9% en los pacientes con DM tipo 2. El valor medio del ITB fue de 0,83 en los pacientes con DM tipo 1 y de 0,82 en los pacientes con DM tipo 2. La prevalencia de EAP de los pacientes ingresados en las UMCE y que presentaban síndrome metabólico fue del 49,1%, siendo en aquellos pacientes que no presentaron síndrome metabólico del 39,7%, no encontrándose diferencias estadísticamente significativas en la prevalencia de EAP entre los pacientes con síndrome metabólico y los pacientes sin síndrome metabólico (p=0,0597). La prevalencia de la EAP respecto a la existencia o no de factores de riesgo fue superior en aquellos con presencia de factores de riesgo de aterotrombosis (47,6%), que en los que no los tenían (36,2%), aunque sin encontrar diferencias estadísticamente significativas. Entre los pacientes hipertensos, la prevalencia de EAP fue del 49,2 y del 40,4% entre los normotensos. Se encontraron diferencias estadísticamente significativas en la prevalencia de EAP entre los pacientes con HTA y los pacientes sin HTA (p=0,0357). La tabla 2 recoge los resultados del ITB en función de la presencia/ausencia de HTA.
Interrogados por la presencia o no de claudicación intermitente, refirió la existencia de dolor un 12,1% (n=42) de pacientes con ITB disminuido; por el contrario, de 349 pacientes, un 88,9% (n=310) no lo consideró (sin datos de 2 pacientes).
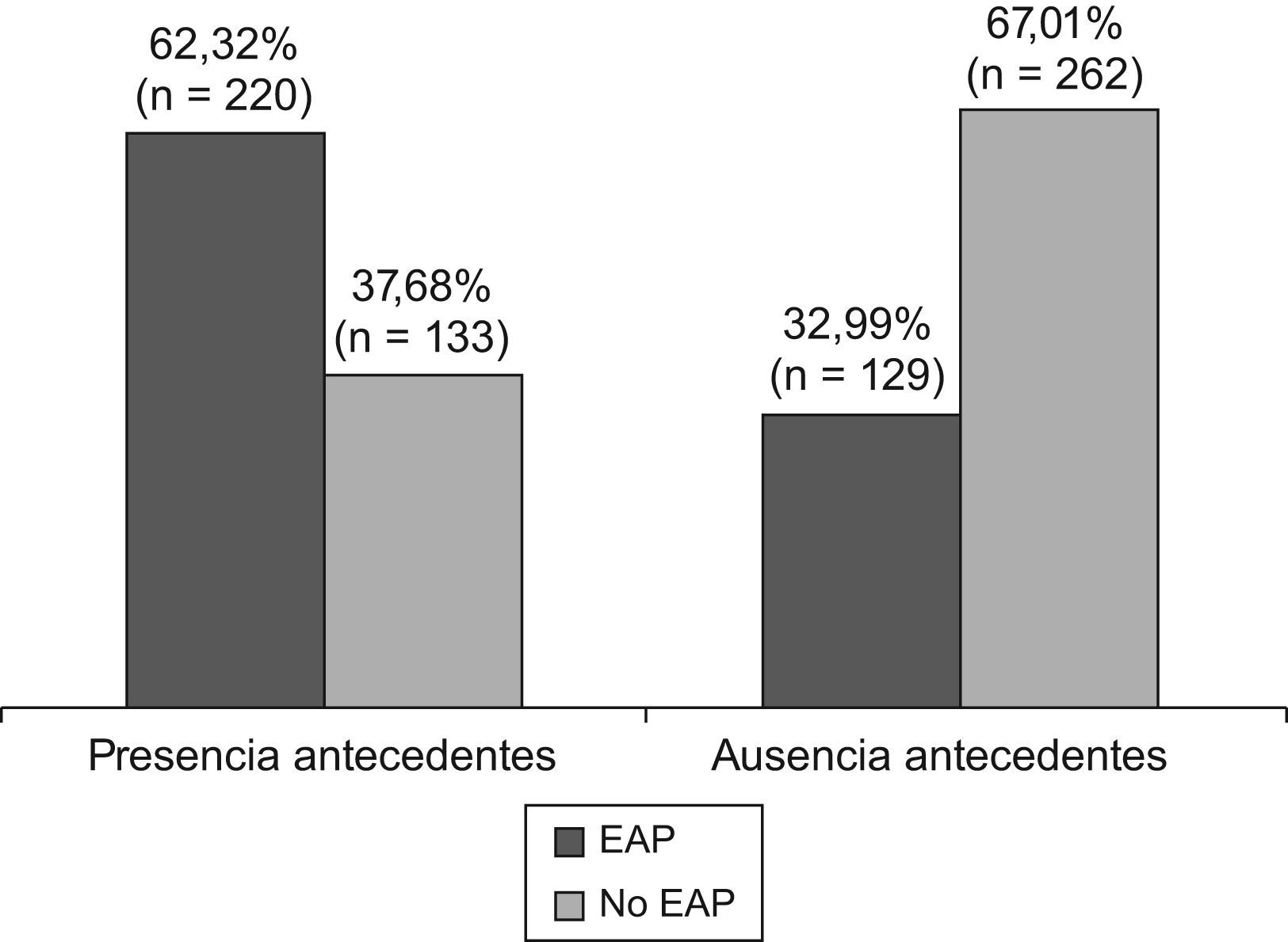
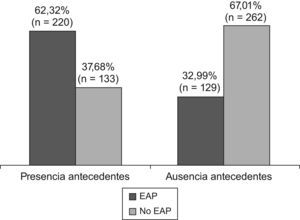
Respecto al hábito tabáquico, los pacientes ex fumadores presentaron mayor prevalencia de EAP (54,6%) que los pacientes fumadores (44,6%) y que los pacientes no fumadores (41,6%), encontrándose diferencias estadísticamente significativas en la prevalencia de EAP entre el subgrupo de ex fumadores/fumadores vs. no fumadores (p<0,0001). Se han encontrado diferencias estadísticamente significativas en la prevalencia de EAP entre los pacientes con presencia de antecedentes de aterotrombosis y los pacientes sin presencia de antecedentes de aterotrombosis (p<0,0001). La tabla 2 muestra la distribución de los pacientes según la interpretación de los valores del ITB en función de la presencia/ausencia de antecedentes. La prevalencia de EAP para cada uno de los antecedentes de aterotrombosis de los pacientes ingresados queda reflejada en la tabla 3. Los resultados de prevalencia de un ITB<0,9 entre los pacientes con antecedentes de enfermedades cardiovasculares y los que no las tenían fueron prácticamente del doble, el 62,3% (intervalo de confianza del 95%) entre los que las tenían frente al 33% entre los que no presentaban antecedentes (fig. 1).
Numerosos estudios epidemiológicos han señalado que la prevalencia de la EAP es alta, quedando en gran medida infraestimada por su falta de clínica o sus manifestaciones atípicas, y que la historia natural de los pacientes que la padecen está ligada a un alto porcentaje de eventos aterotrombóticos fatales y no fatales19,24. Los hallazgos de diferentes estudios muestran cómo la probabilidad de tener un ITB patológico aumenta con la edad y en la población con factores de riesgo cardiovascular o con enfermedad coronaria y/o cerebrovascular9,17. Estas características se hallan presentes en los pacientes ingresados en las UMCE, que se distinguen, entre otras cosas, por una elevada edad media de sus pacientes, una elevada presencia de factores de riesgo y la coexistencia de manifestaciones de enfermedad cardiovascular. Por esto, es importante que obtengamos datos acerca de la prevalencia de la EAP que nos permitan obtener estrategias para mejorar el diagnóstico y el tratamiento integral de estos enfermos.
Un dato importante observado en el estudio UCEs entre los pacientes ingresados en las UMCE es una prevalencia global de EAP determinada por el ITB muy elevada, del 46,9%, superior a la obtenida en otros estudios17,18,20,24, con un subgrupo de EAP severa del 3,3%. Los resultados del Estudio Rotterdam solo mostraban una prevalencia mayor del 40% en el grupo de edad de mayores de 80 años. Nosotros observamos cifras de prevalencia superiores al 50% en los grupos de pacientes con más de 70 años. Observamos cómo la prevalencia de un ITB disminuido aumentó para todos los intervalos de edad en que se dividió la muestra. Ante estas cifras, conocido el valor pronóstico, además del diagnóstico que el ITB proporciona, quizás debería hacernos plantear la posibilidad de convertir al ITB en una herramienta habitual del quehacer diario en las UMCE, en cuyo caso deberíamos implicar a los profesionales de enfermería en el aprendizaje y la realización de esta prueba.
La existencia de clínica de claudicación intermitente solo se manifestó en nuestro estudio en el 12,1% de aquellos sujetos con ITB disminuidos, aproximadamente 1 de cada 8, quedando, por tanto, muchos casos de EAP por detectar. Posiblemente hayan influido en este resultado la disnea y las dificultades que muchos de nuestros pacientes tienen para realizar ejercicio. En cualquier caso, sería útil su realización a la hora de diagnosticar EAP sin clínica. En aquellos pacientes que tuvieron un ITB<0,9 y que no tenían antecedentes de enfermedad arteriosclerótica (32,9%, n=115), su determinación supuso no solo el conocimiento de la EAP, sino además una mejor estratificación del riesgo cardiovascular y la adecuación de medidas terapéuticas (antiagregación, estatinas, IECA, etc.) según las actuales guías por parte de los médicos de las UMCE.
Se ha recogido un alto número de ITB>1,3 (n=68 pacientes), probablemente secundario a la calcificación de la media arterial que impide la compresión adecuada del vaso y de su correcto registro, debido a la avanzada edad media de nuestros enfermos, así como a una alta presencia de diabéticos entre ellos. Podría para algunos autores indicar alto riesgo cardiovascular, lo que junto con los pacientes con ITB<0,9, supondría una cifra del 51,35% del porcentaje de los pacientes con riesgo vascular elevado y que precisaría de la aplicación de un tratamiento intensivo que preveniera la progresión de la enfermedad arteriosclerótica9.
Se hallaron aumentos de la prevalencia para ITB con significación estadística para pacientes que asociaban HTA, tabaquismo/ex tabaquismo o antecedentes de aterotrombosis, como también se observaron entre los resultados del estudio ARIC25,26 (sus mejores predictores fueron el tabaquismo, la hipertrigliceridemia y la existencia previa de enfermedad coronaria). En el subgrupo de pacientes con antecedentes de enfermedad cardiovascular, cerebrovascular o coronaria, su prevalencia alcanzó cifras superiores al 55% (26), la asociación destaca por los valores tan elevados, lo que justificaría el buscar de forma sistemática entre ellos la existencia de una arteropatía periférica no conocida.
En cuanto a los factores de riesgo que se asociaron a un ITB patológico, el sexo de los pacientes, a diferencia de otros estudios donde las diferencias han sido mayores, mostró una prevalencia de EAP algo superior en varones, sin que se observasen diferencias significativas (17,19). La prevalencia de EAP de pacientes con DM ingresados en las UMCE fue superior a la prevalencia global, siendo más marcada entre el subgrupo de diabéticos de más de 10 años de evolución, prevalencia de EAP igual al 59,8% (pacientes con diabetes de menos de 10 años de evolución [55,7%]). La existencia de un síndrome metabólico se asoció a un ITB disminuido, aunque no con significación estadística, a diferencia de otros estudios de prevalencia20,26; quizás si se hubieran contabilizado como patológicos los ITB>1,3, donde hay una alta prevalencia de DM/síndrome metabólico, o el tamaño muestral hubiera sido mayor, este parámetro hubiera alcanzado significación estadística. En cuanto a los pacientes ingresados en las UMCE, la prevalencia de EAP fue superior en los pacientes con presencia de factores de riesgo de aterotrombosis que en los pacientes con ausencia de factores de riesgo de aterotrombosis, sin que se encontraran diferencias estadísticamente significativas.
En conclusión, la prevalencia de la EAP de los MMII en los pacientes ingresados en UMCE es manifiestamente elevada y la obtención del ITB constituye un método sencillo y eficaz para detectar pacientes en fases subclínicas que puedan beneficiarse de un diagnóstico precoz al igual que de medidas de prevención primaria y/o secundaria eficaces para disminuir el riesgo cardiovascular global.
Este trabajo supone un primer paso para conocer la situación en cuanto a la prevalencia y a las comorbilidades de la enfermedad arterial periférica en este grupo concreto de pacientes. Creemos que estos datos deben ser corroborados por estudios más ambiciosos que nos permitan incluir a una población muestral más amplia, así como su seguimiento, para que podamos definir mejor su perfil de riesgo.
Investigadores del estudio UCEsTreinta y cinco UMCE por toda la geografía española.
Nombre de participantes/hospitalJuan Vicente Calduch Broseta, María Mar Segarra Soria, Lucio Andreu Jiménez, Manuel Díaz Castellano, A. Belso Candela, Mónica Romero Nieto, Hospital de Elda, Alicante; José Manuel Murcia Zaragoza, Hospital General de Alicante; Ricard Freixós Quiró, Hospital General de Castellón. Antonio Mateo López, Bartolomé García Pérez, Hospital Virgen de La Arrixaca, Murcia; José Luis Beato Pérez, Hospital de Hellín, Albacete; María Ángeles de la Torre Lanza, Hospital Virgen del Valle, Toledo; Luis de Benito Cordón, Hospital Virgen de La Luz, Cuenca; Olga Madridano Cobo, María Angustias Quesada, Simón Salvador Juárez, Hospital La Paz, Madrid; Javier del Valle Gutiérrez, Hospital 12 de Octubre, Madrid; María Jesús Granda Martín, Ana Bustamante Fermosel, Hospital Gregorio Marañón, Madrid; Javier Pérez Jiménez, Hospital Virgen del Mar, Cádiz; Francisco Reyes Mellado, Hospital Jerez de la Frontera, Cádiz; Francisco Diosdado Fernández, Hospital Santa María de El Puerto, Cádiz; María Dolores Nieto Martín, María Jesús Rodríguez Hernández, Hospital Virgen del Rocío, Sevilla; Rafael Carrillo Cardoso, Hospital Virgen Macarena, Sevilla; Manuel Montero Pérez-Barquero, Hospital Reina Sofía, Córdoba; Begoña Cortés Rodríguez, Hospital Alta Resolución, Jaén; Benjamín Hurtado Ruiz, Diego Guerrero Arrete, Hospital Dr. Negrín, Las Palmas; Juan Carlos Pérez Martín, Hospital Universitario de Tenerife; Antoni Juan Pastor, Javier Jacob Martínez, Hospital Bellvitge, Barcelona; Miguel Sánchez Sánchez, Ernesto Bragulat Boir, Hospital Clínic, Barcelona; Josep María Guardiola Tey, Albert Mauri, Hospital Santa Creu i Sant Pau, Barcelona; Santiago Tomás Vecina, Hospital de Terrassa; Mónica Mariñosa Marre, Hospital Parc Taulí, Sabadell; Francisco Casarramona Lobera, Hospital de Mataró; María Cruz Almendros Rivas, Hospital de Palamós. Carles Sardá Borroy, Hospital de Figueres; Miguel Ángel Roig Osca, Hospital La Fe, Valencia; Mario Alfonso Ruhr Mueller, Hospital Francesc de Borja, Gandía, Valencia; Ana Belén Sanjurjo Rivo, Paula Sánchez Conde, Centro Médico Povisa, Vigo; Lucía Ferreira González, Hospital Juan Canalejo, La Coruña; Eugenio Avanzas González, Hospital de Cabueñes, Gijón; Mercedes Varona Peinador, Hospital de Basurto, Bilbao.
Conflicto de interesesEste estudio ha sido financiado a través de una beca de investigación de SANOFI-AVENTIS S.A.