El índice tobillo-brazo (ITB) detecta enfermedad arterial periférica (EAP) y predice eventos cardiovasculares.
ObjetivoConocer la prevalencia del ITB patológico, analizar su asociación con el riesgo cardiovascular Framingham (RCV) y con los factores de riesgo cardiovasculares (FRCV).
MétodoEstudio descriptivo transversal, 407 varones de 50–65 años, demandantes en atención primaria (AP), seleccionados por muestreo consecutivo (enero 2007–agosto 2008) en Tenerife.
A todos se les midió el ITB, se recogió el diagnóstico de los FRCV clásicos, la presencia de claudicación y de pulsos ausentes, y se les cuantificó el RCV según la ecuación de Framingham.
Resultados407 varones, edad m: 56,8±4,7 (50–56a: 50,1% y 57–65a: 49,9%). El 32,7% tenía RCV≥21, 67,3% RCV<21, y el 25,1% tabaquismo. La prevalencia del ITB patológico global (ITB<0,9 y >1,3 ) fue 25%: EAP(ITB<0,9): 13,3%, y ITB>1,3, 12%.
La EAP se asoció de forma significativa con: RCV≥21 (p=0,004), edad (p=0,008), claudicación (p=0,022), pulsos ausentes (p=0,007), y tabaco (p=0,013), casi significativa con diabetes (p=0,068).
Tras análisis multivariante se asoció independientemente con EAP: edad y tabaco.
En el subgrupo con RCV<21(67,3%), la prevalencia de EAP fue 9,9%.
ConclusionesAlta prevalencia de EAP. En nuestro medio uno de cada cuatro varones entre 50 y 65 años presenta ITB patológico independientemente del RCV.
El tabaco, por sí solo, duplica el riesgo de padecer EAP.
Conviene utilizar el ITB para manejar actividades preventivas, y mejorar la detección precoz de arteriosclerosis.
The ankle-brachial index (ABI) detects peripheral arterial disease (PAD) and predicts vascular events.
AimTo investigate the prevalence of pathological ABI, and the association of PAD with Framingham cardiovascular risk (CVR) and cardiovascular risk factors (CVRF).
MethodWe performed a descriptive cross-sectional study of 407 men, aged 50–65 years old, in primary care selected by consecutive sampling (January 2007–August 2008) in Tenerife. In all patients, the ABI [pathological ABI: PAD (ABI<0.9) and ABI>1.3] was measured. Data on diagnosis of classical CVRF, claudication and absent pulses were collected, and CVR was quantified according to the Framingham equation.
ResultsThere were 407 men, with a mean age of 56.8±4.7 (50–56 years: 50.1%, 57–65 years: 49.9%). CVR≥21 was found in 32.7% and CVR<21 in 67.3%; 25.1% were smokers. The overall prevalence of pathological ABI (ABI<0.9 and >1.3) was 25%: PAD was found in 13.3%, and ABI>1.3 in 12%. PAD was significantly associated with CVR≥21 (p=0.004), age (p=0.008), claudication (p=0.022), absent pulses (p=0.007), and smoking (p=0.013) and had a nearly significant association with diabetes (p=0.068). In the multivariate analysis, age and smoking were strongly associated with PAD. In the subgroup with CVR<21 (67.3%), the prevalence of PAD was 9.9%.
ConclusionsThe prevalence of PAD was high. In our study, one in four men aged between 50 and 65 years had a pathological ABI regardless of CVR. Smoking by itself doubles the risk of PAD. The ABI could be useful in prevention and could improve early detection of arteriosclerosis.
Uno de los desafíos más importante de la atención primaria (AP) es optimizar el desarrollo de actividades preventivas, y es el campo de los accidentes cardiovasculares en el que el médico de familia (MF) se plantea un gran reto para lograr minimizar su incidencia.
Este estudio se centró en la enfermedad arterial periférica (EAP), patología que aumenta las posibilidades de desencadenar eventos cardiovasculares1–4.
La incidencia de EAP teniendo en cuenta la edad y el sexo sigue una distribución similar a la enfermedad coronaria, con una relación hombre-mujer 2:1 en todos los grupos de edad5–9.
La prevalencia en la población general es aproximadamente del 18%, siendo la edad el principal marcador de riesgo2,10–12.
En menores de 50 años está presente en el 1% y oscila del 12 al 17% en mayores de 50. La prevalencia de EAP asintomática es de un 70–80%13–16.
La arteriosclerosis es responsable del 95% de todos los casos de EAP. Los factores de riesgo cardiovascular (FRCV) asociados, son similares a los de la enfermedad cerebro vascular y cardiopatía isquémica: hipertensión arterial (HTA), diabetes (DM), tabaco, dislipemia (DLP), obesidad, postmenopausia, diálisis, aumento del fibrinógeno, homocisteína y triglicéridos plasmáticos. La mayoría de los individuos con EAP, tiene al menos un FRCV15,17–19.
Entre las pruebas no invasivas para la detección precoz de arteriosclerosis la medida del índice tobillo-brazo (ITB), con Doppler portátil, permite identificar la obstrucción arterial proporcionando una evaluación directa de la lesión arteriosclerótica en el órgano diana11,20–22. Esto, junto con las escalas de evaluación del riesgo vascular (Framingham, Score) permiten mejorar la valoración global del riesgo11,22,23.
Recientes datos indican que un ITB>1,3 por vaso incompresible o calcificación en pared arterial, se asocia con un riesgo de mortalidad cardiovascular similar al de sujetos con un ITB<0,916. La EAP, contrariamente a la enfermedad coronaria y cerebrovascular, está infradiagnosticada y poco tratada, con el consecuente déficit en el abordaje agresivo de los FRCV en este grupo de pacientes4,13,19,20.
Por ello, el objetivo de este trabajo fue conocer la prevalencia de EAP (ITB<0,9) y de un ITB patológico >1,3, en varones de atención primaria (AP). Por otro lado, tratar de analizar la asociación de la EAP (ITB<0,9) con el riesgo cardiovascular Framingham (RCV) y la prevalencia de tabaquismo y demás FRCV modificables así como su potencial asociación con EAP.
Material y métodosSe diseñó un estudio descriptivo transversal en el ámbito de AP del área de salud de Tenerife.
La población diana estaba formada por 407 varones entre 50 y 65 años, seleccionados según criterio de edad y sexo cuando acudían a consulta de AP por cualquier motivo. Los participantes se eligieron por muestreo no probabilístico consecutivo desde enero 2007 hasta agosto 2008. Todos consintieron participar en el estudio.
El tamaño muestral se calculó para un nivel de confianza (IC) del 95%, con una precisión del 5% y una prevalencia estimada menor al 12%.
La recogida de datos se realizó mediante un protocolo estandarizado en el que se incluyeron las siguientes variables cuantitativas: edad en años, valor del ITB y valor numérico del riesgo cardiovascular global según Framingham (RCV).
Los datos se extrajeron de la entrevista con el paciente, interrogando sobre sus hábitos y la presencia o no de FRCV modificables codificados como variables dicotómicas atendiendo a su criterio diagnóstico.
A todos se les calculó el índice de masa corporal (IMC) tras pesar y tallar, mediante la fórmula peso/talla2, considerando obesidad un IMC≥30.
Se encuadró como fumador, siguiendo el criterio de la OMS de 1998, a todo el que consume o ha consumido uno o más cigarrillos a diario al menos los últimos 6 meses.
Para el diagnóstico de HTA se halló la media de tres tomas de tensión arterial separadas por un intervalo de una semana. Se consideró hipertensión arterial la obtención de cifras mayores de 140/90, así como todo el que en su historia clínica ya estaba diagnosticado y/o con tratamiento antihipertensivo.
Para el diagnóstico de diabetes se tuvo en cuenta: glucemias en ayunas mayores de 126mg/dl (dos determinaciones diferentes), síntomas de hiperglucemia más glucosa plasmática casual superior a 200mg/dl y glucosa tras 2h de sobrecarga oral (SOG) ≥200mg/dl. Igualmente se consideró diabético, si en la historia clínica, el paciente había sido diagnosticado y/o tratado.
La hiperlipemia se diagnosticó cuando aparecían cifras de colesterol total y/o triglicéridos mayores de 200mg/dl y si tenían diagnóstico y/o tratamiento en su historia clínica.
Para la medida del RCV se utilizaron las tablas de cálculo del estudio Framingham, considerando riesgo cardiovascular alto cifras mayores o iguales a 21, para lo cual se precisaban datos de la tensión arterial sistólica, el diagnóstico de DM, tabaquismo, las cifras de colesterol total y HDL y la edad.
A cada paciente en decúbito supino se le palparon los pulsos pedios y tibiales posteriores, en ambas piernas, aplicando el criterio de ausente a la no palpación de ambos, y se les implementó un cuestionario (The Edimburgh Claudication Questionnaire: OMS/Rose) para el diagnóstico de claudicación intermitente (especificidad 99,8% y sensibilidad 67,5%)24.
Tras la selección y recogida de datos los participantes pasaban a un único observador previamente entrenado acerca del manejo del Doppler y del cálculo del ITB. Con el sujeto en decúbito supino y 5min de reposo, se le determinaba la tensión arterial sistólica (TAS) mediante un doppler portátil unidireccional marca Adecco con una sonda de 8MHz de frecuencia y esfingomanómetro de mercurio previamente calibrado, en ambos brazos y tobillos. Se calculaba el ITB como el cociente resultante de dividir la mayor de dos tomas de tensión arterial sistólica (TAS), registradas en ambos tobillos, por la mayor de las dos tomas registradas en ambos brazos, así se obtuvieron dos valores de ITB, uno para cada extremidad inferior (EEII), y se seleccionó como definitivo el valor más bajo25,26.
Como está establecido se consideró normal un ITB entre 0,9 y 1,30. Se definió EAP un ITB inferior a 0,9, y los valores mayores de 1,3 indicaban calcificación arterial (vaso no compresible)26. Un ITB<0,9 es capaz de detectar una estenosis de la luz arterial del 50% con una sensibilidad y especificidad >90% en relación a la arteriografía27.
Además se consideró ITB patológico global la suma del ITB menor de 0,9 y mayor de 1,3.
En el análisis estadístico, se utilizaron frecuencias para variables cualitativas y el cálculo del intervalo de confianza. La media y la desviación estándar (DE) para variables cuantitativas.
Se elaboró el contraste de hipótesis con el test de Chi cuadrado y t Student para datos independientes. Posteriormente se realizó análisis multivariante mediante regresión logística múltiple.
ResultadosEn el estudio participaron 407 varones de los cuales 204 (50,1%) tenían entre 50–56 años y 203 (49,9%) entre 57–65 años. La media de edad era 56,8 años (DE: 4,7). La media del ITB fue 1,07 (DE: 0,2) y la del RCV 16,33 (DE: 7,4).
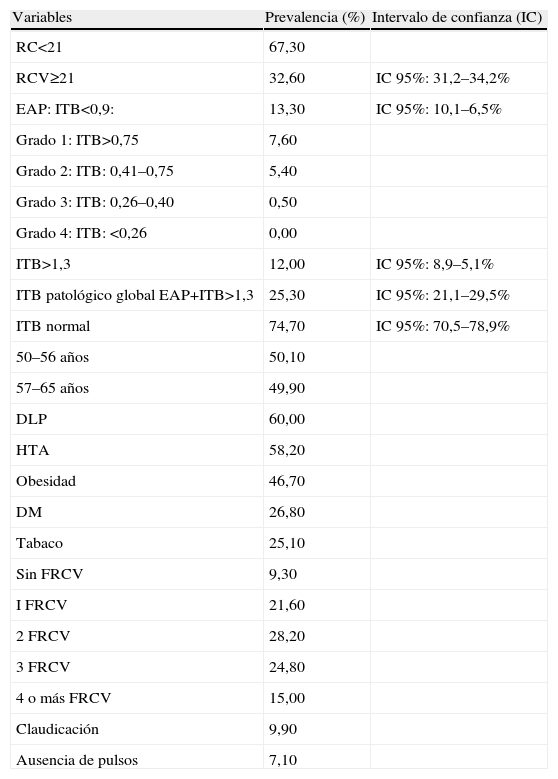
La distribución de los FRCV en la muestra se puede apreciar en la tabla 1. La prevalencia de RCV≥21 fue 32,7%, los FRCV predominantes eran la DLP (60%) y la HTA (58,8%) y casi un 10% no presentaba FRCV. Destaca una prevalencia de EAP (ITB<0,9) del 13,3%, con ausencia de isquemia grado iv. Un 12% tenía ITB>1,3 y una prevalencia de ITB patológico global (ITB<0,9 más ITB>1,3) del 25%.
Características de la población total n=407
| Variables | Prevalencia (%) | Intervalo de confianza (IC) |
| RC<21 | 67,30 | |
| RCV≥21 | 32,60 | IC 95%: 31,2–34,2% |
| EAP: ITB<0,9: | 13,30 | IC 95%: 10,1–6,5% |
| Grado 1: ITB>0,75 | 7,60 | |
| Grado 2: ITB: 0,41–0,75 | 5,40 | |
| Grado 3: ITB: 0,26–0,40 | 0,50 | |
| Grado 4: ITB: <0,26 | 0,00 | |
| ITB>1,3 | 12,00 | IC 95%: 8,9–5,1% |
| ITB patológico global EAP+ITB>1,3 | 25,30 | IC 95%: 21,1–29,5% |
| ITB normal | 74,70 | IC 95%: 70,5–78,9% |
| 50–56 años | 50,10 | |
| 57–65 años | 49,90 | |
| DLP | 60,00 | |
| HTA | 58,20 | |
| Obesidad | 46,70 | |
| DM | 26,80 | |
| Tabaco | 25,10 | |
| Sin FRCV | 9,30 | |
| I FRCV | 21,60 | |
| 2 FRCV | 28,20 | |
| 3 FRCV | 24,80 | |
| 4 o más FRCV | 15,00 | |
| Claudicación | 9,90 | |
| Ausencia de pulsos | 7,10 |
DM: diabetes; DLP: dislipemia; EAP: arteriopatía periférica; FRCV: factores de riesgo cardiovascular; HTA: hipertensión; ITB: índice tobillo-brazo; RCV: riesgo cardiovascular.
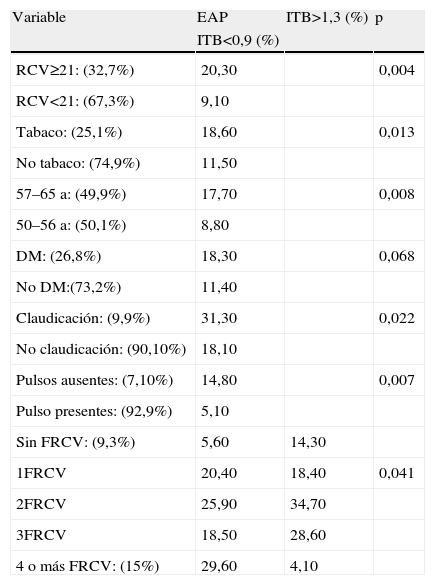
En la tabla 2, se refleja una relación significativa entre la EAP y el RCV≥21 (p=0,004), la edad (p=0,008) y el tabaco (p=0,013). Aunque no hubo asociación estadísticamente significativa (p=0,068), se observó mayor frecuencia de EAP cuando los participantes presentaban diabetes mellitus y apareció una asociación significativa entre el ITB<0,9 y la suma de FRCV modificables (p=0,041). Destacando, que de los 38 sujetos (9,3%) sin FRCV modificables el 19,9% tenía un ITB patológico global (5,6%, ITB<0,9 y 14,3%, ITB>1,3).
Asociación del ITB en el total de la población
| Variable | EAP | ITB>1,3 (%) | p |
| ITB<0,9 (%) | |||
| RCV≥21: (32,7%) | 20,30 | 0,004 | |
| RCV<21: (67,3%) | 9,10 | ||
| Tabaco: (25,1%) | 18,60 | 0,013 | |
| No tabaco: (74,9%) | 11,50 | ||
| 57–65a: (49,9%) | 17,70 | 0,008 | |
| 50–56a: (50,1%) | 8,80 | ||
| DM: (26,8%) | 18,30 | 0,068 | |
| No DM:(73,2%) | 11,40 | ||
| Claudicación: (9,9%) | 31,30 | 0,022 | |
| No claudicación: (90,10%) | 18,10 | ||
| Pulsos ausentes: (7,10%) | 14,80 | 0,007 | |
| Pulso presentes: (92,9%) | 5,10 | ||
| Sin FRCV: (9,3%) | 5,60 | 14,30 | |
| 1FRCV | 20,40 | 18,40 | 0,041 |
| 2FRCV | 25,90 | 34,70 | |
| 3FRCV | 18,50 | 28,60 | |
| 4 o más FRCV: (15%) | 29,60 | 4,10 |
DM: diabetes; EAP: arteriopatía periférica; FRCV: factores de riesgo cardiovascular; ITB: índice tobillo-brazo; RCV: riesgo cardiovascular.
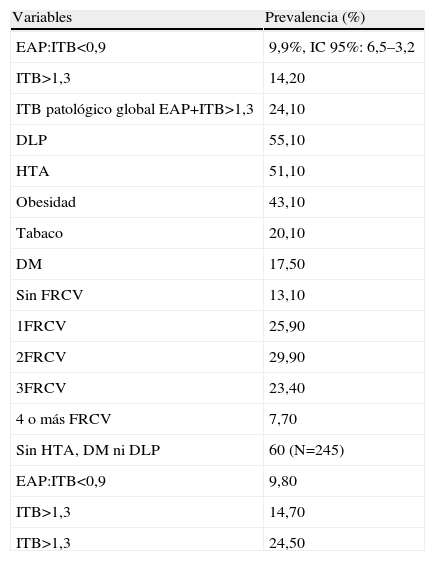
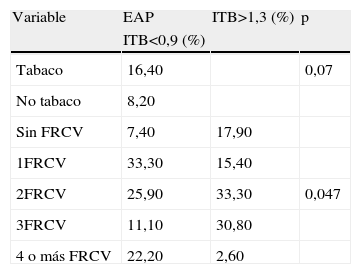
En el subgrupo con RCV<21 (67,3% del total) (tabla 3) la prevalencia de EAP fue casi del 10% y el 24,1% presentaban un ITB patológico global (14,2%, ITB>1,3 y 9,9%, ITB<0,9), (tabla 3). Es decir, el 16,2% del total de la muestra (n=407), tenía el RCV<21 y un ITB patológico. Un 13,1% no presentaba FRCV modificables. En este mismo subgrupo había un 60% (n=245) sin HTA, DM ni DLP que tenía una prevalencia de ITB patológico global del 24,5% (n=60): 9,8% con ITB<0,9 y 14,7% con ITB>1,3 (tabla 3). Se encontró una relación significativa (p=0,047) entre EAP y la suma de FRCV observándose, que del 13%, sin FRCV el 20,4% tenía un ITB patológico global (7,4% con ITB <0,9 y 13% con ITB>1,3) (tabla 4).
Características subgrupo RCV<21, n=274 (67,3% del total)
| Variables | Prevalencia (%) |
| EAP:ITB<0,9 | 9,9%, IC 95%: 6,5–3,2 |
| ITB>1,3 | 14,20 |
| ITB patológico global EAP+ITB>1,3 | 24,10 |
| DLP | 55,10 |
| HTA | 51,10 |
| Obesidad | 43,10 |
| Tabaco | 20,10 |
| DM | 17,50 |
| Sin FRCV | 13,10 |
| 1FRCV | 25,90 |
| 2FRCV | 29,90 |
| 3FRCV | 23,40 |
| 4 o más FRCV | 7,70 |
| Sin HTA, DM ni DLP | 60 (N=245) |
| EAP:ITB<0,9 | 9,80 |
| ITB>1,3 | 14,70 |
| ITB>1,3 | 24,50 |
DLP: dislipemia; DM: diabetes; EAP: arteriopatía periférica; FRCV: factores de riesgo cardiovascular HTA: hipertensión; IC: intervalo de confianza; ITB: índice tobillo-brazo.
Asociación del ITB en el subgrupo con RCV<21
| Variable | EAP | ITB>1,3 (%) | p |
| ITB<0,9 (%) | |||
| Tabaco | 16,40 | 0,07 | |
| No tabaco | 8,20 | ||
| Sin FRCV | 7,40 | 17,90 | |
| 1FRCV | 33,30 | 15,40 | |
| 2FRCV | 25,90 | 33,30 | 0,047 |
| 3FRCV | 11,10 | 30,80 | |
| 4 o más FRCV | 22,20 | 2,60 |
ITB: índice tobillo-brazo; EAP: arteriopatía periférica; FRCV: factores de riesgo cardiovascular.
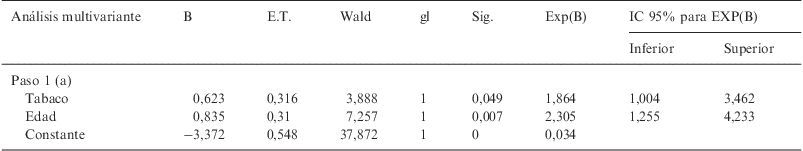
Tras realizar un análisis multivariante con regresión logística múltiple, nos llamó la atención que el tabaco se relacionaba con el ITB<0,9 (EAP) independientemente de la edad (OR: 1,86, p=0,049, IC 95%: 1,004–3,46), casi duplicando en todos los grupos de edad el riesgo de padecer EAP (tabla 5).
Asociación de la EAP y tabaquismo independiente de la edad.
| Análisis multivariante | B | E.T. | Wald | gl | Sig. | Exp(B) | IC 95% para EXP(B) | |
| Inferior | Superior | |||||||
| Paso 1 (a) | ||||||||
| Tabaco | 0,623 | 0,316 | 3,888 | 1 | 0,049 | 1,864 | 1,004 | 3,462 |
| Edad | 0,835 | 0,31 | 7,257 | 1 | 0,007 | 2,305 | 1,255 | 4,233 |
| Constante | −3,372 | 0,548 | 37,872 | 1 | 0 | 0,034 | ||
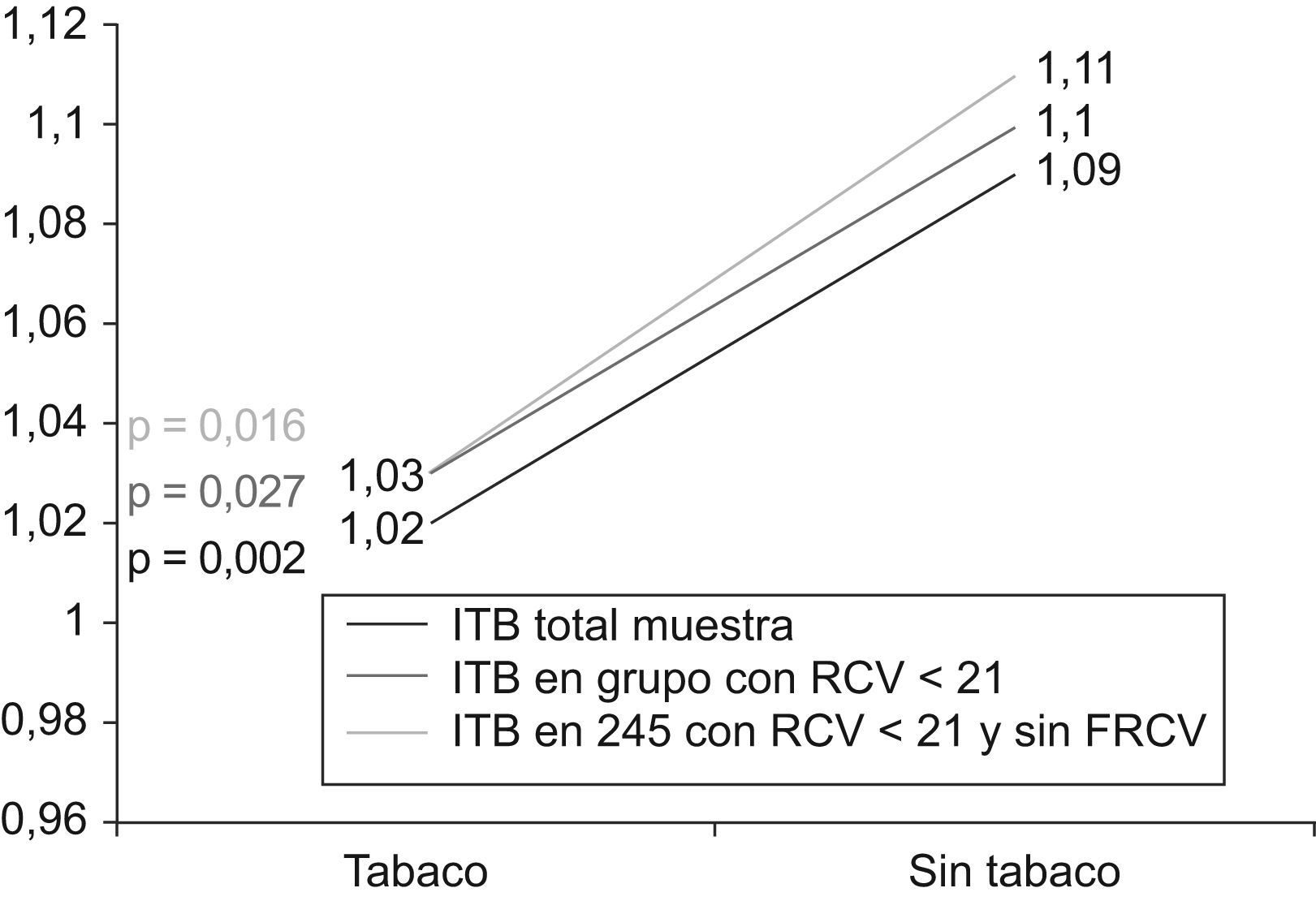
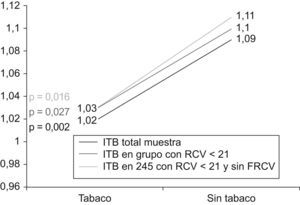
Además en la figura 1, se aprecia como el ITB medio aún estando en valores considerados normales, disminuía siete centésimas puntuales en el grupo de fumadores tanto en el total de la muestra (p=0,002), como en el subgrupo con RCV<21 (p=0,027, p=0,016).
Discusión y conclusionesLa alta prevalencia de EAP encontrada en este trabajo (13,3%) concuerda con otros estudios que muestran una prevalencia del 6,9% al 21,4%27,28.
Recientes datos resaltan que un ITB>1,3 se asocia con un riesgo de mortalidad cardiovascular similar al de sujetos con un ITB<0,925,29. De ahí, la importancia de definir el ITB patológico global.
Es evidente, como muestra el estudio MERITO I, que la prevalencia de ITB bajo es mayor en sujetos con RCV alto30. Esto concuerda con los resultados del presente trabajo donde la EAP se asocia con el RCV≥21.
El hallazgo de un ITB bajo en casos de riesgo moderado, supondría una reclasificación a alto riesgo, por lo que algunos estudios sugieren la medida del ITB además de otros métodos de evaluación del riesgo, con el fin de mejorar la estratificación del riesgo cardiovascular25,29,31,32. En este trabajo, se observa una alta prevalencia (9,8%) de ITB<0,9 en los participantes con RCV<21 y sin FRCV asociados.
En estudios donde el 30% de la población es fumadora, el 50% de la EAP puede atribuirse al tabaco ya que es un potente factor de riesgo para la EAP sintomática, aún más que para la enfermedad coronaria32–35. En concordancia con ello, este trabajo refleja la fuerte asociación del tabaco con la EAP, observando como la presencia del tabaquismo por sí sólo casi duplica el riesgo de padecer EAP en todos los casos independientemente de la edad. Puede verse además, como el ITB disminuye con el tabaco acercándose a valores de riesgo35.
La mayor rentabilidad en el uso del ITB reside en los casos con EAP asintomática, indicando la importancia de una búsqueda exhaustiva de enfermedad vascular en otros territorios25,32,33.
Las guías de práctica clínica en la prevención cardiovascular recomiendan la estimación del riesgo global individual como herramienta básica para realizar una intervención eficiente. El poder predictivo de las ecuaciones o tablas de riesgo, no cumple todas las expectativas puestas en ellas, ya que al aplicarlas, muchos de los sujetos que desarrollan eventos cardiovasculares no estaban clasificados como de alto riesgo. Por lo tanto, parece que el Doppler portátil puede ser un método no invasivo indicado como ayuda en la estratificación del riesgo global y supondría un valor añadido a la estimación del RCV25.
Dado que este estudio es meramente descriptivo, está limitado a la dificultad para establecer relación de causalidad. Pero aún así, aporta datos que justifican la utilidad del ITB en cualquier consulta de AP25,33,34.
Como resumen destacar:
- •
La alta prevalencia encontrada de EAP y de ITB>1,3.
- •
Independientemente del RCV y de los FRCV modificables, uno de cada cuatro sujetos varones de entre 50 y 65 años presentó un ITB patológico global.
- •
Se confirmó, una vez más, la fuerte relación de la EAP con el tabaco, que casi duplica el riesgo de padecerla.
Por último, comentar que es necesario utilizar todas las herramientas disponibles en nuestro ámbito profesional para mejorar la detección precoz de arteriosclerosis, y así, establecer estrategias de prevención no sólo secundarias sino primarias. De este modo, con un manejo eficiente de los FRCV, podremos prevenir eventos vasculares y contribuir a disminuir la morbimortalidad cardiovascular y/o mejorar la calidad de vida de nuestros pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Carmen Dolores Rodríguez Domínguez, María Josefa Aledo Romero.