La relación de las cifras de presión arterial (PA) con el riesgo cardiovascular es continua a partir de niveles de 115/75mm Hg1. Por ello, aunque la definición de hipertensión arterial (HTA) sigue siendo la existencia de unos niveles de PA confirmados en varias visitas iguales o superiores a 140mm Hg de PA sistólica (PAS) y/o iguales o superiores a 90mm Hg de PA diastólicas (PAD), las cifras de PA óptimas son aquellas que están por debajo de 120/80mm Hg.
Medida adecuada de la PA y diagnóstico de HTA: El diagnóstico de HTA requiere, en primer lugar, la utilización de monitores validados2, y de una metodología adecuada3. La medida de la PA se hace en la práctica clínica por métodos no invasivos, en general de tipo oscilométrico, el cual ha ido desplazando progresivamente a la medida clásica mediante esfigmomanómetro de mercurio3. Aún utilizando una metodología adecuada y monitores validados, la PA presenta una importante variabilidad, en función de que la medida sea realizada en la clínica, por el médico, o por la enfermera, mediante medida automática de la PA, con o sin presencia de observador, por lo que se recomienda su confirmación con la medida ambulatoria, mediante monitorización ambulatoria de la PA durante 24 horas (MAPA)4 o mediante automedidas estandarizadas de la PA en domicilio, (AMPA)5, muy especialmente en la HTA de grado 1 (PAS 140-159mm Hg y o PAD 90-99mm Hg. Ambas técnicas son complementarias, pero la MAPA aporta una información adicional y relevante sobre el ritmo circadiano de la PA.
Estos aspectos están bien recogidos en las guias6, pero no siempre se llevan a cabo, pues una evaluación adecuada de la PA en al menos la primera visita requiere un periodo de reposo previo de 5 minutos, la medida de la PA en varias ocasiones (en
general 3 medidas, separadas por al menos 1 minuto), así como la media de la PA en bipedestación (tras 1-3 minutos), por lo que consume tiempo (aproximadamente unos 15 minutos) (Figura 1), pero es lo necesario para un correcto diagnóstico de HTA, de la misma forma que exigimos unos criterios de calidad en los resultados de las pruebas analíticas solicitadas en la práctica clínica. Un aspecto a mejorar es la formación especifica de los estudiantes de medicina y otros profesionales sanitarios en la medida de la PA, pues como se desprende de algunos estudios llevados a cabo en estudiantes de medicina, existen muchos aspectos a mejorar en lo que respecta a los conocimientos necesarios para una adecuada medida de la PA7,8.
Por otra parte y aún utilizando una metodología correcta en la medida de la PA, hay que asumir la variabilidad propia de la PA, tanto la observada a corto plazo, que se puede estimar a partir de los valores de la MAPA, como la observada a mediano y largo plazo. En la ultima década se ha hecho un especial énfasis en la relación entre el aumento de la variabilidad de la PA entre visitas y un mayor riesgo de enfermedad cardiovascular, especialmente ictus9.10. Esta variabilidad de la PA entre visitas puede ser debida a múltiples causas aún no bien estudiadas (Tabla 1).
Factores que podrían incrementar la variabilidad de la PA entre visitas:
| ✓ Pobre adherencia al tratamiento |
| ✓ Exceso en la ingesta de sodio |
| ✓ Fluctuaciones en el peso corporal |
| ✓ Ingesta de fármacos no prescritos (ex AINES) |
| ✓ Efecto bata blanca |
| ✓ Momentos de la medida de la PA |
| ✓ Alteraciones del sueño |
| ✓ Disfunción autonómica |
| ✓ Aumento de la actividad simpática |
| ✓ Efecto del envejecimiento |
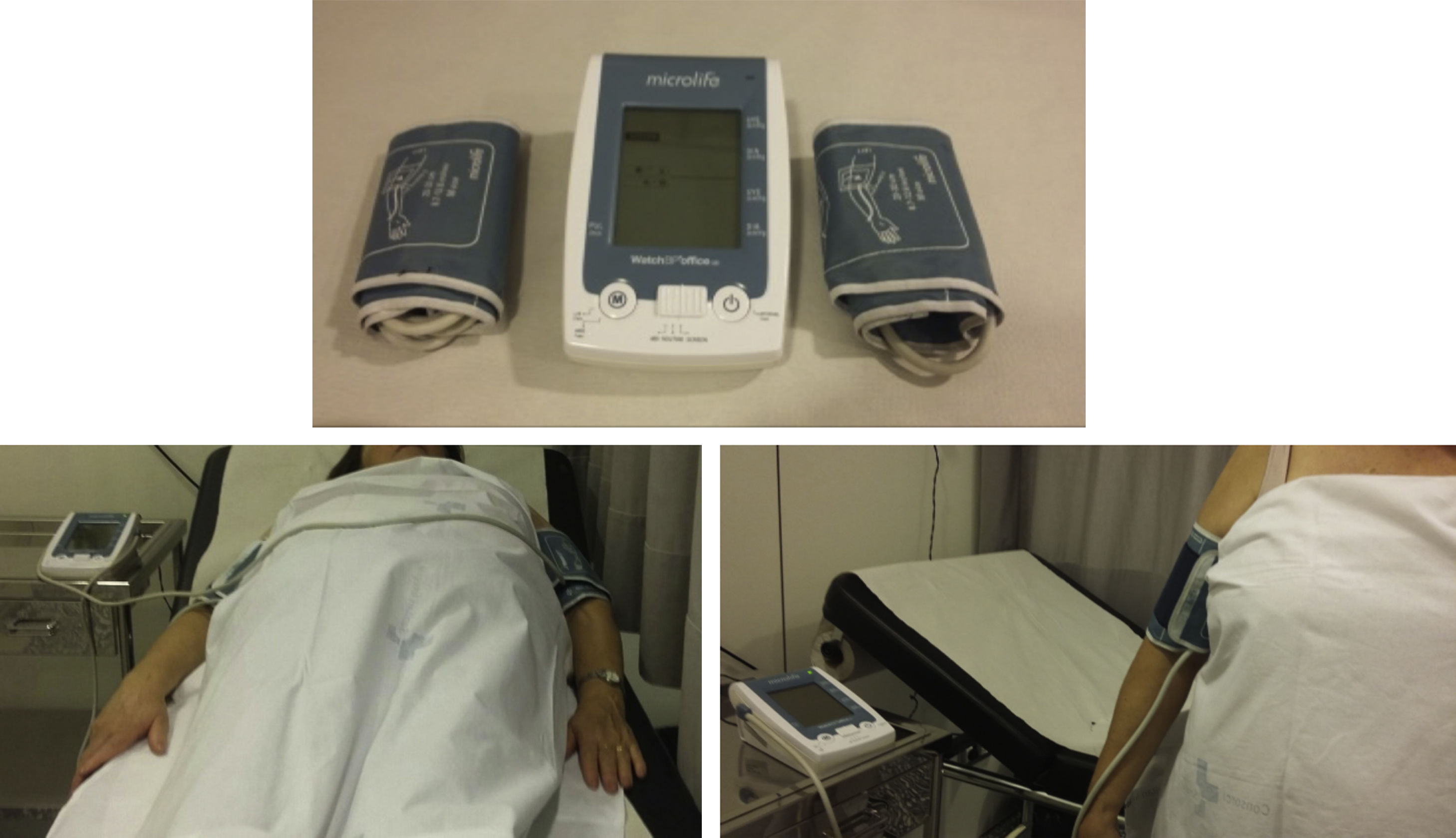
Medida simultanea de la PA en ambos brazos: La Guía de la Sociedad Europea de Cardiología (ESC) y de la Sociedad Europea de Hipertensión (ESH) para el manejo de la hipertensión arterial6 de 2018 especifica que inicialmente la PA debe ser medida en ambos brazos, idealmente mediante una medida simultanea en ambos brazos. El documento Estándares SEA 2019 11 también recoge como criterio de calidad la medida simultánea de la PA en ambos brazos. Ello se basa en la información adicional que aporta, tanto para el manejo del paciente hipertenso, como para la evaluación de su riesgo vascular.
Asimetría de los valores de PA entre ambos brazos e incremento del riesgo vascularEn los últimos años se ha producido un reconocimiento cada vez mayor de la relevancia clínica de las diferencias de PA en la toma simultánea entre ambos brazos. Hace ya 12 años, Agarwal et al12, en un estudio levado a cabo en 421 pacientes, mostró que cada 10mm Hg de diferencia en la PAS entre ambos brazos, se asociaba a una aumento de la mortalidad: HR de 1,24 (IV 95% 1,01.1,52) después de ajustar por la media de PAS y la presencia de enfermedad renal crónica. Un metanálisis posterior 13 mostró que una diferencia de PAS entre ambos brazos ≥ 10mm Hg o ≥ 15mm Hg permitía identificar a pacientes de mayor riesgo vascular. Una diferencia de PAS entre brazos ≥ 15mm Hg se asociaba a un aumento en el riesgo de enfermedad vascular periférica (RR 2,5; IC 95% 1,6-3,8), y enfermedad cerebrovascular (RR 1,6; IC 95% 1,1-2,4), y también a un incremento en la mortalidad cardiovascular (RR 1,7;IC 95% 1,1-2,5) y la mortalidad total (RR 2,4; IC 95% 1,5-3,9). Estos resultados han sido confirmados en otras publicaciones posteriores, como en el estudio de Framingham14, en el que se observó que la diferencia de PAS entre ambos brazos (≥ 10mm Hg) se asociaba a un aumento en la incidencia a de eventos cardiovasculares (RR 1,38; IC 95% 1,09.1,75). Otros estudios más recientes han mostrado una asociación entre las diferencias de PAS entre ambos brazos y la enfermedad cerebrovascular 15–18:. Tomiyama et al., 19 han publicado un metanálisis que incluyó a 11.726 sujetos sin historia previa de enfermedad cardiovascular, seguidos durante 7,4 años, periodo en el que 249 sujetos presentaron un ictus. La diferencia de PAS ≥ 15mm Hg entre ambos brazos se asoció con una RR de aparición de ictus de 2,42; (IC 95% 1,27-4,60).
Diferencias de PAS entre ambos brazos<10mm Hg son de menor valor y tienen una pobre reproducibilidad20. Por otra parte, una diferencia de PAS entre ambos brazos ≥ 30mm Hg es una clara sospecha de estenosis de la arteria subclavia13,21. En los pacientes con diagnóstico angiográfico de estenosis de la arteria subclavia ≥ 50%, la media de diferencias de PAS entre ambos brazos fue de 36mm Hg13.
En el original publicado por Ena et al.22 en este número de la revista se presentan los datos de un estudio realizado en 139 pacientes con una edad media de 70,1 años, y una duración media de la diabetes de 10,8 años, y tras 5 años de seguimiento observaron que era frecuente una diferencia de PAS>10mm Hg entre ambos brazos, la cual afectaba al 36% de los pacientes, y se asociaba con una mayor tasa de mortalidad de cualquier causa (RR 1,64; IC 95% 1,06-2,53). Como limitación de este estudio cabe señalar que se hizo una medida consecutiva de la PA y no simultánea de la PA, en ambos brazos, lo cual podría sobrestimar las diferencias. En un estudio previo, llevado a cabo también en 727 sujetos con diabetes tipo 1 o tipo 2 23, y medida simultánea de la PA en ambos brazos, la prevalencia de diferencia de PAS ≥ 10mm Hg, fue más baja (8,6%) que la observada en el estudio anteriormente comentado, pero mayor que en el grupo control (2,9%). La diferencia de PAS entre ambos brazos ≥ 10mm Hg se asoció a un aumento significativo de la mortalidad cardiovascular (RR de 3,5; IC 1,0-13,0), y la diferencia, ≥ 15mm Hg a una RR de 9,0 (IC 2,0-41,0).
En conclusión, una medida adecuada de la PA consume tiempo, pero es imprescindible para un correcto diagnóstico de la HTA. Por otra parte, una evaluación inicial de la PA, al menos en los pacientes con sospecha de elevado riesgo vascular, debe incluir la medida simultánea de la PA en ambos brazos, y la PA en bipedestación, ya que aportan una información de gran interés para el manejo de los pacientes hipertensos, diabéticos, y de los que presentan un elevado riesgo vascular.