Análisis de situación de la insuficiencia cardiaca en una zona de salud y evaluación de criterios de calidad.
MétodoEstudio observacional transversal de los pacientes diagnosticados de insuficiencia cardiaca mediante historia clínica en el programa informático «Turriano». Se analizan las variables: comorbilidades, control de factores de riesgo cardiovascular (FRCV), tratamientos, número de enfermedades crónicas e ingresos. También se analiza el grado de adherencia terapéutica para fármacos en relación con la insuficiencia cardiaca mediante la determinación del cociente entre el porcentaje de fármacos prescritos y el de fármacos retirados de farmacia, según el programa de prescripción de Turriano. El estudio consiste en un ciclo de mejora o ciclo evaluativo, siguiendo la metodología propuesta por Palmer para evaluar la calidad de la asistencia ambulatoria.
ResultadosSe incluyó a 161 pacientes, con una edad media de 81,24 años; un 54,6% eran mujeres. Las dolencias asociadas eran hipertensión arterial (95%), diabetes (42,2%), dislipidemias (8,9%), obesidad (49,1%) y neoplasias (13,7%). Un 62,2% tenían diagnosticado algún tipo de cardiopatía: el 29,2% cardiopatía isquémica, el 46,6% arritmias cardiacas y el 20,5% valvulopatías. Mas del 60% tenían entre 4 y 6 enfermedades concomitantes. En cuanto a los FRCV, se observa un aceptable control. Un 70% tomaban tratamiento de diuréticos, un 32 y un 35% inhibidores de la enzima conversora de la angiotensina y antagonistas del receptor de la angiotensina II. Más del 20% han tenido 1-2 ingresos en el último año, con descompensación cardiaca como principal causa. Hubo un 16% de mortalidad.
ConclusionesLos pacientes con insuficiencia cardiaca tienen importante número de enfermedades crónicas concomitantes, si bien hay un aceptable control de los FRCV.
To analyse the heart failure situation in a health area, as well quality criteria.
MethodCross-sectional observational study of patients diagnosed with heart failure by collecting data from their clinical history in the «Turriano» computer program. The variables analysed were, comorbidities, control of cardiovascular risk factors, treatments, number of chronic diseases, and admissions. The level of adherence to drugs in relation to heart failure by determining the ratio between the percentage of prescribed drugs and drugs withdrawn from pharmacy is also analysed using the Turriano prescription program. The study consisted of an improvement cycle or evaluative cycle, following the methodology proposed by Palmer to evaluate the quality of ambulatory care.
ResultsA total of 161 patients were included, with a mean age of 81.24 years, and 54.6% were women. Almost all of them (95%) had disease associated high blood pressure, including diabetes 42.2%, dyslipidaemia 8.9%, obesity 49.1%, and cancer 13.7% Some type of heart disease was diagnosed in 62.2% of patients with 29.2% ischaemic heart disease, 46.6% cardiac arrhythmias, and 20.5% valve diseases. More than 60% had between 4 and 6 concomitant diseases. An acceptable control is observed as regards the cardiovascular risk factors. Diuretic treatment was taken by 70%, with 32% and 35% taking angiotensin converting enzyme inhibitors and angiotensin II receptor antagonists. More than 20% have had 1-2 admissions in the last year, with cardiac decompensation being the main cause. There was 16% mortality.
ConclusionsPatients with heart failure have a significant number of chronic concomitant diseases, although there is an acceptable cardiovascular risk factors control. There are quality criteria that can be improved.
Las enfermedades cardiovasculares siguen siendo la primera causa de mortalidad en nuestro entorno, a pesar de las continuas novedades terapéuticas e incluso las mejoras en el control de algún factor de riesgo cardiovascular (FRCV). Lo cierto es que tanto la mortalidad cardiaca como los ingresos hospitalarios por enfermedades cardiacas crónicas presentan cifras inaceptablemente altas1. Aunque parte de la responsabilidad pueda estar en los pacientes (falta de adherencia al tratamiento, estilos de vida poco saludables, etc.), la realidad es que una parte importante de la responsabilidad recae en el personal sanitario, y no porque no haya información suficiente sobre cuál debe ser el mejor tratamiento en cada situación clínica (guías de práctica clínica, protocolos de actuación…) ni porque los médicos no las conozcan, sino porque a la hora de desarrollarlas existen deficiencias estructurales o físicas. Entre ellas, destacaríamos la falta de continuidad asistencial eficiente. En general, diríamos que la comunicación entre niveles asistenciales (primaria-hospital) es francamente mejorable1-4.
Está ampliamente admitido que la insuficiencia cardiaca (IC) es una condición común, creciente y fatal4,5. Prueba de ello es que se constituye como la primera causa de hospitalización entre la población geriátrica, que su incidencia y su prevalencia se incrementan con la edad6-9, que es la tercera causa de muerte cardiovascular (supone un 40% de la restante mortalidad por dicha causa, una vez que se han extraído los datos de cardiopatía isquémica y de accidente cerebrovascular7,8, y que su mortalidad es del 50% a los 5 años6,9,10. La frecuencia de reingreso hospitalario es elevada y se estima en torno a un 30% en los 6primeros meses11-13.
La IC causa considerable morbilidad, con los costes derivados, puesto que muchos pacientes requieren frecuentes y prolongadas hospitalizaciones14-16. Así, en un estudio realizado en Atención Primaria17 (AP), se observó que la IC perjudicaba la calidad de vida del individuo más que cualquier otra enfermedad crónica. Entraña, de este modo, tan mal pronóstico que la mortalidad en aquellos casos de IC severa es peor que la de los cánceres más comunes6,7,18.
Por todo ello, involucrar a la AP de salud en el manejo de la IC, con la consultoría del especialista, es de particular interés, dado su conocimiento de la población a la que concierne y de sus diferencias culturales, sociales y económicas. Además, puede implicar a la población de modo activo en la planificación y gestión del sistema sanitario para una mayor eficiencia19-22. Debe considerarse, además, que la prevención es parte indispensable de los conocimientos del médico de AP23 y que, por tanto, este debe conocer aquellos factores sociales que condicionan la enfermedad. Tales conceptualizaciones nos llevan de nuevo hacia considerar al profesional de AP como el mayor agente sanitario para el manejo de la IC que, dada su cronicidad, requiere un cuidado continuo, que debe apoyarse en las pertinentes consultas y orientaciones del especialista en Cardiología. Ello se corresponde, además, con la situación vigente en otras latitudes, como el Reino Unido, en donde la mayor parte de los pacientes con IC son tratados por el médico general24.
El paciente con IC tiene un riesgo alto de muerte e ingreso hospitalario, además de un deterioro significativo de la calidad de vida, y su manejo es complejo, ya que requiere constantes cambios del tratamiento y ajustes de dosis, así como un seguimiento estrecho. Por tanto, la IC requiere un control de su manejo y seguimiento y, en consecuencia, una coordinación entre AP y Cardiología25-27.
Así, los objetivos del presente estudio son hacer un análisis de situación en cuanto al manejo de la IC en nuestra área para elaborar un programa de mejora continua de calidad integrado hospital-AP para la gestión de la IC en un entorno de práctica real en un área sanitaria integral urbana y determinar la eficacia de su implantación en mortalidad y reingresos de pacientes con IC.
MétodoInicialmente se plantea un estudio transversal observacional que analiza las historias clínicas de todos los pacientes mayores de 18 años diagnosticados de IC en el programa informático de consulta Turriano, utilizado por AP en el Servicio de Salud de Castilla-La Mancha (SESCAM), que tiene acceso a las historias clínicas de Cardiología incluidas en el programa Mambrino a través del visor clínico.
Se detectaron 161 casos de IC en una población de 17.126 personas mayores de 18 años incluidas en la cobertura de la zona básica de salud.
Se incluyen análisis de variables antropométricas (edad, sexo, peso, talla, índice de masa corporal [IMC]), variables clínicas (hipertensión arterial [HTA], diabetes, hiperlipidemias, obesidad, tabaquismo, alcohol, tratamientos, enfermedades crónicas concomitantes, pruebas diagnósticas) y variables de evolución (complicaciones, número de ingresos e, incluso, mortalidad).
El estudio consiste en un ciclo de mejora o ciclo evaluativo, siguiendo la metodología propuesta por Palmer para evaluar la calidad de la asistencia ambulatoria.
Se llevó a cabo en el marco de la AP, con la participación de 10 médicos, 3residentes de Medicina Familiar y Comunitaria del equipo de AP y un cardiólogo del área, a lo largo del año 2017.
Se seleccionan 20 criterios de calidad en el manejo de la IC, se comprobó su validez y fiabilidad mediante pruebas de concordancia simple e índices de kappa que, en ningún caso, fueron inferiores a 0,6. Los criterios fueron los siguientes:
- 1.
Que constara en la historia el diagnóstico correcto y su causa.
- 2.
Enfermedades crónicas concomitantes.
- 3.
Recomendaciones sobre dieta.
- 4.
Recomendaciones sobre ejercicio.
- 5.
Toma de peso en los últimos 3meses.
- 6.
Toma de peso en el último año.
- 7.
Toma de tensión arterial en los últimos 3meses.
- 8.
Toma de tensión arterial en el año.
- 9.
Analítica, al menos, en el último año.
- 10.
Análisis de iones en el último año.
- 11.
Frecuencia cardiaca en los últimos 3meses.
- 12.
Frecuencia cardiaca en el último año.
- 13.
ECG último año.
- 14.
Ecocardiografía en el último año.
- 15.
Control de factores de riesgo cardiovascular: tensión arterial.
- 16.
Control de factores de riesgo cardiovascular: glucemia.
- 17.
Control de factores de riesgo cardiovascular: hemoglobina glicosilada.
- 18.
Control de factores de riesgo cardiovascular: colesterol total.
- 19.
Control de factores de riesgo cardiovascular: triglicéridos.
- 20.
Control de factores de riesgo cardiovascular: cLDL.
También se analiza el grado de adherencia terapéutica para fármacos en relación con la IC mediante la determinación del cociente entre el porcentaje de fármacos prescritos y el de fármacos retirados de farmacia, según el programa de prescripción de Turriano.
Criterios de inclusión: pacientes de ambos sexos mayores de 18 años, con diagnóstico de IC en su documentación clínica entre el 1/1/ 2016 y el 31/12/2017. Pacientes ambulatorios.
Criterios de exclusión: pacientes menores de 18 años. Mujeres en período de gestación.
De todos los pacientes, se recogió, en el cuaderno de recogida de datos, la información de las variables sociodemográficas y clínicas. Se realizó un análisis descriptivo de las características sociodemográficas y clínicas de la población de estudio.
Los resultados de la primera evaluación se presentan como porcentaje de cumplimiento de los diferentes criterios, con un intervalo de confianza del 95%, y se representan gráficamente mediante diagramas de barras.
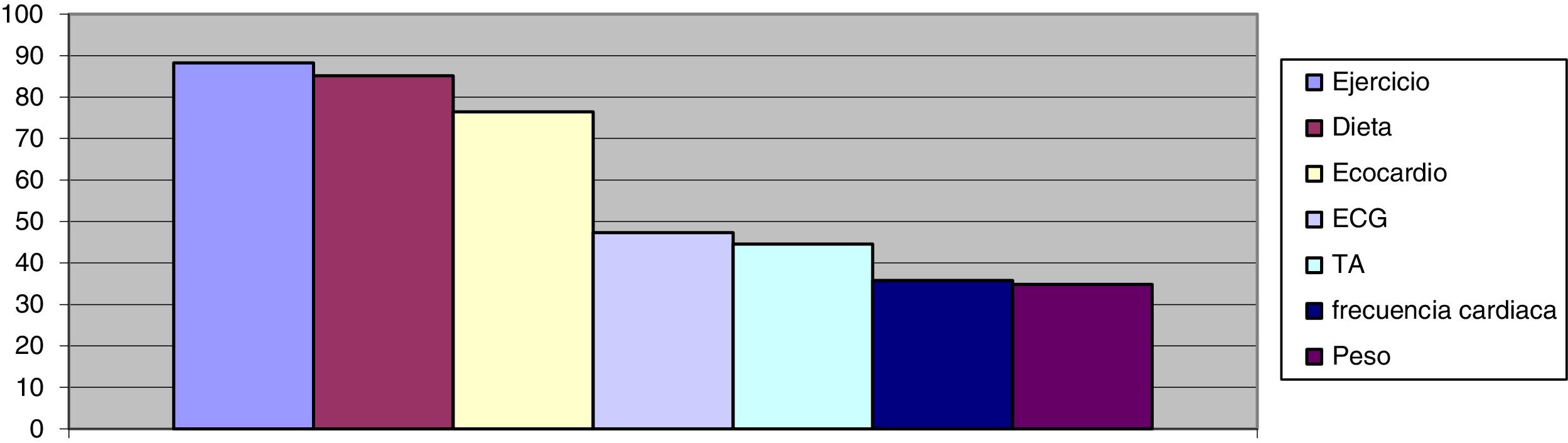
Se realiza un diagrama de Pareto, que recoge el grado de incumplimiento de cada uno de los criterios evaluados, así como su frecuencia relativa acumulada.
Basado en el análisis de datos obtenido, se diseña una intervención de mejora, mediante un diagrama de afinidades realizado con los investigadores, en sesiones específicas previstas a tal efecto.
Para el análisis de los datos se utilizó el programa estadístico SPSS21.
ResultadosHan participado 161 pacientes diagnosticados de IC en nuestra zona de salud. La edad media fue de 81,24±9,59 años (máximo 100 y mínimo 48); eran mujeres un 54%.
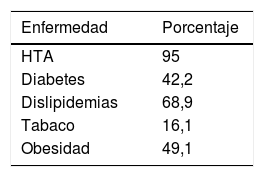
En cuanto a la prevalencia de FRCV, tenemos que la hipertensión, sobre todo, y las dislipidemias son los más frecuentes (tabla 1).
Un 62,2% tenían diagnosticado algún tipo de cardiopatía: el 29,2% cardiopatía isquémica, el 46,6% arritmias cardiacas y un 20,5% valvulopatías.
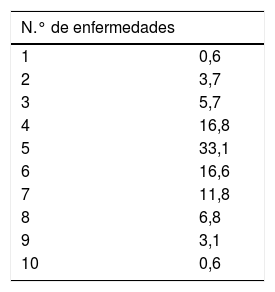
Los pacientes con IC tienen número alto de enfermedades crónicas concomitantes, entre 4 y 6, más del 60% de los casos (tabla 2).
Aproximadamente un 14% tienen también una enfermedad oncológica.
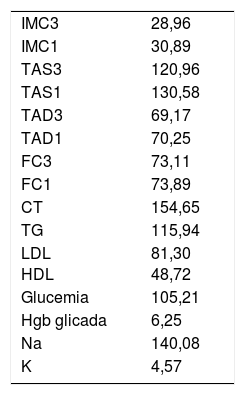
Según los datos de exploración y analítica, las principales variables se encuentran aceptablemente controladas (tabla 3).
Datos de la última consulta
| IMC3 | 28,96 |
| IMC1 | 30,89 |
| TAS3 | 120,96 |
| TAS1 | 130,58 |
| TAD3 | 69,17 |
| TAD1 | 70,25 |
| FC3 | 73,11 |
| FC1 | 73,89 |
| CT | 154,65 |
| TG | 115,94 |
| LDL HDL | 81,30 48,72 |
| Glucemia | 105,21 |
| Hgb glicada | 6,25 |
| Na | 140,08 |
| K | 4,57 |
CT: colesterol total; FC1: último año; FC3: frecuencia cardiaca en los últimos 3 meses; HDL: colesterol HDL; Hgb: hemoglobina; IMC1: último año; IMC3: últimos 3 meses; LDL: colesterol LDL; TAD1: último año; TAD3: tensión arterial diastólica en los últimos 3 meses; TAS1: último año; TAS3: tensión arterial sistólica en los últimos 3 meses; TG: triglicéridos.
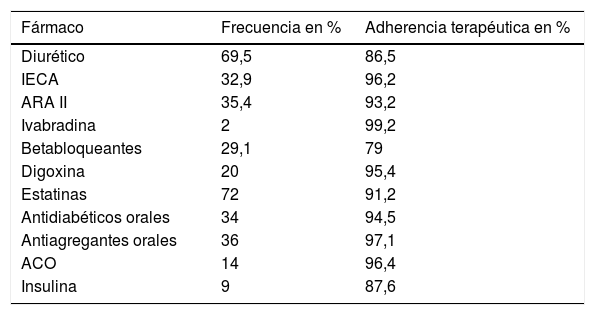
En cuanto a los tratamientos que están tomando, se observa que los diuréticos y las estatinas son los más utilizados seguidos de los IECA y ARA II. Hay una adherencia terapéutica buena; los diuréticos y la insulina son los que peor porcentaje tienen (tabla 4).
Principales tratamientos
| Fármaco | Frecuencia en % | Adherencia terapéutica en % |
|---|---|---|
| Diurético | 69,5 | 86,5 |
| IECA | 32,9 | 96,2 |
| ARA II | 35,4 | 93,2 |
| Ivabradina | 2 | 99,2 |
| Betabloqueantes | 29,1 | 79 |
| Digoxina | 20 | 95,4 |
| Estatinas | 72 | 91,2 |
| Antidiabéticos orales | 34 | 94,5 |
| Antiagregantes orales | 36 | 97,1 |
| ACO | 14 | 96,4 |
| Insulina | 9 | 87,6 |
ACO: anticoagulantes orales; ARA II: antagonistas de los receptores de la angiotensina II; IECA: inhibidor de la enzima convertidora de angiotensina.
Han tenido ingresos por IC un 34,25% y, de estos, han ingresado una vez el 16,8%; 2 el 7,5%; 3 el 3,7% y de 4 a 7 veces el 5%.
Las principales causas de ingreso o reingreso han sido la descompensación cardiaca, sobre todo, y neumonía o infección de vías respiratorias bajas (tabla 5).
Causas de ingresos
| Causa | Frecuencia en % |
|---|---|
| Descompensación por insuficiencia cardiaca | 44,6 |
| Descompensación por FA | 5 |
| Sepsis urinaria | 5 |
| ACV | 25 |
| Neumonía | 39 |
| Infección respiratoria baja | 36,5 |
| Derrame pleural | 5 |
| Por focalidad neurológica | 7 |
| IAM | 7 |
| Hematuria franca | 5 |
| Gripe A | 7 |
| Cáncer | 7 |
| Edema agudo de pulmón | 7,5 |
| Fractura de cadera | 7 |
| Sepsis biliar | 5 |
| Ingreso por TAVI | 7,5 |
ACO: anticoagulantes orales; ARA II: antagonistas de los receptores de la angiotensina II; IECA: inhibidor de la enzima convertidora de angiotensina.
Al hacer relación estadística de las variables, podemos ver relación estadísticamente significativa de la edad, sexo y n.° de enfermedades crónicas asociadas con mayor número de ingresos y mortalidad (p <0,005).
En cuanto al cumplimiento de los criterios de calidad fijados tenemos:
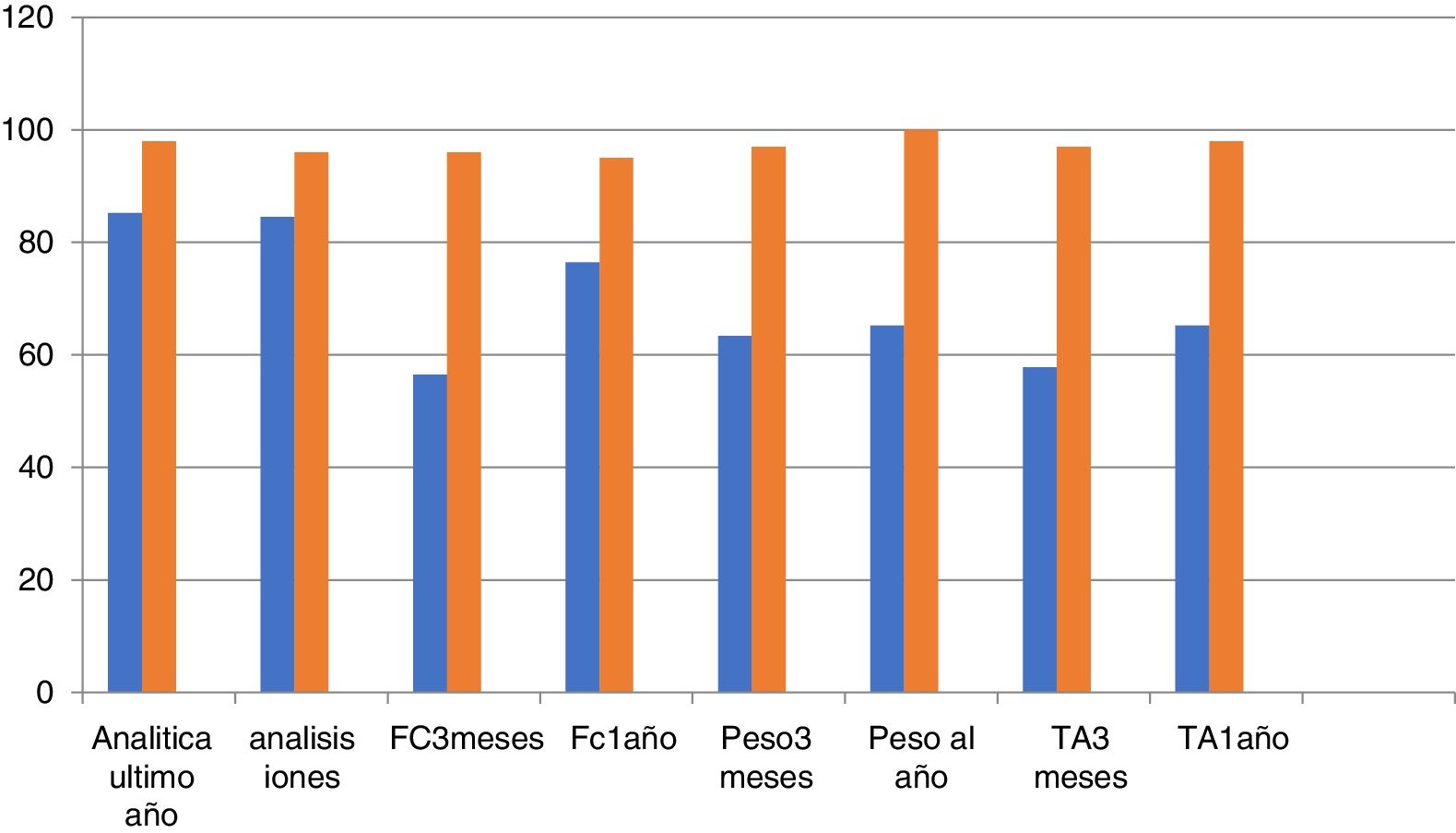
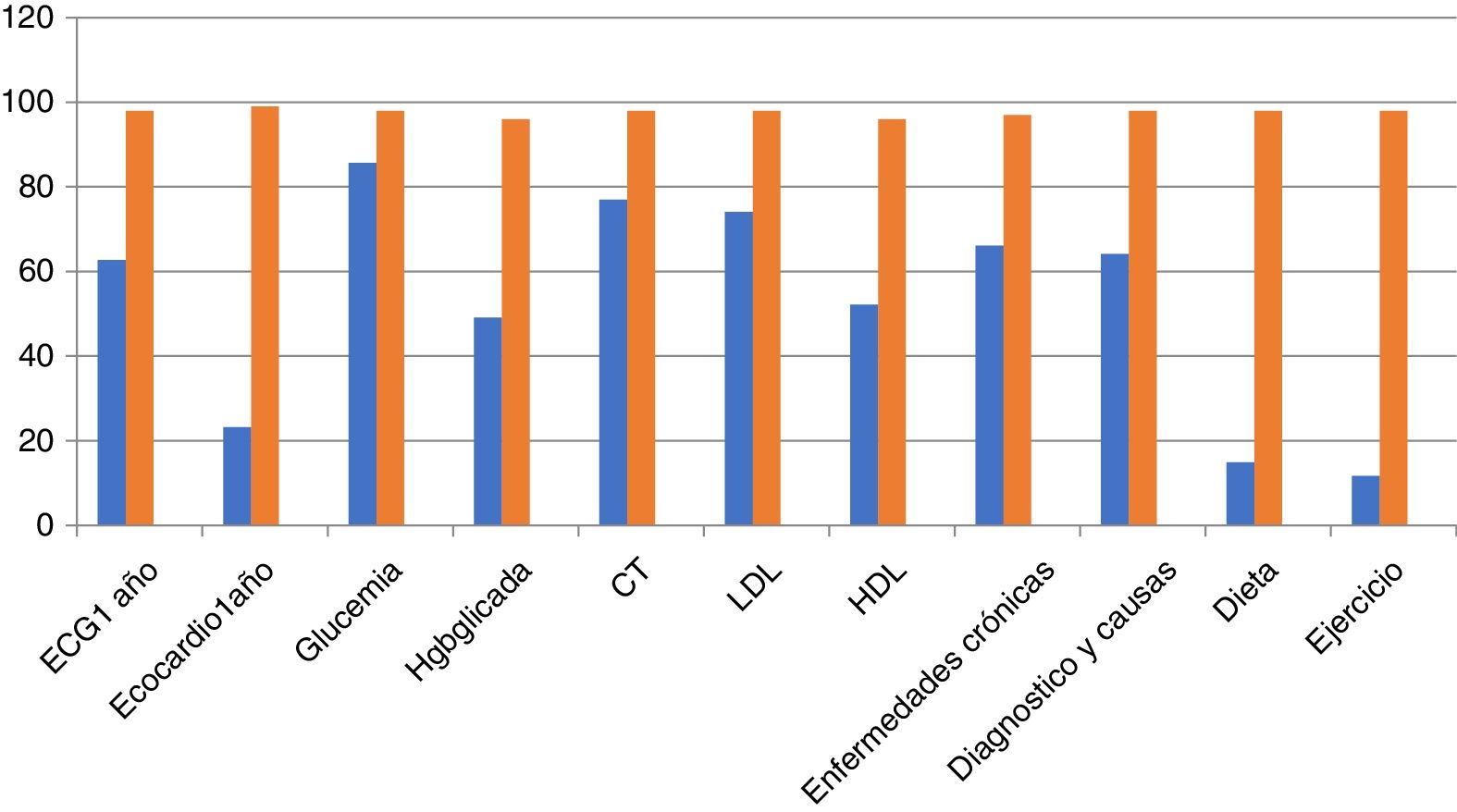
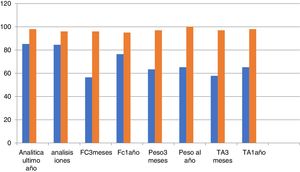
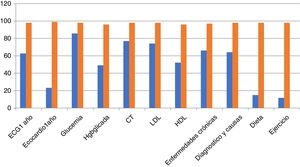
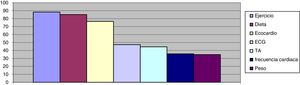
Podemos observar en las figuras 1 y 2 el grado de cumplimiento de los criterios: se aprecia, sobre todo, como la ecocardiografía anual y la indicación de dieta y ejercicio son los criterios con peor cumplimiento. También llama la atención que la electrocardiografía anual o el registro de peso, la frecuencia cardiaca e incluso las cifras tensionales tienen un registro relativamente bajo.
DiscusiónLa IC es un síndrome clínico frecuente en el que convergen distintas enfermedades cardiacas o sistémicas. Se trata de un síndrome clínico complejo en el que los pacientes presentan síntomas (disnea, inflamación de tobillos, etc.) y signos típicos (estertores pulmonares, elevación de la presión venosa yugular, etc.) como consecuencia de una anomalía de la estructura o de la función cardiaca. Afecta al 1-2% de la población adulta en los países desarrollados. Este porcentaje aumenta drásticamente con la edad hasta llegar a un 10-20% en el grupo de pacientes de 70-80 años. Este hecho está directamente relacionado con el aumento en la expectativa de vida y con la mayor supervivencia de los pacientes con cardiopatías. Constituye la primera causa de ingreso hospitalario en las personas mayores de 65 años y representa algo más del 2% del gasto sanitario nacional.
En este estudio se aprecia una incidencia de IC del 1% que, si bien está en concordancia con otros estudios publicados, es una cifra inferior a las de otros estudios nacionales, que refieren incidencias del 5%. Esta diferencia se puede justificar por un infradiagnóstico o por mala codificación diagnóstica en la historia clínica1-3.
Se observa en estos pacientes una alta tasa de HTA (95%) y de cardiopatías (65%), lo que concuerda con las teorías fisiopatológicas existentes de que ambas deterioran el músculo cardiaco para llegar a IC27,28.
Se presenta una relación estadísticamente significativa entre el número de enfermedades crónicas y los ingresos hospitalarios o mortalidad, lo que confirman otros estudios que hablan de la alta mortalidad y su complejo manejo, por la frecuencia de comorbilidades.
Un 65% tienen entre 4 y 6 enfermedades crónicas asociadas: HTA (95%); diabetes (42,2%), dislipidemias (68,9%), tabaco (16,1%), obesidad (49,1%) y neoplasias (13,7%). Estos datos confirman el estudio de Nagarajan29 en el que un 40% de los pacientes tienen 5 o más problemas de salud asociados que afectan negativamente a su pronóstico, los más importantes son: HTA (55%), diabetes (31%) y enfermedad pulmonar obstructiva crónica (26%). También son frecuentes: hipercolesterolemia, fibrilación auricular, insuficiencia renal, enfermedad cerebrovascular y demencia.
Mientras que este estudio presenta un 62,2% de los pacientes con diagnóstico de cardiopatía: cardiopatía isquémica (29,2%), arritmias cardiacas (46,6%) y valvulopatías (20,5%), otros estudios30,31 además de la CI y de la HTA, presentan como causas de CI lesiones valvulares o congénitas (10%) y las miocardiopatías (10%). El 10% restante corresponde a arritmias, trastornos de la conducción, estados que cursan con alto gasto cardiaco (anemia, sepsis, tirotoxicosis, Paget), fármacos (algunos quimioterápicos), toxinas (alcohol, cocaína), enfermedades infiltrativas (sarcoidosis, amiloidosis) y diabetes.
En el estudio se observa un aceptable control de los FRCV: TAS (120,96), TAD (69,17), CT (154,65), TG (115,94), LDL (86), glucemia (105,21), Hgb glicada (6,25), mientras que en otros estudios hay peor control de la HTA (un 59,7% tienen más de 140/90), un 49% tienen LDL> 130, un 31,4% tienen un HDL> 31,4%, un 12,3% presentan tabaquismo y un 30,58% tienen IMC> 30.
La IC es una enfermedad con un curso progresivo y letal, comparable al que presentan muchas enfermedades neoplásicas, con una reducción de la supervivencia que se correlaciona directamente con el grado de deterioro de la función cardiaca. La muerte es debida a fallo de bomba o a arritmias ventriculares. No obstante, la evidencia científica ha demostrado que es posible retrasar la evolución de la enfermedad mediante enfoques terapéuticos basados en su fisiopatología, de modo que el tratamiento efectivo ha conseguido una reducción relativa de las hospitalizaciones en los últimos años de un 30-50% y una menor, pero significativa, reducción de la mortalidad.
Los tratamientos utilizados están acordes con la fisiopatología de la IC: diuréticos (69,5%), IECA (32,9%), ARA II (35,4%), ivabradina (2%), betabloqueantes (29,1%), digoxina (20%). También se observa alta adherencia terapéutica: un 91,2% global.
Se observa un cumplimiento de los criterios de calidad relativamente bajo, así la recomendación o registro de la dieta y el ejercicio físico se aprecia en menos del 20%. Los registros de peso, frecuencia cardiaca e incluso cifras tensionales están por debajo del 60% y la realización de una ecocardiografía al año en el 22%.
Los programas de IC pueden variar tanto en aspectos organizativos como en contenidos. Por ello, resultan útiles los instrumentos que permitan evaluar la calidad de estos programas y facilitar su comparación31. Los modelos organizativos para la gestión de la IC que han tenido más éxito en la mejora de los resultados son los que se centran en los pacientes de mayor riesgo, incluyen intervenciones multidisciplinarias y la integración entre las unidades de IC de base hospitalaria y AP, con un papel destacado de la enfermería especializada y comunitaria en el proceso de gestión y coordinación del paciente.
Tras el análisis de resultados por el especialista de AP y el cardiólogo (fig. 3), se diseñan líneas de mejora para el abordaje de la IC:
- -
Aumento del registro en la historia clínica del peso, talla, IMC, frecuencia cardiaca y cifras tensionales.
- -
Aumento de la recomendación de dieta y ejercicio físico y la mejora del registro en la historia clínica.
- -
Aumentar las coberturas de vacunación antigripal y antineumocócica en esta población.
- -
Mejora de la relación AP-Servicio Cardiología, aumentando los medios de comunicación:
- ∘
Se establece relación directa por correo electrónico oficial para transmitir datos y consultas sobre pacientes.
- ∘
Método de consulta rápido con imágenes por medio telemático.
- ∘
Comunicación a través de la telefonía interna del servicio.
- ∘
Se establecen sesiones clínicas para prevención y detección precoz de descompensaciones de IC con el fin de reducir ingresos y mortalidad.
La IC es una entidad con una morbimortalidad alta en nuestra zona, con alta frecuencia de ingresos hospitalarios. La calidad asistencial de la IC en nuestra zona tiene un margen de mejora que disminuiría ingresos y mortalidad.
Conflicto de interesesLos autores no tienen conflicto de intereses.