Evaluar la consecución de los objetivos de colesterol unido a lipoproteínas de baja densidad (cLDL) establecidos por las guías europeas de manejo de las dislipemias de 2019 y de prevención cardiovascular de 2021, describir el tratamiento hipolipemiante realizado, analizar el logro de los objetivos según el tratamiento hipolipemiante recibido y estudiar los factores asociados al éxito terapéutico.
DiseñoEstudio observacional con 185 pacientes de ambos sexos de 18 años o más en tratamiento hipolipemiante para prevención primaria o secundaria, atendidos en la Unidad de Lípidos.
ResultadosEl 62,1% de los pacientes presentó un riesgo cardiovascular (RCV) muy alto según la guía de 2019, y el 60,5% según la de 2021. Del total de casos, el 22,7% logró un control adecuado del cLDL según la guía de 2019 y el 20% lo hizo de acuerdo con la de 2021. El 47,6% de los pacientes recibió tratamiento hipolipemiante de muy alta intensidad y el 14,1% lo recibió de extremadamente alta intensidad. El 76% de los sujetos con muy alto RCV en tratamiento hipolipemiante de extremadamente alta intensidad logró los objetivos terapéuticos de ambas guías. En el análisis multivariante, los factores asociados al éxito terapéutico fueron la presencia de enfermedad cardiovascular arteriosclerótica, la intensidad del tratamiento hipolipemiante, la diabetes mellitus y el consumo bajo o moderado de alcohol.
ConclusionesEl control de la dislipemia es mejorable. Los tratamientos hipolipemiantes de alta o extremadamente alta intensidad pueden contribuir a optimizar el control de los pacientes con mayor RCV.
To evaluate the achievement of low-density lipoprotein cholesterol (LDLc) goals established by the 2019 European Guidelines for the Management of Dyslipidemias and 2021 Cardiovascular Disease Prevention Guidelines, describe the lipid-lowering treatment received, analyze the achievement of goals according to the lipid-lowering treatment received and study the factors associated with therapeutic success.
DesignObservational study that included 185 patients of both sexes aged 18 or over undergoing lipid-lowering treatment for primary or secondary prevention, attended at the Lipid Unit.
Results62.1% of the patients had a very high cardiovascular risk (CVR) according to the 2019 guidelines, and 60.5% according to the 2021 guidelines. Of the total cases, 22.7% achieved adequate control of LDLc according to the 2019 guidelines and 20% according to the 2021 guidelines. 47.6% of the patients received very high intensity lipid-lowering treatment, and 14.1% received extremely high intensity lipid-lowering treatment. 76% of subjects with very high CVR on extremely high intensity lipid-lowering treatment achieved the therapeutic objectives of both guides. In the multivariate analysis, factors associated with therapeutic success were the presence of arteriosclerotic cardiovascular disease, the intensity of lipid-lowering treatment, diabetes mellitus, and low to moderate alcohol consumption.
ConclusionsDyslipidemia control is improvable. High or extremely high intensity lipid-lowering treatments can contribute to optimizing control of patients with higher CVR.
Las enfermedades cardiovasculares (ECV) ateroescleróticas son la principal causa de morbimortalidad en Europa1. El colesterol unido a lipoproteínas de baja densidad (cLDL) es el principal promotor de la aterogénesis2 y es el tercer factor de riesgo modificable de ECV3. Existe evidencia que indica que la reducción de los niveles de cLDL se relaciona con un descenso significativo del riesgo de desarrollar ECV, independientemente del tipo de medicamentos utilizados4–11. La evidencia hasta el momento sugiere que cuanto más bajo sea el cLDL, mayor será la reducción significativa de los eventos cardiovasculares, sin conllevar efectos perjudiciales12,13. Por este motivo, la reducción de cLDL está incorporada en las guías europeas de manejo de las dislipemias14 y de prevención de la ECV15. Estas directrices recomiendan que se establezcan objetivos de tratamiento en función del nivel de riesgo cardiovascular (RCV) total de los pacientes.
Durante los últimos años, el grado de control de la dislipemia ha mejorado de acuerdo con las guías europeas14,15. Sin embargo, diferentes estudios, tanto europeos16–19 como españoles20–24, han demostrado que el nivel de control aún es insuficiente.
El objetivo principal de este estudio es evaluar el grado de consecución de los objetivos de cLDL según las guías europeas14,15. Además, el estudio pretende describir el tratamiento hipolipemiante realizado en función de las categorías de RCV y el porcentaje de consecución de los objetivos de cLDL de acuerdo con el tratamiento hipolipemiante recibido y estudiar los factores asociados con el éxito terapéutico.
Material y métodosDiseño del estudioSe trata de un estudio observacional retrospectivo que incluyó pacientes de ambos sexos de 18 años o más, que recibían tratamiento hipolipemiante estable con estatinas, ezetimiba y/o inhibidores de la proproteína convertasa subtilisina/kexina tipo 9 (iPCSK9) para la prevención primaria o secundaria. El tratamiento hipolipemiante se definió como estable cuando no había cambios en el régimen terapéutico ni en la dosis al menos 28 días antes de la medición del cLDL. Se estableció como criterios de exclusión el hipotiroidismo no controlado, el síndrome nefrótico, la diálisis, la hepatopatía crónica, el cáncer y las dislipemias secundarias a fármacos o al embarazo.
Se recopiló información de la historia clínica informatizada (HCI) de los pacientes de la Unidad de Lípidos del Hospital de Figueras visitados en los últimos 12 meses a la fecha del 24/03/2022. Esta unidad clínica, compuesta por un médico responsable y una enfermera, con accesibilidad a una dietista, proporciona cobertura a la comarca del Alt Empordá, con una población censada de 144.926 habitantes en el año 202225. Los pacientes proceden tanto de la atención primaria como de la especializada.
El objetivo primario se definió por la proporción de pacientes en tratamiento hipolipemiante estable para prevención primaria o secundaria que alcanzaban el objetivo de cLDL según las guías europeas14,15. Se empleó el último valor de cLDL (mg/dl) de cada paciente para establecer el grado de control. Además, para calcular la reducción de cLDL, se utilizó el cLDL basal registrado en la primera visita del paciente en la Unidad de Lípidos.
Los objetivos secundarios consistían en describir el tratamiento hipolipemiante según las categorías de RCV y evaluar el grado de logro de los objetivos de cLDL de acuerdo con las directrices europeas14,15 en relación con el tratamiento hipolipemiante recibido, así como identificar los factores asociados con la consecución de objetivos terapéuticos de cLDL.
Se clasificó el tratamiento hipolipemiante de cada paciente según el porcentaje de reducción de cLDL esperado, de acuerdo con las categorías propuestas por Masana et al.26: baja intensidad (<30%), moderada intensidad (≥30% y <50%), alta intensidad (≥50% y <60%), muy alta intensidad (≥60% y <80%) e intensidad extremadamente alta (≥80% y <85%).
A través de la HCI, se recogieron los datos de las siguientes variables: edad, sexo, características antropométricas [incluyendo peso, talla, índice de masa corporal (IMC) y perímetro abdominal], tabaquismo [según el documento publicado recientemente por la Sociedad Española de Arteriosclerosis (SEA)27: fumador actual (persona que ha fumado al menos un cigarrillo en los últimos 6 meses), nunca fumador (persona que nunca ha fumado o ha fumado<100 cigarrillos en toda su vida) y exfumador (persona que habiendo sido fumador se ha mantenido en abstinencia completa al menos los últimos 6 meses)], consumo de alcohol [no bebedor, consumo bajo/moderado (<30g/día en la mujer;<40g/día en el varón), consumo elevado (≥30g/día en la mujer; ≥40g/día en el varón); para el estudio multivariado esta variable se recodificó en consumo o no consumo de alcohol]; presencia o no de hipertensión arterial (HTA), diabetes mellitus (DM) [DM<10 años sin otros factores de riesgo cardiovascular (FRCV) ni lesión de órgano diana (LOD), DM≥10 años u otro FRCV y sin LOD, DM con LOD no severa, DM con LOD severa]14,15, enfermedad renal crónica (ERC) moderada o grave14,15, hipercolesterolemia familiar (HF) con o sin FRCV y ECV ateroesclerótica clínica o documentada [enfermedad coronaria (EC), accidente cerebrovascular (ACV) isquémico o enfermedad arterial periférica (EAP)]; y el valor (%) de las tablas de RCV europeas de bajo riesgo en pacientes aparentemente sanos (SCORE y SCORE2 o SCORE2-OP)14,15.
Además, se registraron los siguientes valores de laboratorio del último control analítico: colesterol total, cLDL, colesterol unido a lipoproteínas de alta densidad (cHDL), colesterol no-HDL, triglicéridos, lipoproteína(a) [Lp(a)] y hemoglobina glucosilada (HbA1c), tasa de filtrado glomerular estimada (TFGe), cociente albúmina/creatinina en orina (CAC).
Análisis estadísticoEl estudio estadístico se realizó mediante el programa informático SPSS de Windows, versión 25.0 (IBM). Las variables categóricas se describieron mediante el valor absoluto de la frecuencia y su porcentaje. Las variables continuas se describieron mediante la media y la desviación estándar (DE). El estudio de la asociación de las variables categóricas se realizó mediante el test de Chi cuadrado. Cuando las variables eran continuas, se utilizó la T-Student para la comparación de dos grupos independientes.
Por otra parte, el estudio multivariado se llevó a cabo mediante regresión logística por el método de pasos hacia adelante Wald, con la variable dicotómica «consecución de objetivos cLDL» como variable dependiente y permitiendo la selección por el modelo de las siguientes variables independientes: sexo, edad, tabaquismo, consumo de alcohol, HTA, DM, ERC, ECV aterosclerótica y la intensidad del tratamiento hipolipemiante.
Consideraciones éticasSe trata de un estudio observacional, no intervencionista, en el que se recogieron los datos de los pacientes sin interferir en la práctica clínica habitual. Para garantizar la confidencialidad de la información de carácter personal de los pacientes, se llevó a cabo mediante una base de datos seudoanonimizada. La copia con la correlación «Código identificador - Datos de identificación personal» solamente estaba disponible para Secretaría de Investigación, que era la encargada de custodiar el archivo.
El protocolo del estudio fue aprobado por el Comité de Ética de Investigación Clínica del Hospital Doctor Josep Trueta.
ResultadosDurante el periodo de estudio, 242 pacientes fueron seguidos por la Unidad de Lípidos del Hospital de Figueras, de los cuales 185 cumplían los criterios de inclusión y ninguno de exclusión.
De los pacientes incluidos en el estudio, 115 (62,1%) tenían un RCV muy alto, 49 (26,5%) un RCV alto, 12 (6,5%) un RCV moderado y 9 (4,9%) un RCV bajo, según la clasificación del RCV de la guía de manejo de las dislipemias de 201914. Según la clasificación de RCV de la guía de prevención de 202115, el RCV en 112 (60,5%) era muy alto, en 62 (33,6%) alto y en 11 (5,9%) bajo-moderado.
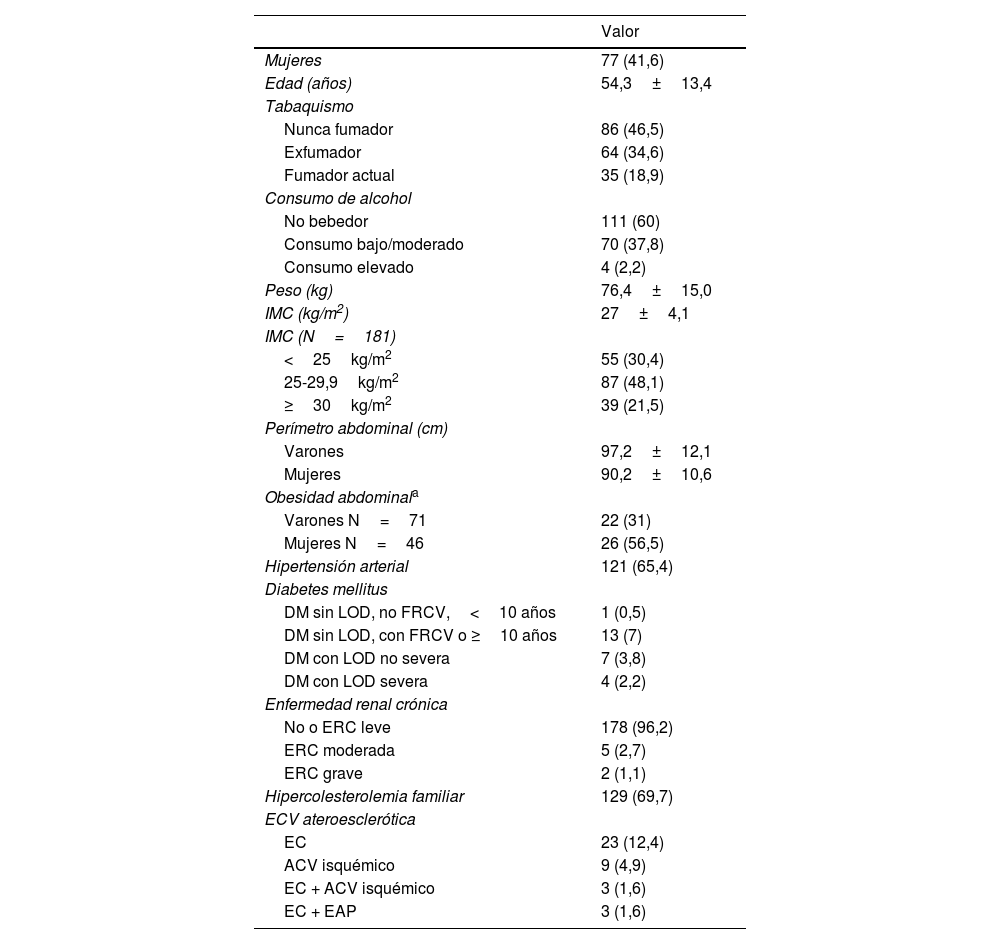
De acuerdo con la tabla 1, la edad media fue de 54,3 años (DE 13,4), con un ligero predominio de hombres (58,4%). Se observó una elevada prevalencia de FRCV y un gran porcentaje de pacientes (69,7%) presentaban HF. Esto explicaría la alta proporción de sujetos con un RCV alto o muy alto, según las guías de 201914 (88,6%) y la de 202115 (94,1%).
Principales características demográficas, antropométricas y clínicas de los 185 pacientes
| Valor | |
|---|---|
| Mujeres | 77 (41,6) |
| Edad (años) | 54,3±13,4 |
| Tabaquismo | |
| Nunca fumador | 86 (46,5) |
| Exfumador | 64 (34,6) |
| Fumador actual | 35 (18,9) |
| Consumo de alcohol | |
| No bebedor | 111 (60) |
| Consumo bajo/moderado | 70 (37,8) |
| Consumo elevado | 4 (2,2) |
| Peso (kg) | 76,4±15,0 |
| IMC (kg/m2) | 27±4,1 |
| IMC (N=181) | |
| <25kg/m2 | 55 (30,4) |
| 25-29,9kg/m2 | 87 (48,1) |
| ≥30kg/m2 | 39 (21,5) |
| Perímetro abdominal (cm) | |
| Varones | 97,2±12,1 |
| Mujeres | 90,2±10,6 |
| Obesidad abdominala | |
| Varones N=71 | 22 (31) |
| Mujeres N=46 | 26 (56,5) |
| Hipertensión arterial | 121 (65,4) |
| Diabetes mellitus | |
| DM sin LOD, no FRCV,<10 años | 1 (0,5) |
| DM sin LOD, con FRCV o ≥10 años | 13 (7) |
| DM con LOD no severa | 7 (3,8) |
| DM con LOD severa | 4 (2,2) |
| Enfermedad renal crónica | |
| No o ERC leve | 178 (96,2) |
| ERC moderada | 5 (2,7) |
| ERC grave | 2 (1,1) |
| Hipercolesterolemia familiar | 129 (69,7) |
| ECV ateroesclerótica | |
| EC | 23 (12,4) |
| ACV isquémico | 9 (4,9) |
| EC + ACV isquémico | 3 (1,6) |
| EC + EAP | 3 (1,6) |
Los valores expresan n (%) o media±desviación estándar.
ACV: accidente cerebrovascular; DM: diabetes mellitus; EAP: enfermedad arterial periférica; EC: enfermedad coronaria; ECV: enfermedad cardiovascular; ERC: enfermedad renal crónica; FRCV: factores de riesgo cardiovascular; IMC: índice de masa corporal; LOD: lesión de órgano diana.
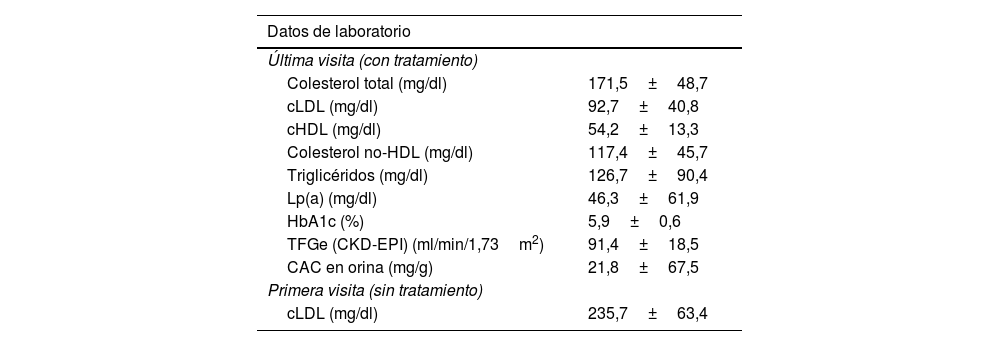
Los valores analíticos del conjunto de la muestra (tabla 2) mostraron un cLDL medio de 92,7mg/dl (DE 40,8) en la última visita (con tratamiento hipolipemiante) y un cLDL medio basal de 235,7mg/dl (DE 63,4). Esto indica que el tratamiento hipolipemiante logró una reducción media de cLDL de 143mg/dl (DE 75,8), es decir, del 57,87%.
Datos de laboratorio de la última visita y cLDL basal
| Datos de laboratorio | |
|---|---|
| Última visita (con tratamiento) | |
| Colesterol total (mg/dl) | 171,5±48,7 |
| cLDL (mg/dl) | 92,7±40,8 |
| cHDL (mg/dl) | 54,2±13,3 |
| Colesterol no-HDL (mg/dl) | 117,4±45,7 |
| Triglicéridos (mg/dl) | 126,7±90,4 |
| Lp(a) (mg/dl) | 46,3±61,9 |
| HbA1c (%) | 5,9±0,6 |
| TFGe (CKD-EPI) (ml/min/1,73m2) | 91,4±18,5 |
| CAC en orina (mg/g) | 21,8±67,5 |
| Primera visita (sin tratamiento) | |
| cLDL (mg/dl) | 235,7±63,4 |
Los valores expresan media±desviación estándar.
CAC: cociente albúmina/creatinina en orina; cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; HbA1c: hemoglobina glucosilada; Lp(a): lipoproteína (a); TFGe: tasa de filtrado glomerular estimada.
En función de la clasificación del RCV, el 22,7% del total de la muestra presentaba un control adecuado del cLDL según la guía del 201914, mientras que el 20% lo hacía de acuerdo con la guía del 202115.
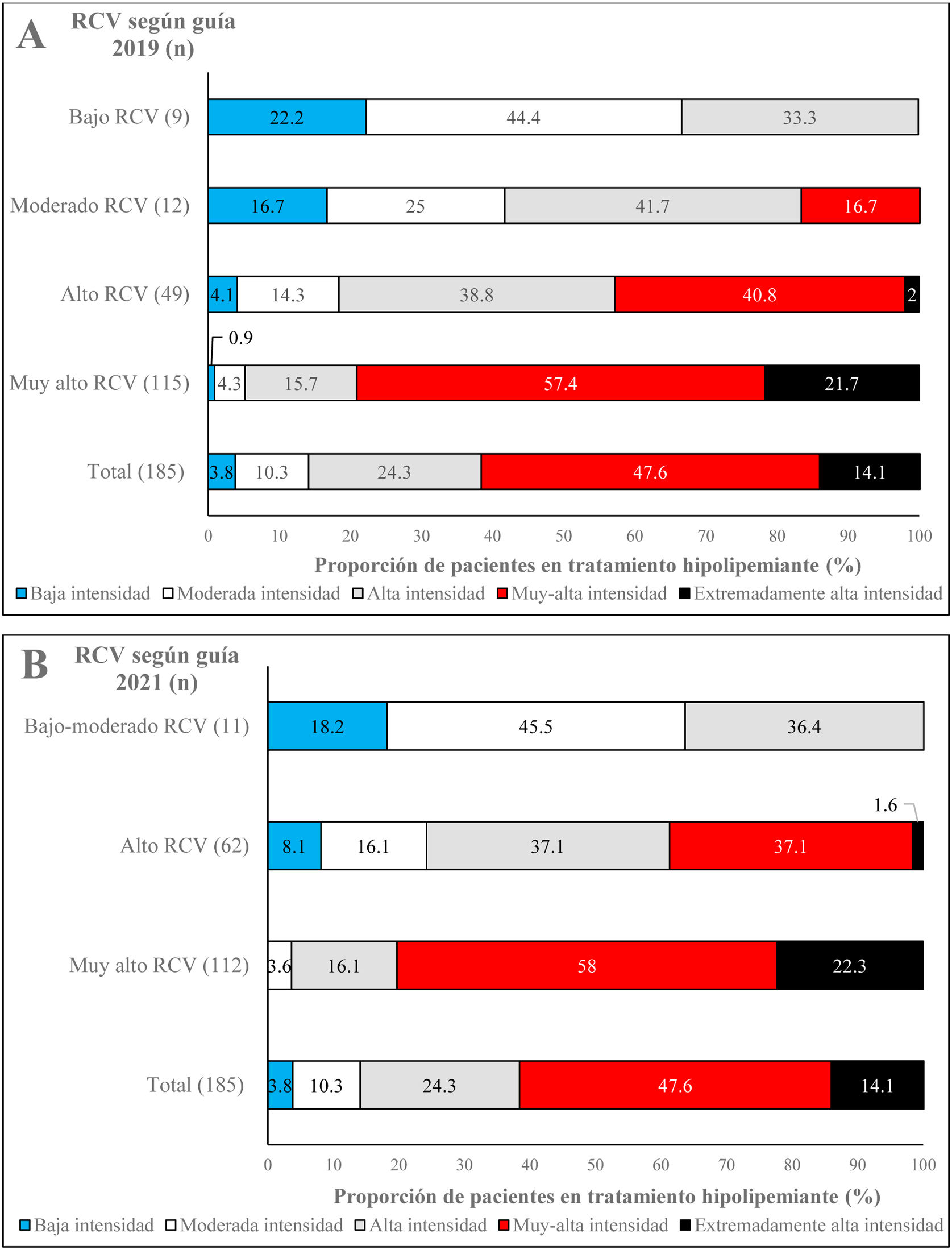
En la figura 1A y B se muestra la intensidad del tratamiento hipolipemiante realizado por los sujetos según el RCV, de acuerdo con las guías europeas de 2019 y 2021, respectivamente14,15. En general, el 47,6% de los pacientes recibían tratamiento hipolipemiante de muy alta intensidad, mientras que el 14,1% lo recibía de extremadamente alta intensidad. Los pacientes con muy alto RCV según la guía de 201914 recibían un 21,7% de tratamiento hipolipemiante de extremadamente alta intensidad y un 57,4% de muy alta intensidad (fig. 1A), mientras que los pacientes con muy alto RCV de acuerdo con la guía de 202115 recibían un 22,3% de tratamiento hipolipemiante de extremadamente alta intensidad y un 58% de muy alta intensidad (fig. 1B). Los pacientes con alto RCV según las guías de 201914 y 202115 recibían principalmente tratamiento hipolipemiante de alta y muy alta intensidad (fig. 1A y B).
Intensidad de tratamiento hipolipemiante de los pacientes en función del RCV según la guía de manejo de las dislipemias de la ESC/EAS de 2019 (A)14 y la guía de prevención cardiovascular de la ESC de 2021 (B)15; EAS: European Atherosclerosis Society; ESC: European Society of Cardiology; RCV: riesgo cardiovascular.
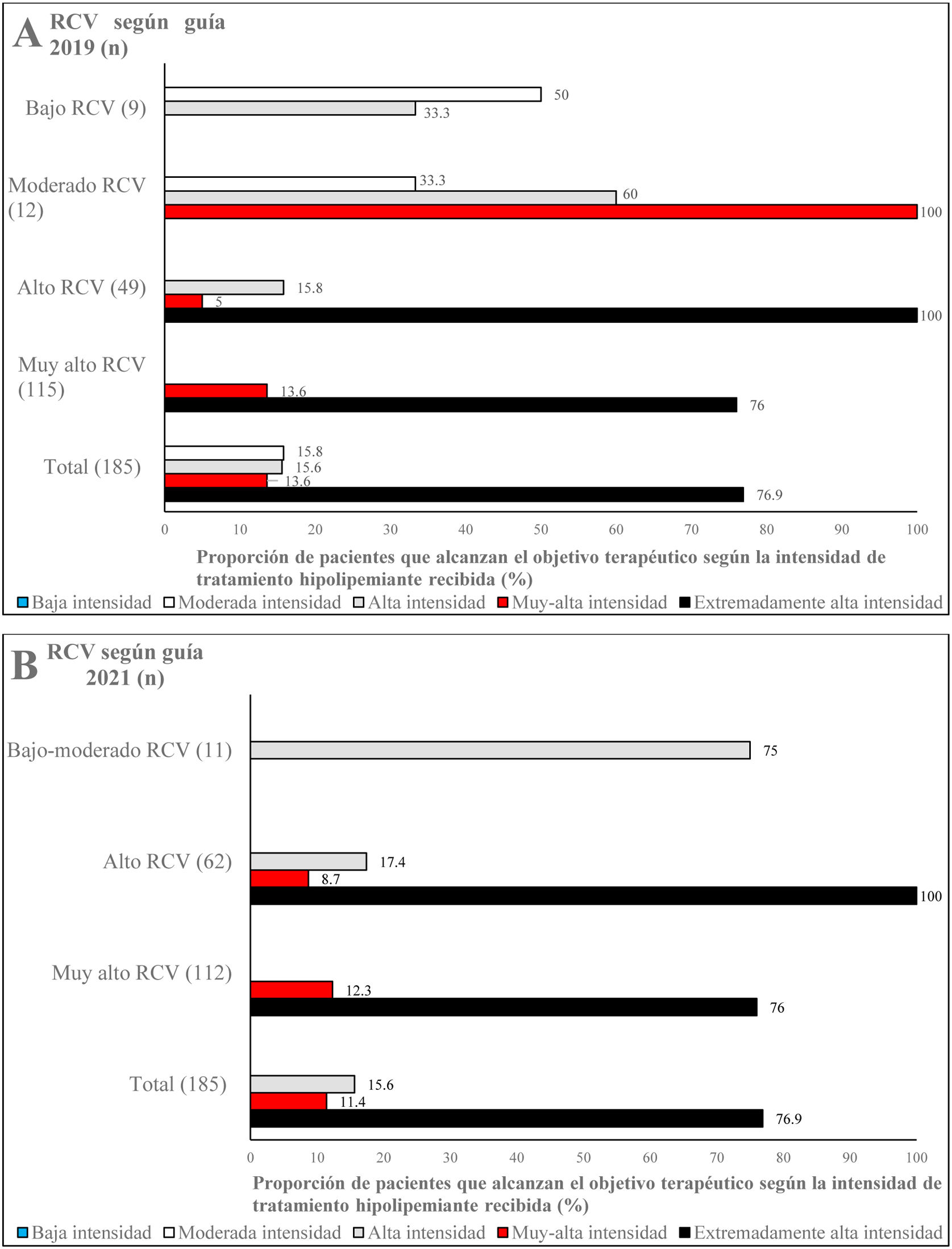
De acuerdo con la guía de 201914, el 100% de los pacientes con RCV moderado que recibían tratamiento hipolipemiante de muy alta intensidad alcanzaban los objetivos terapéuticos de cLDL (fig. 2A). Por otro lado, según la guía de 202115, el 75% de los pacientes con RCV bajo-moderado que estaban en tratamiento de alta intensidad lograban un control óptimo de cLDL (fig. 2B). Asimismo, el 100% de los sujetos con alto RCV y el 76% de aquellos con muy alto RCV que recibían tratamiento hipolipemiante de extremadamente alta intensidad lograban la meta de control lipídico marcada tanto en la guía de 201914 como en la guía de 202115 (fig. 2A y B).
Grado de alcance de los objetivos de cLDL según la guía de manejo de las dislipemias de la ESC/EAS de 2019 (A)14 y la guía de prevención cardiovascular de la ESC de 2021 (B)15, en función del RCV; EAS: European Atherosclerosis Society; ESC: European Society of Cardiology; RCV: riesgo cardiovascular.
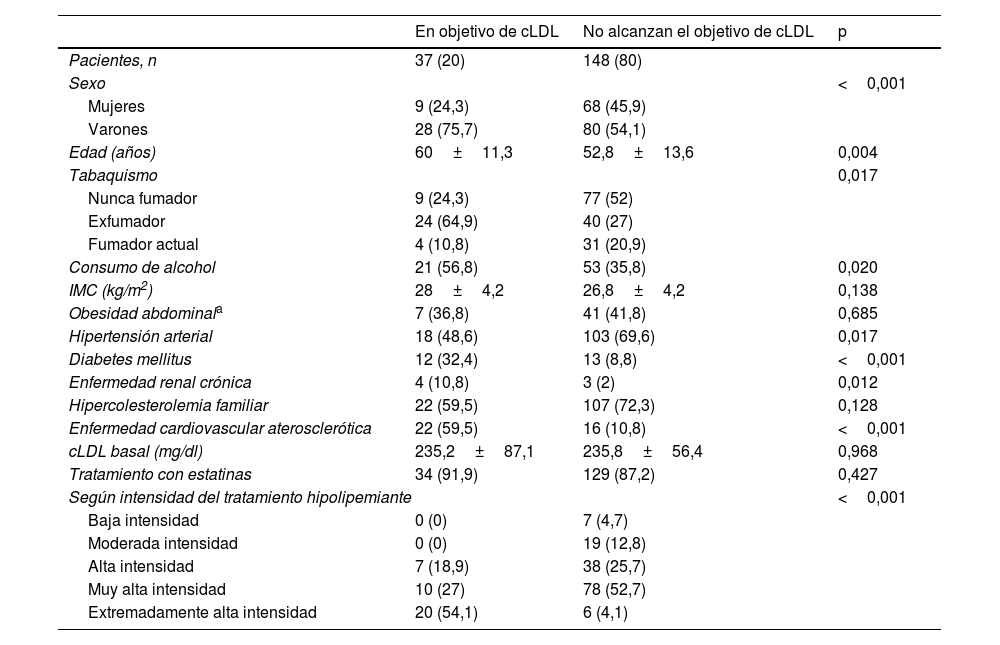
En la tabla 3 se detallan los factores asociados a un buen control lipídico según el PASO 2 de la guía europea de 2021. Entre los que destacan el sexo masculino, ser exfumador, el consumo de alcohol, la DM, padecer ECV ateroesclerótica y recibir tratamiento hipolipemiante de extremadamente alta intensidad. Por el contrario, la HTA se asocia a un mal control.
Factores asociados a buen control lipídico (consecución de los objetivos terapéuticos de cLDL según el PASO 2 de la guía europea de 2021)
| En objetivo de cLDL | No alcanzan el objetivo de cLDL | p | |
|---|---|---|---|
| Pacientes, n | 37 (20) | 148 (80) | |
| Sexo | <0,001 | ||
| Mujeres | 9 (24,3) | 68 (45,9) | |
| Varones | 28 (75,7) | 80 (54,1) | |
| Edad (años) | 60±11,3 | 52,8±13,6 | 0,004 |
| Tabaquismo | 0,017 | ||
| Nunca fumador | 9 (24,3) | 77 (52) | |
| Exfumador | 24 (64,9) | 40 (27) | |
| Fumador actual | 4 (10,8) | 31 (20,9) | |
| Consumo de alcohol | 21 (56,8) | 53 (35,8) | 0,020 |
| IMC (kg/m2) | 28±4,2 | 26,8±4,2 | 0,138 |
| Obesidad abdominala | 7 (36,8) | 41 (41,8) | 0,685 |
| Hipertensión arterial | 18 (48,6) | 103 (69,6) | 0,017 |
| Diabetes mellitus | 12 (32,4) | 13 (8,8) | <0,001 |
| Enfermedad renal crónica | 4 (10,8) | 3 (2) | 0,012 |
| Hipercolesterolemia familiar | 22 (59,5) | 107 (72,3) | 0,128 |
| Enfermedad cardiovascular aterosclerótica | 22 (59,5) | 16 (10,8) | <0,001 |
| cLDL basal (mg/dl) | 235,2±87,1 | 235,8±56,4 | 0,968 |
| Tratamiento con estatinas | 34 (91,9) | 129 (87,2) | 0,427 |
| Según intensidad del tratamiento hipolipemiante | <0,001 | ||
| Baja intensidad | 0 (0) | 7 (4,7) | |
| Moderada intensidad | 0 (0) | 19 (12,8) | |
| Alta intensidad | 7 (18,9) | 38 (25,7) | |
| Muy alta intensidad | 10 (27) | 78 (52,7) | |
| Extremadamente alta intensidad | 20 (54,1) | 6 (4,1) | |
Los valores expresan n (%) o media±desviación estándar.
cLDL: colesterol unido a lipoproteínas de baja densidad; IMC: índice de masa corporal.
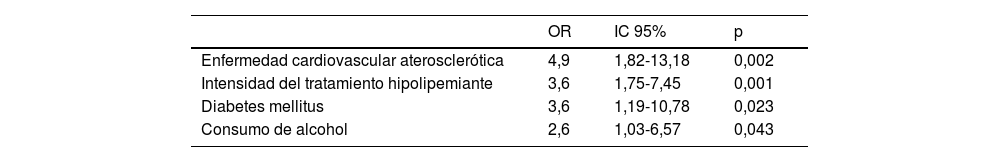
En el análisis multivariante, los factores asociados con un buen control lipídico que entraron en el modelo de regresión logística fueron, por este orden en cada uno de los pasos, la presencia de ECV arteriosclerótica, seguido de la intensidad del tratamiento hipolipemiante recibido, la DM y por último el consumo moderado de alcohol (tabla 4).
Factores asociados de manera independiente a buen control lipídico (consecución de los objetivos terapéuticos de cLDL según el PASO 2 de la guía europea de 2021). Regresión logística por el método de pasos hacia adelante Wald
| OR | IC 95% | p | |
|---|---|---|---|
| Enfermedad cardiovascular aterosclerótica | 4,9 | 1,82-13,18 | 0,002 |
| Intensidad del tratamiento hipolipemiante | 3,6 | 1,75-7,45 | 0,001 |
| Diabetes mellitus | 3,6 | 1,19-10,78 | 0,023 |
| Consumo de alcohol | 2,6 | 1,03-6,57 | 0,043 |
cLDL: colesterol unido a lipoproteínas de baja densidad; IC 95%: intervalo de confianza del 95%; OR: odds ratio.
El estudio ULFI es uno de los primeros en evaluar la eficacia en la consecución de los objetivos terapéuticos de cLDL, tomando en consideración las recomendaciones de las guías europeas para el manejo de la dislipemia de 201914 y la prevención de la ECV de 202115, en la práctica clínica diaria. Los resultados de este estudio se suman a los numerosos estudios observacionales y transversales que han analizado el grado de cumplimiento de los objetivos terapéuticos aplicando las guías anteriores. Del total de pacientes de la muestra, solo un 22,7% cumplía los objetivos de control lipídico según la guía de 201914 y un 20% según la guía de 202115. Los resultados de este estudio muestran que hay una oportunidad de mejora en el control lipídico en nuestra área sanitaria.
Los resultados obtenidos por nosotros son inferiores a los hallados por Morales et al.20, de pacientes dislipémicos atendidos en unidades de lípidos y riesgo vascular de la Xarxa d’Unitats de Lípids i Arteriosclerosi de Catalunya (XULA), y en el estudio REPAR21, de pacientes de muy alto RCV remitidos a consulta de Cardiología de España. En ambos casos, el porcentaje de pacientes que alcanzaban el objetivo terapéutico de cLDL, de acuerdo con las guías europeas de prevención de la ECV de 201228, fue del 28% y del 26%, respectivamente. Sin embargo, estas directrices establecían objetivos de tratamiento menos exigentes que los recomendados por las guías actuales.
El estudio EDICONSIS-ULISEA22 mostró que los pacientes con dislipemia y RCV remitidos a las unidades de lípidos acreditadas por la SEA presentaban un buen control de cLDL global del 44,7%, un porcentaje superior al encontrado en nuestro estudio. Sin embargo, el estudio EDICONSIS-ULISEA22 consideró los objetivos de control lipídico de las guías europeas de prevención de la ECV de 200729, más laxos que los actuales. Al considerar los objetivos terapéuticos de la guía del 201228, el porcentaje de pacientes que cumplían los objetivos fue del 17,9% y del 16,5% para los pacientes con ECV establecida o DM, respectivamente. Estas cifras son más cercanas a las encontradas en nuestro estudio, debido a que una gran proporción de pacientes presentaban un RCV alto (33,51%) o muy alto (60,54%).
Nuestros resultados se encuentran lejos de los recientemente publicados del Registro de Dislipemias de la SEA por Marco-Benedí et al.23, en sujetos en prevención primaria o secundaria con hipercolesterolemia no HF. Estos resultados mostraron que el 47,7% de los sujetos en prevención secundaria alcanzaban los objetivos de cLDL marcados por la guía europea de manejo de las dislipemias de 201630, cLDL<70mg/dl. Esto se encuentra en consonancia con los resultados observados en España de la cohorte europea EUROASPIRE V16 de pacientes de muy alto RCV (49%). Resultados similares a los observados en el estudio observacional DYSIS II realizado en 7 países europeos, donde el 30,9% de los pacientes con síndrome coronario agudo que habían recibido estatinas previamente presentaban un cLDL<70mg/dl a los 4 meses de seguimiento, en comparación con el 41,5% de aquellos que no habían recibido estatinas antes del episodio agudo17. Sin embargo, estos objetivos difieren de los marcados por las últimas guías europees14,15 utilizadas en nuestro estudio, recomendando cLDL<55mg/dl para sujetos en prevención secundaria.
Utilizando los mismos objetivos terapéuticos de cLDL que nosotros, Aneri et al.24 hallaron que el 14,8% de los pacientes en prevención secundaria cumplían con los objetivos marcados en 201914. Por otro lado, el estudio DA VINCI18 constató que solo el 33% de los pacientes alcanzaba los objetivos marcados en 201914 (18% en pacientes de muy alto RCV), mientras que el estudio SANTORINI19 registró que un 20,7% de pacientes de alto y muy alto RCV los lograban. Estos resultados son comparables a los obtenidos en nuestro trabajo.
La intensidad del tratamiento hipolipemiante que identificamos fue superior a la comunicada en otros estudios observacionales publicados hasta el momento. En el estudio EROMOT20, el 22,2% y el 35,4% recibían tratamiento hipolipemiante de muy alta intensidad y alta intensidad, respectivamente. En EUROASPIRE V16 el 49,9% y el 34,1% recibían tratamiento hipolipemiante de alta y baja-moderada intensidad, respectivamente. En los pacientes de muy alto riesgo (prevención secundaria) en el estudio DA VINCI18, el tratamiento más utilizado eran las estatinas en monoterapia de moderada intensidad (43,5%) seguido de las de alta intensidad (37,5%) y de forma marginal se utilizaba la combinación, un 9,3% con ezetimiba y un 1,1% con iPCSK9. Los resultados de la intensidad del tratamiento hipolipemiante en el estudio SANTORINI19 eran más parecidos a los nuestros, con un 25,6% de los pacientes recibiendo terapia combinada (17,5% estatina con ezetimiba; 4,7% iPCSK9 con estatina y/o ezetimiba). Del mismo modo, en el estudio publicado por el Registro de la SEA23, el porcentaje de pacientes en prevención secundaria con estatinas de alta potencia en el momento de la inclusión en el registro fue del 75%, estando en consonancia con nuestros resultados. En general, el 14,1%, el 47,6% y el 24,3% de nuestra muestra recibían un tratamiento hipolipemiante de extremadamente alta intensidad, muy alta intensidad y alta intensidad, respectivamente.
Mientras que en EUROASPIRE V16 el 26,3% y el 36,6% de los pacientes de muy alto RCV alcanzaron niveles de cLDL<70mg/dl con tratamiento hipolipemiante de baja-moderada y alta intensidad, respectivamente, nuestro estudio mostró que el 76% de los pacientes de muy alto RCV que recibieron un tratamiento hipolipemiante de extremadamente alta intensidad alcanzaron un cLDL<55mg/dl, mientras que el 13,6% y el 12,3% de los que lo recibieron de muy alta intensidad lo lograron si se les clasificaba según las guías de 201914 o 202115, respectivamente. Estos resultados se asemejan a los del estudio DA VINCI18 (14% de los tratados con estatinas de baja intensidad, 16% de los de moderada intensidad, 22% de los de alta intensidad, 20% de los tratados con combinación con ezetimiba y 58% de los que recibieron iPCSK9 lograron un cLDL<55mg/dl). Además, los resultados son similares a los del Registro SAFEHEART31 de pacientes con HF definida genéticamente y tratados con iPCSK9 (46% de los de muy alto riesgo y 50% de los de alto riesgo alcanzaron los objetivos de cLDL de 2019). Esto es particularmente significativo, dada la elevada proporción de pacientes con HF (69,7%) en nuestra muestra.
Los factores asociados a un adecuado control del cLDL en nuestro estudio, como la DM, la historia previa de ECV ateroesclerótica, el sexo masculino y un tratamiento hipolipemiante más intensivo, coinciden con los hallados en estudios anteriores21,22. Por otra parte, se ha observado una asociación entre el tabaquismo activo y un peor control de los niveles de cLDL, como en el estudio REPAR21, y mejor control en exfumadores.
La presencia de ECV aterosclerótica se asoció de forma independiente a un mayor logro de cifras de cLDL, tal como se demostró en el estudio EDICONSIS-ULISEA22. La intensidad del tratamiento hipolipemiante también se relacionó con el logro del objetivo terapéutico, de acuerdo con los estudios REPAR21, DYSIS II17 y el registro SAFEHEART31, el cual recientemente reveló que el uso de estatinas en combinación con ezetimiba tiene un efecto positivo en pacientes con HF tratados con iPCSK9. La DM fue un factor predictivo significativo para alcanzar los objetivos de cLDL en el análisis multivariante, en concordancia con los estudios REPAR21, EDICONSIS-ULISEA22 y DYSIS II17. Por otra parte, el consumo leve-moderado de alcohol se relacionó de forma independiente con el cumplimiento de los objetivos terapéuticos de cLDL, mientras que el estudio REPAR21 no encontró tal relación para el consumo excesivo de alcohol definido como>2 unidades de bebida al día.
Aunque nuestro estudio presenta las limitaciones inherentes a un diseño transversal y un reducido número de pacientes, refleja la realidad de una Unidad de Lípidos y da una imagen representativa de la práctica clínica habitual. Además, este estudio no proporciona información sobre los motivos específicos que podrían explicar la falta de consecución de los objetivos terapéuticos, como la inercia terapéutica, la falta de adherencia, el grado de cumplimiento terapéutico, la proporción de pacientes intolerantes a los diferentes fármacos hipolipemiantes o la variación en el uso de los iPCSK9 debido a las diferencias significativas en cuanto a las limitaciones administrativas y de prescripción de estos fármacos entre las distintas regiones32. A pesar de tratarse de una Unidad de Lípidos, lo cual implica un conocimiento sobre el tratamiento hipolipemiante y un presunto cumplimiento de las directrices recomendadas, los resultados hallados, aunque positivos, muestran que hay margen de mejora. Por ello, se deberían realizar más investigaciones diseñadas para identificar los factores implicados en el fracaso de alcanzar los objetivos terapéuticos.
ConclusionesLos resultados del estudio ULFI han demostrado un control de la dislipemia aceptable, aunque existe margen para mejorarlo. Para alcanzar los objetivos de cLDL en pacientes con alto y muy alto RCV es necesario el uso de tratamientos hipolipemiantes de muy alta o extremadamente alta intensidad. La ECV arteriosclerótica y la DM también se relacionan con la consecución de los objetivos terapéuticos de cLDL.
FinanciaciónEl presente trabajo ha sido financiado gracias al premio obtenido en la I Beca de Investigación de la Fundació Salut Empordà.
Conflicto de interesesLos autores declaran que no hay conflictos de intereses relacionados con este estudio y que no han influido en los resultados ni en su interpretación.
A Anna Comas, de Secretaría Técnica de Fundació Salut Empordà, por su inestimable ayuda al depurar los datos obtenidos de la historia clínica informatizada.