El colesterol no transportado por las lipoproteínas de alta densidad (c-no-HDL) está adquiriendo relevancia en su participación en la valoración del riesgo cardiovascular y como diana terapéutica. El objetivo del presente estudio ha sido valorar la capacidad predictiva independiente, tanto del c-no-HDL como del colesterol de las lipoproteínas de baja densidad (cLDL), principal prioridad en las dislipidemias para reducir el riesgo cardiovascular (RCV), en la morbilidad de causa cardiovascular, en una muestra de origen poblacional.
MétodosEl diseño del estudio corresponde a una cohorte prospectiva en la que han participado 1.186 individuos en el grupo c-no-HDL y 1.177 en el grupo cLDL, seguidos durante 10,7años (DE=2,2), los cuales no habían padecido ningún episodio cardiovascular (CV) previo. Las variables predictoras incluidas en el ajuste han sido: género, edad, hipertensión arterial, diabetes mellitus, estado de fumador y c-no-HDL en un grupo. En el otro grupo, formado por pacientes que presentaban niveles de triglicéridos ≤400mg/dl, se sustituyó el c-no-HDL por el cLDL. Se calcularon curvas de supervivencia (Kaplan-Meier) y se aplicaron dos modelos de regresión de Cox, uno por cada grupo.
ResultadosEl grupo c-no-HDL presentó un 6,2% de episodios CV no mortales durante el seguimiento, y el grupo cLDL, un 6,0%. Después del ajuste, por cada aumento de 30mg/dl de c-no-HDL, la incidencia de nuevos episodios CV no mortales aumentó un 31% (HR=1,31; IC95%: 1,06-1,61; p=0,018) y en el grupo del cLDL un 27% (HR=1,27; IC95%: 0,97-1,61; p=0,068).
ConclusionesTras un seguimiento de 10,7años, el c-no-HDL se ha mostrado en nuestra población como un factor pronóstico de enfermedad CV no mortal, pero no el cLDL, aunque su HR se encuentra próxima a la significación estadística.
Non-HDL cholesterol (non-HDL-C) is becoming relevant both in its participation in cardiovascular risk assessment and as a therapeutic target. The objective of the present study was to assess the independent predictive capacity of both non-HDL-C and LDL-C (the main priority in dyslipidemias to reduce cardiovascular risk), in cardiovascular morbidity in a population-based sample.
MethodsA prospective cohort study involving 1186 individuals in the non-HDL-C group and 1177 in the LDL-C group, followed for 10.7years (SD=2.2), who had not had any previous cardiovascular event. The predictor variables included in the adjustment were: gender, age, arterial hypertension, diabetes mellitus, smoker status and non-HDL-C in one group. In the other group, consisting of patients presenting TG levels of 400mg/dL, non-HDL-C was replaced by LDL-C. Survival curves (Kaplan-Meier) were calculated and two Cox regression models were applied, one for each group.
ResultsNon-HDL-C group presented 6.2% of non-fatal cardiovascular episodes during follow-up and the LDL-C group 6.0%. After adjustment, for each 30mg/dL increase in non-HDL-C, the incidence of new non-fatal cardiovascular events increased by 31% (HR=1.31, 95%CI: 1.06-1.61; P=.018) and in the LDL-C group by 27% (HR=1.27, 95%CI: 0.97-1.61, P=.068).
ConclusionsAfter a follow-up of 10.7years, non-HDL-C has been shown in our population as a prognostic factor of non-fatal cardiovascular disease, but not LDL-C, although its HR is close to statistical significance.
Han transcurrido más de 100 años desde que Adolf Windaus1 observara en 1910 que las placas caseosas de la aorta de humanos contenían 25 veces más colesterol que las aortas normales; posteriormente, los hermanos Miller2 observaron el efecto protector que sobre la cardiopatía isquémica ejercía el colesterol de las lipoproteínas de alta densidad (cHDL). Durante este tiempo y hasta la actualidad, se ha afianzado el concepto de factor de riesgo de la enfermedad cardiovascular (FRCV), término generalizado y acuñado en el estudio de la cohorte de Framingham3, entre los cuales fueron identificados el colesterol total (CT) y el descenso del cHDL.
El desarrollo de numerosos estudios de cohortes prospectivos, ensayos clínicos y metaanálisis ha aportado suficiente evidencia acerca de la influencia de dichos factores en la aparición de la morbimortalidad cardiovascular, constituyendo por ello la base de la elaboración de sucesivas guías, con el fin de prevenir las enfermedades cardiovasculares (ECV) que tienen como base la aterosclerosis, cuya importancia primordial continúa4. Recientemente, las dos últimas guías publicadas sobre, por un lado, la prevención de las ECV5 y, por otro, el diagnóstico y manejo de las dislipidemias6 coinciden en considerar como principal objetivo terapéutico el colesterol vehiculizado por las lipoproteínas de baja densidad (cLDL), el cual no suele obtenerse por medición directa, sino indirectamente aplicando la fórmula de Friedewald (FF)7, que a su vez depende de los niveles de triglicéridos (TG) en ayunas y solo puede aplicarse ante unos valores de TG≤400mg/dl. Sin embargo, otros autores consideran que cifras menores (entre 200 y 400mg/dl) ya desvirtúan el valor real del cLDL y deben usarse con precaución en determinadas patologías, como la diabetes mellitus (DM), la insuficiencia renal y las hepatopatías8.
Por otro lado, el colesterol no HDL (c-no-HDL), calculado restando al colesterol total el cHDL, representa, además del cLDL, al resto del colesterol contenido en las lipoproteínas aterogénicas, es decir, las lipoproteínas que contienen apolipoproteínaB (apoB): lipoproteínas de muy baja densidad (VLDL), remanentes de las VLDL, lipoproteínas de densidad intermedia (IDL) y lipoproteína(a), de modo que podría suponer una alternativa al cLDL como diana terapéutica, ya que, además de evitar el estado de ayuno y la precaución de aplicar la FF en las patologías mencionadas, se ha observado que pudiera ser mejor predictor de ECV que el cLDL, o al menos similar, aunque este aspecto aún no está dilucidado6.
Por ello, el principal objetivo de este estudio ha sido valorar la capacidad predictiva del c-no-HDL y la del cLDL, cuando en su cálculo es aplicable la FF (TG≤400mg/dl)6, en la aparición de nuevos episodios cardiovasculares no mortales en una cohorte prospectiva española de origen poblacional.
Material y métodosEn la cohorte se han realizado dos exámenes: el primero entre los años 1992-1994 y el segundo entre los años 2004-2006. La muestra procede de población general a partir de los 18años, obtenida por muestreo aleatorio, estratificado y bietápico, con etapas proporcionales al tamaño de la población de donde proceden los participantes. La descripción de la población incluida en el primer corte ya ha sido expuesta en otras publicaciones9,10. En el segundo corte, entre 10 y 14años después del primer examen, se han recogido los episodios cardiovasculares no mortales, los individuos que acabaron sin este episodio y las pérdidas, así como las fechas de cada uno de los episodios ocurridos. Dicha información se obtuvo mediante entrevista directa y comprobación concordante en la historia clínica del paciente.
Las ECV no mortales registradas durante el seguimiento han sido: ángor de cualquier tipo documentado clínicamente; infarto de miocardio con informe clínico que incluya actividad enzimática concordante, estudio ecográfico y/o angiográfico, o que el ECG basal permita su localización de manera inequívoca; ictus si existe déficit neurológico permanente y objetivable, o cuando se observaron síntomas y/o signos neurológicos que se resolvieron ad integrum, atribuidos por los médicos que los asistieron a accidente isquémico transitorio y arteriopatía periférica, documentados en informe clínico. Los episodios se han recogido en una única ocasión y por primera vez.
Participantes y variables incluidas en el estudioHan formado parte de este estudio los participantes de la cohorte que no hubieran padecido ECV. Las variables incluidas en el análisis han sido los principales FRCV y las incluidas en el ajuste en el análisis multivariable, similares a las valoradas en el sistema SCORE6: edad, género, hipertensión arterial (HTA), DM, estado de fumador y c-no-HDL en un modelo, y en otro las mismas variables, pero el cLDL en lugar del c-no-HDL, en la población con cifras de TG≤400mg/dl para poder calcular dicho parámetro mediante la FF (cLDL=CT−[cHDL+TG/5])7. Se ha considerado que un paciente era hipertenso cuando las medidas de presión arterial sistólica (PAS) o diastólica (PAD) eran mayores o iguales a 140 y 90mmHg, respectivamente, o el paciente estaba en tratamiento farmacológico11, DM cuando los valores de glucemia en ayunas eran ≥126mg/dl (comprobada en dos ocasiones) o el paciente estaba en tratamiento con hipoglucemiantes orales o insulina12. Se consideró fumador todo participante que fumaba diariamente, independiente de la cantidad13. El cálculo del índice de masa corporal (IMC) se ha realizado dividiendo el peso en kilogramos por la talla en metros al cuadrado (kg/m2), y la obesidad ha sido clasificada en 3 categorías según los valores del IMC: normopeso entre 18,5 y 24,9; sobrepeso entre 25 y 29,9, y obesidad ≥3014.
Análisis estadísticoEl análisis de los datos se ha realizado con el software SPSS 15.0 (SPSS para Windows, 15.0, SPSS Inc. Chicago, IL). Las variables cualitativas se exponen como cantidad exacta y en porcentaje, y las cuantitativas, como media y desviación estándar (DE). La asociación entre variables cualitativas se ha calculado mediante la prueba de ji al cuadrado o el test de Mantel-Haenszel en la valoración de la tendencia lineal entre los grupos. La comparación entre medias se realizó con la prueba t de Student para grupos independientes, o la prueba U de Mann-Whitney si las condiciones de normalidad (aplicación del test de Kolmogorov-Smirnoff o de Shapiro Wilks) no se cumplían. Cuando las medias eran más de dos, la comparación entre ellas se ha realizado con el análisis de la varianza de una vía y el contraste a posteriori de Bonferroni. Tanto el c-no-HDL como el cLDL se han categorizado en terciles de su distribución muestral. Se ha calculado la probabilidad de supervivencia entre estos tres grupos mediante la prueba de Kaplan-Meier, utilizando en su comparación el test de rangos logarítmicos. En el análisis de supervivencia se tiene en cuenta tanto el tiempo en que se ha producido el desenlace que se quiere medir, como el tiempo en que se cierra por otras causas diferentes, como por ejemplo no presentar episodio al concluir el estudio o pérdidas de los individuos por cualquier causa, conociéndose a los participantes en esta situación como individuos censurados (y el tiempo, tiempo de censura), es decir, cuando en estos individuos se termina el seguimiento por un motivo distinto al episodio estudiado. En la identificación de las variables de significado pronóstico se ha utilizado el modelo de regresión de Cox, comprobando el cumplimiento de la proporcionalidad de los riesgos instantáneos mediante el análisis de los residuales de Schoenfeld15. En este modelo, la relación del c-no-HDL y del cLDL con la aparición de nuevos episodios cardiovasculares se ha ajustado por edad, sexo, HTA, DM y estado de fumador. En los contrastes de hipótesis, el nivel máximo de error alfa se fijó en igual o menos del 5%.
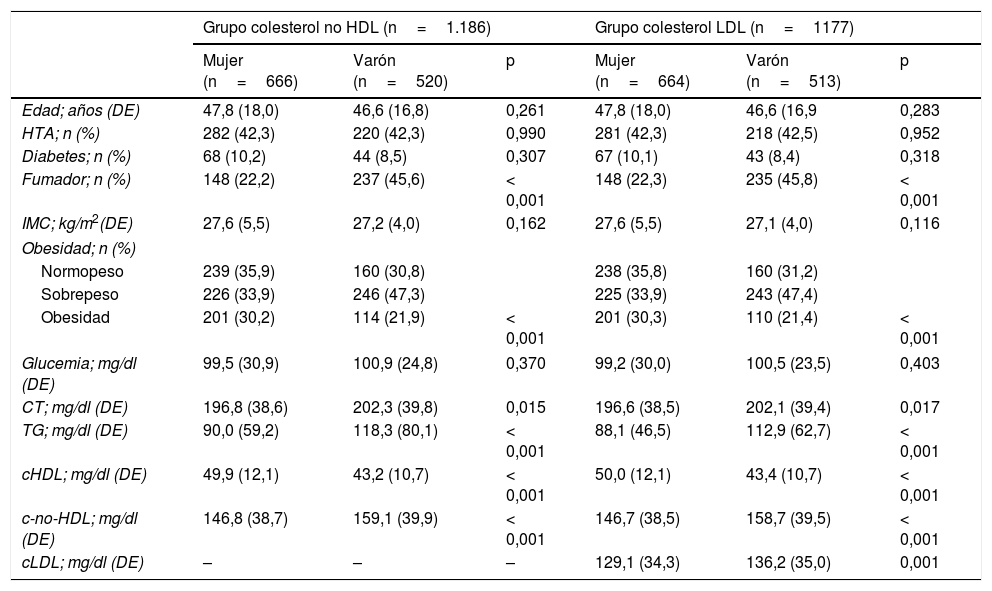
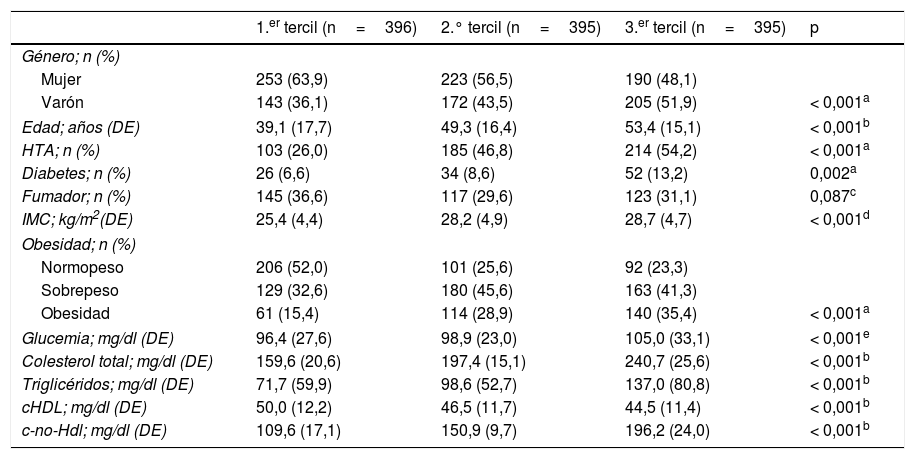
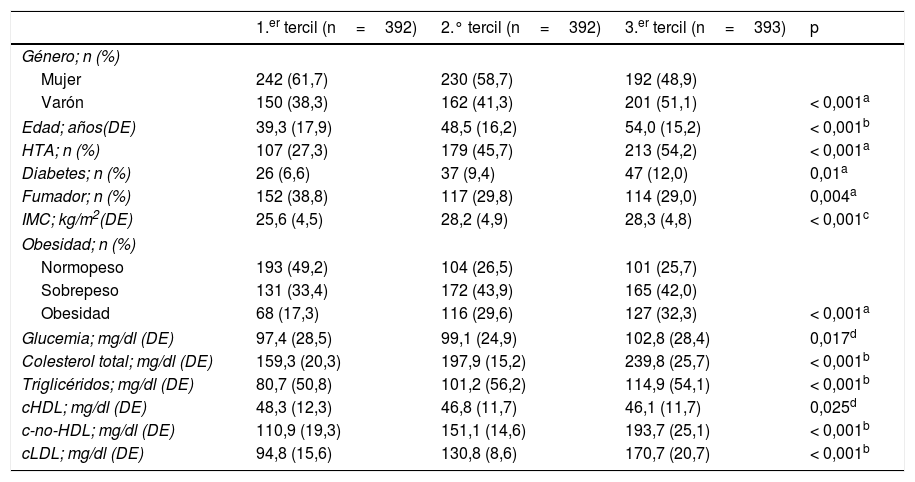
ResultadosUn total de 1.322 individuos mayores de 18años participaron en el primer examen sobre población censal de Albacete y provincia. Después de excluir a 80 pacientes que habían padecido ECV y 56 por carecer de alguna de las variables analíticas, quedaron 1.186 participantes en el grupo del c-no-HDL. Excluyendo nueve pacientes que presentaban valores de TG >400mg/dl, la muestra para valorar el valor pronóstico del cLDL estuvo constituida por 1.177 individuos. La tabla 1 muestra la distribución por género de los principales FRCV en los grupos del c-no-HDL y del cLDL. Dado que la mayor parte del colesterol se transporta en las LDL, los resultados en ambos grupos siguen una misma dirección, apreciándose que los FRCV son más frecuentes en los varones (excepto la obesidad) que en las mujeres, no encontrándose diferencias significativas en la edad, la DM y la HTA. En las tablas 2 y 3 se expone la relación entre estas variables distribuidas en terciles y los principales FRCV. Puede observarse como los pacientes incluidos en el tercer tercil, tanto de c-no-HDL como del cLDL, presentan significativamente más edad, HTA, DM, IMC, obesidad y perfil lipídico más desfavorable, constituyendo un grupo de mayor riesgo cardiovascular (RCV).
Factores de riesgo cardiovascular relacionados con el colesterol no-HDL y el cLDL, distribuidos por género
| Grupo colesterol no HDL (n=1.186) | Grupo colesterol LDL (n=1177) | |||||
|---|---|---|---|---|---|---|
| Mujer (n=666) | Varón (n=520) | p | Mujer (n=664) | Varón (n=513) | p | |
| Edad; años (DE) | 47,8 (18,0) | 46,6 (16,8) | 0,261 | 47,8 (18,0) | 46,6 (16,9 | 0,283 |
| HTA; n (%) | 282 (42,3) | 220 (42,3) | 0,990 | 281 (42,3) | 218 (42,5) | 0,952 |
| Diabetes; n (%) | 68 (10,2) | 44 (8,5) | 0,307 | 67 (10,1) | 43 (8,4) | 0,318 |
| Fumador; n (%) | 148 (22,2) | 237 (45,6) | < 0,001 | 148 (22,3) | 235 (45,8) | < 0,001 |
| IMC; kg/m2(DE) | 27,6 (5,5) | 27,2 (4,0) | 0,162 | 27,6 (5,5) | 27,1 (4,0) | 0,116 |
| Obesidad; n (%) | ||||||
| Normopeso | 239 (35,9) | 160 (30,8) | 238 (35,8) | 160 (31,2) | ||
| Sobrepeso | 226 (33,9) | 246 (47,3) | 225 (33,9) | 243 (47,4) | ||
| Obesidad | 201 (30,2) | 114 (21,9) | < 0,001 | 201 (30,3) | 110 (21,4) | < 0,001 |
| Glucemia; mg/dl (DE) | 99,5 (30,9) | 100,9 (24,8) | 0,370 | 99,2 (30,0) | 100,5 (23,5) | 0,403 |
| CT; mg/dl (DE) | 196,8 (38,6) | 202,3 (39,8) | 0,015 | 196,6 (38,5) | 202,1 (39,4) | 0,017 |
| TG; mg/dl (DE) | 90,0 (59,2) | 118,3 (80,1) | < 0,001 | 88,1 (46,5) | 112,9 (62,7) | < 0,001 |
| cHDL; mg/dl (DE) | 49,9 (12,1) | 43,2 (10,7) | < 0,001 | 50,0 (12,1) | 43,4 (10,7) | < 0,001 |
| c-no-HDL; mg/dl (DE) | 146,8 (38,7) | 159,1 (39,9) | < 0,001 | 146,7 (38,5) | 158,7 (39,5) | < 0,001 |
| cLDL; mg/dl (DE) | – | – | – | 129,1 (34,3) | 136,2 (35,0) | 0,001 |
cHDL: colesterol unido a las HDL; cLDL: colesterol unido a las lipoproteínas de baja densidad; c-no-HDL: colesterol no HDL; CT: colesterol total; HDL: lipoproteínas de alta densidad; HTA: hipertensión arterial; IMC: índice de masa corporal; n: número de participantes; TG: triglicéridos.
Las variables cuantitativas se expresan como media y desviación estándar (DE); las cualitativas, en número exacto y (porcentaje). La asociación entre las variables cualitativas se ha realizado con la prueba de ji cuadrado y la comparación entre medias con la t de Student para grupos independientes.
Factores de riesgo cardiovascular relacionados con el colesterol no HDL distribuido en terciles
| 1.er tercil (n=396) | 2.° tercil (n=395) | 3.er tercil (n=395) | p | |
|---|---|---|---|---|
| Género; n (%) | ||||
| Mujer | 253 (63,9) | 223 (56,5) | 190 (48,1) | |
| Varón | 143 (36,1) | 172 (43,5) | 205 (51,9) | < 0,001a |
| Edad; años (DE) | 39,1 (17,7) | 49,3 (16,4) | 53,4 (15,1) | < 0,001b |
| HTA; n (%) | 103 (26,0) | 185 (46,8) | 214 (54,2) | < 0,001a |
| Diabetes; n (%) | 26 (6,6) | 34 (8,6) | 52 (13,2) | 0,002a |
| Fumador; n (%) | 145 (36,6) | 117 (29,6) | 123 (31,1) | 0,087c |
| IMC; kg/m2(DE) | 25,4 (4,4) | 28,2 (4,9) | 28,7 (4,7) | < 0,001d |
| Obesidad; n (%) | ||||
| Normopeso | 206 (52,0) | 101 (25,6) | 92 (23,3) | |
| Sobrepeso | 129 (32,6) | 180 (45,6) | 163 (41,3) | |
| Obesidad | 61 (15,4) | 114 (28,9) | 140 (35,4) | < 0,001a |
| Glucemia; mg/dl (DE) | 96,4 (27,6) | 98,9 (23,0) | 105,0 (33,1) | < 0,001e |
| Colesterol total; mg/dl (DE) | 159,6 (20,6) | 197,4 (15,1) | 240,7 (25,6) | < 0,001b |
| Triglicéridos; mg/dl (DE) | 71,7 (59,9) | 98,6 (52,7) | 137,0 (80,8) | < 0,001b |
| cHDL; mg/dl (DE) | 50,0 (12,2) | 46,5 (11,7) | 44,5 (11,4) | < 0,001b |
| c-no-Hdl; mg/dl (DE) | 109,6 (17,1) | 150,9 (9,7) | 196,2 (24,0) | < 0,001b |
cHDL: colesterol unido a las HDL; c-no-HDL: colesterol no HDL; HDL: lipoproteínas de alta densidad; HTA: hipertensión arterial; IMC: índice de masa corporal; n: número de participantes.
Diferencias significativas entre el 1.er tercil y el 2.° tercil y el 1.er tercil con el 3.er tercil, pero no entre el 2.° y el 3.er tercil.
Diferencias significativas entre el 1.er tercil y el 3.er tercil y entre el 2.° tercil y el 3.er tercil, pero no entre el 1.er y el 2.° tercil.
Las variables cuantitativas se expresan como media y desviación estándar (DE); las cualitativas, en número exacto y (porcentaje). La asociación entre las variables cualitativas se ha realizado con la prueba de ji cuadrado o el estadístico de Mantel-Haenszel, y la comparación entre medias con el análisis de la varianza de una vía, aplicando el contraste a posteriori de Bonferroni.
Factores de riesgo cardiovascular relacionados con el colesterol de las lipoproteínas de baja densidad distribuido en terciles
| 1.er tercil (n=392) | 2.° tercil (n=392) | 3.er tercil (n=393) | p | |
|---|---|---|---|---|
| Género; n (%) | ||||
| Mujer | 242 (61,7) | 230 (58,7) | 192 (48,9) | |
| Varón | 150 (38,3) | 162 (41,3) | 201 (51,1) | < 0,001a |
| Edad; años(DE) | 39,3 (17,9) | 48,5 (16,2) | 54,0 (15,2) | < 0,001b |
| HTA; n (%) | 107 (27,3) | 179 (45,7) | 213 (54,2) | < 0,001a |
| Diabetes; n (%) | 26 (6,6) | 37 (9,4) | 47 (12,0) | 0,01a |
| Fumador; n (%) | 152 (38,8) | 117 (29,8) | 114 (29,0) | 0,004a |
| IMC; kg/m2(DE) | 25,6 (4,5) | 28,2 (4,9) | 28,3 (4,8) | < 0,001c |
| Obesidad; n (%) | ||||
| Normopeso | 193 (49,2) | 104 (26,5) | 101 (25,7) | |
| Sobrepeso | 131 (33,4) | 172 (43,9) | 165 (42,0) | |
| Obesidad | 68 (17,3) | 116 (29,6) | 127 (32,3) | < 0,001a |
| Glucemia; mg/dl (DE) | 97,4 (28,5) | 99,1 (24,9) | 102,8 (28,4) | 0,017d |
| Colesterol total; mg/dl (DE) | 159,3 (20,3) | 197,9 (15,2) | 239,8 (25,7) | < 0,001b |
| Triglicéridos; mg/dl (DE) | 80,7 (50,8) | 101,2 (56,2) | 114,9 (54,1) | < 0,001b |
| cHDL; mg/dl (DE) | 48,3 (12,3) | 46,8 (11,7) | 46,1 (11,7) | 0,025d |
| c-no-HDL; mg/dl (DE) | 110,9 (19,3) | 151,1 (14,6) | 193,7 (25,1) | < 0,001b |
| cLDL; mg/dl (DE) | 94,8 (15,6) | 130,8 (8,6) | 170,7 (20,7) | < 0,001b |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol transportado por las lipoproteínas de baja densidad; HTA: hipertensión arterial; IMC: índice de masa corporal; n: número de participantes.
Diferencias significativas entre el 1.er tercil y el 2.° tercil y el 1.er tercil con el 3.er tercil, pero no entre el 2.° y el 3.er tercil.
Diferencias significativas solo entre el 1.er y el 3.er tercil.
Las variables cuantitativas se expresan como media y desviación estándar (DE); las cualitativas, en número exacto y (porcentaje). La asociación entre las variables cualitativas se ha realizado con la prueba de ji cuadrado o el estadístico de Mantel-Haenszel, y la comparación entre medias, con el análisis de la varianza de una vía aplicando el contraste a posteriori de Bonferroni.
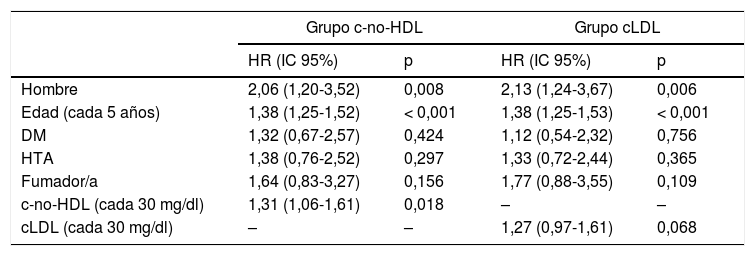
La media de seguimiento coincide en ambos grupos: 10,7años (DE=2,2). La tabla 4 muestra los primeros episodios no mortales ocurridos durante este período, constituyendo un 6,2% del total de la muestra de seguimiento en el grupo del c-no-HDL (56 episodios) y un 6,0% en el grupo del cLDL (54 episodios). En la tabla 5 se exponen las hazard ratio (HR) de las variables que han resultado predictoras de modo independiente después de ajustar por el género, edad, DM, HTA, estado de fumador y c-no-HDL en un modelo y el cLDL en el segundo modelo. Por cada aumento en 30mg/dl del c-no-HDL la tasa instantánea de riesgo fue del 31% (HR=1,31; IC95%: 1,06-1,61; p=0,018) y por cada aumento de 30mg/dl del cLDL la tasa instantánea de riesgo fue del 27% (HR=1,27; IC95%: 0,97-1,61; p=0,068), no alcanzando en este último caso significación estadística.
Episodios cardiovasculares no mortales observados durante el seguimiento
| Grupo c-no-HDL (n=56) | Grupo cLDL (n=54) | |
|---|---|---|
| IAM | 11 (19,7) | 10 (18,5) |
| Angina | 19 (33,9) | 18 (33,3) |
| Ictus | 19 (33,9) | 19 (35,1) |
| AP | 5 (8,9) | 5 (9,3) |
| Angina y/o AP | 1 (1,8) | 1 (1,9) |
| Ictus y/o AP | 1 (1,8) | 1 (1,9) |
AP: arteriopatía periférica; cLDL: colesterol de las lipoproteínas de baja densidad; c-no-HDL: colesterol no incluido en las lipoproteínas de alta densidad; IAM: infarto agudo de miocardio; n: frecuencia de los episodios aparecidos durante el seguimiento.
Los resultados se expresan como número exacto y (porcentaje).
Incidencia de los factores de riesgo ajustados, predictores de morbilidad de causa cardiovascular, en los modelos que incluyen el colesterol no-HDL y el cLDL
| Grupo c-no-HDL | Grupo cLDL | |||
|---|---|---|---|---|
| HR (IC 95%) | p | HR (IC 95%) | p | |
| Hombre | 2,06 (1,20-3,52) | 0,008 | 2,13 (1,24-3,67) | 0,006 |
| Edad (cada 5 años) | 1,38 (1,25-1,52) | < 0,001 | 1,38 (1,25-1,53) | < 0,001 |
| DM | 1,32 (0,67-2,57) | 0,424 | 1,12 (0,54-2,32) | 0,756 |
| HTA | 1,38 (0,76-2,52) | 0,297 | 1,33 (0,72-2,44) | 0,365 |
| Fumador/a | 1,64 (0,83-3,27) | 0,156 | 1,77 (0,88-3,55) | 0,109 |
| c-no-HDL (cada 30 mg/dl) | 1,31 (1,06-1,61) | 0,018 | – | – |
| cLDL (cada 30 mg/dl) | – | – | 1,27 (0,97-1,61) | 0,068 |
cLDL: colesterol de las lipoproteínas de baja densidad; c-no-HDL: colesterol no HDL; DM: diabetes mellitus; HDL: lipoproteínas de alta densidad; HR: hazard ratio; HTA: hipertensión arterial; IC: intervalo de confianza.
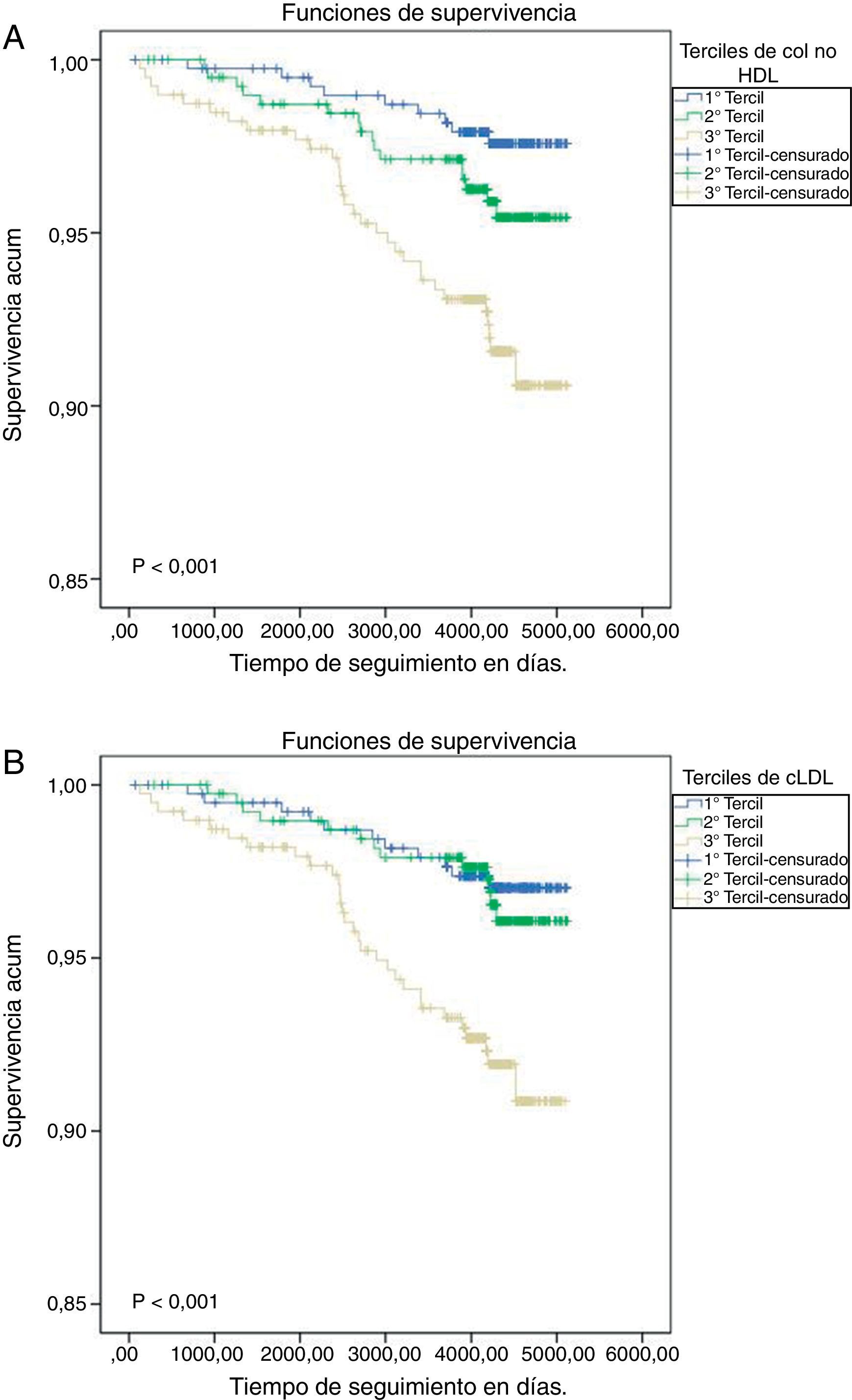
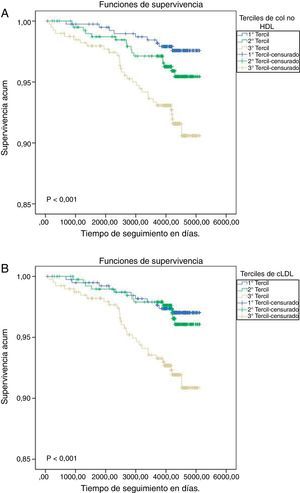
Finalmente, la figura 1 presenta diferencias significativas entre los terciles de cada uno de los grupos, c-no-HDL y cLDL, en la aparición de nuevos casos de ECV no mortal (p<0,001 en ambos grupos).
Probabilidades de supervivencia acumulada al valorar la aparición de primeros episodios cardiovasculares no mortales según la clasificación del colesterol no-HDL en terciles (A) o el colesterol de las LDL (B). Se ha utilizado el método de Kaplan-Meier, y la diferencia entre los grupos se ha calculado con el test de rangos logarítmicos.
El presente estudio ha mostrado que el c-no-HDL presenta capacidad predictiva de ECV no mortal, no así el cLDL. Es decir, cuando se tienen en cuenta todas las partículas lipoproteicas que contienen apoB incluidas en el c-no-HDL, la predicción de la ECV no mortal es más alta. Este hallazgo está en consonancia con la alta prevalencia del síndrome metabólico en España16, y que en nuestro estudio cambia cuando en la muestra no se han incluido pacientes con elevados niveles de triglicéridos, indicando con ello el peso de la aterogenicidad de este tipo de partículas17. Resultados que también están de acuerdo con un metaanálisis realizado en pacientes tratados con estatinas, el cual muestra una asociación del c-no-HDL más intensa que el cLDL y la apoB con el riesgo de aparición de futuros episodios cardiovasculares mayores18. No cabe duda que el control del cLDL para prevenir las ECV constituye un objetivo primordial19, al igual que la reducción del c-no-HDL20. Sin embargo, a medida que se elevan los triglicéridos plasmáticos, como sucede en el síndrome metabólico, en la resistencia a la insulina, en la diabetes tipo2 y en la obesidad, aumenta el colesterol de las lipoproteínas que contienen apoB, al transformarse en estos procesos las partículas LDL en partículas más pequeñas y densas, permaneciendo estable el cLDL21, indicando con ello que los valores de cLDL infraestiman el riesgo que conlleva el aumento de las lipoproteínas aterogénicas con apoB. También se ha observado infraestimación del cLDL en pacientes de muy alto riesgo y alto riesgo cardiovascular con objetivos cLDL menos de 70mg/dl, menos de 100mg/dl y valor de los TG≥150mg/dl, justo cuando el cálculo del RCV requiere más precisión22. Por tanto, el c-no-HDL se perfila como una destacada diana terapéutica en la prevención de las ECV, especialmente en los pacientes con dislipidemia aterogénica y en pacientes de alto y muy alto riesgo, presentando la ventaja de que es un test robusto, puede ser calculado en todos los perfiles lipídicos y no precisa el ayuno para su cálculo23. La importancia de las partículas que contienen apoB en la aparición de primeros episodios cardiovasculares no mortales queda reflejada en este estudio, ya que al ser excluidos los pacientes con TG>400mg/dl, el cLDL deja de tener capacidad predictiva, permaneciendo en cambio significativa la HR del c-no-HDL.
Fortalezas y limitacionesLa principal fortaleza de este estudio reside en que los resultados proceden de una muestra de población general obtenida por aleatorización; por tanto, presenta una sólida validez externa, pudiendo extrapolar los resultados al menos a la población de donde procede la muestra. La principal limitación es que el tamaño de la misma no es grande y se han obtenido pocos episodios cardiovasculares no mortales, lo cual puede justificar el que el cLDL no haya mostrado HR significativas, si bien la diferencia entre ambas HR es pequeña, indicando con ello que cuando la muestra es de origen poblacional apenas hay diferencias absolutas en el significado pronóstico en la ECV no mortal entre el cLDL y el c-no-HDL.
ConclusionesEn población general los resultados de nuestro estudio muestran que, incluyendo en la predicción población con TG elevados, como sucede en el síndrome metabólico (especialmente reflejado por obesidad abdominal, prediabetes y diabetes), el c-no-HDL presenta la mejor predicción, dando con ello una información más ajustada sobre el RCV. En este grupo de pacientes creemos, al igual que Ascaso y Carmena24, que la diana terapéutica debería ser el c-no-HDL o la apoB y no el cLDL.
Además de los autores del artículo, forman parte del grupo y han colaborado en el mismo:
Carlos Sanchis Domènech. Doctor en Medicina.
Lucinio Carrión Valero. Doctor en Medicina.
Javier Massó Orozco. Licenciado en Medicina.
Enrique López de Coca y Fernández-Valencia. Licenciado en Medicina.
Juan López-Abril. Licenciado en Medicina.
Francisco García Gosálvez. Licenciado en Medicina.
Beatriz Rodríguez-Paños. Licenciada en Medicina.
Esperanza Martínez Navarro. Doctora en Medicina.
Rosalina Martínez López. Licenciada en Medicina.
Pilar Torres Moreno. Doctora en Medicina.
Josefina Monedero Laorden. Licenciada en Medicina.
Beatriz González Lozano. Licenciada en Medicina.
Lourdes Navarro Sánchez. Licenciada en Medicina.
Miriam Martínez Ramírez. Licenciada en Medicina.
Eva Argandoña Palacios. Diplomada en Enfermería.
Alfonso Campayo Serrano. Informático.
Los autores declaran no tener ningún conflicto de intereses.
Una comunicación referente a esta línea de trabajo, titulada «El colesterol no HDL como predictor de episodios cardiovasculares no mortales en una cohorte prospectiva de origen poblacional», fue presentada en el XXX Congreso Nacional de la Sociedad Española de Arteriosclerosis (Cádiz, 2017) y galardonada con un Premio Mención Especial 2017.