La enfermedad mental constituye un grave problema de salud pública en nuestro ámbito, con una elevada morbilidad, unos costes sociosanitarios muy altos y con una mayor incidencia en mujeres. El periodo gestacional y el puerperio se erigen como factores estresantes capaces de desencadenar o exacerbar la enfermedad mental preexistente. Con esta revisión bibliográfica pretendemos sensibilizarnos sobre la importancia que la morbilidad psíquica oculta representa para la mujer (como individuo) y para la sociedad (como colectivo), identificar los grandes síndromes psiquiátricos más frecuentes, (distinguiendo los que nosotros podemos tratar de los que deben ser derivados al especialista en salud mental), y profundizar en las entidades estrechamente relacionadas con la Obstetricia durante el periodo puerperal (depresión y psicosis posparto).
Mental illness is a serious public health problem in our setting, leading to high morbidity and very high social costs. The incidence of mental illness is higher in women. Pregnancy and the puerperium are stressors that can trigger or exacerbate preexisting psychiatric disorders. This review aims to raise awareness of the importance of hidden psychological morbidity in women both for individuals and for society as a whole, to identify the most common major psychiatric syndromes -distinguishing those that can be treated by gynecologists from those that require referral to a specialist mental health service- and to examine in greater depth the disorders that are closely related to Obstetrics during the puerperium (depression and postpartum psychosis).
La enfermedad mental constituye un grave problema de salud pública en nuestro ámbito, con una elevada morbilidad y unos costes sociosanitarios muy elevados. Según el Plan Estratégico en Salud Mental del Sistema Nacional de Salud de 2006:
- -
El 9% de la población española padece en la actualidad algún trastorno mental y el 15% lo padecerá a lo largo de su vida.
- -
España es, por detrás de Italia, el país de la UE con tasas de prevalencia de enfermedad mental más bajas.
- -
La enfermedad psiquiátrica se presenta más frecuentemente en mujeres, personas sin pareja, desempleados, ancianos, habitantes de zonas urbanas.
- -
Su incidencia aumenta con la edad.
- -
Las mujeres acuden más al médico al percibir este tipo de trastornos que los hombres y se les administran psicofármacos más frecuentemente.
- -
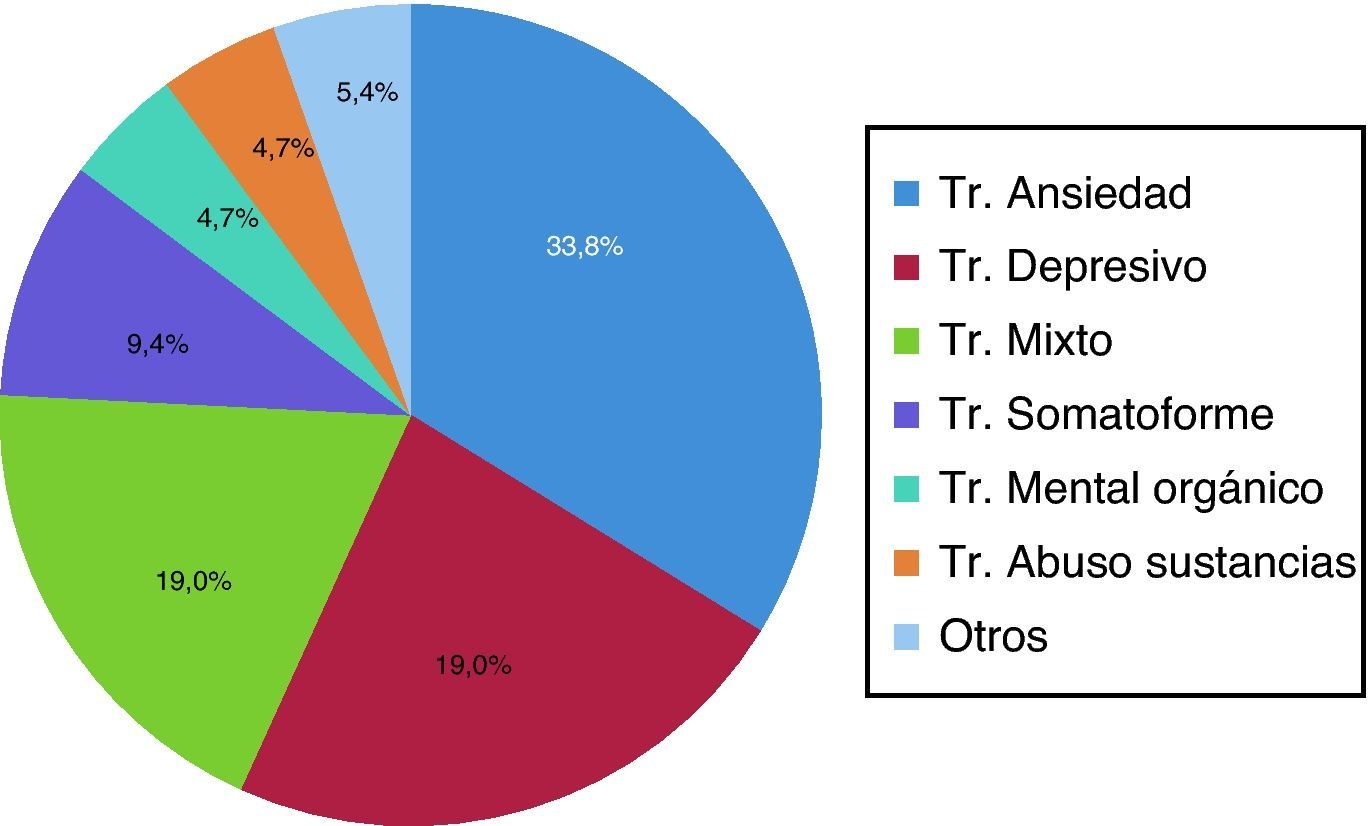
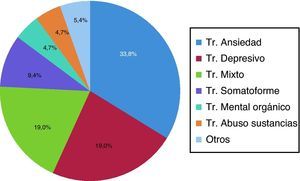
Los trastornos por ansiedad son los más frecuentes, seguidos por los trastornos del estado de ánimo (fig. 1).
- -
Estos trastornos comportan un gasto anual de 3.000 millones de euros.
Por todo ello, el abordaje intensivo y sistemático de este tipo de trastornos se erige como una necesidad social, económica y de salud pública.
DesarrolloEn lo que ocupa a nuestro quehacer diario como obstetras y a la adaptación psicológica de la mujer al embarazo, tanto el periodo gestacional como el puerperio actúan como factores estresantes que pueden desencadenar o exacerbar la enfermedad mental1, y de hecho, la prevalencia de trastornos psiquiátricos durante el embarazo alcanza el 14%2. Las principales preocupaciones de las gestantes versan en torno a la salud del feto, cuidado del recién nacido, cambio de estilo de vida tras el parto y temor al dolor del parto, entre otras. Además, el nivel de estrés percibido es más alto si el feto tiene un riesgo elevado de malformaciones congénitas o en las gestaciones con complicaciones médico-obstétricas. Varias teorías fisiopatológicas han sido postuladas para relacionar la fluctuación del estado de ánimo en las gestantes con la oscilación de sus valores hormonales:
- -
Los estrógenos parecen estar implicados en la regulación de la neurotransmisión serotoninérgica, provocando una elevación del estado de ánimo en la gestante3.
- -
La hormona liberadora de corticotropina se encuentra elevada de forma fisiológica en el embarazo; en cambio, se ha objetivado una disminución de sus valores en gestantes con depresión4.
- -
Las mujeres con depresión posparto presentan concentraciones más altas de estrógenos y progesterona antes del parto, pero sufren una caída mayor, hasta concentraciones más bajas después del parto5.
Dentro de este contexto, el periodo puerperal constituye una época de máximo riesgo de aparición de desórdenes psiquiátricos no solo por la abrupta deprivación hormonal que acabamos de citar sino, sobre todo, por los factores sociales estresantes que envuelven a la madre durante este periodo y que pueden conllevar la aparición de conductas no adaptativas. La enfermedad psiquiátrica de aparición durante el puerperio abarca las siguientes entidades nosológicas:
Postpartum bluesConsiste en la aparición de cambios bruscos en el estado de ánimo que experimentan el 15-85% de las puérperas en los primeros 10 días posparto, mostrando un pico de incidencia máxima en el 5.° día6. Su aparición es más frecuente en mujeres con trastornos disfóricos menstruales previos o depresión pregestacional o gestacional, aunque no existe actualmente ninguna variable biológica que podamos utilizar como predictor de este trastorno. El cuadro sintomático de presentación se caracteriza por aparición de oscilaciones del humor (euforia seguida de ganas de llorar), irritabilidad, confusión y fatiga7. A pesar de que se trata de un cuadro transitorio y de que no requiere de intervención terapéutica, su identificación por parte del obstetra es fundamental, pues constituye un factor de riesgo para el desarrollo ulterior de un cuadro de depresión puerperal8. A este respecto, existe un estudio publicado en 2004, en el que se emplea el denominado Blues questionnaire con el objetivo de medir la intensidad de dichos síntomas y en el que se muestra cómo la sintomatología severa actúa como factor de riesgo independiente para la aparición de un cuadro de depresión posparto, multiplicando por 3 el riesgo9. Igualmente, se recomienda la solicitud de atención médica especializada si la sintomatología perdura durante más de 2 semanas.
Depresión pospartoSe define como un episodio depresivo mayor que aparece en las primeras 4 semanas tras el parto y que dura al menos 2 semanas aunque, por la peculiaridad de esta entidad, los criterios de definición son más laxos en cuanto al periodo temporal de aparición10. Presenta una incidencia de un 10-15% y una tasa de recurrencia en partos posteriores de hasta el 70%11. Como factores de riesgo en la aparición de esta enfermedad se han descrito los antecedentes de depresión pregestacional o gestacional, los trastornos disfóricos menstruales previos, la historia de hiperemesis gravídica, la edad materna joven, la falta de apoyo social o familiar, el hecho de ser inmigrante, la falta de pareja, los trastornos por abuso de sustancias, el postpartum blues en semanas previas así como trastornos del sueño tanto maternos como del recién nacido12–14. Hasta hace varios años, se postulaba la relación existente entre el parto operatorio, especialmente la realización de cesárea, y un aumento en la aparición de este trastorno pero en el año 2006 se publicó un metaanálisis, que incluía 24 estudios, que no avalaba dicha asociación15. En cuanto a la fisiopatología de este trastorno, varios mecanismos parecen estar involucrados:
- 1.
Elevación de los valores de estrógenos y progesterona durante la gestación, seguida por una rápida caída tras el parto con una sensibilidad alterada a dichas fluctuaciones16.
- 2.
Alteración de la proteína transportadora de serotonina plaquetaria17.
- 3.
Fluctuación de nivel en ciertos péptidos de origen gonadal y esteroides neuroactivos tras el parto, alterando la regulación del eje hipotálamo-hipofisario, así como de ciertas citocinas, produciendo una disregulación del nivel de ácidos grasos, oxitocina y arginina18,19.
- 4.
Disminución de la expresión de los receptores postsinápticos de serotonina tipo 1A a nivel del cíngulo anterior y córtex mesotemporal20.
El periodo óptimo de detección de esta psicoenfermedad debe abarcar el lapso de tiempo comprendido entre las 2 semanas y los 6 meses después del parto21. Actualmente son varias las escalas utilizadas en la clínica para dicho despistaje:
- 1.
Escala de depresión posnatal de Edimburgo (EPDS)22: con ella se evalúan 10 ítems relacionados con el estado de ánimo de la mujer en los últimos 7 días. La propia mujer otorga puntuaciones de 0 a 3. Una puntuación igual o superior a 12 puntos es indicativa de un probable episodio de depresión posparto22, presentando una sensibilidad del 88% y una especificidad del 92,5% con un VPP del 44%22.
- 2.
Postpartum depression screening scale23: también conocida como Beck depression inventory publicada en 1961 y sus posteriores revisiones, BDI-IA y BDI-II, esta última publicada en 1996. Evalúa 21 ítems relacionados con el estado anímico materno durante la última semana, otorgando puntuaciones de 0 a 3. Aporta información sobre la severidad y sobre el tipo de síntoma depresivo predominante, de tal modo que una puntuación entre 0 y 13 indica depresión mínima, entre 14 y 19 depresión suave, entre 20 y 28 depresión moderada y será depresión severa si la puntuación oscila entre 29 y 63. Debido a una tasa de falsos positivos más elevada en la detección de los casos que la que aparece al aplicar la EPDS24, su uso es más restringido.
- 3.
General health questionnaire: utilizado de forma rutinaria en la población general para el screening de trastornos mentales comunes mediante la evaluación de 21 ítems, con un VPP del 52%. En nuestro contexto, asociar la aplicación de esta escala a la EPDS incrementa el VPP hasta el 78%25.
A pesar de contar con estos tests psicométricos, existe aún extendida controversia en cuanto al momento de su aplicación, puesto que varios estudios afirman que su aplicación precoz empobrece su rendimiento26. A la vez, debemos añadir el obstáculo que supone la mala adherencia de este tipo de pacientes puesto que, aunque la mayoría accede a completar los cuestionarios, no todas acuden a la revisión posterior de los mismos y declinan el tratamiento.
Nuestro papel como obstetras: en la actualidad existe una falta de screening, un infradiagnóstico así como una tasa baja de tratamiento en mujeres susceptibles de presentar esta enfermedad. Probablemente esto se deba a la falta de conocimiento profundo de esta enfermedad por el obstetra, a una elevada presión asistencial y a la falsa creencia de que el estado de salud mental materno no tiene repercusión en la salud del recién nacido27–29. Igualmente hemos de afirmar que este tipo de pacientes expresan de un modo claro y precoz su sintomatología al obstetra, debido al sentimiento de culpabilidad que en ellas se genera al experimentar un cuadro depresivo en un momento clave como es la maternidad, concebida socialmente como un periodo de máxima euforia. Por ello, la visita puerperal constituye una buena oportunidad para constatar el estado de salud tanto físico como psíquico de la madre28,30.
Existe una evidencia contrastada de resultados neonatales adversos en hijos cuyas madres presentaron un cuadro de depresión puerperal que no fue tratado. Estos trastornos incluyen llanto incoercible, trastornos del sueño y de comportamiento, una disrupción en la relación madre-hijo31,32 entre la que se objetiva de manera significativa una disminución marcada en las tasas de lactancia materna en estas mujeres y un deficiente control pediátrico33.
De la misma manera, se ha constatado la existencia a largo plazo en estos niños de una incidencia más elevada de pobre funcionamiento cognitivo, de inhibición comportamental34–36, de conducta violenta así como de trastornos psiquiátricos y médicos en la adolescencia37. Todo esto justifica la necesidad de un abordaje temprano, intensivo y multidisciplinar en la búsqueda y tratamiento de esta enfermedad en la madre, sin olvidar la importancia de un asesoramiento del resto del núcleo familiar.
Tratamiento: El arsenal terapéutico con el que contamos a día de hoy para el abordaje de esta entidad incluye:
PsicoterapiaPodemos recurrir a técnicas de psicoterapia cognitivo-conductual, a terapias psicodinámicas o a psicoterapia individual interpersonal, siendo esta última la que mayores tasas de éxito presenta38, aunque menores que las asociadas a la utilización de psicofármacos39,40. Las mujeres que dan lactancia suelen preferir iniciar el abordaje terapéutico de su enfermedad por esta vía por la posibilidad de su continuación41–43. Las causas más frecuentes de revocación de este tipo de tratamientos por parte de la paciente incluyen estigmatización social, falta de tiempo y recursos, así como la dedicación al cuidado del recién nacido. Para mejorar la adherencia al tratamiento en países como EE. UU., Australia, Reino Unido o Francia se han puesto en marcha las llamadas mother baby units, que no son sino programas de admisión conjunta materno-filiales44 con el objetivo de evitar esa disrupción durante el tratamiento psiquiátrico intensivo materno. Igualmente ofrece la ventaja de evitar el cese precoz de la lactancia, un abordaje multidisciplinar de los casos así como la promoción de conductas saludables en la relación madre-hijo con visualización directa de la misma por expertos. Aún así, recordemos que en los casos severos el tratamiento psicoterápico siempre ha de ir ligado a la instauración de un tratamiento farmacológico.
Tratamiento con fármacos antidepresivosConstituyen el tratamiento fundamental en los casos moderados y severos, siendo los inhibidores selectivos de la recaptación de serotonina los más frecuentemente utilizados45. En la literatura existen publicados 4 ensayos clínicos aleatorizados sobre la administración de este tipo de fármacos en mujeres con diagnóstico de depresión posparto, 2 de ellos controlados con placebo y otros 2, de comparación. Describimos de manera somera 2 de ellos:
- a)
El primero incluye a 70 mujeres con diagnóstico de depresión posparto y compara la utilización de paroxetina a dosis flexibles durante 8 semanas con la de placebo46, objetivándose una tasa de remisión del 37% en el primer grupo frente un 15% en el grupo controlado con placebo. El 40% de las participantes daban lactancia materna, pero el estudio no refleja los efectos del tratamiento en el recién nacido46.
- b)
El segundo incluye a 87 mujeres con diagnóstico de depresión posparto y no lactantes comparando la utilización de fluoxetina asociada a psicoterapia con la de placebo igualmente asociado a psicoterapia durante 12 semanas47, distribuyendo a las participantes en 4 grupos: un grupo recibió 20mg diarios de fluoxetina y 6 sesiones de psicoterapia, otro grupo recibió 20mg diarios de fluoxetina y una sesión de psicoterapia, el tercero recibió placebo y 6 sesiones de psicoterapia y el cuarto, placebo y una sesión de psicoterapia. La fluoxetina se mostró superior al placebo en la reducción de la severidad de los síntomas y la pauta de fluoxetina asociada a 6 sesiones de psicoterapia no se mostró superior a la que asociaba una única sesión psicoterápica.
Uno de los interrogantes que siempre se nos plantea al valorar la instauración de un tratamiento con fármacos antidepresivos es la necesidad o no de retirar la lactancia en estas pacientes. Siempre debemos poner en un lado de la balanza la eficacia de estos fármacos en la limitación del cuadro así como las consecuencias deletéreas ya mencionadas que esta enfermedad puede tener en el desarrollo ulterior del recién nacido si no es tratada de un modo correcto y en el otro, los posibles efectos perjudiciales derivados de la exposición del neonato a estos fármacos a través de la leche materna. Existen varios estudios publicados a este respecto48–51 que avalan la seguridad de fármacos como la paroxetina, sertralina, nortriptilina en el tratamiento de esta entidad, siendo indetectables sus niveles en sangre del neonato51,52, mientras que otros como la fluxetina o el citalopram alcanzan valores más elevados53. Actualmente los inhibidores selectivos de la recaptación de la serotonina se erigen como los fármacos de elección para el tratamiento de esta enfermedad y, entre ellos, la sertralina se ha mostrado como el fármaco con un mejor perfil de seguridad al no presentar efecto alguno sobre el transporte de serotonina a nivel del SNC neonatal54. La pauta de administración ha de comenzar con la mínima dosis posible, vigilando siempre la infrecuente, aunque posible, presentación de efectos secundarios en el recién nacido de las madres que mantienen la lactancia concomitantemente al tratamiento. Los más frecuentes son la pobre ganancia ponderal, irritabilidad o sedación y cambios en la conducta alimentaria49, que se presentan preferentemente en recién nacidos prematuros o con alguna enfermedad médica. Para minimizar su aparición deberíamos evitar la coincidencia en el tiempo del episodio de lactancia con el pico de dosis del fármaco antidepresivo55,56. En caso de presentación, deberemos disminuir la dosis del mismo, cambiar a una lactancia mixta o artificial o cambiar de fármaco.
Fármacos coadyuvantesEn gran número de casos, las pacientes presentan insomnio y ansiedad asociados, siendo la administración de benzodiacepinas una opción terapéutica admitida, aconsejando eso sí, las dosis bajas y fraccionadas para evitar la aparición de sedación y trastornos de la conducta alimentaria del neonato57. En cuanto a la carbamazepina y el valproato, ambos pueden ser administrados con seguridad durante la lactancia; por el contrario, no se aconseja la utilización de litio durante este periodo, al asociarse con hipotonía, hipotermia, cianosis, inversión de la onda T y letargia en el recién nacido57–59, aunque existe algún estudio que avala su utilización con un estricto control sérico de sus niveles60. Aún faltan estudios que avalen la seguridad de los nuevos antiepilépticos y de los antipsicóticos atípicos en el tratamiento de esta enfermedad50.
Tratamientos adyuvantes no farmacológicosVarios estudios propugnan la utilidad de técnicas de privación de sueño materno61, de ejercicio62, de masajes al recién nacido63 y de terapia electroconvulsiva64 en el tratamiento de esta enfermedad. También se ha postulado una posible mejoría con la administración de suplementos estrogénicos, pero no así de progestágenos65,66.
Tratamiento profilácticoEstudios recientes avalan la estrategia de la administración profiláctica de antidepresivos, sertralina concretamente, justo después del parto en mujeres asintomáticas con historia personal previa de depresión posparto14,67.
Psicosis puerperalConstituye el proceso psiquiátrico puerperal más grave y representa una verdadera urgencia psiquiátrica que requiere hospitalización. Se define como la aparición de un episodio psicótico en las primeras 2-4 semanas posparto y muestra una incidencia de 1/500-1.000 puérperas, presentándose con mayor frecuencia en primíparas, mujeres añosas, madres solteras, mujeres con enfermedad psicótica de base, situaciones con privación de sueño, gestaciones que han cursado con complicaciones obstétricas, historia familiar previa de psicosis puerperal o trastorno bipolar y, sobre todo, en mujeres con un trastorno bipolar anteriormente filiado con retirada reciente de los estabilizadores del ánimo (incidencia en este grupo de un 25-50%)58,68–70. No se ha delimitado claramente el riesgo de recurrencia en partos posteriores, salvo en mujeres con trastorno bipolar previo donde la recurrencia es muy elevada. El cuadro se caracteriza por aparición de desorganización del pensamiento, desorientación y confusión, cambio en el estado de ánimo, ideación paranoide o de grandiosidad y alucinaciones sin signos neurológicos que sugieran organicidad, asociándose a un riesgo elevado de autoagresión o infanticidio69,71. Es por ello por lo que el obstetra debe identificar de forma precoz esta sintomatología y asumir una conducta terapéutica temprana y adecuada, recurriendo siempre al especialista en salud mental.
Suicidio durante el puerperioLas tasas de suicidio durante la gestación y el puerperio son menores que en otras épocas de la vida de la mujer pero las tasas de suicidio consumado y la violencia y letalidad de los medios utilizados son mayores72. Los factores de riesgo asociados son la muerte fetal o del recién nacido en el primer año de vida (RR = 3)73, la existencia de trastornos psiquiátricos de base, sobre todo el trastorno bipolar (incidencia en este grupo de hasta 2/1.000), los trastornos por abuso de sustancias, los intentos autolíticos previos y la violencia conyugal72,74.
NeonaticidioSe define como el homicidio del recién nacido en sus primeras 24 h de vida. Se asocia a negación del embarazo, falta de cuidado prenatal, depersonalización y amnesia transitoria del parto75,76.
InfanticidioSe define como homicidio del recién nacido en su primer año de vida. En nuestro país no existen registros consistentes pero la incidencia en EE. UU. es de 8/100.000 recién nacidos75. Aunque aún faltan estudios de asociación, los probables factores de riesgo implicados en la aparición de este fenómeno son la aparición previa de un episodio de psicosis puerperal o de depresión posparto, la existencia de enfermedad psiquiátrica de base en la madre y el estrés materno generado por el cuidado del recién nacido. Igualmente debemos señalar que un 16-29% de las madres que matan a sus bebés acaban suicidándose75.
ConclusiónEl puerperio constituye una época de riesgo para la aparición de la enfermedad mental. Por ello, el obstetra juega un papel fundamental en su detección temprana y en su orientación terapéutica de un modo adecuado. La depresión posparto es, tanto por su elevada incidencia como por los resultados neonatales adversos a corto y largo plazo y por el desajuste social y emocional que ocasiona en la mujer y su entorno, un cuadro de obligado conocimiento por nuestra parte. Debemos abordarlo de un modo multidisciplinar, ofreciendo a la paciente el tratamiento que mejor se ajuste a su proceso, ya sea psicoterápico o psicofarmacológico, y alentando a la mujer con deseo de continuación de la lactancia materna a que lo haga, puesto que los fármacos de elección (sertralina principalmente, paroxetina o nortriptilina como segunda opción) se han mostrado seguros para el recién nacido.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.