La incidencia de hemorragia subaracnoidea (HSA) parece aumentar durante el embarazo y origina un amplio grupo de problemas a resolver tales como la realización de pruebas de imagen con protección radiológica, la viabilidad del feto, la finalización del parto, el manejo neuroanestésico, los fármacos a utilizar y la decisión de intervención neuroquirúrgica.
El diagnóstico y el tratamiento precoz de la HSA es fundamental para obtener buenos resultados tanto para la madre como para el feto y evitar complicaciones.
Se exponen 3 casos de hemorragia intracraneal de aparición espontánea durante el embarazo que se registraron en el Hospital Virgen de las Nieves de Granada durante los años 2008-2010.
The incidence of subarachnoid hemorrhage increases during pregnancy and involves a wide range of activities and issues such as the performance of imaging tests with radiological protection, assessment of fetal viability, termination of pregnancy, the patient's anesthetic management, the drugs to be used, and neurosurgical intervention.
Early diagnosis and treatment of this event are essential to obtain favorable outcomes for the mother and fetus and to avoid complications.
We describe three cases of intracranial hemorrhage with spontaneous onset during pregnancy registered at the Virgen de las Nieves’ Hospital between 2008 and 2010 and provide a review of the topic.
En ausencia de datos fiables la incidencia de hemorragia subaracnoidea (HSA) parece aumentar durante el embarazo1, complicando 20 de cada 100.000 partos. Se ha observado un incremento de su frecuencia relacionado con la edad materna y la paridad2.
La causa más frecuente de HSA son los traumatismos. Dentro de las de aparición espontánea el origen más frecuente en pacientes jóvenes (80%) es la rotura de aneurismas saculares3. La distribución anatómica de los mismos durante el embarazo es similar a la población general, localizándose preferentemente en la arteria comunicante anterior.
Tras la publicación del International Study of Unruptured Intracranial Aneurysms Investigators (ISUIA)4 se conoce que los 3 factores más importantes para predecir el riesgo de ruptura de un aneurisma incidental son el tamaño (>7mm), la localización (territorio posterior) y la existencia de HSA previa por otro aneurisma. La edad, el tabaco, los síntomas o los aneurismas múltiples son factores predictores menos potentes.
La HSA durante el embarazo y el puerperio origina un amplio grupo de problemas a resolver tales como la realización de pruebas de imagen con protección radiológica, la viabilidad del feto, la finalización del parto, el manejo neuroanestésico, los fármacos a utilizar y la decisión de intervención neuroquirúrgica.
A continuación, se exponen 3 casos de hemorragia intracraneal de aparición espontánea durante el embarazo que se registraron en el Hospital Virgen de las Nieves de Granada durante los años 2008-2010.
Caso clínico 1Primigesta de 9 semanas, de 27 años de edad, sin antecedentes de interés, que acudió a urgencias por un cuadro de cefalea de comienzo brusco de 72h de evolución. La resonancia nuclear magnética (RNM) mostró una malformación arteriovenosa (MAV) temporal izquierda profunda asociada a un hematoma. La arteriografía confirmó el diagnóstico. Fue sometida a un tratamiento radioquirúrgico que se realizó sin incidencias con dosis de cobertura de 18Gy.
El embarazo transcurrió sin complicaciones y finalizó en cesárea electiva en la semana 39 por presentación podálica. Actualmente la paciente se encuentra estable de su enfermedad.
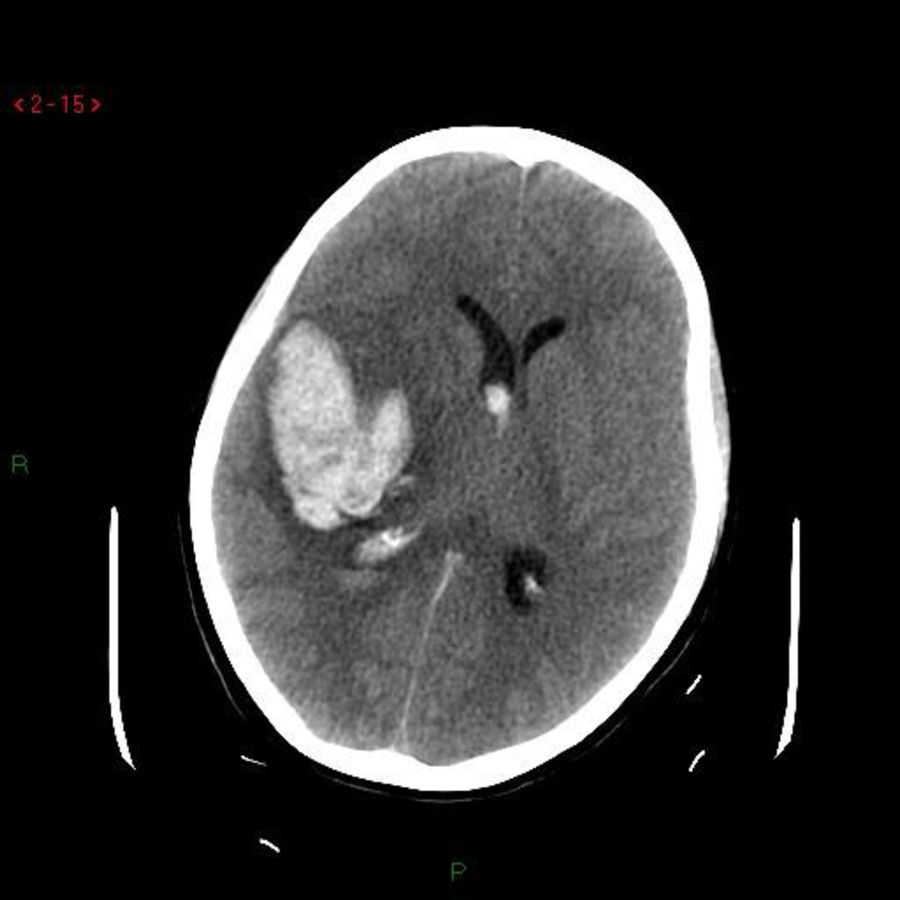
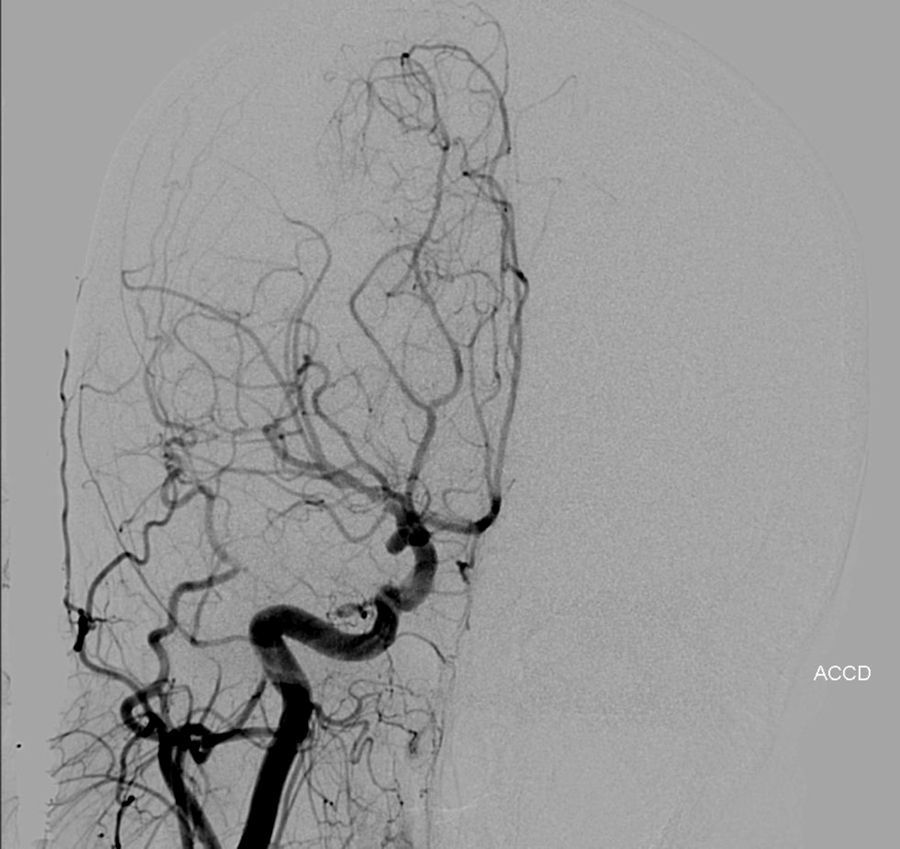
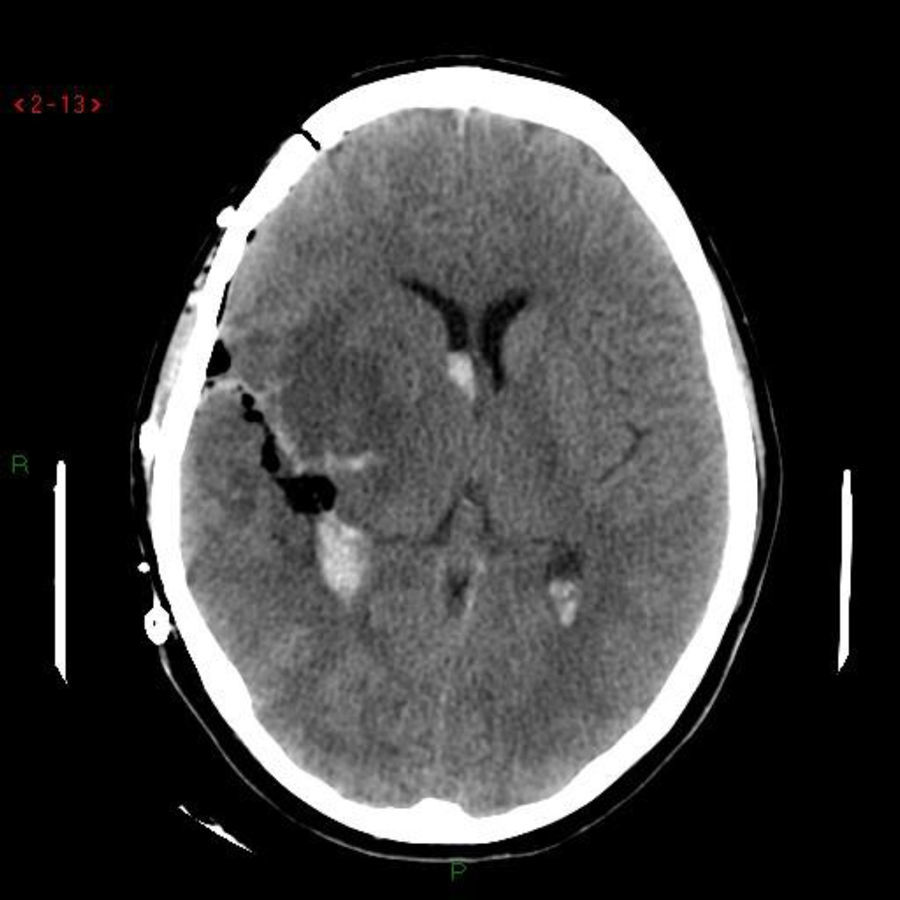
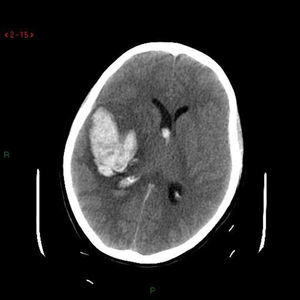
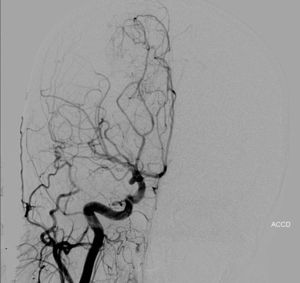
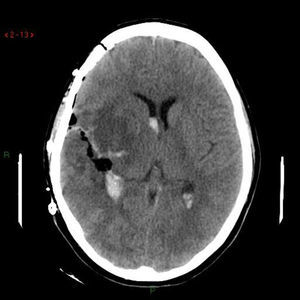
Caso clínico 2Primigesta de 21 semanas, 31 años de edad, sin antecedentes de interés, que presentó un episodio de cefalea hemicraneal súbita, hemiparesia izquierda, naúseas, vómitos y crisis convulsivas tónico-clónicas generalizadas. La TAC craneal reveló un hematoma temporoparietal derecho (fig. 1). La angio-TAC del polígono de Willis puso en evidencia un aneurisma de la comunicante posterior derecha (fig. 2). Se realizó una embolización exitosa de la misma mediante arteriografía y, posteriormente, una evacuación del hematoma mediante craneotomía (fig. 3).
Ante un empeoramiento del nivel de conciencia de la paciente se solicitó una RNM que reveló áreas de isquemia en la cabeza del núcleo caudado derecho y del núcleo lenticular. En la angio-RM del polígono de Willis se confirmó el vasoespasmo y se instauró la terapia triple H (hipertensión, hipervolemia y hemodilucción), manteniéndose la paciente estable clínicamente.
La gestación evolucionó de forma favorable y finalizó en cesárea electiva en la semana 38 por enfermedad materna. En la actualidad la paciente presenta hemiparesia izquierda y dolor neuropático homolateral debido a una cronificación del vasoespasmo.
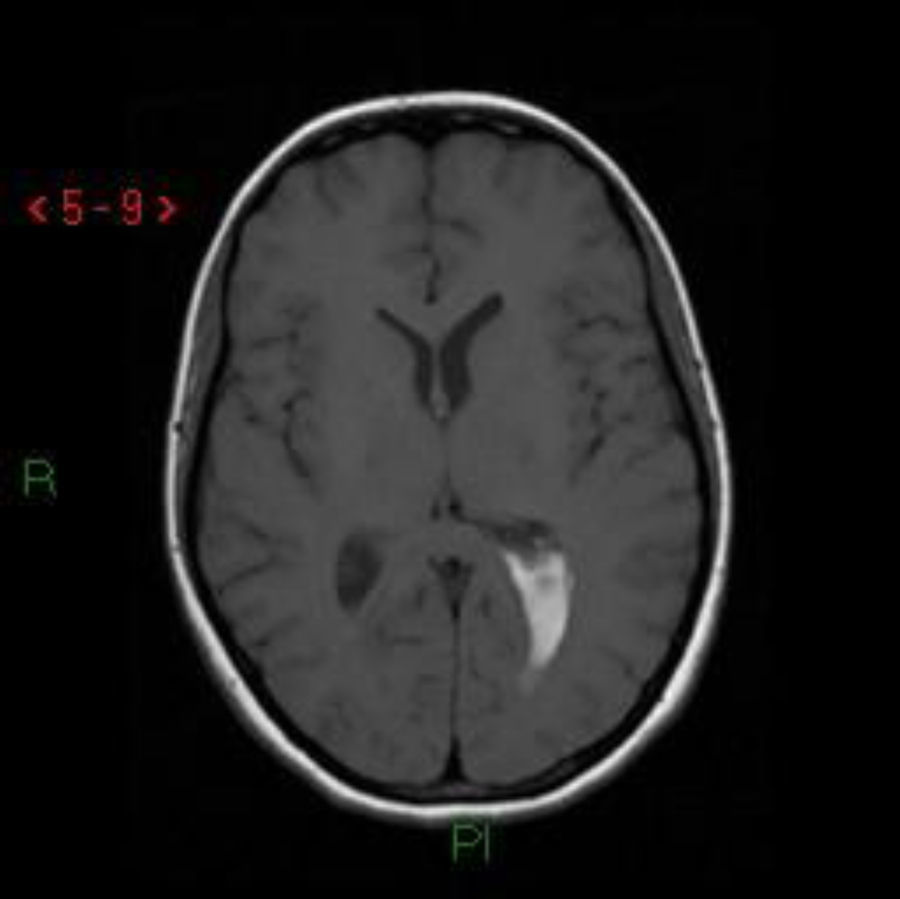
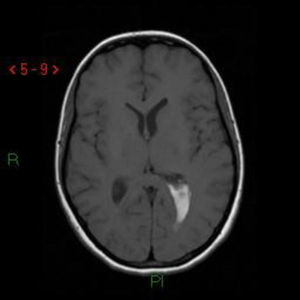
Caso clínico 3Primigesta de 13 semanas, 24 años de edad, con antecedentes de cervicalgias y contracturas musculares a este nivel en meses previos. Acudió a Urgencias por cefalea súbita, naúseas y dolor cervical junto con encajamiento mandibular, relajación de esfínteres y versión ocular izquierda. Se solicitó una RNM que reveló una MAV en la región subepindemaria izquierda con hemorragia intraventricular e hidrocefalia asociadas (fig. 4). Se decidió el alta hospitalaria con recomendación de reposo.
La gestación finalizó en cesárea electiva en la semana 37 por enfermedad materna. Tras el parto se realizó un tratamiento radioquirúrgico con administración de 18Gy. La paciente se encuentra actualmente estable de su enfermedad.
DiscusiónEs fundamental realizar un diagnóstico temprano de la HSA, así como un tratamiento definitivo precoz, ya que reduce las complicaciones a corto plazo y mejora el resultado clínico. El manejo de una gestante con sospecha de HSA no debería diferir de una paciente no gestante.
El principal objetivo es la prevención del resangrado ya que presenta una tasa de mortalidad del 50-70%5. Otra complicación importante es el riesgo de vasoespasmo que puede provocar isquemia cerebral. Aparece entre los 2 y 14días después de la HSA y ocasiona la muerte en un 30% de los casos y en un 34% un déficit neurológico permanente. En el caso 2 la paciente presentó un episodio de vasoespasmo que obligó a un tratamiento médico poco seguro tanto para la madre como para el feto.
Los efectos de la radiación sobre el feto dependen de la dosis de radiación y la edad gestacional. El Colegio Americano de Radiólogos establece que la dosis a irradiar necesaria para el proceso diagnóstico no supone una amenaza para el desarrollo satisfactorio del embrión o feto6.
Ante la sospecha clínica de HSA la TAC sin contraste es el procedimiento diagnóstico de elección y es relativamente seguro tanto para la madre como para el feto. La RNM podría ser utilizada para evitar el potencial riesgo de la radiación pero es un recurso escaso no disponible en todos los hospitales. Sin embargo, fue la primera prueba a realizar en los casos 1 y 2 ya que el hospital en el que se realizó este estudio es de tercer nivel y está dotado de ambas técnicas.
Una vez la TAC confirma la HSA, la angiografía permite conocer la localización y morfología del aneurisma, identificar otros posibles no rotos y valorar el grado de vasoespasmo.
Ante la sospecha de HSA es fundamental el traslado de la paciente a un centro provisto de neurocirujanos y radiólogos para asegurar una correcta estabilización médica y conseguir una atención integrada multidisciplinar.
Desde la publicación del ISAT (ensayo clínico que comparó el tratamiento quirúrgico y el endovascular)7 se sabe que el tratamiento de elección es el pinzamiento endovascular porque el resultado final de los pacientes es significativamente mejor en términos de morbimortalidad a 1 año, a pesar de que el tratamiento es algo menos estable. Al final, la elección del procedimiento depende de los profesionales y de los recursos de los que se dispone8. En los 3 casos reportados en este estudio el manejo del aneurisma fue por vía endovascular con buenos resultados, excepto el segundo que sufrió un vasoespasmo secundario a la intervención.
Es difícil decidir cuál debe ser el manejo obstétrico de la paciente embarazada que ha sufrido una HSA. Cuando acontece antes de las 24 semanas se debe realizar el tratamiento más adecuado para excluir el aneurisma y, si este ha sido exitoso y el embarazo llega a término, podría intentarse un parto vaginal6. Cuando la HSA aparece después de la semana 34 correspondería realizar una cesárea electiva con una adecuada anestesia para realizar de manera conjunta la exclusión del aneurisma. Entre las semanas 26 y 34 lo conveniente sería realizar la exclusión del aneurisma y, si la situación del feto fuera estable, continuar con el embarazo. Si la ruptura del aneurisma sucede durante el parto se debería realizar en primer lugar una cesárea urgente para limitar la exposición del feto a la anestesia y poder concentrar todos los esfuerzos en el manejo de la madre. En el caso de que la ruptura se produjera en el puerperio el manejo de la paciente sería similar a las pacientes no embarazadas.
El tratamiento médico de la HSA es también complicado en el embarazo. La terapia triple H que se utiliza para evitar el vasoespasmo y la isquemia cerebral puede tener repercusiones en la madre ya que durante el embarazo el volumen circulatorio está aumentado. El nimodipino y los diuréticos osmóticos como el manitol tienen efectos adversos sobre el feto y producen hipotensión materna, hipoperfusión uterina e hipoxia fetal. El uso de anticonvulsivantes puede ser discutible por su efecto teratogénico pero la acción deletérea de las convulsiones que determinan hipoxia y acidosis en la madre y el feto justifica su uso.
Por todo ello, en el manejo de estas pacientes con HSA, se debe mantener un balance entre el bienestar materno y la seguridad del feto.
En conclusión, el diagnóstico y el tratamiento precoz de la HSA es fundamental para obtener buenos resultados tanto para la madre como para el feto y evitar complicaciones. Para ello es imprescindible la colaboración entre médicos obstetras, radiólogos y neurocirujanos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.