Comparar la prevalencia de síndrome metabólico (SM) según los criterios IDF y NCEP/ATPIII, además de estimar el riesgo cardiovascular en pacientes posmenopáusicas y sus factores asociados.
Material y métodosEstudio cross-sectional en 224 mujeres posmenopáusicas ≥ 45 años. Se determinaron parámetros clínicos y de laboratorio de SM por IDF y NCPE/ATPIII. El riesgo cardiovascular se estimó por la escala de Framingham de riesgo global a 10 años y por la clasificación propuesta por la AHA.
ResultadosLa edad promedio de las mujeres evaluadas fue 59 años (DE: 8,36); la mitad llevaban ≥ 10 años desde la FUM (RIQ: 5-18); 62,9% tenían sobrepeso u obesidad. La prevalencia de SM por IDF fue 57,1% (IC 95%: 50,38-63,71) vs. 37,5% (IC 95%: 31,14-44,19) por NCEP/ATPIII. En 46% de las mujeres, el riesgo cardiovascular por Framingham fue ≥ 10% mientras que 76,8% estaban clasificadas en riesgo o alto riesgo de acuerdo con la AHA. En el análisis multivariado, los factores más fuertemente asociados a SM por IDF fueron: obesidad (OR 5,05; IC 95%: 2,18-11,69) y edad ≥ 65 años (OR 2,75; IC 95%: 1,34-5,64) y para riesgo cardiovascular: presión arterial (OR 11,58; IC 95%: 4,81-27,86), HDL bajo (OR 16,63: IC 95%: 5,96-46,37) y edad ≥ 55 años (OR 4,5; IC 95%: 1,90-10,67).
ConclusiónLos criterios para el diagnóstico de SM por IDF y para la estimación del riesgo cardiovascular por AHA permiten identificar una mayor proporción de mujeres en riesgo.
To compare the prevalence of metabolic syndrome in postmenopausal women by applying the IDF and the NCEP/ATPIII criteria and to assess the risk of cardiovascular disease in postmenopausal women and associated risk factors.
Material and methodsA cross-sectional study of 224 women aged ≥45 years was carried out following IDF and NCEP/ATPIII guidelines. Cardiovascular risk was estimated using Framingham projections of 10-year absolute cardiovascular disease risk and AHA cardiovascular disease risk assessment.
ResultsAmong evaluated women, the mean age was 59 years (SD 8.36 years). Half of the women had had their last menstrual period >10 years previously, from the FUM (RIQ: 5-18). A total of 62.9% were overweight or obese. The prevalence of metabolic syndrome was 57.1% according to the IDF criteria (IC 95%: 50.4-63.7) vs. 37.5% according to the NCEP/ATPIII criteria (IC 95%: 31.1-44.2). Framingham score was >10% in 46% of the women. According to AHA criteria, 76.8% were at risk, or at high risk, for cardiovascular disease. In the multivariate analysis, the factors most strongly associated with metabolic syndrome according to IDF criteria were obesity (OR 5.05; IC 95%: 2.18-11.69) and age >65 years (OR 2.75; IC 95% 1.34-5.64). The factors most strongly associated with cardiovascular risk were hypertension (OR 11.58; IC 95%: 4.81-27.86), low levels of high-density lipoprotein cholesterol (OR 16.63; IC 95%: 5.96-46.37), and age >55 years (OR 4.5; IC 95%: 1.90-10.67).
ConclusionThe joint application of the IDF criteria for metabolic syndrome and the AHA criteria for cardiovascular disease risk assessment is useful to identify a greater number of women at risk.
El síndrome metabólico (SM), también conocido como síndrome plurimetabólico, síndrome de resistencia a la insulina o síndrome x, describe un conjunto de factores de riesgo cardiovascular relacionados con anormalidades metabólicas, vasculares, inflamatorias, fibrinolíticas y de coagulación, las cuales se asocian a un mayor riesgo de padecer diabetes mellitus tipo 2 y enfermedades cardiovasculares (ECV). El SM se presenta con amplias variaciones fenotípicas en personas con una predisposición endógena, determinada genéticamente y condicionada por factores ambientales1.
Las alteraciones que forman parte del SM incluyen: insulinorresistencia, trastorno en el metabolismo de la glucosa, obesidad abdominal, dislipidemia aterogénica e hipertensión arterial (HTA). Existen diferentes parámetros clínicos descritos para su diagnóstico; sin embargo, los enunciados por The National Cholesterol Education Program Expert Panel (NCEP/ATPIII) en el año 2001 han sido los más aceptados a través del tiempo2. En abril de 2005, The International Diabetes Federation (IDF)3 propuso una definición práctica para la identificación de personas con alto riesgo de ECV y diabetes; esta definición difiere de la de NCEP/ATPIII en que considera a la obesidad central como un componente esencial en el diagnóstico de SM, utilizando puntos de corte más bajos para el perímetro de cintura de acuerdo a la etnia, y adicionalmente, acepta las nuevas cifras de la American Diabetes Association para la glucemia en ayunas (mayores o iguales a 100mg/dL)3.
La prevalencia de SM se incrementa con la menopausia hasta en un 60%4, etapa en la que aumentan también los factores de riesgo cardiovascular, no solo por la edad sino por los cambios metabólicos que modifican la composición corporal, alteran el metabolismo de lípidos y la función del endotelio como consecuencia del déficit estrogénico. Esta etapa de la vida de la mujer se asocia con la presentación o el desarrollo de características propias del SM, entre las cuales se encuentran: el aumento de la grasa central abdominal, la alteración del perfil lipídico y aterogénesis y la resistencia a la insulina5.
Además de los cambios anteriormente descritos durante la menopausia a nivel metabólico, aún no se conoce con certeza si todas las mujeres en esta etapa tienen riesgo cardiovascular aumentado o si es propio de aquellas que tienen criterios diagnósticos para SM6. Es por esto por lo que el propósito de este estudio fue comparar la prevalencia de SM según IDF y NCEP/ATPIII, además de estimar el riesgo cardiovascular en pacientes posmenopáusicas y sus factores asociados.
Material y métodosSe realizó un estudio cross-sectional en mujeres posmenopáusicas con 45 años o más de una institución de primer nivel del municipio de Envigado (Colombia). Para el cálculo del tamaño muestral se utilizó el programa Epitable (Epi-Info v. 6.04); se calculó un tamaño de muestra de 224 mujeres seleccionadas mediante muestreo aleatorizado simple sin reemplazo, con un tamaño poblacional de 1.886, una prevalencia esperada de SM en mujeres adultas de edad media del 20%7,8, una confiabilidad del 95% y un error del 5%.
Se determinaron parámetros clínicos y de laboratorio de SM por IDF3 y NCPE/ATPIII2. Otras variables evaluadas fueron: edad, edad al momento de la fecha de la última menstruación (FUM), antecedente de histerectomía, terapia de reemplazo hormonal (TRH), índice de masa corporal (IMC), peso ideal, antecedente personal de ECV, diabetes e HTA, tabaquismo, colesterol total y colesterol LDL. En las mujeres más jóvenes que habían sido histerectomizadas, también se realizó FSH para comprobar su estado de posmenopausia. El riesgo cardiovascular se estimó por medio de la escala de Framingham de riesgo global a 10 años y de la clasificación propuesta por The American Heart Association (AHA) en las guías basadas en la evidencia para la prevención de ECV en la mujer del año 20079.
Para el procesamiento y análisis de la información se utilizó el paquete estadístico SPSS versión 12.0. Se realizó análisis univariado y multivariado. Los resultados de estadística descriptiva se presentan como promedio (x) con desviación estándar (DE) o mediana (Me) con rango intercuartílico (RIQ) para las variables continuas, y como frecuencias absolutas y proporciones para las variables categóricas. La prevalencia de SM por IDF y por NCPE/ATPIII se presenta como proporción con su respectivo intervalo de confianza (IC 95%), y la diferencia de ambas prevalencias se expresa como razón de prevalencias. El análisis multivariado se realizó mediante regresión logística (método: Forward Stepwise [Wald]), y los resultados se presentan como odds ratio (OR) con su respectivo intervalo de confianza. Para otras pruebas de significación estadística, un valor p de 2-colas menor de 0,05 fue considerado significativo. En el análisis de regresión logística, se definieron como variables dependientes: SM por IDF, SM por NCPE/ATPIII y riesgo cardiovascular por AHA cuando la clasificación era «en riesgo o riesgo alto»; para el análisis de regresión logística de SM, se excluyó a las mujeres histerectomizadas con menos de 50 años al momento de la FUM.
Todas las pacientes dieron su consentimiento por escrito para participar en el estudio, el cual fue aprobado para su ejecución por el Instituto de Ética y Bioética de la Universidad Pontificia Bolivariana y por la institución de primer nivel. El estudio se realizó siguiendo los principios éticos para la investigación, según la Declaración de Helsinki y la resolución 008430 de 1993 del Ministerio de Salud de Colombia.
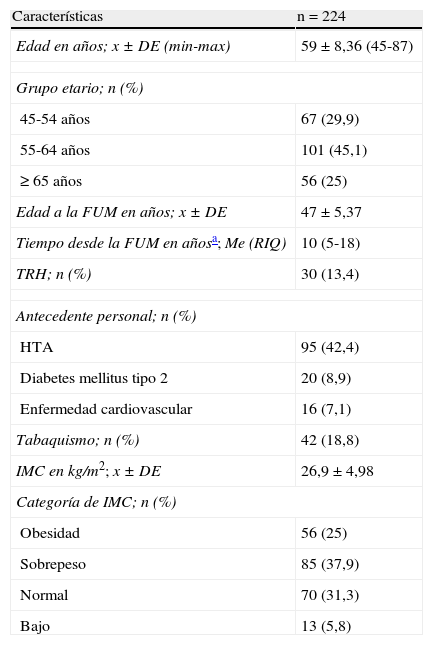
ResultadosSe evaluó a 224 mujeres posmenopáusicas de una institución de primer nivel del municipio de Envigado (Colombia). En la tabla 1 se muestran las características de la población de estudio. El 70% de las mujeres evaluadas tenían 55 años o más, y el rango de edad estuvo entre los 45 y los 87 años; la mitad llevaban 10 años o más desde la FUM, y un bajo porcentaje, alrededor del 13%, estaban recibiendo terapia de reemplazo hormonal al momento de la evaluación. HTA fue el antecedente personal más frecuente; aproximadamente el 63% de las pacientes tenían sobrepeso u obesidad y únicamente una tercera parte de la población estaba en su IMC normal. El peso promedio ideal para las mujeres evaluadas fue de 56,08kg (DE: 5,16) (tabla 1).
Características de las mujeres evaluadas
| Características | n=224 |
| Edad en años; x±DE (min-max) | 59±8,36 (45-87) |
| Grupo etario; n (%) | |
| 45-54 años | 67 (29,9) |
| 55-64 años | 101 (45,1) |
| ≥ 65 años | 56 (25) |
| Edad a la FUM en años; x±DE | 47±5,37 |
| Tiempo desde la FUM en añosa; Me (RIQ) | 10 (5-18) |
| TRH; n (%) | 30 (13,4) |
| Antecedente personal; n (%) | |
| HTA | 95 (42,4) |
| Diabetes mellitus tipo 2 | 20 (8,9) |
| Enfermedad cardiovascular | 16 (7,1) |
| Tabaquismo; n (%) | 42 (18,8) |
| IMC en kg/m2; x±DE | 26,9±4,98 |
| Categoría de IMC; n (%) | |
| Obesidad | 56 (25) |
| Sobrepeso | 85 (37,9) |
| Normal | 70 (31,3) |
| Bajo | 13 (5,8) |
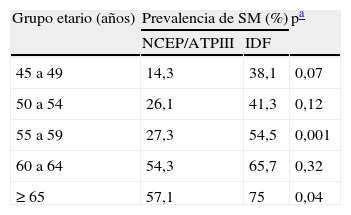
La prevalencia de SM por IDF fue de 57,1% (IC 95%: 50,38-63,71) comparado con 37,5% (IC 95%: 31,14-44,19) por NCEP/ATPIII, con una razón de prevalencias de 1,52 (fig. 1). El 20% de las mujeres no tenían criterios para SM por NCEP/ATPIII, pero sí cumplían criterios según el IDF; de igual forma, solo una paciente que tenía SM por NCEP/ATPIII no cumplía criterios por IDF. La prevalencia por grupo etario fue significativamente más alta en los grupos de 55-59 años y 65 años o más al comparar IDF con NCEP/ATPIII (tabla 2).
Prevalencia de SM por NCEP/ATPIII e IDF según grupo etario
| Grupo etario (años) | Prevalencia de SM (%) | pa | |
| NCEP/ATPIII | IDF | ||
| 45 a 49 | 14,3 | 38,1 | 0,07 |
| 50 a 54 | 26,1 | 41,3 | 0,12 |
| 55 a 59 | 27,3 | 54,5 | 0,001 |
| 60 a 64 | 54,3 | 65,7 | 0,32 |
| ≥ 65 | 57,1 | 75 | 0,04 |
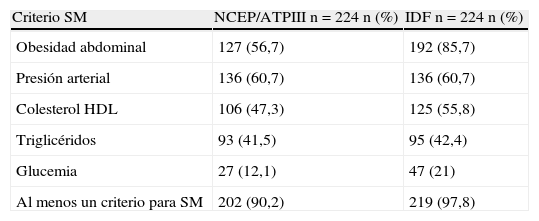
La distribución de frecuencias de cada uno de los criterios de IDF y NCEP/ATPIII se observa en la tabla 3. Casi la totalidad de las mujeres tenían al menos un criterio para SM; el criterio más prevalente en la clasificación NCEP/ATPIII fue el de presión arterial ≥ 130/85mmHg o tener diagnóstico previo de HTA y estar recibiendo medicamentos; el criterio de obesidad abdominal fue el más prevalente en la clasificación de IDF, seguido por el de la presión arterial. Con respecto a otros parámetros clínicos y de laboratorio valorados en las pacientes con SM (84 según NCEP/ATPIII y 128 según IDF), la mayoría tenían sobrepeso u obesidad y, según los parámetros para dislipidemia, el 60% tenían colesterol total ≥ 200mg/dL y alrededor de la mitad de ellas tenían LDL ≥ 130mg/dL (tabla 3).
Distribución de frecuencias de los criterios de SM según NCEP/ATPIII e IDF
| Criterio SM | NCEP/ATPIII n=224 n (%) | IDF n=224 n (%) |
| Obesidad abdominal | 127 (56,7) | 192 (85,7) |
| Presión arterial | 136 (60,7) | 136 (60,7) |
| Colesterol HDL | 106 (47,3) | 125 (55,8) |
| Triglicéridos | 93 (41,5) | 95 (42,4) |
| Glucemia | 27 (12,1) | 47 (21) |
| Al menos un criterio para SM | 202 (90,2) | 219 (97,8) |
| Otros parámetros de las mujeres con SM | n=84 n (%) | n=128 n (%) |
| Sobrepeso u obesidad | 68 (80,9) | 93 (72,6) |
| Colesterol total ≥ 200mg/dL | 52 (61,9) | 78 (60,9) |
| LDL ≥130mg/dL | 38 (45,2) | 71 (55,4) |
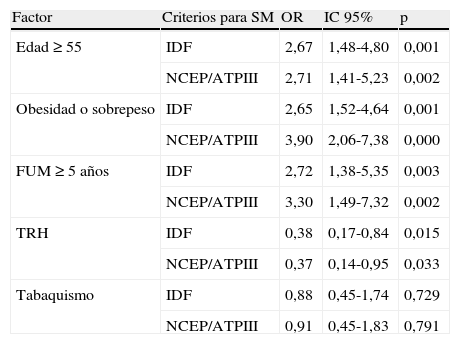
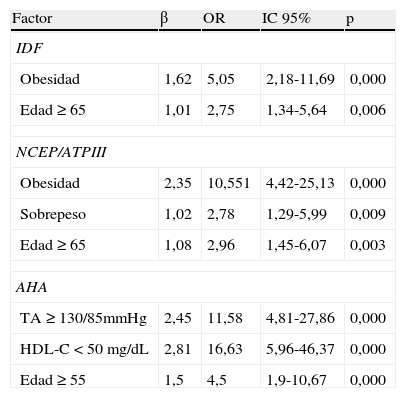
En el análisis bivariado, tuvieron mayor riesgo de SM las mujeres ≥ 55 años, con sobrepeso u obesidad y con tiempo desde la última menstruación ≥ 5 años (excluidas las mujeres histerectomizadas con menos de 50 años al momento de la FUM); las mujeres con TRH tuvieron menor riesgo (tabla 4). En el análisis multivariado, solo fueron significativas, en la explicación de la probabilidad de SM por IDF, las variables de obesidad y edad ≥ 65 años; las variables de obesidad, sobrepeso y edad ≥ 65 años fueron significativas en la explicación por NCEP/ATPIII (tabla 5).
Análisis bivariado para riesgo de SM
| Factor | Criterios para SM | OR | IC 95% | p |
| Edad ≥ 55 | IDF | 2,67 | 1,48-4,80 | 0,001 |
| NCEP/ATPIII | 2,71 | 1,41-5,23 | 0,002 | |
| Obesidad o sobrepeso | IDF | 2,65 | 1,52-4,64 | 0,001 |
| NCEP/ATPIII | 3,90 | 2,06-7,38 | 0,000 | |
| FUM ≥ 5 años | IDF | 2,72 | 1,38-5,35 | 0,003 |
| NCEP/ATPIII | 3,30 | 1,49-7,32 | 0,002 | |
| TRH | IDF | 0,38 | 0,17-0,84 | 0,015 |
| NCEP/ATPIII | 0,37 | 0,14-0,95 | 0,033 | |
| Tabaquismo | IDF | 0,88 | 0,45-1,74 | 0,729 |
| NCEP/ATPIII | 0,91 | 0,45-1,83 | 0,791 |
Análisis multivariado
| Factor | β | OR | IC 95% | p |
| IDF | ||||
| Obesidad | 1,62 | 5,05 | 2,18-11,69 | 0,000 |
| Edad ≥ 65 | 1,01 | 2,75 | 1,34-5,64 | 0,006 |
| NCEP/ATPIII | ||||
| Obesidad | 2,35 | 10,551 | 4,42-25,13 | 0,000 |
| Sobrepeso | 1,02 | 2,78 | 1,29-5,99 | 0,009 |
| Edad ≥ 65 | 1,08 | 2,96 | 1,45-6,07 | 0,003 |
| AHA | ||||
| TA ≥ 130/85mmHg | 2,45 | 11,58 | 4,81-27,86 | 0,000 |
| HDL-C<50 mg/dL | 2,81 | 16,63 | 5,96-46,37 | 0,000 |
| Edad ≥ 55 | 1,5 | 4,5 | 1,9-10,67 | 0,000 |
El riesgo cardiovascular estimado a 10 años por la escala de Framingham de riesgo global fue igual o superior al 10% en el 46% de las mujeres evaluadas, mientras que el 76,8% se encontraban «en riesgo o alto riesgo» de acuerdo a la clasificación de riesgo cardiovascular de la AHA. Un total de 69 mujeres clasificadas «en riesgo» por la escala de la AHA, tenían un riesgo estimado por Framingham menor del 10%, de las cuales, el 71% eran menores de 60 años. Cabe resaltar que ninguna de estas 69 mujeres tenía SM por criterios de NCEP/ATPIII, mientras que el 52,2% de ellas lo cumplían por IDF.
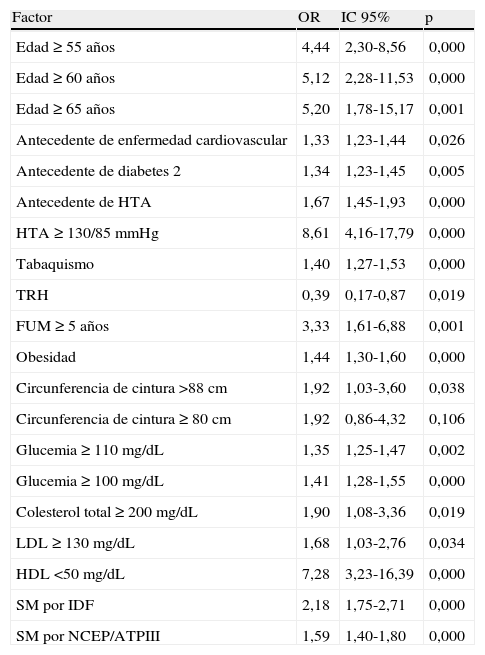
En el análisis bivariado, los factores más fuertemente asociados al riesgo cardiovascular fueron: presión arterial ≥ 130/85mmHg o tener diagnóstico previo de HTA, HDL < 50mg/dL, edad ≥ 65 años y tiempo desde la última menstruación ≥ 5 años (excluidas las mujeres histerectomizadas con menos de 50 años al momento de la FUM) (tabla 6). Sin embargo, en el análisis multivariado, solo fueron significativas, en la explicación de la probabilidad de riesgo cardiovascular, las variables de presión arterial, HDL bajo y edad ≥ 55 años (tabla 5).
Análisis bivariado para el riesgo cardiovascular
| Factor | OR | IC 95% | p |
| Edad ≥ 55 años | 4,44 | 2,30-8,56 | 0,000 |
| Edad ≥ 60 años | 5,12 | 2,28-11,53 | 0,000 |
| Edad ≥ 65 años | 5,20 | 1,78-15,17 | 0,001 |
| Antecedente de enfermedad cardiovascular | 1,33 | 1,23-1,44 | 0,026 |
| Antecedente de diabetes 2 | 1,34 | 1,23-1,45 | 0,005 |
| Antecedente de HTA | 1,67 | 1,45-1,93 | 0,000 |
| HTA ≥ 130/85mmHg | 8,61 | 4,16-17,79 | 0,000 |
| Tabaquismo | 1,40 | 1,27-1,53 | 0,000 |
| TRH | 0,39 | 0,17-0,87 | 0,019 |
| FUM ≥ 5 años | 3,33 | 1,61-6,88 | 0,001 |
| Obesidad | 1,44 | 1,30-1,60 | 0,000 |
| Circunferencia de cintura >88cm | 1,92 | 1,03-3,60 | 0,038 |
| Circunferencia de cintura ≥ 80cm | 1,92 | 0,86-4,32 | 0,106 |
| Glucemia ≥ 110mg/dL | 1,35 | 1,25-1,47 | 0,002 |
| Glucemia ≥ 100mg/dL | 1,41 | 1,28-1,55 | 0,000 |
| Colesterol total ≥ 200mg/dL | 1,90 | 1,08-3,36 | 0,019 |
| LDL ≥ 130mg/dL | 1,68 | 1,03-2,76 | 0,034 |
| HDL <50mg/dL | 7,28 | 3,23-16,39 | 0,000 |
| SM por IDF | 2,18 | 1,75-2,71 | 0,000 |
| SM por NCEP/ATPIII | 1,59 | 1,40-1,80 | 0,000 |
Existen diferencias en la epidemiología de la ECV entre ambos sexos explicada por el efecto protector que ejercen los estrógenos sobre el árbol cardiovascular10. En el grupo de edad de los 50 a los 64 años, las mujeres presentan un aumento considerable en el riesgo cardiovascular11, edad en la que se hacen más prevalentes factores de riesgo como la obesidad central, la HTA sistémica y la dislipidemia que, sumados a la hiperglucemia o a la resistencia a la insulina, componen el SM12. Esto ha llevado entonces a la identificación de la posmenopausia como un factor de riesgo independiente para el desarrollo de SM, y por ende, para un aumento en el riesgo cardiovascular13,14, hechos observados en los resultados del presente estudio y evidenciados en otros estudios de reciente publicación15-18. Entre ellos, cabe destacar el realizado por Lobo, quien demostró que el inicio de terapia de reemplazo hormonal en la posmenopausia temprana ofrece disminución de parámetros del SM y una reducción potencial del riesgo cardiovascular19.
Varios estudios han evidenciado, de forma concordante con estos hallazgos, una alta prevalencia de SM en mujeres posmenopáusicas. En este estudio se obtuvo un valor del 37,5% según criterios NCEP/ATPIII, resultado similar a los reportados en diferentes partes del mundo al aplicar los mismos criterios a mujeres posmenopáusicas; se enuncian entonces prevalencias del 31% en México20 y Canadá21, del 36,1% en Alemania22, 42,2% en Brasil23, 50,5% en Ecuador24 y 54,6% en Corea del Sur25.
En el presente estudio, las frecuencias de los criterios de SM según NCEP/ATPIII fueron: obesidad abdominal en el 56,7%, niveles bajos de HDL en el 47,3%, niveles altos de triglicéridos en el 41,5% y diabetes en el 12,1%. Estas cifras se pueden comparar con los hallazgos obtenidos por Schmitt et al.23, cuyos valores fueron similares: 60,6; 51,3; 41,4 y 13,9%, respectivamente. La obesidad abdominal fue el criterio con mayor frecuencia entre las pacientes evaluadas, hallazgo reportado previamente por diversos estudios22-24,26-28.
Tras el análisis bivariado de este estudio, las mujeres ≥ 55 años (OR 2,71; IC 95%: 1,41-5,23) tuvieron mayor riesgo de SM, al igual que lo observado por Schmitt et al., para quienes el factor que más fuertemente se asoció con SM fue el grupo de edad de 55-65 años (OR 3,51; IC 95%: 1,49-3,10)23.
En Latinoamérica, un estudio multicéntrico realizado con 3.965 mujeres climatéricas con edades entre 45 y 64 años mostró resultados similares a los previamente reportados, mostrando, tras el análisis multivariado, que el riesgo de SM aumentó con: la edad (OR 1,22; IC 95%: 1,03-143), el tiempo transcurrido desde la FUM (OR 1,18; IC 95%: 1,00 a 1,38), la obesidad (OR 13,01; IC 95%: 10,93-15,49) y la hipertensión (OR 9,30; IC 95%: 7,91-10,94). Además, al igual que los resultados de esta investigación, la terapia hormonal se presentó como un factor reductor del riesgo (OR 0,59; IC 95%: 0,51-0,70)29.
Con respecto a la prevalencia de SM evaluada con los criterios del IDF, en el presente estudio se halló un valor del 57,1%, cifra que es alta en comparación al 41% obtenido por Vosátková et al. en 179 mujeres posmenopáusicas de República Checa. De la misma forma, los valores de triglicéridos y HDL fueron más altos en este estudio (42,4 y 55,8%) que en el de Vosátková et al. (29,6 y 20,1%, respectivamente). Sin embargo, algunos hallazgos del estudio checo son similares a los nuestros, dentro de los que se enuncia el hecho de que el 85,5% de la población cumplía el criterio para obesidad abdominal (comparado con el 85,7% de este estudio), el 57% tenía HTA (60,7% en este estudio), y el 26,8% el criterio de glucemia (21% en este estudio). Igualmente, un hallazgo compartido entre el presente estudio y el checo fue que la prevalencia de SM no estuvo influida por la variable tabaquismo30.
En este estudio, la estimación de la prevalencia de SM fue mayor al aplicar los criterios de IDF en comparación a los del NCEP/ATPIII (57,1 y 37,5%, respectivamente). Este hallazgo ha sido observado por otros autores, como Brown et al., quienes compararon la prevalencia de SM según el IDF (74%) y el NCEP/ATPIII (70%) en 423 mujeres posmenopáusicas en la ciudad de Birmingham. Además de estas prevalencias, Brown et al. obtuvieron otras cifras mayores en comparación a este estudio, entre las cuales se enuncia la media del IMC (30,5 vs. 26,9kg/m2) y el porcentaje de pacientes con hipertensión (89 vs. 60,7%). Con respecto a cifras similares, se expone el porcentaje de las pacientes con HDL bajo (54 vs. 50%), con hipertrigliceridemia (44 vs. 42%), en adición al hecho de que los eventos cardiovasculares fueron similares en ambas clasificaciones31.
Al igual que los resultados de Brown et al., Figueiredo et al. publicaron en Brasil un estudio en 323 mujeres, hallando que la prevalencia de SM en las mujeres posmenopáusicas estudiadas fue mayor con el IDF (61,5%) que con el NCEP/ATPIII (44,4%). De forma similar, como se pude observar en la tabla 2 del presente artículo, el estudio de Figueiredo et al. encontró que el SM fue más frecuente cuanto mayor era la edad de la paciente, habiendo asociación estadísticamente significativa entre la edad y la ocurrencia de SM por ambos criterios11. El hecho de que la prevalencia aumenta a medida que aumenta el grupo etario, tal como se evidencia en el presente estudio, ha sido reportado por varios estudios previamente publicados27,28,32.
A nivel local, Sánchez et al. hallaron en las mujeres mayores de 65 años de la ciudad de Medellín (Colombia) una prevalencia de SM del 26,1 y del 45,7% según el NCEP/ATPIII y el IDF, respectivamente. Observaron además que, en las que poseían diagnóstico de SM, el número de factores de riesgo se incrementó con la edad al aplicar ambos criterios33.
Como se enunció previamente, el riesgo cardiovascular estimado a 10 años por la escala de Framingham de riesgo global fue igual o superior al 10% en el 46% de las mujeres evaluadas en este estudio, mientras que el 76,8% se encontraban «en riesgo o alto riesgo» de acuerdo a la clasificación de riesgo cardiovascular de la AHA. Esto concuerda con lo reportado en la literatura referente al creciente reconocimiento de las limitaciones de la estratificación de riesgo con la función de Framingham en mujeres de diversas poblaciones, debido a la limitada visión de corto plazo (10 años), la falta de inclusión de antecedentes familiares, la sobreestimación o subestimación del riesgo en las poblaciones no blancas y la reciente documentación de la enfermedad subclínica entre muchas mujeres que obtienen una calificación como de riesgo bajo34,35.
Agrinier et al., quienes se enfocaron en 1.730 mujeres entre 35-64 años, encontraron que las posmenopáusicas tuvieron mayores niveles de colesterol total y LDL, además de una estimación de riesgo de Framingham a 10 años significativamente mayor en comparación con las perimenopáusicas (5,1 frente a 5,0%; p<0,05). Estos hallazgos son menores en comparación con los de este estudio, en el cual, el 46% de las mujeres evaluadas tenían un riesgo igual o superior al 10%36.
La dimensión de los hallazgos del alto riesgo cardiovascular estimado en las pacientes posmenopáusicas incluidas en este estudio es concordante con el problema planteado por la literatura, ya que se ha expuesto que el riesgo promedio de ECV en estas mujeres es muy alto, acercándose a una proporción de 2 a 1 con respecto al de los hombres37. Además, con relación al SM, se sabe que el hecho de que ocurra en la menopausia aumenta el riesgo cardiovascular global 3,5 veces y la mortalidad 2,7 veces38.
Dada la alta prevalencia de SM y de los factores asociados al riesgo cardiovascular en estas mujeres posmenopáusicas, los criterios para el diagnóstico de SM por IDF y para la estimación del riesgo cardiovascular por AHA permiten identificar una mayor proporción de mujeres en riesgo. Esto puede tomarse como punto de partida para establecer estrategias de prevención primaria e intervenir de forma activa en aquellos factores modificables que permitan impactar en la alta morbimortalidad y que estén orientadas a mejorar la calidad de vida de estas pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo fue realizado gracias al patrocinio del Centro de Investigación para el Desarrollo y la Innovación (CIDI) de la Universidad Pontificia Bolivariana, de la entidad promotora de salud SURA y de la Caja de Compensación Familiar de Antioquia, COMFAMA.