Analizar el perfil de las pacientes diagnosticadas de tumores phyllodes en nuestra área sanitaria.
Material y métodosSe presenta un estudio descriptivo retrospectivo de las pacientes diagnosticadas de tumor phyllodes en nuestro centro entre los años 2008 y 2019.
ResultadosLa edad media, el tamaño tumoral y la tasa de recidiva a 10 años fueron mayores en el grupo con tumores borderline-malignos. El tiempo medio de recidiva locorregional fue mayor en el grupo con tumores benignos que en el grupo borderline-maligno. El tipo histológico fue la única variable que demostró favorecer la recidiva local. El tamaño tumoral no se relacionó con el riesgo de recidiva locorregional.
ConclusionesEl tipo histológico fue la única variable que demostró actuar como factor pronóstico de recidiva local. El tamaño tumoral no se relacionó con el riesgo de recidiva locorregional.
To analyse the profile of patients diagnosed with phyllodes tumours in a healthcare area.
Material and methodsA retrospective descriptive study is presented on patients diagnosed with phyllodes tumour in a healthcare area between 2008 and 2019.
ResultsMean age, tumour size, and recurrence rate at 10 years were higher in the group with borderline-malignant tumours. The mean time of locoregional recurrence was higher in the group with benign tumours than in the borderline-malignant group. The histological type was the only variable that showed to favour local recurrence. Tumour size was not related to the risk of locoregional recurrence.
ConclusionsThe histological type was the only variable that appeared to act as a prognostic factor for local recurrence. Tumour size was not related to the risk of locoregional recurrence.
Este tumor fue originalmente descrito por Johannes Müller en 1838, quien lo denominó cistosarcoma phyllodes1. Desde entonces ha recibido numerosas denominaciones hasta que en 2003 la Organización Mundial de la Salud adoptó el término «tumor phyllodes de la mama», basándose en su origen celular y comportamiento biológico2.
Son tumores poco comunes cuya incidencia es menor al 1% del total de los tumores de mama3. La mayor parte afecta a mujeres, más frecuentemente a aquellas de raza latina4 y suele aparecer en edades intermedias (35-55 años)2. Sin embargo, la edad media es más avanzada en los casos de pacientes con tumores de mayor grado5. En varones es muy rara su aparición y suelen asociarse con ginecomastia6. No se han descrito factores etiológicos o predisponentes de tumor phyllodes, salvo la relación con el síndrome de Li-Fraumeni7.
Desde el punto de vista histológico, son tumores fibroepiteliales que pueden presentar un espectro de comportamientos biológicos muy amplio. En 1981 la Organización Mundial de la Salud clasificó este tumor en tres subtipos según sus características histopatológicas: benignos (60-75%), borderline (13-26%) y malignos (10-20%)8.
Clínicamente pueden manifestarse como una lesión mamaria palpable o bien como un hallazgo incidental en una mamografía de control. Cuando se presentan como una lesión palpable, lo más frecuente es encontrar un nódulo firme, bien definido, móvil, indoloro, de rápido crecimiento y gran tamaño en la exploración física9. Suelen presentar un crecimiento bifásico: una primera fase larga de crecimiento lento, seguida de una fase más corta de crecimiento acelerado. Durante esta última fase pueden alcanzar dimensiones muy elevadas y distorsionar la anatomía macroscópica de la mama.
Aproximadamente un 20% de los tumores phyllodes se presentan como una masa no palpable identificada en la mamografía de control10 con características de benignidad, que puede confundirse con un fibroadenoma. El diagnóstico de sospecha debe establecerse cuando una masa de estas características presenta un crecimiento rápido o un tamaño importante. Cualquier masa mamaria o imagen radiológica sospechosa de tumor phyllodes debe someterse a una biopsia o escisión quirúrgica, para obtener un diagnóstico anatomopatológico.
La diseminación linfática es muy rara, inferior al 1% en estos tumores9. La vía clásica de diseminación en el caso de los tumores malignos es la hematógena, a pesar de ser también relativamente infrecuente.
El tratamiento de elección de los tumores phyllodes, tanto benignos como malignos, es la resección quirúrgica con márgenes amplios. Como tratamiento adyuvante principal se puede plantear la radioterapia, especialmente en aquellas pacientes con factores de riesgo de recidiva y/o resección incompleta.
Presentamos una revisión de nuestra experiencia sobre el diagnóstico y el manejo de los tumores phyllodes.
Material y métodosHemos realizado un estudio descriptivo retrospectivo de todas las pacientes con diagnóstico anatomopatológico de tumor phyllodes de la mama en nuestra área sanitaria entre los años 2008 y 2019, obteniendo una muestra total de 79 casos.
La información ha sido extraída a partir de la historia clínica de las pacientes y de las bases de datos del registro del Servicio de Anatomía Patológica de nuestro centro. Todas las pacientes fueron tratadas de acuerdo a las normas de práctica clínica y ética de nuestro centro, procediéndose a realizar una información completa del procedimiento y a la obtención del consentimiento informado pertinente.
Se han analizado las diferentes variables que se enumeran a continuación: edad, tamaño medio tumoral, antecedentes de cáncer de mama, clasificación histológica, estadios tumorales, tipo de cirugía, ampliación de márgenes, tasa de recidiva local y meses de seguimiento.
Para analizar si la histología se comportaba como un factor diferenciador se agruparon las pacientes con tumores borderline y malignos en un mismo grupo, y se compararon con las pacientes con tumores benignos.
El análisis de estos datos ha sido realizado con el programa informático SPSS versión 15.0. Para realizar el contraste de hipótesis entre los grupos benigno y borderline-maligno en la distribución de las variables cuantitativas se realizó un contraste de normalidad mediante test de Shapiro-Wilk. Puesto que la distribución no fue normal se utilizó el test U de Mann-Whitney como prueba no paramétrica. Para las variables cualitativas se utilizó el test chi-cuadrado. Las curvas de supervivencia se analizaron mediante test de Kaplan Meier y el hazard ratio de las diferentes variables se calculó mediante análisis de regresión de Cox.
ResultadosDurante el periodo comprendido entre 2008 y 2019 se obtuvieron un total de 79 casos diagnosticados como tumor phyllodes (5,1%). La mediana de edad al diagnóstico fue de 39 años (rango intercualtílico [RI] 30-49) y la mediana del tamaño tumoral fue de 30mm (RI 21-45). Dos pacientes (2,5%) tenían antecedentes de cáncer de mama de tipo ductal infiltrante.
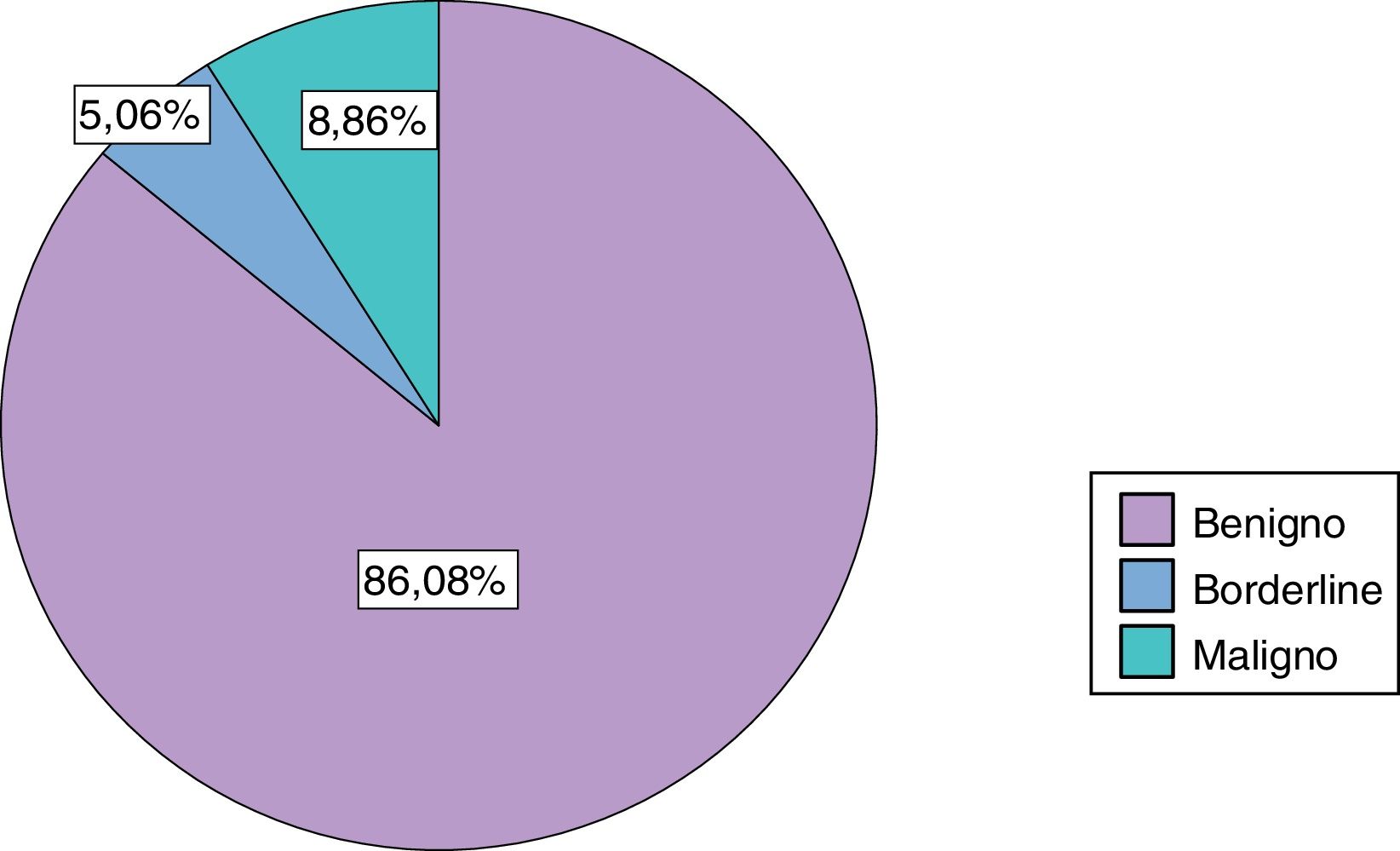
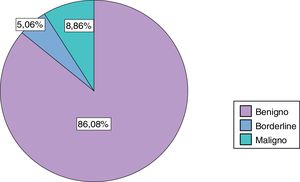
En la figura 1 se recoge la distribución de los diferentes tipos histológicos.
El estadio al diagnóstico en el grupo de pacientes con tumores malignos fue IB en 3 casos (42,8%), IIIA en 1 caso (14,2%) y IV en otro caso (14,2%).
La tasa de cirugía conservadora en el subgrupo de pacientes con tumores benignos fue del 98,5% y un caso requirió mastectomía (1,5%). Para alcanzar márgenes libres en el grupo de cirugía conservadora, fue necesario realizar ampliación de márgenes con una segunda cirugía en diferido en 14 casos (20,9%). En el subgrupo de pacientes con histología borderline-maligna el tamaño tumoral medio más elevado condicionó una mayor tasa de mastectomías, del 45,5% (5 casos). Al 54,5% (6 casos) restante de las pacientes se les realizó cirugía conservadora, siendo necesaria la reintervención para ampliación de márgenes en todos los casos.
Los resultados del análisis de la distribución de las distintas variables entre los grupos benigno y borderline-maligno se exponen en la tabla 1.
La mediana del tiempo de seguimiento fue de 54 meses (RI 29-65) en el grupo con tumores benignos y de 12 meses (RI 6-116) en el de tumores borderline-malignos. El tiempo medio hasta la recidiva locorregional fue notablemente mayor en el grupo de pacientes con tumores benignos como se aprecia en la tabla 2.
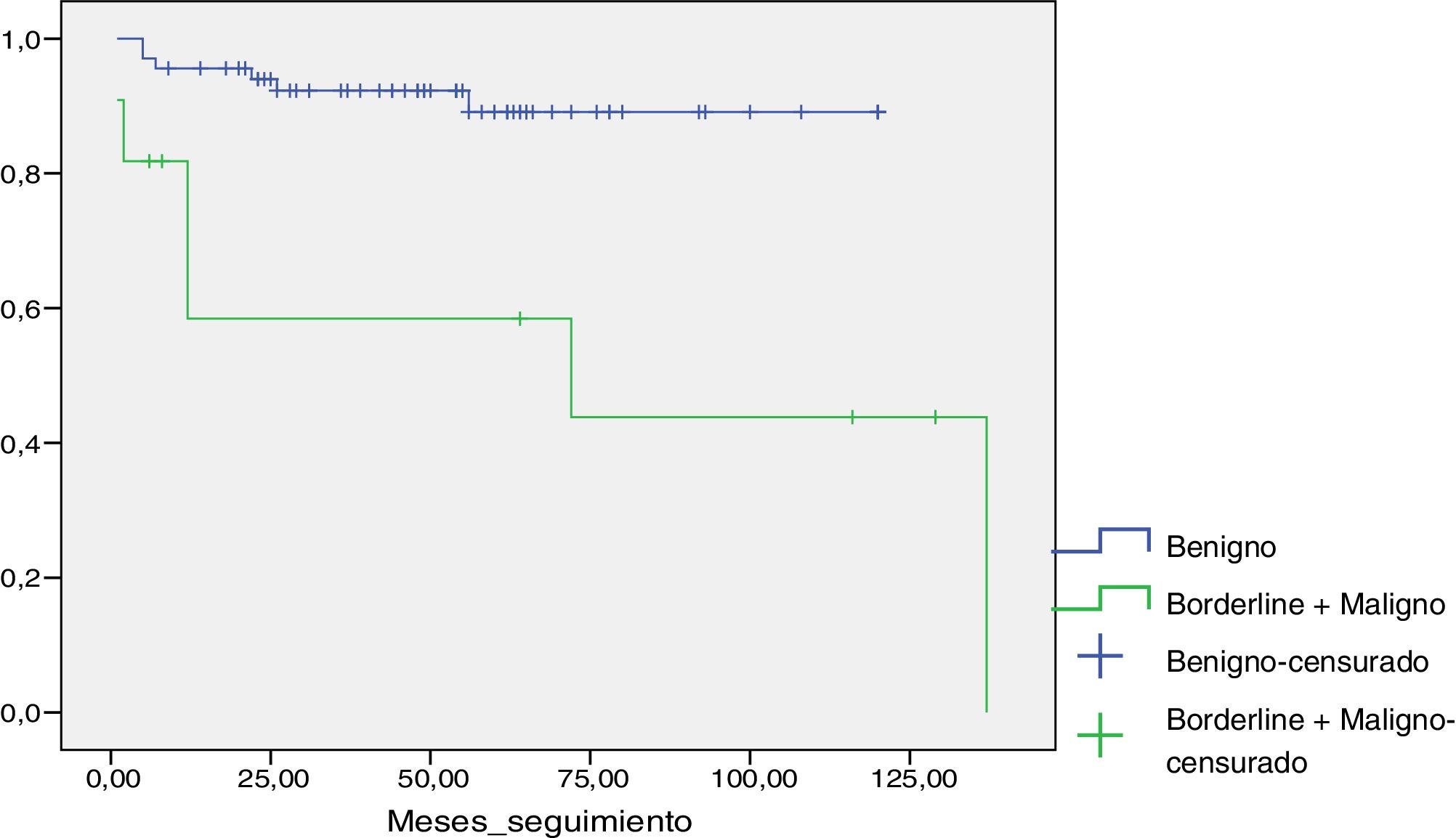
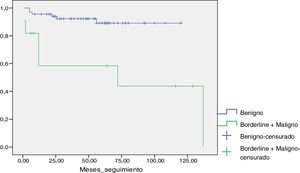
En la gráfica de supervivencia de Kaplan-Meier (fig. 2) puede apreciarse el tiempo medio de recidiva locorregional en ambos grupos.
Curva de supervivencia de Kaplan Meier. En azul el grupo de pacientes con tumores benignos y en verde el grupo de pacientes con tumores borderline-malignos. Puede apreciarse cómo el tiempo medio hasta la recidiva es notablemente menor en el grupo de pacientes con tumores borderline-malignos. El color de la figura puede apreciarse en la versión electrónica.
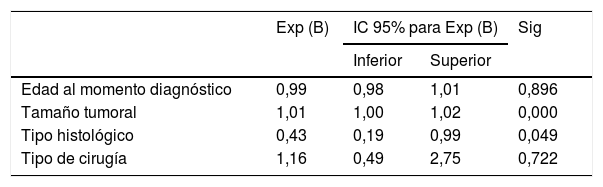
Los factores pronósticos de recurrencia locorregional se resumen en la tabla 3.
Análisis de regresión de Cox para las variables tamaño tumoral y agresividad tumoral
| Exp (B) | IC 95% para Exp (B) | Sig | ||
|---|---|---|---|---|
| Inferior | Superior | |||
| Edad al momento diagnóstico | 0,99 | 0,98 | 1,01 | 0,896 |
| Tamaño tumoral | 1,01 | 1,00 | 1,02 | 0,000 |
| Tipo histológico | 0,43 | 0,19 | 0,99 | 0,049 |
| Tipo de cirugía | 1,16 | 0,49 | 2,75 | 0,722 |
El porcentaje de pacientes con diagnóstico de tumor phyllodes de la mama en muestra área sanitaria es notablemente superior a la descrita por la literatura3. Esto podría ser debido a que nuestro centro fue el único de referencia, para una población superior a 400.000 habitantes hasta 2010.
La distribución histológica presentó un porcentaje de tumores benignos ligeramente mayor al descrito en la literatura. Por otro lado, el porcentaje de tumores borderline diagnosticados fue considerablemente menor a los datos publicados en la bibliografía8. Finalmente, la tasa de tumores malignos fue similar a la descrita en la literatura.
En el grupo de pacientes con tumores benignos la edad media se sitúa en el segmento más bajo de la horquilla descrita por la bibliografía. Sin embargo, en el grupo de pacientes con tumores borderline-malignos la edad media es significativamente mayor, lo cual se corresponde con lo observado en artículos similares5. La distribución del tamaño tumoral fue considerablemente mayor en el grupo de pacientes con tumores borderline-malignos, de forma paralela a lo que sucedía con la edad.
La tasa de cirugía conservadora obtenida en el subgrupo de pacientes con tumores benignos fue muy elevada. A pesar de ello, en algunas pacientes fue necesaria una reintervención para poder garantizar la resección completa, que se consiguió en todos los casos. Se consideró un margen de seguridad de 1 centímetro (cm) para las pacientes con tumores borderline-malignos y se aceptaron márgenes más bajos en los casos benignos, pero en ningún caso inferiores a 0,2cm. El tamaño tumoral más elevado en el grupo con tumores borderline-malignos explica la mayor tasa de mastectomías en estas pacientes. Por otro lado, en todas aquellas pacientes con tumores borderline-malignos que optaron por cirugía conservadora fue necesaria una reintervención para ampliación de márgenes.
La afectación axilar no suele presentarse en estas pacientes, ni siquiera en los grupos con comportamientos más agresivos. Por este motivo, no está indicada (grado 1C) y no se realizó en nuestro centro11.
La afección de los márgenes quirúrgicos se ha relacionado en múltiples estudios con un mayor riesgo de recidiva locorregional12. No obstante, existe cierta discrepancia sobre cuál es el mínimo margen de resección libre que debe ser aceptado. En general, se recomienda que los márgenes sean de al menos 1cm en tumores borderline o malignos, siendo menos estrictos para los casos de tumores benignos13. Siempre que se garantice la obtención de márgenes adecuados la cirugía conservadora y la mastectomía son igualmente efectivas13.
Este esfuerzo quirúrgico para garantizar márgenes de seguridad amplios podría explicar que el riesgo acumulado a 10 años de recurrencia en nuestro centro, tanto en el grupo con tumores benignos como en el grupo con tumores borderline-malignos, sea similar a los datos publicados en la literatura a 5 años14.
Según nuestra experiencia y lo descrito en la literatura14, la tasa de recurrencia locorregional varía fundamentalmente en función de la agresividad del tumor, con un riesgo relativo de recurrencia mayor en las pacientes con tumores borderline-malignos. Cuando se analizó si el resto de variables actuaban como factor pronóstico de recurrencia solo se obtuvieron valores estadísticamente significativos para el tamaño tumoral. Así, a pesar de que este es notablemente mayor en el grupo con tumores borderline-maligno, esta variable no se comportó como un factor pronóstico de recurrencia, de forma similar a lo descrito en la bibliografía14.
El tiempo medio de recurrencia fue superior a 24 meses tanto en el grupo de pacientes con tumores benignos como en el grupo con tumores borderline-malignos, en la línea de las publicaciones más actuales14.
Aunque los tratamientos adyuvantes no han sido objeto de este trabajo, coincidimos con lo expuesto en la literatura sobre las indicaciones de la radioterapia y la quimioterapia. La radioterapia ha demostrado disminuir el riesgo de recidiva local en tumores borderline y malignos15. Aquellas pacientes con tumores benignos y márgenes adecuados no son candidatas a radioterapia (grado 1C). Asimismo, existe consenso sobre el beneficio de la radioterapia en pacientes con tumores agresivos en los que no se haya podido alcanzar márgenes quirúrgicos adecuados. El resto de los casos deberán individualizarse en función del grado de malignidad tumoral y de los márgenes quirúrgicos.
Por otro lado, el papel de la quimioterapia adyuvante es controvertido y deberá reservarse para pacientes exhaustivamente seleccionadas con alto riesgo de recidiva (grado 2C). La terapia hormonal no ha demostrado efectividad en los tumores phyllodes (grado 1C)16.
ConclusiónLos datos obtenidos nos han permitido valorar el perfil de las pacientes con tumores phyllodes en nuestro medio. La incidencia de tumor phyllodes en nuestra área es relativamente infrecuente, similar a lo descrito en la bibliografía.
Tanto la edad media como el tamaño tumoral y la tasa de recidiva a 10 años fueron significativamente mayores en las pacientes con tumores agresivos. Los esfuerzos terapéuticos deben dirigirse a la obtención de márgenes libres.
El tiempo medio de recurrencia fue superior a 24 meses tanto en el grupo de pacientes con tumores benignos como en el grupo con tumores malignos. El tipo histológico fue la única variable que demostró actuar como factor pronóstico de recidiva local. El tamaño tumoral no se relacionó con el riesgo de recidiva locorregional.
FinanciaciónLos autores declaran no tener financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.