La ecografía se ha convertido en un instrumento imprescindible en la asistencia a los pacientes con enfermedades tiroideas. La detección de los nódulos tiroideos se ha incrementado con el uso generalizado de la misma, siendo la herramienta principal para su detección, orientación diagnóstica, seguimiento y, en ocasiones, también terapéutica.
Los Grupos de Trabajo de Cáncer de Tiroides y de Técnicas ecográficas de la Sociedad Española de Endocrinología y Nutrición han promovido este documento en el que se resumen los requisitos necesarios para la mejor práctica clínica posible con esta técnica.
Los objetivos del trabajo incluyen encuadrar su utilización dentro de la especialidad, los requisitos técnicos y legales necesarios, las situaciones clínicas de su aplicación, los niveles de conocimiento y aprendizaje, la responsabilidad asociada, la comunicación estandarizada de resultados e integración en los sistemas de información hospitalarios, posicionando la técnica ecográfica dentro de la cartera de servicios en las actuales unidades de Endocrinología y Nutrición.
Thyroid nodule detection has increased with widespread use of ultrasound, which is currently the main tool for detection, monitoring, diagnosis and, in some instances, treatment of thyroid nodules. Knowledge of ultrasound and adequate instruction on its use require a position statement by the scientific societies concerned.
The working groups on thyroid cancer and ultrasound techniques of the Spanish Society of Endocrinology and Nutrition have promoted this document, based on a thorough analysis of the current literature, the results of multicenter studies and expert consensus, in order to set the requirements for the best use of ultrasound in clinical practice. The objectives include the adequate framework for use of thyroid ultrasound, the technical and legal requirements, the clinical situations in which it is recommended, the levels of knowledge and learning processes, the associated responsibility, and the establishment of a standardized reporting of results and integration into hospital information systems and endocrinology units.
El conocimiento de los patrones ecográficos característicos de la glándula tiroidea, la obtención de muestras citológicas de calidad y relevancia, el estudio de su vascularización, su papel en la evaluación del cáncer de tiroides y, el desarrollo de terapias mínimamente invasivas ha revolucionado el diagnóstico, el seguimiento y el tratamiento de la patología tiroidea benigna y maligna, convirtiéndose en uno de los avances más importantes en nuestra especialidad en las últimas décadas.
En la actualidad, ninguna otra modalidad de imagen puede competir con ella para elegir la ruta de punción y optimizar el acceso a la lesión a estudiar o tratar con el mínimo el riesgo de complicaciones; sin embargo, las actuaciones derivadas de una deficiente interpretación del examen ecográfico y la realización incorrecta de procedimientos invasivos puede acarrear un riesgo innecesario para el paciente y consecuencias legales para el médico, por lo que su realización debe partir de una correcta formación e integración en el plan funcional de las unidades clínicas.
Con el fin de ayudar a los equipos clínicos a integrar todos estos factores en el diseño y elaboración del plan diagnóstico, terapéutico y de seguimiento de los pacientes con patología tiroidea y, a propuesta de los Grupos de trabajo de Cáncer de tiroides y Técnicas ecográficas de la Sociedad Española de Endocrinología y Nutrición (SEEN), se ha elaborado un documento de consenso (http://www.seen.es/docs/apartados/439/Documento.Consenso.Ecografia.pdf), y este resumen del mismo cuya finalidad es establecer el marco de conocimientos y habilidades del endocrinólogo en este campo y el equipamiento, dotación y demás condiciones necesarias de las unidades que debieran de ser consideradas como guía para la comunidad médica y la administración sanitaria.
Uso racional e indicaciones de la ecografía tiroideaLa prevalencia de los nódulos tiroideos detectados por palpación oscila entre un 4 y un 8%1,2 y, asciende hasta un 66% mediante ecografía3–6, aunque solo un pequeño porcentaje (2-15%) de los mismos serán malignos7–10. Además, la utilización generalizada de pruebas de imagen para el estudio tiroideo y de otras patologías, ha generado un incremento casi exponencial en la detección de la enfermedad nodular tiroidea11–16. Sin embargo, el riesgo de malignidad de estos «incidentalomas» es reducido, entre el 5 y el 13% para los hallados por ecografía, tomografía computerizada o resonancia magnética15,17, y entre el 27 y 42% mediante tomografía por emisión de positrones16,18.
Actualmente, la realización de una ecografía tiroidea está indicada en incidentalomas encontrados por otra técnica de imagen, pacientes de alto riesgo de cáncer de tiroides, con nódulos palpables o con adenopatías sospechosas19, pero no se recomienda como prueba de cribado en población general o en pacientes con palpación normal y riesgo bajo de cáncer de tiroides19,20. Por otro lado, las características ecográficas no permiten diferenciar con certeza los nódulos benignos de los malignos pero pueden identificar características de malignidad8,10,11,21, permitiendo seleccionar los que deben ser sometidos a una punción y aspiración con aguja fina (PAAF)20, optimizar el diagnóstico22 y proporcionar información sobre la situación funcional glandular23.
En la tabla 1 se exponen las ventajas del uso de la ecografía; no obstante, sus resultados son dependientes del operador y su fiabilidad está relacionada con la formación, la experiencia y la destreza del mismo23–26. Las principales indicaciones actuales de la ecografía tiroidea son las siguientes27–36.
- 1.
Evaluación de la presencia, tamaño y situación de la glándula tiroides y masas cervicales.
- 2.
Evaluación del estado de las cuerdas vocales y estructuras vecinas.
- 3.
Evaluación de anomalías funcionales tiroideas (hipo- e hipertiroidismo), tiroiditis y evaluación de la patología nodular benigna previa o posterior al tratamiento con yodo radioactivo.
- 4.
Manejo del nódulo tiroideo: identificación de lesiones subsidiarias de estudio citológico y guía para la realización de PAAF. Soporte para los procedimientos mínimamente invasivos.
- 5.
Carcinoma diferenciado de tiroides: a) evaluación preoperatoria: invasión extratiroidea, afectación contralateral y ganglionar, b) localización intraoperatoria: en reintervenciones o en localizaciones complicadas, localizando y marcando lesiones concretas, c) seguimiento: localizando recidivas, persistencia tumoral o metástasis ganglionares y, d) tratamiento: sirviendo de guía para la ablación percutánea tanto en lecho tiroideo como en adenopatías metastásicas.
- 6.
Hiperparatiroidismo: identificación y localización de la paratiroides. Tratamiento percutáneo de adenomas paratiroideos y, localización y seguimiento de implantes autólogos de paratiroides.
Beneficios de la ecografía para el paciente, profesional y el sistema sanitario
| Beneficios para el paciente |
| Técnica inocua, sin radiaciones ionizantes |
| Indolora, bien tolerada |
| Accesibilidad inmediata |
| Reproducibilidad |
| Priorizar la derivación del paciente según la gravedad, agilizando su diagnóstico |
| Permite el diagnóstico diferencial de algunas patologías tiroideas |
| Permite evaluar criterios de sospecha de malignidad |
| Modalidad de imagen para seguimiento del cáncer de tiroides |
| Beneficios para el profesional y el sistema sanitario |
| Técnica eficaz y eficiente |
| Desplazable gracias a los equipos portátiles |
| Imagen en tiempo real, correlación con el cuadro clínico |
| Apoyo en el proceso de decisión clínica |
| Útil para guiar procedimientos mínimamente invasivos diagnósticos y terapéuticos |
| Aumenta el coste-efectividad en el manejo de la enfermedad nodular tiroidea |
| Coste económico bajo |
El tratamiento estándar actual de los nódulos benignos sintomáticos es la cirugía; sin embargo, esta tiene un coste elevado, en muchos casos requerirá tratamiento sustitutivo, se acompaña de una cicatriz en ocasiones antiestética y puede causar complicaciones permanentes potencialmente graves37. Por otra parte, cada vez se tienen más en cuenta su influencia sobre la calidad de vida de los pacientes y su rechazo a la cirugía38. En las últimas décadas, por estos motivos, se han desarrollado técnicas no quirúrgicas mínimamente invasivas guiadas por ecografía para el tratamiento de los nódulos tiroideos cuando la cirugía está contraindicada o el paciente no la acepta, como la inyección percutánea de etanol, la ablación por radiofrecuencia, microondas, por láser y mediante ultrasonidos de alta frecuencia39–41.
Infraestructura y requisitos administrativos para la realización de ecografías tiroideasEspacio físico y equipamiento básico24,25,42–44Aunque no requiere medidas de protección radiológica, debe evitarse su instalación cercana a campos magnéticos. El número de salas se ajustará en función de la demanda y características de los procedimientos a realizar. Se estima una media de 2-3 exploraciones/hora, y puede ser realizada en la consulta del especialista para la realización de procedimientos diagnósticos, siempre que reúna unos requisitos mínimos y otra área para procedimientos terapéuticos intervencionistas. Integrar esta última dentro de las instalaciones del hospital de día, sala de pruebas funcionales o unidad de cirugía mayor ambulatoria es suficiente para cumplir con los requisitos de instalaciones, equipamiento y personal.
Marco legal y administrativo46–48Desde el 2005 la SEEN se ha posicionado sobre la conveniencia de disponer en nuestros servicios de un ecógrafo para la práctica, fundamentalmente, de la ecografía tiroidea y la realización de punción-aspiración con aguja fina por parte del endocrinólogo. En la Orden SCO/3122/2006 se publica el programa formativo de la especialidad señalando la necesidad de adquirir «conocimientos» y «habilidades» en ecografía tiroidea y biopsia por aspiración con aguja fina de la glándula tiroidea49 y, en 2011, la Comisión de Asistencia de la Sociedad de Endocrinología y Nutrición establecía la inclusión de un ecógrafo como «equipamiento necesario» de consultas hospitalarias y extrahospitalarias50, instando a las distintas unidades de Endocrinología a «organizar unidades multidisciplinares» en los centros y entre ellas destacaban las «unidades de alta resolución de nódulo tiroideo».
Poner en funcionamiento estas unidades precisa un contexto asistencial concreto que permita definir no solo su campo de acción y competencias, sino los requisitos y estándares a la que se encontrarán sujetas44,51–53. Además, su actividad asistencial estará orientada al paciente, siendo su objetivo último «la mejora de la eficiencia del sistema reduciendo el número de visitas del paciente, evitando demoras de las pruebas y citas a posteriores consultas», según se establece en el Real Decreto 63/1995 de 20 de enero, sobre Ordenación de Prestaciones Sanitarias del Sistema Nacional de Salud y en la Guía de Gestión de Consultas Externas en atención especializada54. Igualmente, por la patología oncológica tiroidea, se atenderá, también, a las recomendaciones del Ministerio de Sanidad, Servicios Sociales e Igualdad «Estándares y recomendaciones de calidad y seguridad en unidades asistenciales del área del cáncer»53 así como las guías de consenso clínico y del marco legal vigente52,55.
Especificaciones técnicas mínimas de un ecógrafo para el diagnóstico de la patología tiroideaPara la adecuada realización del estudio tiroideo el ecógrafo debe de disponer de un transductor lineal de alta frecuencia (7,5-15MHz o mayor), con una penetración de 5cm y con resolución de 2-3 mm56. Se puede requerir un transductor convexo (curved array) de baja frecuencia para lesiones profundas o muy grandes. Además, debe ser capaz de operar en tiempo real en los modos B y doppler (pulsado, color y potencia), y estar dotado de un convertidor analógico-digital para la manipulación, registro gráfico y exportación de las imágenes para su almacenamiento local o centralizado. Todos tienen que ajustarse a las normas de calidad relacionadas con las condiciones técnicas y de seguridad del equipo (tabla 2)47,57.
Normas de calidad relacionadas con las condiciones técnicas y de seguridad del equipo
| Un equipo medio de ultrasonidos responde a las siguientes clasificaciones, conforme a IEC/EN 60601-1:6.8.1: |
| Clasificaciones: |
| Tipo de protección contra descarga eléctrica: Clase I |
| Grado de protección contra descarga eléctrica (conexión de paciente): equipo de tipo BF |
| Grado de protección contra la penetración dañina de agua: el equipo normal y todas las partes aplicadas (IPX7, IPX8) cumplen con el nivel de protección contra penetración de acuerdo a la norma IEC 60529 |
| Grado de seguridad de aplicación en presencia de material anestésico inflamable con aire o con oxígeno u óxido nitroso: equipo no diseñado para usarse en presencia de una mezcla anestésica inflamable con aire o con oxígeno u óxido nitroso |
| Modo de funcionamiento: funcionamiento continuo |
| El sistema de ultrasonido debe cumplir las siguientes normas: |
| EN 60601-1-2:2001+A1:2006 (IEC 60601-1-2:2001+A1:2004) |
| EN 60601-2-37:2001+A1:2005+A2:2005 (IEC 60601-2-37:2001+A1:2004+A2:2005) |
| EN 55022:2010, Clase B (CISPR 22:2008, modificado) |
| EN 55011:2007+A2:2007, Grupo 1, Clase B (CISPR 11:2003+A2:2006) |
| EN 61000-4-2:2009 (IEC 61000-4-2:2008) |
| EN 61000-4-3:2006+A1:2008+A2:2010 (IEC 61000-4-3:2006+A1:2007+A2:2010) |
| EN 61000-4-4:2004+A1:2010 (IEC 61000-4-4:2004+A1:2010) |
| EN 61000-4-5:2006 (IEC 61000-4-5:2005) |
| EN 61000-4-6:2009 (IEC 61000-4-6:2008) |
| EN 61000-4-8:2010 (IEC 61000-4-8:2009) |
| EN 61000-4-11:2004 (IEC 61000-4-11:2004) |
| EN 61000-3-2:2006+A1:2009+A2:2009 (IEC 61000-3-2:2005+A1:2009+A2:2009) |
| EN 61000-3-3:2008 (IEC 61000-3-3:2008) |
| ISO 10993-1:2009 |
| NEMA/AIUM Norma de visualización de salida acústica (NEMA US-3, 1998) |
| EN 60601-1:2006 (IEC60601-1:2005) |
| EN 60601-1-2:2007 (IEC 60601-1-2:2007) |
| EN 60601-2-37:2008 (IEC 60601-2-37:2007) |
| ISO13485:2003 |
| ISO14971:2007 |
La incorporación de las imágenes ecográficas a la historia clínica del paciente nos permite su revisión y manejo mediante herramientas especializadas, comparar las exploraciones periódicas, acceder de forma simultánea a las mismas desde distintas ubicaciones y consultar con otros profesionales incluidos los de los propios radiólogos.
El PACS (sistemas de archivo y comunicación de imágenes) constituye el principal instrumento para incorporar las imágenes a la historia clínica a través de un sistema de adquisición, almacenamiento, recuperación y distribución de imágenes digitales, que nos permite su posterior visualización con una calidad suficiente y adecuada58. Mediante el estándar internacional de comunicación de imágenes médicas (DICOM) se permite el envío y recepción de imágenes médicas con procedimientos estandarizados independientemente de la marca y modelo de los aparatos. Por estos motivos, los ecógrafos han de incorporar las licencias necesarias de servicios DICOM, y se debe trabajar en cada centro con los responsables de los sistemas de información para incorporar las imágenes de la ecografía tiroidea al sistema PACS del hospital.
Sistema de acreditación y certificación de las técnicas ecográficas en endocrinologíaLas recomendaciones de formación en ecografía y técnicas asociadas de las Sociedades Americana (ATA) y Europea (ETA) de tiroides se limitan a sugerir como experiencia la realización de un mínimo de al menos 600 ecografías cervicales anuales, que incluyan 30 casos de cáncer de tiroides, adenopatías metastásicas y recurrencias locales por año y 150 PAAF anuales con un porcentaje de muestras insuficientes para el diagnóstico menor del 10% de las punciones19,20,23,31. A su vez, reconocen que la mayoría de los países no tienen restricciones sobre quién realiza la ecografía, y asumen la dificultad de estipular un número determinado de horas, estudios ecográficos y PAAF para considerar que el periodo de entrenamiento esté superado.
En este contexto la SEEN ha iniciado la puesta en marcha de un sistema de acreditación y formación en ecografía cervical, técnicas diagnósticas y terapéuticas asociadas basado en la experiencia en las sociedades de endocrinología nacionales e internacionales con el objetivo de asegurar una formación y una práctica clínica de calidad en nuestro país59–63.
Este sistema establece tres niveles de adquisición de competencias progresivas para la capacitación de los especialistas:
- I.
Nivel básico: exploración ecográfica y ecoanatomía de la región cervical y vascular. Diagnóstico ecográfico de las alteraciones endocrinológicas esenciales.
- II.
Nivel intermedio: diagnóstico ecográfico de las alteraciones cervicales habituales y punción guiada por ecografía. Iniciación en el seguimiento del cáncer de tiroides.
- III.
Nivel avanzado: diagnósticos ecográficos complejos. Seguimiento del cáncer de tiroides de alto riesgo por ecografía. Técnicas terapéuticas mínimamente invasivas.
La acreditación de estas competencias precisa establecer una serie de condiciones evaluables diferentes, específicas para cada nivel que se detallan en el documento de consenso, y que son evaluadas mediante un comité de la SEEN.
Sistemática del examen ecográfico e interpretación de los resultadosLa realización de un informe ecográfico estandarizado y de calidad tiene como objetivo integrar conceptos clínicos, morfológicos, de seguimiento y terapéuticos en la toma de decisiones acerca de un paciente en particular10,64. Por tanto, es imprescindible disponer de una sistemática de exploración reproducible y homologable entre diversos operadores, un informe con una terminología y contenido estandarizado, y sistemas de clasificación e información que sirvan para la toma de decisiones clínicas y terapéuticas.
En cuanto a las características del estudio se recogerán en el informe los siguientes conceptos: situación, tamaño, forma y simetría, ecogenicidad, homogeneidad, vascularización, márgenes glandulares, estructuras nerviosas (vago, recurrente, simpático, etc.), esófago, paratiroides, linfadenopatías y, por supuesto, las lesiones intraparenquimatosas que podamos detectar (número y posición que ocupan), así como las siguientes características de cada una: tamaño, contorno, contenido, ecogenicidad, márgenes, calcificaciones, vascularización y elasticidad (si disponemos de elastografía)8,20,21,30.
En los últimos años, se han desarrollado sistemas de agrupación/clasificación de diferentes combinaciones de características ecográficas con el fin de mejorar la sensibilidad y especificidad de los estudios y estratificar el riesgo de malignidad cada nódulo en particular, ayudando en el proceso de toma de decisiones sobre los medios diagnósticos y las indicaciones terapéuticas de los pacientes.
El sistema Thyroid Imaging Reporting and Data System, desarrollado por Horvath et al.65 en semejanza al sistema de la mama (Breast Imaging Reporting and Data System del American College of Radiology), y evoluciones de los mismos se utilizan en la guía británica de cáncer de tiroides (BTA)33, ATA32 y de la Asociación Americana de Endocrinólogos Clínicos20.
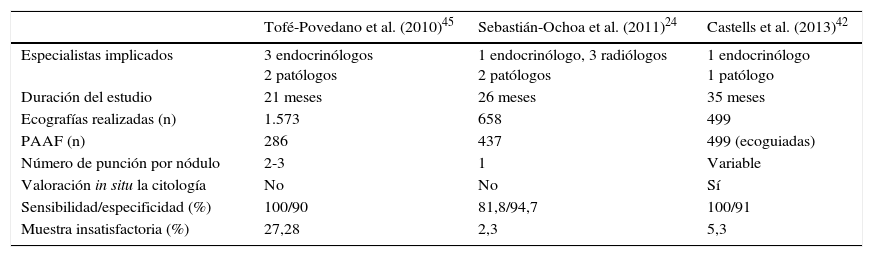
Unidades de alta resolución y consultas específicas de nódulo tiroideoEn España, disponemos en la bibliografía de tres experiencias clínicas en una consulta específica para la patología nodular tiroidea24–26. La organización de estos tres grupos de trabajo es distinta por lo que no es objeto la comparación de resultados entre los mismos (tabla 3). Las diferencias entre ellos radican fundamentalmente en si es el radiólogo o el endocrinólogo el que realiza la ecografía, si se obtienen una o varias muestras del mismo nódulo y si se hace una comprobación in situ de la citología24,42,45. Estos tres modelos publicados señalan los principales obstáculos para su implantación: la falta de experiencia y formación en este campo, y la insuficiente dotación de medios y personal cualificado de las distintas unidades.
Resultados comparativos de diferentes consultas de alta resolución de nódulo tiroideo
| Tofé-Povedano et al. (2010)45 | Sebastián-Ochoa et al. (2011)24 | Castells et al. (2013)42 | |
|---|---|---|---|
| Especialistas implicados | 3 endocrinólogos 2 patólogos | 1 endocrinólogo, 3 radiólogos 2 patólogos | 1 endocrinólogo 1 patólogo |
| Duración del estudio | 21 meses | 26 meses | 35 meses |
| Ecografías realizadas (n) | 1.573 | 658 | 499 |
| PAAF (n) | 286 | 437 | 499 (ecoguiadas) |
| Número de punción por nódulo | 2-3 | 1 | Variable |
| Valoración in situ la citología | No | No | Sí |
| Sensibilidad/especificidad (%) | 100/90 | 81,8/94,7 | 100/91 |
| Muestra insatisfactoria (%) | 27,28 | 2,3 | 5,3 |
PAAF: punción-aspiración con aguja fina.
El modelo más básico que, por otra parte, es adecuado cuando no se dispone de ecógrafos propios ni de endocrinólogos expertos en ecografía asume líneas de trabajo en red con otros servicios (Radiología y Anatomía Patológica, generalmente) con el consiguiente consumo de agendas y de organización, asumiendo que el papel de dirección del endocrinólogo sea aceptado o consensuado previamente. En el modelo intermedio, el endocrinólogo realiza el estudio ecográfico y la PAAF, y el patólogo asegura la idoneidad de la muestra in situ. Este modelo tiene gran aceptación en muchas unidades y proporciona un nivel reducido de muestras insatisfactorias; además, el paciente no se desplaza pero implica una importante colaboración entre profesionales y coordinación de sus agendas66.
Por último, la realización de todo el proceso de diagnóstico ecográfico y realización de PAAF por parte del endocrinólogo, resulta claramente eficiente desde el punto de vista económico, de gestión y de satisfacción del paciente, aunque exige una dotación de medios adecuada y una evaluación continua de la calidad de las muestras. Si no se consiguen estándares de muestras insatisfactorias en primera instancia menores del 5-10% el proceso deja de ser eficiente, siendo por tanto la pericia del operador y su curva de aprendizaje el factor limitante del modelo67–69.
En cualquier caso, dichas unidades deben implantarse asegurando su inclusión administrativa y funcional en el contexto asistencial particular de cada centro, velando siempre porque sus actuaciones, además de ser eficaces, se fundamenten en las guías de consenso clínico vigentes y estén autorizadas e incluidas en la cartera asistencial de cada centro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.