El déficit de yodo es un importante problema de salud pública que ha obligado a importantes esfuerzos en los últimos 80 años para su erradicación1. Las mujeres gestantes representan una población especialmente sensible debido al incremento en las necesidades de yodo durante el embarazo. La Organización Mundial de la Salud (OMS) recomienda durante la gestación una ingesta diaria de yodo de 250μg. Una mediana de yoduria de entre 150-249μg/l es un indicador de una adecuada ingesta, una yoduria <150μg/l se considera insuficiente, entre 250-499μg/l por encima de las necesidades, y >500μg/l excesiva2.
La población española ha alcanzado un adecuado estado nutricional en yodo3. A diferencia del déficit de yodo, el exceso procedente de fuentes dietéticas es infrecuente en nuestro medio. Sin embargo, el uso generalizado de suplementos farmacológicos yodados en las mujeres gestantes, junto con el incremento del contenido de yodo de las fuentes dietéticas en muchos casos poco controlado (yodoprofilaxis silente), y otros potenciales factores como el uso de antisépticos yodados, puede llevar a una ingesta excesiva, con repercusiones menos conocidas sobre la función tiroidea materna4.
Se realizó un estudio en 106 gestantes sanas con función tiroidea normal e inmunidad tiroidea negativa. Se determinaron los niveles de TSH, T4L y T3L en el primer (semana 10-12) y en el tercer trimestre (semana 34-36) mediante inmunoanálisis quimioluminiscente de micropartículas en un analizador ARCHITEC (Abbott Ireland Diagnosis Division, Linamuck, Longford, Irlanda). Para la TSH, la sensibilidad del ensayo es ≤0,01μUI/ml, y los valores de normalidad (VN) son de 0,49-4,67μUI/ml; la especificidad analítica es <10% de reactividad cruzada con TSH, FSH y hCG. Para la T4L, el límite de detección es ≤0,4ng/dl, y los VN de 0,70-1,59ng/dl; la especificidad analítica es ≤0,0035% en la reactividad cruzada con T3. Para la T3L, el límite de detección es <1pg/ml, y los VN de 1,71-3,71pg/ml; la especificidad analítica es <0,001% de reactividad cruzada con T4. Además, se recogió una muestra de la primera orina de la mañana para la determinación de la yoduria mediante cromatografía líquida de alta resolución (Immunochrom GMbh, Heppenheim, Alemania). El coeficiente de variación intra e interensayo fue de <3,5% y de <4,8%, respectivamente, y la sensibilidad, de 0,02μmol/l.
La edad media de las gestantes fue de 31,5±4,7 años, con un IMC de 24,4±5,0kg/m2; fumaban 25 (23,5%). Cuarenta y dos eran primigestas (39,6%) y 26 tenían antecedentes de al menos un aborto previo (24,5%). Consumían sal yodada 42 (39,6%) en el primer trimestre, y 100 (94,3%) en el tercero (p<0,05). En cuanto al uso de suplementos farmacológicos yodados, eran empleados por 79 (74,5%) en el primer trimestre y por 102 (96,2%) en el tercero (p<0,05).
La mediana de yoduria en el primer trimestre fue de 171,31μg/l (RIQ 184,18) y de 190,37μg/l (RIQ 263,56) en el tercero (p no significativa). Solo 20 gestantes en el primer trimestre (18,8%) y 25 en el tercero (23,5%) presentaron un nivel óptimo de yodación (yoduria de 150-249μg/l). Sin embargo, se produjo un descenso en el número de gestantes con yoduria <150μg/l, que pasaron de 50 en el primer trimestre (47,1%) a 39 en el tercero (37,7%). Como contrapartida, las gestantes con yoduria ≥250μg/l pasaron de 36 en el primer trimestre (33,9%) a 42 (39,6%) en el tercero.
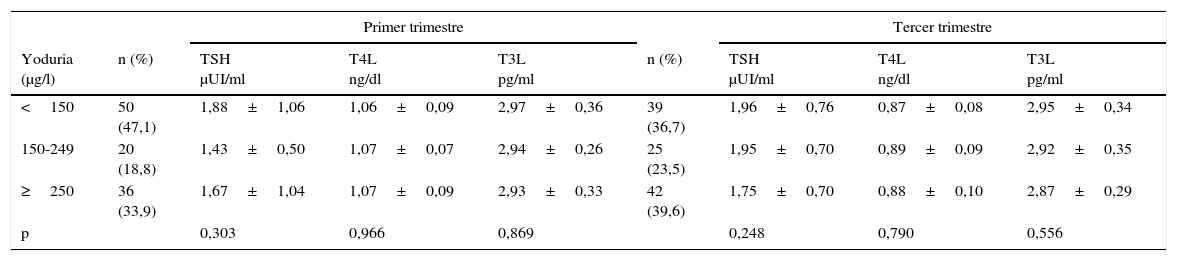
En la tabla 1 se muestra la relación entre el nivel de yoduria y los diferentes parámetros de función tiroidea, tanto en el primer como en el tercer trimestre de la gestación. Aunque las gestantes con un nivel de yoduria adecuado (150-249μg/l) presentaron unos niveles más bajos de TSH en el primer trimestre, la diferencia no resultó significativa. No se apreciaron diferencias ni en los niveles de T4L ni en los de T3L entre ninguno de los grupos.
Parámetros de función tiroidea en función del nivel de yoduria
| Primer trimestre | Tercer trimestre | |||||||
|---|---|---|---|---|---|---|---|---|
| Yoduria (μg/l) | n (%) | TSH μUI/ml | T4L ng/dl | T3L pg/ml | n (%) | TSH μUI/ml | T4L ng/dl | T3L pg/ml |
| <150 | 50 (47,1) | 1,88±1,06 | 1,06±0,09 | 2,97±0,36 | 39 (36,7) | 1,96±0,76 | 0,87±0,08 | 2,95±0,34 |
| 150-249 | 20 (18,8) | 1,43±0,50 | 1,07±0,07 | 2,94±0,26 | 25 (23,5) | 1,95±0,70 | 0,89±0,09 | 2,92±0,35 |
| ≥250 | 36 (33,9) | 1,67±1,04 | 1,07±0,09 | 2,93±0,33 | 42 (39,6) | 1,75±0,70 | 0,88±0,10 | 2,87±0,29 |
| p | 0,303 | 0,966 | 0,869 | 0,248 | 0,790 | 0,556 | ||
Los datos se expresan como media±desviación estándar.
Se considera significativa una p<0,05.
Solo el 39,6% de las gestantes de este estudio consumían sal yodada en el primer trimestre, un porcentaje muy inferior al idóneo para garantizar un aporte dietético adecuado. Este aspecto resulta especialmente preocupante cuando es necesario un consumo prolongado de al menos 2 años para disminuir el riesgo de disfunción tiroidea durante la gestación5. El significativo incremento del consumo tras su recomendación pone de manifiesto la importancia de las medidas de promoción.
Los suplementos yodados se emplearon de forma mayoritaria. Sin embargo, solo 11 de las 79 gestantes que los utilizaban en el primer trimestre comenzaron su uso con al menos 8 semanas de antelación a la entrada del estudio. Estas gestantes presentaron unos niveles medios de TSH más bajos respecto a las gestantes con un inicio más tardío (1,22μUI/ml±0,6 vs. 1,78μUI/ml±1,0), aunque la diferencia no fue significativa (p=0,13). Este efecto ha sido descrito previamente y achacado a un efecto de aturdimiento sobre la glándula tiroidea por un aumento brusco de los niveles de yodo6.
Los problemas en la función tiroidea relacionados con el déficit de yodo son bien conocidos7. En este estudio, una yoduria inferior a 150μg/l no supuso cambios significativos en ninguno de los parámetros de función tiroidea respecto a las gestantes con una yoduria de entre 150-249μg/l. Sin embargo, solo 7 gestantes (6,6%) en el primer trimestre y 5 en el tercero (4,7%) presentaron una yoduria inferior a 50μg/l, siendo estas gestantes las que presentan mayor riesgo de disfunción tiroidea8.
El exceso de yodo también puede afectar a la función tiroidea9. Las gestantes del presente estudio con una yoduria ≥250μg/l no presentaron diferencias en los parámetros de función tiroidea respecto a las gestantes con una yoduria en rango óptimo. En un estudio previo, las gestantes con una mediana de yoduria >1.000μg/l presentaron unos niveles más elevados de TSH y una mayor prevalencia de hipotiroidismo subclínico10. Sin embargo, en nuestro estudio solo 2 gestantes en el tercer trimestre y ninguna en el primero presentaron una yoduria >1.000μg/l.
Como principal limitación a nuestro estudio, debemos destacar la gran variabilidad tanto intra como interindividual de la yoduria, por lo que la división en subgrupos puede conllevar errores de clasificación.
En conclusión, las gestantes del presente estudio presentan un adecuado estado de yodación. El consumo de suplementos farmacológicos yodados es mayoritario desde las fases más tempranas del embarazo, pero no el de sal yodada. La función tiroidea materna no presentó diferencias significativas en los diferentes estratos de yodación analizados.
A las matronas de las áreas de salud III y IV de Cantabria por su colaboración a la hora de incluir a las gestantes (Azucena Setien Rodríguez, Raquel Zubeldia Valdés, Sonia Ojugas Zabala, Aranzazu Mouriz Monleon, Rosa Nuria Secadas López, Aurora García Otero, Laura Gutiérrez Chicote, Cristina Temprano Marañón y Mercedes Álvarez del Campo). Nuestro agradecimiento a todas ellas por su colaboración.