Aunque la nutrición de yodo en España ha mejorado en los últimos años, el problema no está resuelto del todo. Es preciso que las Instituciones sanitarias establezcan medidas para garantizar que la nutrición de yodo de toda la población sea la adecuada, especialmente entre los colectivos de mayor riesgo (niños y adolescentes, mujeres en edad fértil, mujeres embarazadas y madres lactantes). Debe aconsejarse un bajo consumo de sal, pero que esta sea yodada. También es imprescindible que las agencias de control alimentario establezcan un control efectivo sobre una adecuada yodación de la sal. En las futuras encuestas de salud debería incluirse indicadores sobre la nutrición de yodo. El estudio EUthyroid y la Declaración de Cracovia sobre la nutrición de yodo brindan una oportunidad para establecer un plan paneuropeo para la prevención de la deficiencia de yodo que debería ser considerada y aprovechada por las autoridades sanitarias.
Although iodine nutrition in Spain has improved in recent years, the problem is not completely resolved. It is necessary that health institutions establish measures to ensure an adequate iodine nutrition of the population, especially among the highest risk groups (children and adolescents, women of childbearing age, pregnant women and nursing mothers). A low salt intake should be advised, but it should be iodized. It is also imperative that food control agencies establish effective control over adequate iodization of salt. Indicators on iodine nutrition should be included in future health surveys. The EUthyroid study and the Krakow Declaration on iodine nutrition provide an opportunity to set up a pan-European plan for the prevention of iodine deficiency that should be considered and used by health authorities.
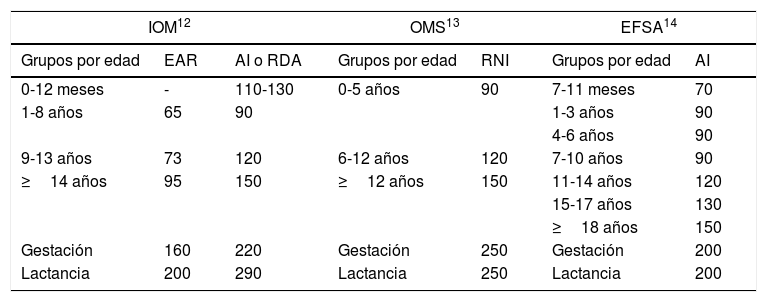
La deficiencia de yodo (DY) es uno de los problemas de salud pública más fácilmente prevenibles que afectan a mayor número de personas en el mundo1. La OMS estima que una población tiene una adecuada nutrición de yodo cuando la mediana de yoduria está comprendida entre 100-199μg/L, aunque dichos valores pueden variar en función de la edad y situaciones de embarazo y lactancia (tabla 1)2. El papel fundamental de yodo es la síntesis de hormonas tiroideas3, las cuales son esenciales tanto para el desarrollo cerebral pre- y posnatal como para el metabolismo de todas las células durante toda la vida4. Estudios recientes, además, demuestran que el yodo también participa como agente antioxidante y protector de infecciones bacterianas y virales5. Esto aumenta, si cabe más aún, la importancia de una nutrición adecuada de este elemento. El espectro de los trastornos por DY (TDY) es muy amplio y en función de que el déficit sea más o menos grave, serán de mayor o menor consideración6. Un adecuado estado nutricional de yodo es más crítico durante el embarazo y la lactancia ya que la madre pasa al feto tanto hormonas tiroideas como yodo, por lo que es necesario aumentar la ingesta de yodo en estas situaciones. La DY en estos casos puede dar lugar a efectos aún más perniciosos e irreversibles, como el deterioro de la función cerebral y del desarrollo en el feto y/o en el niño7,8 inclusive en DY moderadas o leves donde se ha observado una disminución en algunos puntos del cociente intelectual9. La disminución del umbral auditivo10 o de la fertilidad11 también son algunas de las alteraciones que se pueden asociar a la DY. La OMS afirma que es la mayor causa de deficiencia mental prevenible. La clave para la prevención de la DY está en que la población consuma una cantidad adecuada de yodo de forma mantenida y continuada (tabla 2)12–14. Entre los diversos sistemas de yodación que existen, la OMS recomienda la yodación de la sal por ser el alimento que más fácilmente puede llegar a toda la población. La profilaxis mediante la yodación de la sal es eficaz, segura y coste-efectiva15.
Criterios epidemiológicos para valorar la nutrición de yodo de una población
| Población≥6 años | Población gestante (lactante) | |||
|---|---|---|---|---|
| Mediana de yoduria (μg/L) | Ingesta de yodo | Nutrición de yodo de la población | Mediana de Yoduria (μg/L) | Ingesta de yodo |
| <20 | Insuficiente | Deficiencia grave | <150 (<100) | Insuficiente |
| 20-49 | Insuficiente | Deficiencia moderada | ||
| 50-99 | Insuficiente | Deficiencia leve | ||
| 100-199 | Adecuada | Nutrición adecuada | 150-249 (>100) | Adecuada |
| 200-299 | Más que adecuada | Adecuada en gestación. Riesgo leve en el resto de población | 250-499 | Más que adecuado |
| ≥300 | Excesiva | Riesgo de efectos adversos | ≥500 | Excesiva |
Fuente: WHO, ICCIDD, UNICEF1.
Recomendaciones de ingesta de yodo (μg/día)
| IOM12 | OMS13 | EFSA14 | ||||
|---|---|---|---|---|---|---|
| Grupos por edad | EAR | AI o RDA | Grupos por edad | RNI | Grupos por edad | AI |
| 0-12 meses | - | 110-130 | 0-5 años | 90 | 7-11 meses | 70 |
| 1-8 años | 65 | 90 | 1-3 años | 90 | ||
| 4-6 años | 90 | |||||
| 9-13 años | 73 | 120 | 6-12 años | 120 | 7-10 años | 90 |
| ≥14 años | 95 | 150 | ≥12 años | 150 | 11-14 años | 120 |
| 15-17 años | 130 | |||||
| ≥18 años | 150 | |||||
| Gestación | 160 | 220 | Gestación | 250 | Gestación | 200 |
| Lactancia | 200 | 290 | Lactancia | 250 | Lactancia | 200 |
AI: «adequate intake»; EAR: «estimated average requirements»; EFSA: European Food Safety Authority; IOM: Institute of Medicin (USA); OMS: Organización Mundial de la Salud; RDA: recommended dietary allowance; RNI: recommended nutrient intake.
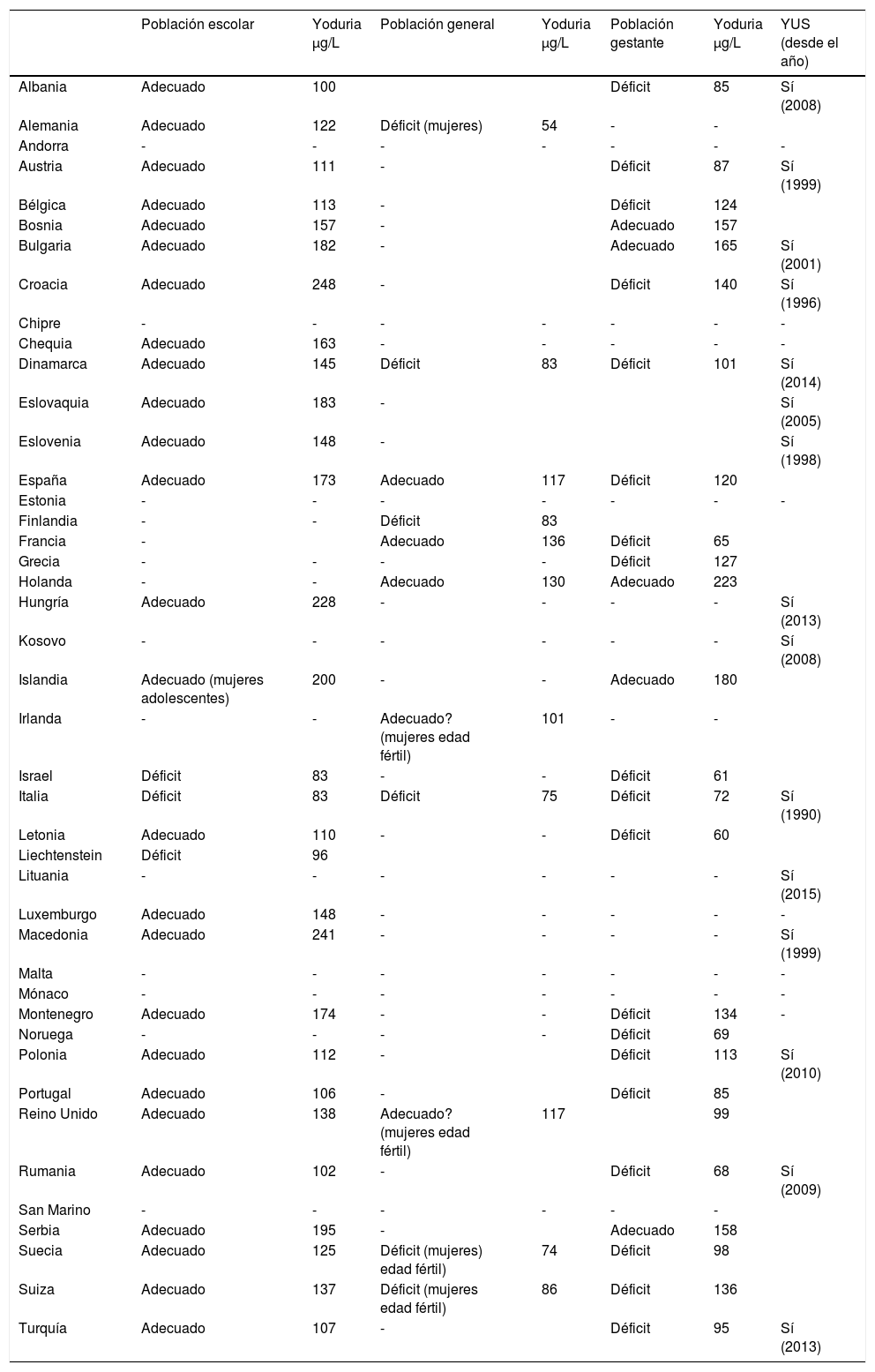
A pesar de que, aparentemente, es fácil administrar la cantidad de yodo adecuada a la población con el uso de la sal yodada (SY), aún, a principios del presente siglo, más de la mitad de la población europea vivía en países con DY16. En la actualidad los datos registrados en la web oficial de la «Iodine Global Network»17 (tabla 3) muestran un significativo avance por lo que respecta a la nutrición de yodo en la población escolar. Solo 3 países, de los 29 en los que se han realizado estudios, presentan DY según la referencia descrita por la OMS (mediana de yoduria<100μg/L)2. De los 11 países en los que se dispone de información de la población adulta, 6 están en deficiencia y otros 3 están al límite, con medianas de yoduria próximas a 100μg/L. En 19, de los 24 países con datos de la población gestante existe DY. En España, la nutrición de yodo de estos grupos de población sigue un patrón similar al descrito (se comenta más adelante) y ciertamente es alarmante que sea la población más sensible a la DY, la gestante, la que mayoritariamente se encuentre en esta situación.
| Población escolar | Yoduria μg/L | Población general | Yoduria μg/L | Población gestante | Yoduria μg/L | YUS (desde el año) | |
|---|---|---|---|---|---|---|---|
| Albania | Adecuado | 100 | Déficit | 85 | Sí (2008) | ||
| Alemania | Adecuado | 122 | Déficit (mujeres) | 54 | - | - | |
| Andorra | - | - | - | - | - | - | - |
| Austria | Adecuado | 111 | - | Déficit | 87 | Sí (1999) | |
| Bélgica | Adecuado | 113 | - | Déficit | 124 | ||
| Bosnia | Adecuado | 157 | - | Adecuado | 157 | ||
| Bulgaria | Adecuado | 182 | - | Adecuado | 165 | Sí (2001) | |
| Croacia | Adecuado | 248 | - | Déficit | 140 | Sí (1996) | |
| Chipre | - | - | - | - | - | - | - |
| Chequia | Adecuado | 163 | - | - | - | - | - |
| Dinamarca | Adecuado | 145 | Déficit | 83 | Déficit | 101 | Sí (2014) |
| Eslovaquia | Adecuado | 183 | - | Sí (2005) | |||
| Eslovenia | Adecuado | 148 | - | Sí (1998) | |||
| España | Adecuado | 173 | Adecuado | 117 | Déficit | 120 | |
| Estonia | - | - | - | - | - | - | - |
| Finlandia | - | - | Déficit | 83 | |||
| Francia | - | Adecuado | 136 | Déficit | 65 | ||
| Grecia | - | - | - | - | Déficit | 127 | |
| Holanda | - | - | Adecuado | 130 | Adecuado | 223 | |
| Hungría | Adecuado | 228 | - | - | - | - | Sí (2013) |
| Kosovo | - | - | - | - | - | - | Sí (2008) |
| Islandia | Adecuado (mujeres adolescentes) | 200 | - | - | Adecuado | 180 | |
| Irlanda | - | - | Adecuado? (mujeres edad fértil) | 101 | - | - | |
| Israel | Déficit | 83 | - | - | Déficit | 61 | |
| Italia | Déficit | 83 | Déficit | 75 | Déficit | 72 | Sí (1990) |
| Letonia | Adecuado | 110 | - | - | Déficit | 60 | |
| Liechtenstein | Déficit | 96 | |||||
| Lituania | - | - | - | - | - | - | Sí (2015) |
| Luxemburgo | Adecuado | 148 | - | - | - | - | - |
| Macedonia | Adecuado | 241 | - | - | - | - | Sí (1999) |
| Malta | - | - | - | - | - | - | - |
| Mónaco | - | - | - | - | - | - | - |
| Montenegro | Adecuado | 174 | - | - | Déficit | 134 | - |
| Noruega | - | - | - | - | Déficit | 69 | |
| Polonia | Adecuado | 112 | - | Déficit | 113 | Sí (2010) | |
| Portugal | Adecuado | 106 | - | Déficit | 85 | ||
| Reino Unido | Adecuado | 138 | Adecuado? (mujeres edad fértil) | 117 | 99 | ||
| Rumania | Adecuado | 102 | - | Déficit | 68 | Sí (2009) | |
| San Marino | - | - | - | - | - | - | |
| Serbia | Adecuado | 195 | - | Adecuado | 158 | ||
| Suecia | Adecuado | 125 | Déficit (mujeres) edad fértil) | 74 | Déficit | 98 | |
| Suiza | Adecuado | 137 | Déficit (mujeres edad fértil) | 86 | Déficit | 136 | |
| Turquía | Adecuado | 107 | - | Déficit | 95 | Sí (2013) |
YUS: yodación universal de la sal.
La OMS y la International Council for the Control of Iodine Deficiency Disorders (ICCIDD) consideran que un país puede tener un adecuado aporte de yodo cuando más del 90% de las familias1 consumen SY. Este aporte puede producirse mediante el consumo obligatorio o voluntario de SY. En este último caso, es imprescindible que se realicen campañas para promover su uso. La controversia suscitada entre la promoción de la SY y la hipertensión se resuelve si se aconseja «consumir poca sal» pero «que sea con yodo». Actualmente en Europa existen 15 países en los que el consumo de SY es obligatorio (tabla 3)18. Sin embargo llama la atención que en 8 de estos las mujeres embarazadas presenten DY. Excepto en el caso de Turquía o Dinamarca, donde los programas de yodación universal de la sal se han instaurado más recientemente (año 2013 y 2014 respectivamente), en otros países, en los que llevan más de 5-10 años, aún existe DY. Destaca el caso de Italia, donde todos los grupos de población estudiados son yododeficientes. Más adelante, se insiste en esta paradoja.
Situación actual en EspañaEn España, al igual que en otros muchos países del mundo, la DY es bien conocida, como tal, desde finales del siglo xix19. En los últimos 30 años, numerosas publicaciones han documentado la elevada prevalencia de la DY y de sus alteraciones en España20–26.
Afortunadamente y por distintos motivos, la evolución de la DY en España y sus consecuencias han sido favorables, aunque con algunos matices que se comentan más adelante. Los últimos estudios realizados ilustran de manera muy clara un cambio positivo que sitúan a España como un país con una «óptima nutrición de yodo»17. En un estudio realizado en una muestra representativa de más de 5.000 personas mayores de 18 años de toda España la mediana de yoduria fue de 117μg/L27. Otro reciente estudio, realizado entre una muestra representativa de casi 2.000 escolares españoles entre 6 y 7 años, documenta una mediana de yoduria de 173μg/L28. Estos buenos resultados en población general e infantil no se pueden extrapolar a la población gestante. Aunque en algunos estudios se han observado buenos resultados29–32, aún hay evidencias de que una gran parte de esta población está en DY33,34.
¿Qué factores han influido para llegar a la situación actual?En los últimos 30 años, los cambios que se han producido en España sobre la nutrición de yodo se deben a diferentes factores. Estos incluyen cambios en la legislación, acciones de las diferentes administraciones, la intervención de nuestro grupo o factores no previstos, como el elevado contenido de yodo en los lácteos.
LegislaciónIndudablemente, 2 decretos han sido claves e imprescindibles para la evolución de la nutrición de yodo en España:
En 1983, se aprueba la comercialización de la SY. Como consecuencia de la participación de España en la Asamblea Mundial de la OMS, en abril de 1983 se publicó el Real Decreto 1424/1983 (BOE n.o 130/1983) que aprobaba la reglamentación técnico-sanitaria para la obtención, circulación y venta de sal y salmueras comestibles y que definía la SY. Este fue un paso crucial para que la población tuviera a su alcance la SY. El decreto indica que el contenido de yodo en la sal debe ser de 60ppm, concentración que supera la de la SY del resto de los países europeos. Ello facilita la recomendación de reducir el consumo de sal al tiempo que se aconseja que se consuma SY. Con una mínima cantidad, cómo 2g, ya se cubren las necesidades de yodo de buena parte de la población.
En 2005, se registra el yoduro potásico por parte de la Dirección General de Farmacia y la Agencia Española del Medicamento para ser administrado a la mujer embarazada y lactante, y se incluye en la financiación pública del Sistema Nacional de Salud. La aprobación de este medicamento ha permitido y permite proteger de la DY a una buena parte de las mujeres gestantes de España.
Papel de las instituciones (estatales y autonómicas)EstadoDesafortunadamente, la publicación del decreto de la yodación de la sal no se acompañó de una campaña informativa a la población, ni se tradujo en acciones concretas a nivel estatal para la implementación de las directrices propuestas por la OMS. Pasados 20 años, en el 2003, el Consejo Interterritorial del Sistema Nacional de Salud aprobó por unanimidad unas resoluciones muy prometedoras. Se recomendó el consumo de alimentos ricos en yodo como el pescado, los lácteos y la SY, además de garantizar el aporte extra de yoduro potásico a la mujer embarazada y lactante. También, evitar los antisépticos yodados y el consumo únicamente de SY en los comedores escolares de todas las comunidades autónomas (CCAA). De todo ello, únicamente se ha realizado una acción. En 2004, la Dirección general de Salud Pública, de acuerdo con nuestro grupo de trabajo (TDY de la Sociedad Española de Endocrinología y Nutrición [SEEN]), realizó una campaña de sensibilización e información dirigida a profesionales sanitarios, a mujeres embarazadas y a la población general. Aunque bien recibida y con un buen material, fue una acción puntual.
A propuesta del Ministerio de Trabajo y Asuntos Sociales, en 2006, el Consejo de Ministros aprobó el Plan Estratégico Nacional de Infancia y Adolescencia 2006-2009 que recogía el compromiso de «Impulsar acciones para la prevención y erradicación de los TDY, que impidan las graves consecuencias que esta carencia produce en niños, niñas y adultos»35. Estas acciones no llegaron a objetivarse de una manera fehaciente. De igual modo, tampoco se han documentado medidas de los acuerdos a los que llegaron en 2011 el presidente de UNICEF-comité español y la Ministra de Sanidad y Consumo.
Comunidades autónomasSu papel en la prevención de la DY ha sido muy desigual. En Asturias, País Vasco, Cataluña y Galicia se han llevado a cabo Programas de Salud Pública claramente definidos. En otras CCAA como Andalucía, Aragón, Extremadura o Madrid, se han realizado acciones aisladas no incluidas en un Programa integrado de Salud Pública. Otras CCAA como Cantabria o la Rioja carecen, además, de estudios epidemiológicos. También, en unas pocas CCAA (Andalucía, Galicia, Asturias) se instituyó el uso de SY en los comedores escolares, acción de una gran utilidad para la protección de la población en edad escolar.
Papel del «Grupo de trabajo TDY» de la Sociedad Española de Endocrinología y NutriciónNuestro grupo ha mantenido una actividad ininterrumpida desde hace más de 30 años y sus miembros han llevado a cabo la mayoría de los estudios sobre la nutrición de yodo realizados en España en todo este periodo. Además, la actividad del grupo ha incluido colaboraciones, publicaciones monográficas, actualizaciones, campañas y presencia en los medios, participación en grupos de trabajo con las administraciones central y autonómicas, así como con la industria. Asimismo, en todo este periodo, relevantes miembros del grupo han contribuido a conocer mejor la fisiopatología de las alteraciones por la DY. La razón de ser de toda la actividad del Grupo TDY ha sido y es conseguir la evidencia suficiente para que las autoridades sanitarias implementen sin reservas acciones de salud para garantizar la adecuada nutrición de yodo de toda la población.
Factor no previstoHasta no hace mucho más de 10 años, no se había considerado a los lácteos como una fuente de yodo. En efecto, la yodación de la leche ha contribuido en gran medida a la mejora de la situación actual en España. Algunos estudios han mostrado una estrecha relación entre el consumo de lácteos y la yoduria28,36,37. En este sentido, otros 2 trabajos han demostrado la elevada concentración de yodo que contiene la leche comercializada en España que oscila entre 197μg/L38 y 259μg/L39. Una parte del yodo que contiene la leche puede derivarse de los yodóforos que se utilizan para la higiene de las ubres de las vacas o de los recipientes contenedores de leche. Sin embargo, la mayor parte proviene del pienso. La legislación europea permite un contenido máximo de 5mg de yodo/kg de pienso, aunque la «European Food Safety Authority» (EFSA), en su dictamen del año 201340, aconsejaba que esta cifra se rebajara a 2mg de yodo/kg de pienso destinado al ganado vacuno, para evitar riesgos de exceso de yodo en los grandes consumidores de leche.
¿Qué preocupa en la actualidad?A pesar de los buenos resultados obtenidos en la población general y, especialmente, en la infantil, la nutrición de yodo no está resuelta del todo y mucho menos si se piensa en el futuro. Existen algunos datos que justifican esta preocupación. A continuación se detallan los más relevantes.
La ausencia del «yodo» en Programas de Salud Pública en la mayoría de las comunidades autónomas y del Ministerio de SanidadExcepto en alguna CCAA (Asturias, País Vasco), hace muchos años que no se incluye el «yodo» en las campañas de Salud Pública que se han realizado. De igual modo, en los últimos años, a excepción del País Vasco, todos los estudios de monitorización de la yodación o/y estudios sobre la nutrición de yodo no han sido iniciativa de las respectivas Consejerías de Sanidad o del propio Ministerio de Sanidad.
La población gestante y mujeres en periodo de lactanciaUna buena parte de los estudios realizados en la población gestante hasta el año 2011 seguían documentando una nutrición deficitaria en yodo según los criterios de la OMS. A pesar de que en 2005 se aprobó la comercialización de comprimidos de yoduro potásico y se extendió la recomendación de su consumo, lo cierto es que la DY no se ha erradicado en esta población34. Una fórmula alternativa que se ha propuesto es recomendar el consumo de SY más 2-3 raciones de lácteos/día para llegar a cubrir las necesidades de yodo durante la gestación. Estudios recientes muestran la efectividad del consumo de SY y de lácteos, como mínimo, durante un año antes de la gestación29,30. No obstante, lo cierto es que solo una minoría de mujeres consumen estos alimentos en la cuantía recomendada. El estudio Di@betes27, mostró que la población de mujeres en edad fértil tenía una mediana de yoduria de 114μg/L, que es adecuada en situación de no embarazo, pero con un elevado riesgo de DY en caso de gestación. La nutrición de yodo de las madres durante el periodo de lactancia también puede ser deficitaria, inclusive en zonas con una adecuada yodación de la población41.
Sal yodadaLos estudios realizados en población adulta y en población infantil muestran que el consumo de SY es del 44% y del 69% respectivamente27,28, cifras lejanas del 90% recomendado por la OMS. Solo en unas pocas CCAA se han realizado campañas para promover su consumo, aunque en algunos casos estas han sido puntuales y no se han repetido en el tiempo. Otro problema clave es la falta de control de la «adecuada yodación de la sal» por parte de las agencias alimentarias del país. Solo hay constancia de que se haya hecho en Asturias. Recientemente nuestro Grupo, con el liderazgo del Dr. Juan José Arrizabalaga, ha llevado a cabo el análisis de una amplia muestra de envases de SY. Los resultados preliminares muestran que en casi el 50% de los envases el contenido en yodo está fuera de los márgenes legales (datos aún no publicados). Este es un tema crucial. Realizar campañas en pro del consumo de SY sin que exista este control puede implicar su inefectividad42. Es probable que la contradicción que se plantea entre los países con un consumo obligatorio de SY y la DY en gestantes e incluso en población general (tabla 3) tenga como raíz una inadecuada yodación de la sal.
El yodo en la lecheAdemás del yodo que proviene de la higiene de las ubres, que no deja de ser una «contaminación accidental», el yodo de los productos lácteos fundamentalmente se obtiene directamente de la alimentación animal, que está regulada por la legislación europea. En algunos países, como España, la adición del yodo en el pienso no se ha realizado como una acción de Salud Pública, sino para prevenir las alteraciones por DY en el ganado43. Son bien conocidos los problemas de reproducción y de producción ante una situación de DY del ganado vacuno. Así pues, aunque el yodo de los lácteos ha contribuido a mejorar la nutrición de este elemento en la población, posibles cambios en distintos factores que influyen en el contenido de yodo de la leche44 pueden modificar la situación actual de suficiencia de yodo. Estos cambios pueden ser de orden legislativo (reducción del contenido de yodo en el pienso), de hábitos de higiene de las ubres o cambios en las fuentes de alimentación animal, como el incremento en la proporción de colza, que por su contenido en glucosilonatos45 reduce el paso del yodo a la leche. También debe considerarse el cambio de hábitos alimentarios de la población, especialmente el que se produce de la infancia a la edad adulta respecto al consumo de lácteos, que, en general, se reduce drásticamente46. En algunos países como el Reino Unido, más recientemente47, o Australia48, hace una década, se han podido comprobar situaciones de DY que se han relacionado con cambios en el contenido de yodo de la leche en el caso de Australia o de hábitos de consumo en el caso de chicas de 14-15 años del Reino Unido. Estos datos hicieron que en Australia se replantease la estrategia para la prevención de la DY y desde 2009 es obligatoria la yodación de la sal destinada a la elaboración de pan49. En el caso del Reino Unido nunca ha existido un plan de Salud Púbica para erradicar la DY, de tal manera que la situación previa de bonanza respecto a la yodo-suficiencia se llegó a etiquetar de «la historia del triunfo accidental de la salud pública»50. Así pues, los lácteos han contribuido en gran manera en la nutrición de yodo de la población, especialmente la infantil, pero las posibles variaciones en su concentración, por distintos motivos, y la disminución de su consumo pasada la adolescencia no deberían situar a estos alimentos como claves en la prevención de DY, al menos en nuestro entorno, dejando este espacio para la SY.
Prioridades y propuestasEspaña está formada por 17 CCAA con las competencias de Sanidad transferidas. Sin embargo, el Ministerio de Sanidad, Servicios Sociales e Igualdad, puede liderar algunas iniciativas y a través del Consejo Interterritorial del Sistema Nacional de Salud, promover que otras CCAA las estudien e implementen en sus respectivos territorios.
A nuestro entender, en la situación actual de España, los ejes de la acción podrían reducirse a los siguientes puntos (tabla 4):
- •
Garantizar que la mayor parte de la población consuma una cantidad adecuada de yodo: Para ello, es fundamental que todas las CCAA asuman un compromiso político firme para la prevención de los TDY. El compromiso político firme debería llevar aparejado el compromiso de elaborar y ejecutar un Programa de Salud Pública autonómico con el mismo objetivo.
- ∘
La yodación universal de la sal, que recomienda la OMS y el ICCIDD, sería la mejor opción. Sin embargo, las dificultades legislativas actuales hacen que el consumo de SY sea voluntario. Por ello deberían realizarse campañas periódicas y mantenidas en el tiempo desde el gobierno central y las diferentes autonomías para fomentar el consumo de SY, pero siempre con la premisa de «que se reduzca el consumo de sal pero que la que se consuma sea yodada». No es preciso que las campañas sean específicas sobre la nutrición de yodo, sino que pueden incorporarse a otras campañas de salud relacionadas con la alimentación.
- ∘
Las mujeres en edad fértil y las embarazadas son las poblaciones de mayor riesgo, además de la infantil, ante una situación de DY. Es por ello que son las que más deben protegerse incentivando que la sal que consuman sea yodada, promoviendo el consumo de lácteos y, en el caso de las gestantes y durante la lactancia materna, que se garantice un aporte adecuado de yodo. La forma más eficaz y segura son los comprimidos que contengan un mínimo de 150μg de yoduro potásico/día. El consumo habitual de SY («bien yodada») y de 2-3 raciones de lácteos, también puede aportar una cantidad de yodo suficiente. El Ministerio de Sanidad y Asuntos Sociales, en su Guía de Práctica Clínica de «Atención al Embarazo y al Puerperio»51 sugiere no administrar de manera sistemática una suplementación diaria con yoduro potásico a las mujeres que planifican su embarazo o a las gestantes y únicamente los aconseja cuando no se alcanzan las cantidades diarias recomendadas de yodo (3 raciones de lácteos+2g de SY). Esta recomendación no puede dejarse solo escrita, deberían realizarse campañas para concienciar a los profesionales de la salud y a estas poblaciones de riesgo de las consecuencias negativas que pueden derivarse de una escasa ingesta de yodo y de la importancia del consumo habitual de SY y de lácteos. También se debería promover el consumo de alimentos ricos en yodo mucho antes de la gestación para asegurar unos suficientes depósitos intratiroideos de yodo en el momento que se inicie el embarazo. Este consumo deberá seguirse y acentuarse durante el embarazo y la lactancia. Mientras no exista un consumo de SY efectivamente mayoritario o se instaure la yodación universal de la sal, la administración de comprimidos de yoduro potásico garantiza un adecuado aporte para evitar el DY.
- •
Monitorizar la adecuación de las fuentes de yodo:
- ∘
Es imprescindible establecer un control periódico y sistemático sobre la adecuación de la yodación de la SY por parte de las Agencias Alimentarias del País.
- ∘
La legislación actual no obliga a realizar un control de los niveles de yodo en la leche ni tampoco a especificar el contenido en yodo en el etiquetaje de los lácteos u otros alimentos (Real Decreto 1334/1999 de 31 de julio de 1999), excepto cuando en la etiqueta de un producto determinado o en su publicidad se indique que el alimento tiene unas propiedades específicas. En este sentido, tendría interés motivar a la industria de productos lácteos para que incorpore en su etiquetaje las ventajas del consumo de yodo y la cantidad que aportan.
- •
Poner en marcha un sistema de vigilancia epidemiológica que permita comprobar que las medidas de prevención del DY se están cumpliendo y son efectivas.La mayoría de los estudios que se han llevado a cabo en España, a excepción de los realizados en alguna comunidad (País Vasco, Asturias, Cataluña), han sido iniciativa de investigadores del Grupo TDY de la SEEN. No es preciso realizar medidas de vigilancia específicas para el consumo de yodo. En general bastaría incluir algunos indicadores de consumo (SY, lácteos) en las encuestas de salud que se puedan realizar, incorporando puntualmente el análisis de la yoduria.
- •
Promover la colaboración entre el Área de conocimiento del Tiroides de la SEEN y las Instituciones
- ∘
En el proyecto de ley de Seguridad Alimentaria y Nutrición 621/000094 del 14 de junio de 201152, se incorporaba la iniciativa para el «establecimiento de un Sistema de Información como instrumento de coordinación e intercambio de datos entre entidades profesionales, investigadores y administraciones. Este Sistema de Información ha de constituir una base informativa de la máxima utilidad para facilitar los conocimientos más avanzados en la materia, así como referencia de las entidades e instituciones que disponen de éstos para dirigirse a ellas en demanda de los mismos. Se establecen, asimismo, las bases de lo que ha de constituir la comunicación de los riesgos a la población cuando éstos se detectan».El Área de Conocimiento del Tiroides de la SEEN (TIROSEEN) puede participar en este intercambio de información por lo que respecta a todos los aspectos relacionados con la nutrición de yodo.
- ∘
La aportación de nuestro grupo a la reciente iniciativa «Ciencia en el parlamento»53 es probable que contribuya a que la importancia de la nutrición de yodo llegue al Parlamento y se pongan en marcha nuevos proyectos legislativos o se mejoren los ya existentes.
- ∘
Nuestro grupo ha participado, junto a otros 24 países, en el proyecto europeo (EUthyroid), financiado por las ayudas de la Comunidad Europea (Horizon 2020), con el fin de procurar la armonización de los programas de monitorización y prevención de la DY. El siguiente paso será conseguir la implicación de los responsables de los respectivos gobiernos para llevar a cabo una estrategia común para la prevención de la DY. El proyecto ha finalizado en mayo de 2018 y en la actualidad se están analizando todos los datos. La clausura del proyecto se ha realizado con la elaboración y divulgación de la Declaración de Cracovia sobre la nutrición de yodo54,55 que describe las «tareas y responsabilidades de los programas de prevención dirigidos a los TDY». Es la primera vez que se realiza una declaración de esta índole en Europa con el apoyo de investigadores y entidades de 24 países. Su objetivo fundamental es que la Comunidad Europea sea capaz de generar medidas de ámbito europeo que faciliten su aplicación en los países miembros en aras de la erradicación de la DY ahora y en el futuro.
Prioridades para la erradicación de la DY en España
| Garantizar que la mayor parte de la población consuma una cantidad adecuada de yodo |
| Es fundamental que todas las CCAA declaren un compromiso político firme para elaborar y ejecutar un Programa de Salud Pública autonómico para la prevención de la deficiencia de yodo |
| Que se realicen campañas periódicas y mantenidas en el tiempo desde el gobierno central y las diferentes CCAA para fomentar que se disminuya el consumo de sal pero que la que se consuma que sea yodada |
| Incidir especialmente en las poblaciones de riesgo como las mujeres en edad fértil, gestantes y durante el periodo de lactancia, promoviendo el consumo de lácteos y SY |
| Mientras persista un bajo consumo de lácteos y SY debería promoverse la suplementación con yoduro potásico a las gestantes en esta situación |
| Concienciación de los profesionales de la salud de la importancia de la adecuada nutrición de yodo |
| Debería establecerse el «Día contra la deficiencia de yodo» en España |
| Monitorizar la adecuación de las fuentes de yodo |
| Establecer un control periódico de la adecuación de la yodación de la SY |
| Motivar a la industria de productos lácteos para que incorpore en su etiquetaje las ventajas del consumo de yodo y la cantidad que aporta |
| Puesta en marcha de un sistema de vigilancia epidemiológica que permita comprobar que las medidas de prevención están siendo cumplidas y que son efectivas |
| Promover la colaboración entre el el Área de conocimiento del Tiroides de la SEEN y las Instituciones |
| El Área de Conocimiento de Tiroides de la SEEN puede participar con las Instituciones en un intercambio de información por lo que respecta a todos los aspectos relacionados con la nutrición de yodo y prestar su colaboración siempre que así sea requerida |
| Participación de las autoridades españolas cuando se plantee una estrategia común, entre los países de la Comunidad Europea, respecto a la prevención y control de la DY |
En resumen, aunque la nutrición de yodo en España ha presentado cambios positivos en los últimos años, el problema no está resuelto del todo. Además, parte de las circunstancias que han favorecido esta situación no han sido planificadas por lo que existe el riesgo de retroceso. Es imprescindible que las Instituciones establezcan medidas para garantizar que la nutrición de yodo de toda la población sea la adecuada ahora y en un futuro, especialmente en los colectivos de mayor riesgo (niños y adolescentes, mujeres en edad fértil, mujeres embarazadas y madres lactantes). La recomendación del bajo consumo de sal en la población general realizada por las Instituciones Sanitarias se debería acompañar de otra que indicase que esta fuese yodada. Es imprescindible que las agencias de control alimentario establezcan un control efectivo sobre una adecuada yodación de la sal. En las encuestas de salud que en un futuro se lleven a cabo deberían incluirse indicadores sobre la nutrición de yodo. La oportunidad que brinda el estudio EUthyroid y la Declaración de Cracovia sobre la nutrición de yodo para establecer un plan paneuropeo para la prevención de la DY debería ser considerada y aprovechada por las autoridades sanitarias.
Conflicto de interesesLos autores afirman no tener ningún tipo de conflicto de intereses para el presente artículo.