El síndrome de Pourfour du Petit (PdP) o espasmo oculosimpático, consiste en una midriasis unilateral, retracción palpebral superior e hiperhidrosis relacionado con la irritación e hiperestimulación de la vía oculosimpática a nivel cervical. Es importante reconocerlo, pues presenta el mismo valor topográfico y diagnóstico que su presentación clínica opuesta, es decir, el síndrome de Horner, producido por una lesión deficitaria en esta misma vía.
Fue descrito por primera vez por el físico italiano Serafino Biffi en 18461, que ya indica el estímulo irritativo de las fibras nerviosas simpáticas cervicales adyacentes a la pared carotídea como el responsable del mismo. Sin embargo, debe su nombre a Francois Pourfour du Petit (1664-1741), cirujano militar francés que estudió a principios del siglo xviiila vía simpática a nivel cervical y las funciones oculares de la misma.
Su conocimiento tiene una doble importancia. Por una parte debe reconocerse para que no suceda una frecuente confusión consistente en asignar el hallazgo patológico como miosis y ptosis del lado contralateral, en forma de un falso síndrome de Horner en el lado sano. Por otra parte, puede ser el único indicador clínico de enfermedades potencialmente graves como una disección carotídea. A este respecto, aunque todas aquellas enfermedades o condiciones causantes de síndrome de Horner podrían presentarse potencialmente como PdP, los casos descritos en la literatura de este último son escasos y heterogéneos. Se encuentran relacionados con iatrogenia tras procedimientos anestésicos2 o técnicas quirúrgicas a dicho nivel3,4, o bien son secundarios a patología diversa (disección carotídea5, fenómenos compresivos6,7, cefalea8).
De este modo se presenta el caso de una mujer de 31 años con síndrome MEN 2A (mutación C634S en oncogén RET) de reciente diagnóstico. Fue intervenida de feocromocitoma derecho, y en segundo tiempo de un carcinoma medular de tiroides con metástasis ganglionares cervicales. En este acto se practicó una tiroidectomía total más linfadenectomía central y bilateral funcional.
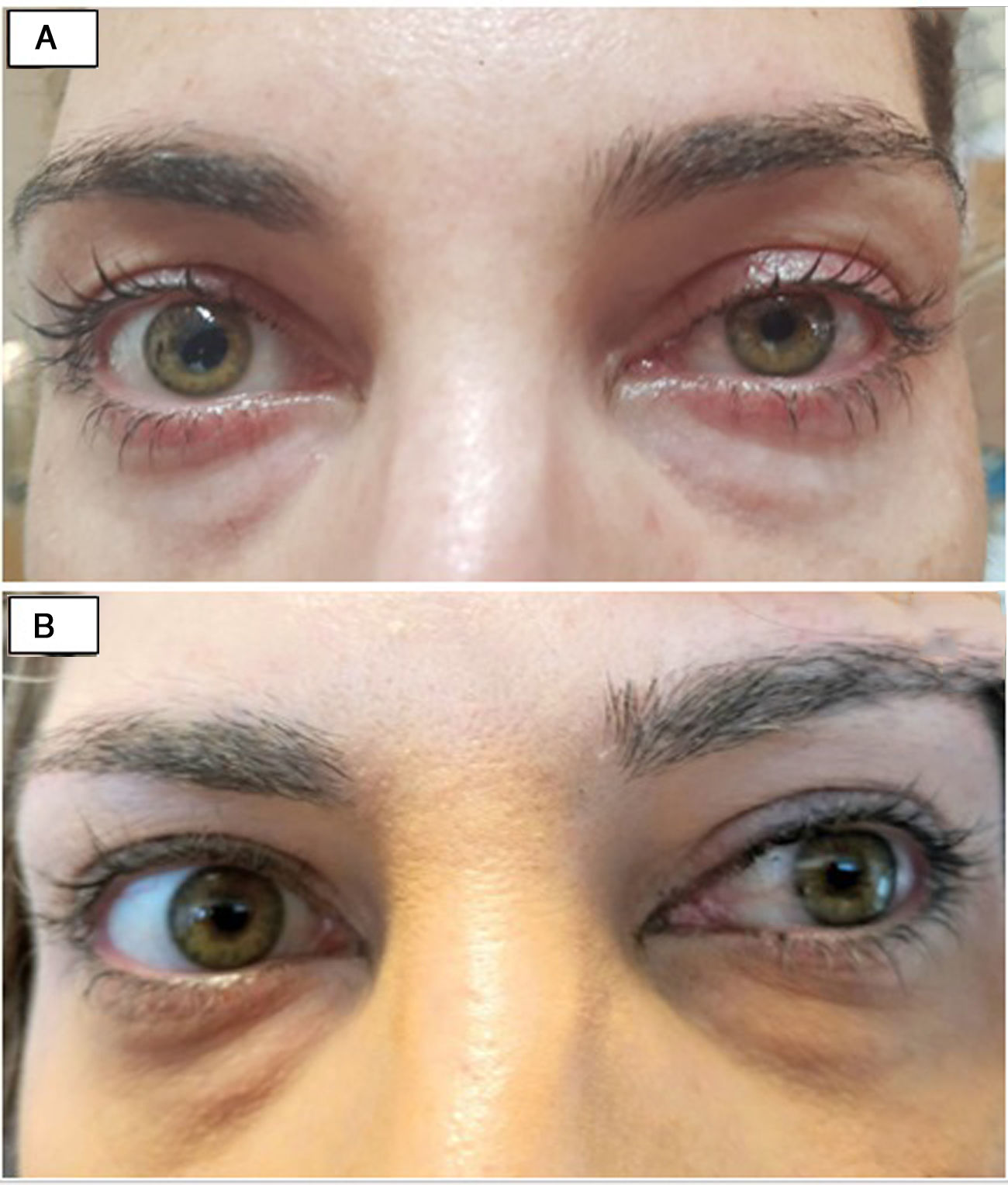
Al 5.° día de la cirugía tiroidea se pudo objetivar en la paciente anisocoria con midriasis derecha reactiva con retracción palpebral ipsilateral, que no existía previamente. (fig. 1A). El resto de la exploración fue rigurosamente normal.
El estudio dúplex de troncos supraaórticos no mostró alteraciones morfológicas ni hemodinámicas del eje carotídeo derecho en su trayecto desde su origen en el tronco braquiocefálico al ángulo mandibular. En la resonancia magnética cervical no se apreciaron alteraciones en la morfología ni en el calibre de la arteria carótida común, arteria carótida interna y arteria vertebral, ni signos que sugirieran disección intimal ni subadventicial.
Con todo ello se diagnostica de síndrome de Pourfour du Petit, previsiblemente secundario a la manipulación quirúrgica, por un mecanismo de elongación sin rotura del tejido arterial, por una parte debido a la ausencia de signos de daño arterial en las pruebas de imagen. Por otra parte, la recuperación clínica indica que el mecanismo de irritación de las fibras nerviosas dispuestas en la adventicia arterial se ha ocasionado por distensión igualmente, sin existir rotura de las mismas. En este contexto, la presencia de síndrome de PdP puede deberse también a otros procesos más graves, por lo que debe estudiarse con rapidez al paciente con las pruebas de imagen apropiadas. Puede deberse a compresiones extrínsecas a la arteria (por ejemplo, hematomas) o bien a un trauma más intenso con consecuencia de disección carotídea. El pronóstico del síndrome de PdP, por tanto, es variable, debido fundamentalmente a la causa que lo ha originado. Los síntomas con frecuencia son transitorios y se resuelven en pocos meses, una vez que el estímulo desencadenante haya cesado, si bien algunos casos permanecen en el tiempo de forma estable. De cualquier manera, no se suele instaurar tratamiento específico, dada las mínimas o inexistentes molestias en los pacientes.
En el caso de nuestra paciente, se produjo una recuperación completa del cuadro a los 2 meses de su aparición, con pupilas entonces isocóricas y normorreactivas, documentado durante el seguimiento en las consultas de endocrinología (fig. 1B). La paciente se encuentra estable y asintomática a día de hoy.