La intolerancia hereditaria a la fructosa es una enfermedad metabólica debida a una deficiencia en la aldolasa B. Nuestro objetivo es conocer las necesidades sociosanitarias del colectivo.
MetodologíaEstudio observacional prospectivo en el que se difundió una encuesta de necesidades sociosanitarias a pacientes con intolerancia hereditaria a la fructosa residentes en España.
ResultadosLa mayoría disponían de diagnóstico, confirmado principalmente por análisis genético en menores y sobrecarga de fructosa en adultos, no padecían secuelas (72,34%) ni discapacidad (64%) y el 83,33% de niños tomaban medicamentos frente al 52,38% de adultos (p<0,05) (2,06 medicamentos de media). La mayoría acudieron a consultas en los dos últimos años, principalmente unidades de enfermedades metabólicas (42,5%) y/o nutricionista (42,5%), aunque menos de la mitad eran atendidos en centros de referencia (mayoritariamente niños [p<0,05]). El 48% estaban satisfechos con la atención sanitaria aunque se sintieron discriminados en actividades de ocio, escolares, sanitarias y/o cotidianas. Las fuentes más fiables de información fueron el médico de atención especializada (69,39%) y la asociación de pacientes (59,18%). El 54% no indicaron ningún problema en ninguna de las dimensiones de calidad de vida, aunque algunos tuvieron problemas en actividades cotidianas, dolor y ansiedad.
ConclusionesAunque su perfil no sea tan discapacitante como el de otras enfermedades raras, es importante conocer las necesidades del paciente con intolerancia hereditaria a la fructosa. Aunque se han reducido los tiempos en el diagnóstico, la menor atención y satisfacción sanitaria en adultos hace necesario incidir en las necesidades de esta población, siendo clave la formación e información de los profesionales sanitarios.
Hereditary fructose intolerance is a metabolic disease due to an aldolase B deficiency. Our objective was to ascertain the social and health care needs of those with this deficiency.
Material and methodsA prospective, observational study was performed. A survey of social and health care needs was conducted to hereditary fructose intolerance patients living in Spain.
ResultsMost patients had been diagnosed, mainly by genetic analysis in children and based on fructose overload in adults. Population surveyed had no sequelae (72.34%) or disability (64%), and 83.33% of children and 52.38% of adults were taking drugs (p <.05) (2.06 drugs on average). Most patients had attended medical visits in the past two years, mainly in metabolic disease units (42.5%) and/or nutrition units (42.5%), but less than a half attended reference centers (mostly children [p <0.05]). Although 48% were satisfied with health care, they felt discriminated in recreational activities, school, health and/or daily activities. The most reliable sources of information were the specialized care physician (69.39%) and patients’ association (59.18%). Fifty-five percent reported no problem in any quality of life dimension, although some had problems in daily activities, pain, and anxiety.
ConclusionsAlthough hereditary fructose intolerance is less disabling than other rare diseases, it is important to know the needs of those who suffer from it. Although time to diagnosis has shortened, the poorer health care and satisfaction with it perceived in adults makes it necessary to emphasize the needs of this population, and the critical need of training and information of health care professionals.
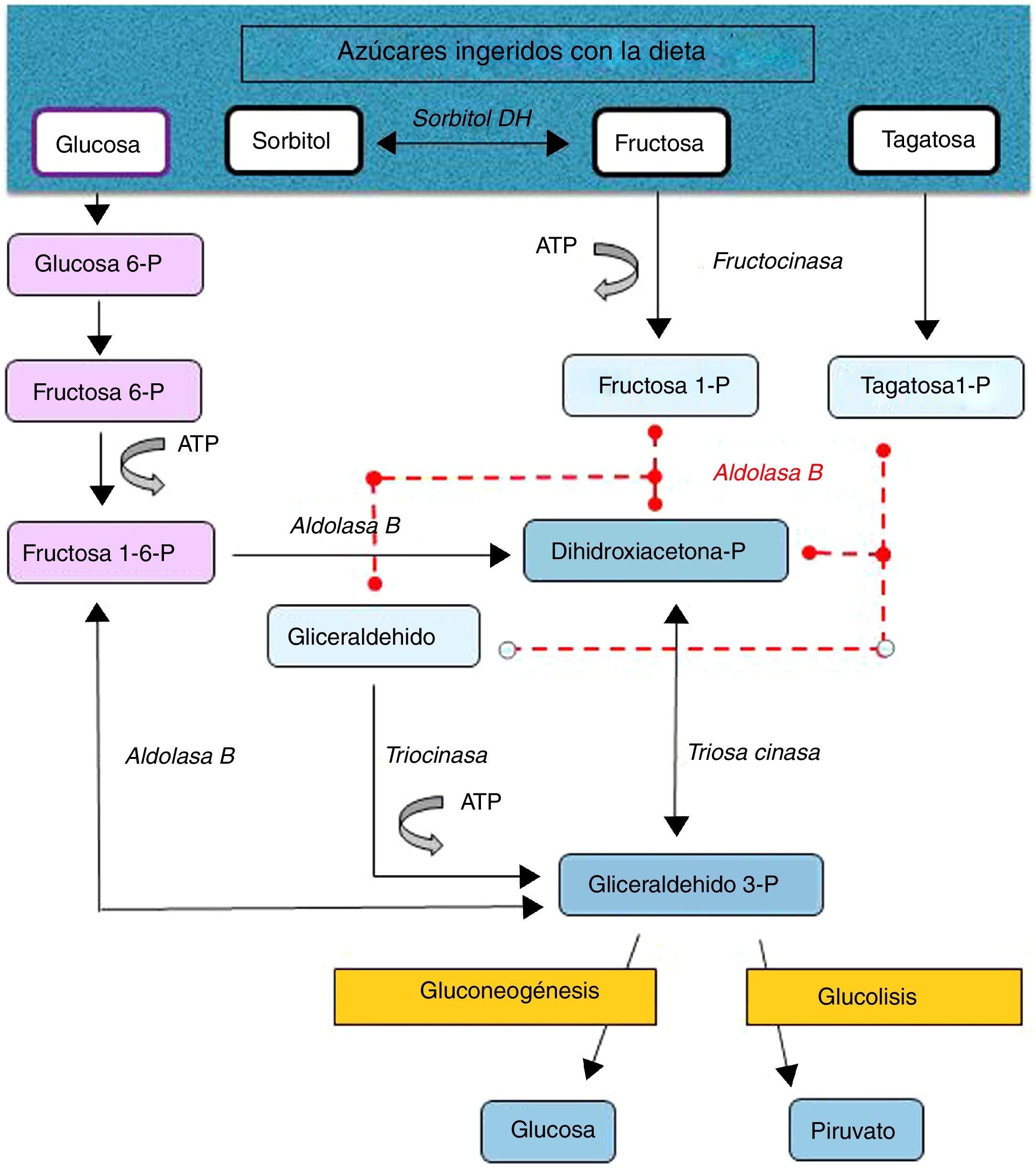
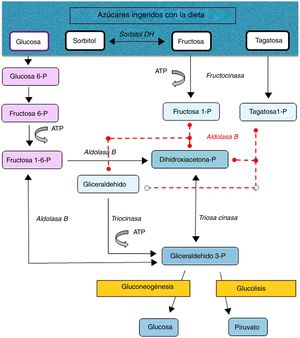
La intolerancia hereditaria a la fructosa (IHF) (OMIM #229600) es una enfermedad metabólica de carácter autosómico recesivo de baja prevalencia (1-9/100.000) debida a una deficiencia en la actividad de la aldolasa B, enzima clave en el metabolismo de la fructosa en hígado principalmente, pero también en intestino y corteza renal (fig. 1). En estos pacientes ante un consumo de grandes cantidades de fructosa (4-6g/kg/día) se producen rápidamente náuseas, vómitos, sudoración, letargia, shock, deshidratación, alteración hepatorrenal y/o hipoglucemia posprandial, que pueden llevar al coma e incluso a la muerte, pudiendo ocasionar secuelas neurológicas, hepáticas y renales irreversibles. Pero también tras el consumo de pequeñas cantidades de fructosa de manera continuada (por transgresiones en la dieta o falta de diagnóstico) superiores a 40mg de fructosa/kg/día provocan dificultades en la alimentación, vómitos, hepatomegalia, edema, ascitis y fallo de medro (niños). Las alteraciones metabólicas y/o analíticas son debidas principalmente al acúmulo del sustrato de la aldolasa B, fructosa-1-fosfato, que provoca inhibición de la glucogenólisis hepática, inhibición de la gluconeogénesis, inhibición de la fosfomanosa isomerasa, inhibición parcial fructocinasa, alteraciones hepáticas, daño tubular renal o a la depleción de ATP o fósforo inorgánico, con hipofosfatemia, hipermagnesemia e hipermagnesuria, hiperuricemia, uricosuria, acidosis metabólica, etc.1.
Tras la restricción en la dieta de todas las fuentes de fructosa la recuperación y desaparición de los signos y síntomas se producen rápidamente, llegándose a un pronóstico excelente a largo plazo aunque algunos pacientes mantienen la esteatosis hepática, con normalización de las enzimas hepáticas, durante años. El único tratamiento actualmente disponible es la reducción en la dieta de todas las fuentes de fructosa a menos de 1-2g de fructosa/día en adultos y menos de 20-40mg/kg/día en niños1. La fructosa se encuentra de manera natural en frutas y verduras, sacarosa (disacárido de fructosa y glucosa) y la miel; otros edulcorantes a evitar son la tagatosa (isómero de la fructosa que se metaboliza por la aldolasa B) y el sorbitol (y los edulcorantes que lo contengan como el maltitol, lactitol o isomaltitol) que se transforma en fructosa por la enzima sorbitol deshidrogenasa2.
Conocer las necesidades sociosanitarias de pacientes con enfermedades raras (ER) o de baja prevalencia es un punto de partida para identificar y medir el impacto y la carga de estas enfermedades en afectados y familiares, instituciones sociales y sanitarias. Estudios nacionales, como los estudios ENSERio de la Federación Española de ER (FEDER)3,4, reflejan la conciencia pública sobre la importancia y repercusión sociosanitaria de estas enfermedades en clínicos, investigadores y políticos5. En la actualidad no existe ningún estudio publicado sobre las necesidades sociosanitarias de los pacientes con IHF. El objetivo de este trabajo fue analizar estas necesidades en personas que padecen la enfermedad en España.
Material y métodosEstudio observacional prospectivo en el que se difundió una encuesta anónima de evaluación de necesidades sociosanitarias a pacientes con IHF residentes en España (junio de 2016-febrero de 2017). La encuesta se diseñó basándose en el cuestionario del «Estudio sobre Situación de Necesidades Sociosanitarias de las personas con ER en España: Estudio ENSERio (FEDER)», realizada a una muestra de 715 afectados y familiares de ER (noviembre de 2008-enero de 2009)3. Se adaptaron las preguntas a nuestra población, respetando la estructura y semántica para mantener su validez, y se añadieron preguntas sobre la mejora de la situación actual, uso de medicamentos, fuentes de información y encuestas de calidad de vida relacionadas con la salud (CVRS) (EQ-5D-Y y EQ-5D). La encuesta final constó de 40 preguntas sobre datos sociodemográficos, diagnóstico, grado de discapacidad, atención sanitaria, gastos relacionados con la enfermedad, asociaciones de pacientes y percepción sobre la enfermedad (Anexo I, material suplementario). Dicho estudio fue aprobado por el Comité de Ética del Hospital Universitario 12 de Octubre.
Se realizó un muestreo no probabilístico intentando llegar al mayor número posible de pacientes IHF en España. La difusión del cuestionario se realizó por vía electrónica a través de la Asociación de Afectados por Intolerancia Hereditaria a la Fructosa (AAIHF) vía email (asociacionihf@gmail.com), página web (http://www.aaihf.com/) y redes sociales (Facebook® y Twitter®) y a través de otras asociaciones de pacientes y médicos especialistas en enfermedades metabólicas.
Se incluyeron pacientes residentes en España con IHF diagnosticado por prueba genética, biopsia hepática, biopsia intestinal o sobrecarga de fructosa. También se incluyeron pacientes en proceso diagnóstico pero con una clara sospecha de padecer IHF por la sintomatología clínica, y se excluyeron aquellos con diagnóstico diferente a la IHF (otros errores congénitos del metabolismo o malabsorción de fructosa congénita o adquirida) y pacientes donde hubiese dudas sobre su diagnóstico al analizar los datos de la encuesta.
Las variables cualitativas se presentaron como número absoluto y porcentaje y las cuantitativas como media y desviación estándar (DE) y/o mediana (Md) y rango intercuartilico (RIQ) en caso de asimetría. Se utilizó el test de chi cuadrado o el test exacto de Fisher para la comparación de variables cualitativas y t de Student o pruebas no paramétricas en caso de no normalidad para variables cuantitativas. Un valor de p <0,05 se consideró significativo. Para determinar correlaciones entre dos variables se utilizó el estadístico R de Pearsons, rho (ρ) de Spearman o Tau (τ) de Kendall. Para el análisis se utilizó el programa SPSS 20.0.
ResultadosSe cumplimentaron 72 encuestas. Se excluyeron aquellas prácticamente incompletas o duplicadas, residencia fuera de España o con diagnóstico diferente a la IHF. Se aceptaron 50 cuestionarios, siendo mayoritariamente mujeres (n=34/49; 69,39%), mayores de 16 años que contestaron a la encuesta por sus propios medios (n=26/50; 52%) con una edad media de 22,92 (15,04) años [Md=23; RIQ=27] y nacionalidad española (n=49/50; 98%). Para afectados menores de 16 años (n=24/50; 48%) se contestó a través de un familiar. Los encuestados procedían de 11 comunidades autónomas, principalmente Galicia (n=10/50; 20%), Andalucía (n=7/50; 14%), Comunidad de Madrid (n=7/50; 14%) y País Vasco (n=6/50; 12%). El 42% (n=21/50) indicó que algún otro miembro de su familia está afectado de IHF, principalmente hermanos (n=18/21; 85,71%).
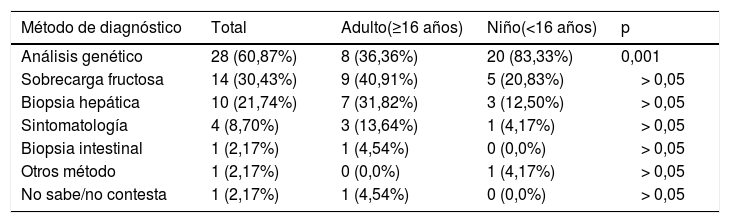
La mayoría indicó que dispone de diagnóstico (confirmado [n=40/50; 80%] y no confirmado aún [n=6/50; 12%]). Todos los menores tenían diagnóstico, principalmente por análisis genético (segunda en frecuencia en adultos [p <0,001], detrás de la sobrecarga de fructosa). El comienzo de los síntomas se produce en la edad infantil desde el consumo de las primeras frutas, la mayoría lo obtuvo antes de los 3 años desde el inicio de los primeros síntomas (67,39%) aunque existe una correlación positiva entre la edad y el diagnóstico más tardío (τ=0,365 y p=0,001) ya que la mayoría de los menores lo obtuvo más tempranamente (antes del año en el 58,33%) que los adultos (tabla 1). Los encuestados consideraron que las consecuencias debidas al retraso diagnóstico o por no disponer de él fueron principalmente «no recibir ningún apoyo ni tratamiento» (n=15/34; 44,12%) y el agravamiento de la enfermedad (n=13/34; 38,23%), aunque un 29,41% (n=10/34) indicaron no padecer consecuencias debidas a este retraso o lo desconoce. La mayoría no padecían secuelas (n=34/47; 72,34%) y no poseían el grado de discapacidad ni lo habían solicitado (n=32/50; 64%).
Método diagnóstico y tiempo hasta el diagnóstico desde el inicio de los primeros síntomas en IHF
| Método de diagnóstico | Total | Adulto(≥16 años) | Niño(<16 años) | p |
|---|---|---|---|---|
| Análisis genético | 28 (60,87%) | 8 (36,36%) | 20 (83,33%) | 0,001 |
| Sobrecarga fructosa | 14 (30,43%) | 9 (40,91%) | 5 (20,83%) | > 0,05 |
| Biopsia hepática | 10 (21,74%) | 7 (31,82%) | 3 (12,50%) | > 0,05 |
| Sintomatología | 4 (8,70%) | 3 (13,64%) | 1 (4,17%) | > 0,05 |
| Biopsia intestinal | 1 (2,17%) | 1 (4,54%) | 0 (0,0%) | > 0,05 |
| Otros método | 1 (2,17%) | 0 (0,0%) | 1 (4,17%) | > 0,05 |
| No sabe/no contesta | 1 (2,17%) | 1 (4,54%) | 0 (0,0%) | > 0,05 |
| Tiempo hasta el diagnóstico | Total | Adulto(≥16 años) | Niño(<16 años) | p |
|---|---|---|---|---|
| <6 meses | 9 (19,56%) | 1 (4,54%) | 8 (33,33%) | <0,05 |
| 6 meses-1 año | 11 (23,91%) | 5 (22,73%) | 6 (25,0%) | > 0,05 |
| 1-3 años | 11 (23,91%) | 2 (9,09%) | 9 (37,5%) | <0,05 |
| 4-9 años | 7 (15,22%) | 6 (27,27%) | 1 (4,17%) | <0,05 |
| > 10 años | 8 (17,39%) | 8 (36,36%) | 0 (0,0%) | 0,001 |
| Total encuestados | 46 (100%) | 22 (100%) | 24 (100%) | - |
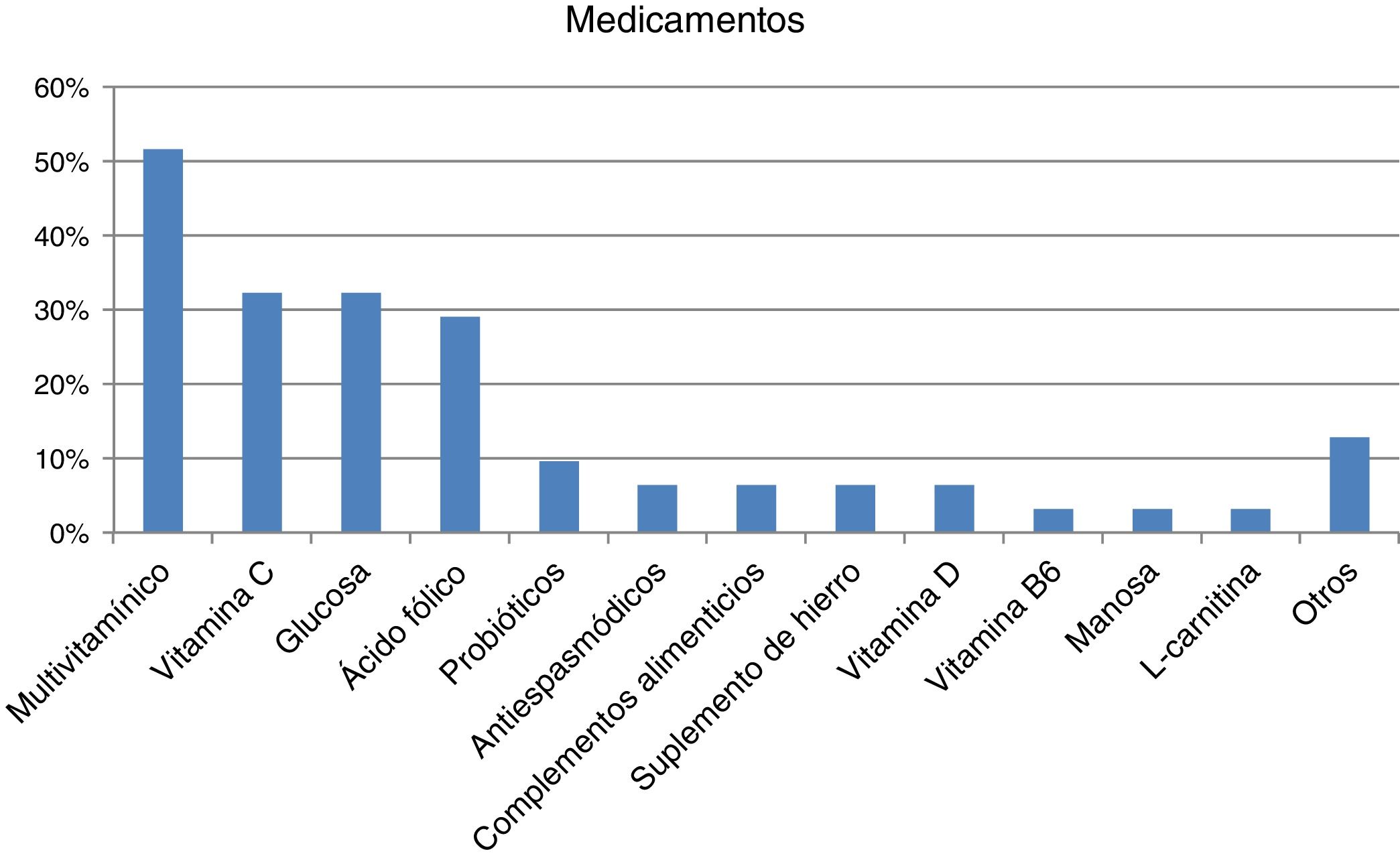
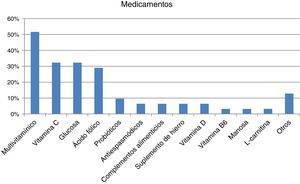
El 44% de los encuestados indicaron que reciben el tratamiento que precisan para su enfermedad (n=22/50) aunque casi un cuarto no precisaron ninguno (n=12/50; 24%), prestado principalmente por el médico de atención especializada de la sanidad pública (n=27/32; 84,37%), seguidos muy de lejos por especialistas privados (n=8/32; 25%) o médicos de atención primaria (AP) públicos (n=7/32; 21,87%). Fueron principalmente tratamientos continuos de larga duración o permanentes (n=22/28; 78,57%). La mayoría indicaron tomar algún medicamento (n=31/45; 68,89%; media por paciente de 2,06 [0,85]; Md=2, RIQ=2), siendo mayor el consumo en niños (n=20/24; 83,33%) que en adultos (n=11/21; 52,38%) (p <0,05). Los medicamentos que consumían mayoritariamente fueron multivitamínicos, vitamina C, glucosa y/o ácido fólico (fig. 2). La mayoría no ha tenido dificultad en su acceso (n=25/31; 80,64%), aunque se han manifestado inquietudes relativas a su no financiación y las dificultades y/o demoras en los visados de inspección. Un 31,11% (n=14/45) indicaron no tomar ningún medicamento y ningún encuestado utilizaba productos sanitarios para la IHF.
La mayoría de los pacientes han acudido a alguna consulta en los dos últimos años debido a la IHF (n=40/50; 80%), principalmente a unidades de enfermedades metabólicas (n=17/40; 42,5%), dietista o nutricionista (n=17/40; 42,5%), endocrinología (n=15/40; 37,5%), hepatología (n=13/40; 32,5%), gastroenterología (n=12/40; 30%), alergología (n=11/40; 27,5%), genética (n=10/40; 25%) o pediatría general (n=10/40; 25%). Los pacientes que no acudieron a consultas o no contestaron son todos adultos. Menos de la mitad (n=18/40; 45%) fueron atendidos en centros de referencia públicos, siendo mayoritaria su visita en niños (n=14/24; 58,33%) ya que solo un cuarto de los adultos que acuden a consultas fueron atendidos en estas unidades (p <0,05). La mayoría de los afectados no han estado hospitalizados en los últimos 2 años debido a la IHF (n=40/50; 80%) ni se han tenido que desplazar fuera de su provincia (n=34/50; 68%). El 84% indicaron haberse realizado pruebas médicas en los dos últimos años, destacando los análisis biológicos o bioquímicos (n=39/42; 92,86%), ecografías (n=34/42; 80,95%) y en menor medida otras pruebas de imagen (n=12/42; 28,57%).
De manera general, menos de la mitad de los encuestados (n=24/50; 48%) estaban satisfechos con la atención sanitaria recibida (62,5% en menores de 16 años n=15/24 frente al 34,61% en adultos n=9/26 [p> 0,05]), aunque la mayoría indicaron una falta de conocimientos de los profesionales sanitarios sobre la enfermedad (n=36/50; 72%). Las causas de insatisfacción se han relacionado principalmente con la falta de conocimientos sobre la composición de los medicamentos, errores o retrasos en el diagnóstico, falta de información de los alimentos aptos o contraindicados o confusión con otras patologías.
Según la valoración subjetiva de los encuestados, el porcentaje de los ingresos del núcleo familiar que han destinado a gastos relacionados con la atención a la enfermedad eran en su mayoría menores del 20% del ingreso anual (38% menos del 10% n=19/50 y 22% entre un 10-20% n=11/50). Los gastos fueron para la compra de alimentos dietéticos o específicos para IHF (n=38/42; 90,48%), medicamentos (n=30/42; 71,43%) y atención sanitaria (n=18/42; 42,86%).
Más de la mitad de los encuestados (n=28/50; 56%) pertenecían a la asociación de pacientes específica de la enfermedad (AAIHF), el 75% de los menores (n=18/24) y únicamente el 38,46% de los adultos (n=10/26) (p <0,05). La mayoría estaban satisfechos con los servicios y actividades que ofrece (n=25/28; 89,29%).
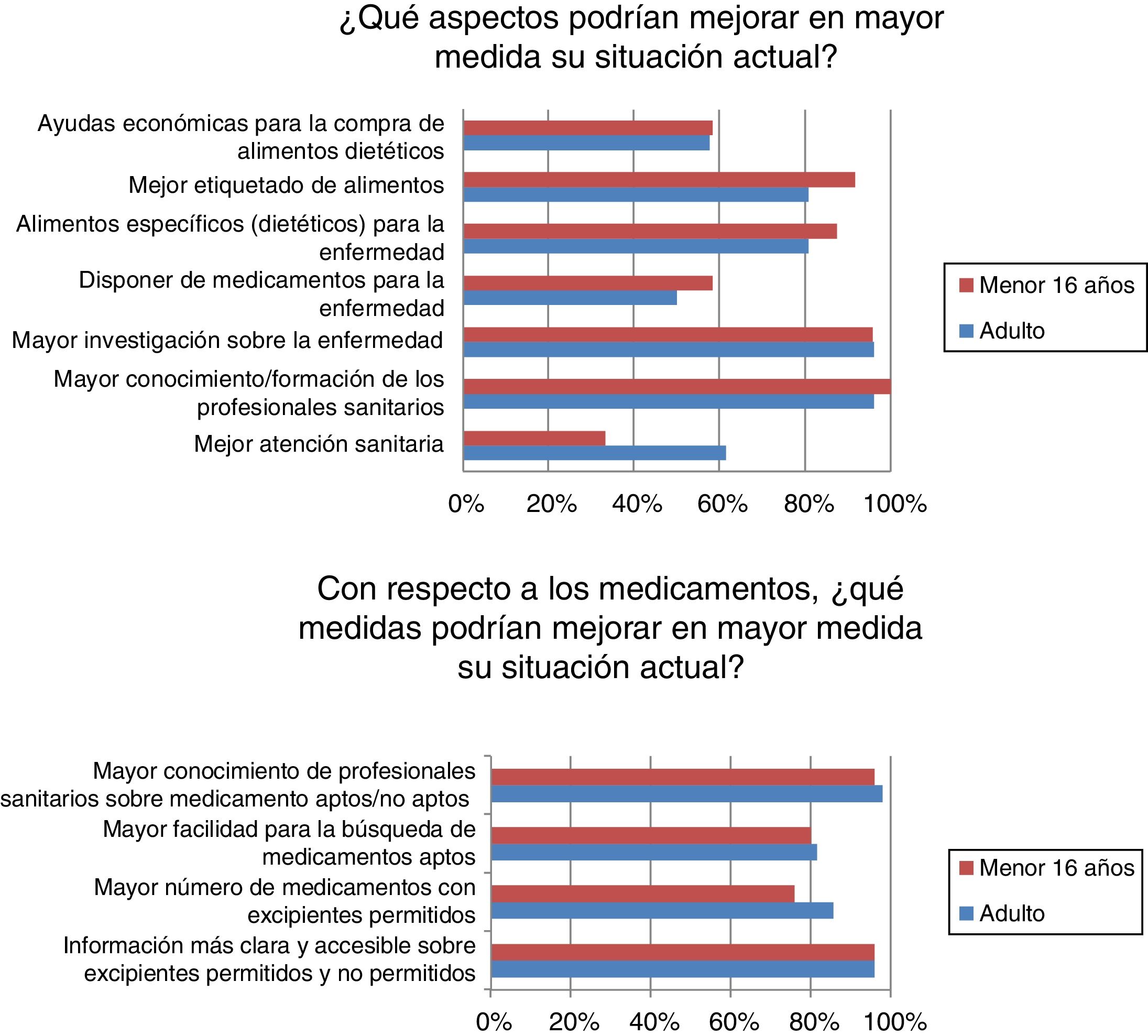
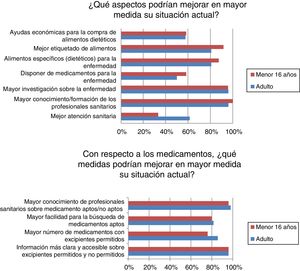
La mayoría de los encuestados se han sentido discriminados por motivo de la enfermedad alguna vez, a menudo o continuamente (n=39/50; 78%). Independientemente de la frecuencia de la discriminación fue principalmente en ámbitos de ocio o culturales (n=31/40; 77,5%), escolares (n=22/40; 55%), sanitarios (n=19/40; 47,5%) y/o cotidianos (n=19/40; 47,5%). Entre otros aspectos, una mejor atención sanitaria mejoraría la situación actual de muchos adultos (n=16/26; 61,54%) aunque menos en niños (n=8/24; 33,33%) (p <0,05) (fig. 3).
Las fuentes más fiables de información sobre temas relacionados con la enfermedad fueron el médico de atención especializada (AE) (n=34/49; 69,39%) y la asociación de pacientes (n=29/49; 59,18%) y en menor medida Internet (n=19/49; 38,78%) o el nutricionista (n=18/49; 36,73%); el farmacéutico y el médico de AP fueron una fuente fiable únicamente en el 8,16% de los encuestados (n=4/49), las redes sociales o el personal de enfermería fueron un porcentaje aún menor (n=2/49; 4,08% y n=1/49; 2,04% respectivamente). Los adultos consideraron menos fiable al médico de AE que el grupo de menores (56% [n=14/25] frente 83,33% [n=20/24] respectivamente [p <0,05]).
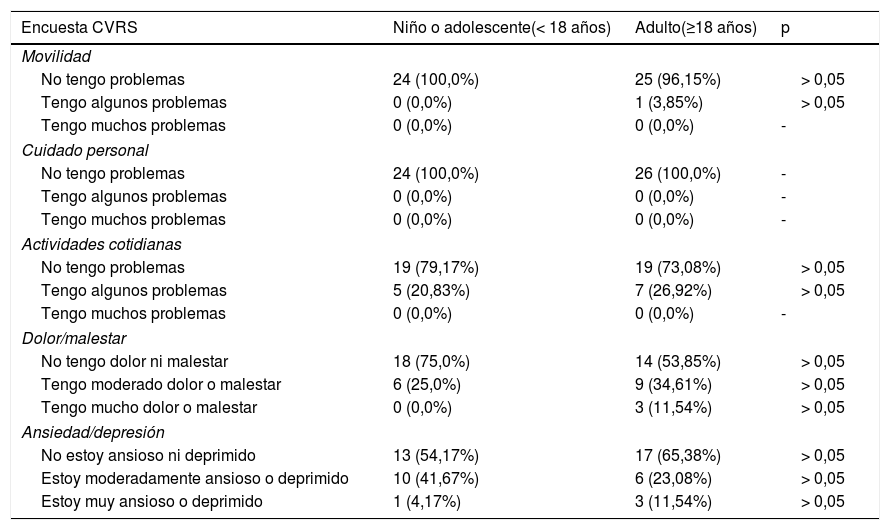
Con respecto a la CVRS el 54% de los encuestados (n=27/50) no indicaron ningún problema en ninguna de las dimensiones. La mayoría no tuvieron problemas de movilidad ni de cuidado personal. Sí indicaron algunos problemas en las actividades cotidianas y en la percepción de dolor o malestar, donde incluso un 11,54% de los adultos indicaron dolor o malestar de manera intensa. En cuanto a la ansiedad o depresión el 41,67% de los niños y el 23,08% de los adultos lo sintieron moderadamente y en ambos grupos un pequeño porcentaje indicaron una mayor intensidad. El resultado de salud global según la escala visual analógica (EVA) (escala de 0 a 100) fue de 74,84 (18,86) (Md=80 y RIQ=20), mayor en menores de edad con un valor de 81,33 (13,06) (Md=80 y RIQ=15) que en adultos con un valor de 68,85 (21,51) (Md=70 y RIQ=40) (p <0,05) (tabla 2). La correlación entre la edad y valor de EVA no fue estadísticamente significativa (ρ=-0,265; p=0,063). No se han encontrado diferencias estadísticamente significativas entre el sexo y la calidad de vida, pero sí entre los pacientes cuyo diagnóstico se confirmó antes de los 3 años de la aparición de los primeros síntomas (79,10 [16,47]; [Md=80 y RIQ=20]) o después (67,67[19,07]; [Md=70 y RIQ=35]). Debido a que la escala EQ-5D-Y está validad en niños de 8 a 18 años, al eliminar del análisis los 10 niños menores de 8 años, el valor de EVA en este grupo fue de 81,07 (13,61) (Md=80 y RIQ=20) siendo la correlación entre el EVA y la edad no estadísticamente significativa (ρ=-0,234; p=0,146) y tampoco se encontraron diferencias estadísticamente significativas entre el diagnóstico confirmado antes y después de los 3 años.
Resultados de la encuesta de calidad de vida relacionada con la salud (CVRS) EQ-5D-Y (niños y adolescentes) y EQ-5D (adultos)
| Encuesta CVRS | Niño o adolescente(< 18 años) | Adulto(≥18 años) | p |
|---|---|---|---|
| Movilidad | |||
| No tengo problemas | 24 (100,0%) | 25 (96,15%) | > 0,05 |
| Tengo algunos problemas | 0 (0,0%) | 1 (3,85%) | > 0,05 |
| Tengo muchos problemas | 0 (0,0%) | 0 (0,0%) | - |
| Cuidado personal | |||
| No tengo problemas | 24 (100,0%) | 26 (100,0%) | - |
| Tengo algunos problemas | 0 (0,0%) | 0 (0,0%) | - |
| Tengo muchos problemas | 0 (0,0%) | 0 (0,0%) | - |
| Actividades cotidianas | |||
| No tengo problemas | 19 (79,17%) | 19 (73,08%) | > 0,05 |
| Tengo algunos problemas | 5 (20,83%) | 7 (26,92%) | > 0,05 |
| Tengo muchos problemas | 0 (0,0%) | 0 (0,0%) | - |
| Dolor/malestar | |||
| No tengo dolor ni malestar | 18 (75,0%) | 14 (53,85%) | > 0,05 |
| Tengo moderado dolor o malestar | 6 (25,0%) | 9 (34,61%) | > 0,05 |
| Tengo mucho dolor o malestar | 0 (0,0%) | 3 (11,54%) | > 0,05 |
| Ansiedad/depresión | |||
| No estoy ansioso ni deprimido | 13 (54,17%) | 17 (65,38%) | > 0,05 |
| Estoy moderadamente ansioso o deprimido | 10 (41,67%) | 6 (23,08%) | > 0,05 |
| Estoy muy ansioso o deprimido | 1 (4,17%) | 3 (11,54%) | > 0,05 |
| Escala EVA | Media (DE) | Media (DE) | |
|---|---|---|---|
| 81,33 (13,06) | 68,85 (21,51) | <0,05 | |
| Total encuestados | 24 | 26 | - |
El perfil de la población con IHF de nuestro estudio es semejante al de otras ER en España (ENSERio 2016-2017)4 con respecto a su perfil sociodemográfico. Además el diagnóstico también es mayoritario antes de los 3 años desde la aparición de los primeros síntomas, aunque el diagnóstico en los primeros 6 meses es superior en el estudio ENSERio que en nuestra población posiblemente por el deterioro físico y/o intelectual que se produce rápidamente en algunas ER y la poca especificidad de los síntomas en la IHF. Por otro lado, los pacientes con ER sufren más ingresos hospitalarios y poseen el certificado de discapacidad en mayor medida que los afectados IHF (81,23% frente a 4%), dato incluso menor al de la población general (7,26%)6. El diagnóstico de IHF con sobrecarga de fructosa es el método diagnóstico más frecuente en adultos, aunque está en desuso por su peligrosidad y poca especificidad. El incremento de las pruebas diagnósticas de malabsorción de fructosa con el test de hidrógeno espirado tras administración de fructosa oral, puede generar problemas graves en pacientes IHF no diagnosticados. La determinación de la actividad enzimática de la aldolasa B (biopsia hepática o intestinal) es una prueba invasiva frecuente en décadas pasadas por lo que actualmente la prueba genética es el método diagnóstico mayoritario. El no recibir apoyo ni tratamiento y/o el agravamiento de la enfermedad debidas al retraso diagnóstico son problemas en la mayoría de los pacientes IHF, al igual que en otras ER4.
Las enfermedades metabólicas, incluida la IHF, pueden ser causa de fallo hepático agudo en niños menores de 24 meses7. Aunque en nuestro estudio la mayoría indican no padecer secuelas, la esteatosis se da en más del 50% de los pacientes IHF y la hepatomegalia además en casi el 20%8, incluso se han descrito casos de adenomatosis hepáticas, aunque se desconoce la causa9. También se ha correlacionado la IHF con diabetes mellitus tipo 210 o celiaquía11, aunque no ha quedado recogido en la encuesta ya que muchos pacientes no lo consideraron relacionado. Además, se han descrito casos aislados de alteraciones neurológicas por intoxicaciones agudas o mala adhesión a la dieta1,12, en la muestra estudiada únicamente tres encuestados indicaron tener alguna discapacidad y solamente uno tomaba antiepilépticos.
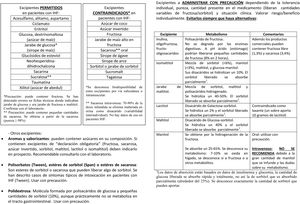
Aunque casi la mitad de los encuestados estaban satisfechos con la atención sanitaria, la satisfacción es superior en los menores, que son los que más utilizan estos recursos. En general, los pacientes que acuden a unidades de metabólicas tienen altos grados de satisfacción con el sistema sanitario considerando la atención buena o muy buena13. Los afectados y familiares consideran que una mejora en la atención sanitaria y el mayor conocimiento y/o formación de los profesionales sanitarios son aspectos que mejoraría su situación. La aparición del «paciente experto», debido al asociacionismo y el empoderamiento de los pacientes, ha cambiado su actitud ante los profesionales y ante el sistema sanitario haciendo que los profesionales deban adaptarse14. Los estudios sobre necesidades de formación de los profesionales sanitarios en ER son principalmente en AP, donde se considera más importante incidir en necesidades informativas que en necesidades formativas15, ya que los profesionales obtienen la información de Internet, sociedades científicas, revistas y/o asociaciones16. En esta línea van encaminadas las acciones de la AAIHF con material educativo escrito informativo sobre medicamentos y excipientes orientado al profesional sanitario que atiende al paciente con IHF (fig. 4). Además los pacientes IHF consideran como fuente más fiable de información sobre la enfermedad al médico de AE (mayor en los menores de 16 años que son los que más acuden a consultas especializadas), la poca asiduidad de los pacientes IHF a centros de AP o farmacias y la poca formación específica pueden ser motivos de la menor fiabilidad del farmacéutico, médico de AP o personal de enfermería.
No existe un tratamiento para suplir el déficit enzimático en la IHF, pero es necesario el uso de suplementos vitamínicos, vitamina C o ácido fólico debido a su consumo deficiente por la restricción en la dieta de frutas y verduras. Aunque la mayoría no ha tenido dificultad en su acceso, se quejan de su no financiación (ya que son suplementos alimenticios) o las demoras en el visado de inspección (por ejemplo: papelillos o cápsulas de vitamina C), al igual que en otras ER4 o enfermedades metabólicas donde existen dificultades y escasa disponibilidad de productos de alimentación específicos y fármacos (por ejemplo por la necesidad de fórmulas magistrales)13. El porcentaje de uso de medicamentos o suplementos es superior en niños que en adultos, debido a que son suplementos que no mejoran la evolución ni el pronóstico de la enfermedad o que no son prescritos debido a la falta de atención sanitaria en muchos de los adultos. Aun así, existe un número elevado de consultas a la AAIHF relacionadas con medicamentos y/o edulcorantes, siendo la tercera causa de consulta detrás de la dieta y consultas generales sobre la asociación17. Además, a pesar de la obligatoriedad legal de alertas en prospecto y ficha técnica cuando el medicamento contiene excipientes no aptos en IHF (fructosa, sacarosa, azúcar invertido, sorbitol, maltitol, lactitol e isomaltitol)18, se han detectado errores graves en fichas técnicas donde se indicaba como jarabe de glucosa, excipiente permitido en IHF, al jarabe de fructosa o maltitol (jarabe de glucosa hidrogenado), ambos contraindicados en esta enfermedad19.
El ámbito de ocio y cultural es un entorno frecuente de discriminación en IHF, no tanto en otras ER donde es mayoritario el ámbito cotidiano debido a la mayor discapacidad4. Los motivos de discriminación son la falta de comidas adaptadas (restaurantes, colegios, campamentos, etc.) o que no se tome en serio la enfermedad por falta de información, incremento de otras intolerancias más benignas o modas alimentarias. Que estos azúcares o polialcoholes no estén incluidos en la legislación alimentaria sobre sustancias capaces de producir intolerancias alimentarias (ya que está orientada únicamente a alérgenos)20, hace difícil que se pueda ofrecer una información adecuada en etiquetado, restaurantes o comedores escolares, además no es obligatorio indicar en el etiquetado la composición de aditivos (aromas, saborizantes, colorantes, etc.) que se pueden añadir en grandes cantidades y pueden tener como soporte grandes cantidades de azúcares. Todo esto refuerza el concepto del paciente experto que, con información precisa y fiable, debe autogestionar su alimentación de forma proactiva. Las necesidades de los pacientes IHF se asemejan a las demandas de los celiacos como un mejor etiquetado, ayudas económicas directas, beneficios fiscales y mayor oferta de productos aptos en restaurantes21.
En la población general el 80% de los adultos no tienen ningún problemas de salud22. En la IHF tienen peor estado de salud y además padecen más ansiedad y/o depresión y dificultades en las actividades cotidianas, aunque sufren menos problemas de movilidad y cuidado personal que la población general, ocurriendo lo mismo en la población infantil (EVA 87,40 [10,55] con KIDSCREEN-1023 frente 81,15 [14,16] entre 8-14 años con EQ-5L-Y). Las herramientas para medir la CVRS en niños se deben usar con precaución, existen versiones proxy validadas a partir de los 6 años24, pero no estaban disponibles de manera gratuita durante el estudio.
El uso de encuestas online y difusión en redes sociales, es un método sencillo que permite contactar con el mayor número posible de afectados, imprescindible en enfermedades con baja prevalencia y alta dispersión geográfica25. A pesar de ello una de las limitaciones del estudio es el tamaño muestral conseguido a pesar de la difusión entre médicos, asociaciones y redes sociales. Se desconoce el número de casos reales de IHF en nuestro país, una prevalencia de 1-9/100.00026 (censo de 46.449.874 habitantes en julio de 2016 según el Instituto Nacional de Estadística), daría lugar a una prevalencia teórica de 464-4.180 casos, dato muy superior a los casos recogidos por las unidades de metabólicas o la asociación de pacientes, por lo que a pesar de no haber conseguido un tamaño muestral adecuado (muestra de 172-255 encuestados para un margen de error del 5%, supuestos de máxima heterogeneidad y un nivel de confianza del 90%) es una muestra que puede ser representativa de los pacientes IHF de España. Otras causas pueden deberse al infradiagnóstico (dieta de exclusión de fructosa por instinto debido a su aversión característica al dulce), falta de asiduidad a médicos especializados, muertes por intoxicaciones agudas o secuelas (no existen datos de muertes publicados en España aunque la retirada de las soluciones de fructosa no se produjo hasta 200227), no participación en asociaciones de pacientes, no utilización de Internet, etc.
En conclusión, las necesidades sociosanitarias de los pacientes IHF, en algunos aspectos, no se ven representadas en otros estudios de ER, y su perfil podría asemejarse más al de otras enfermedades metabólicas y/o intolerancias alimentarias. Aunque su perfil no es tan discapacitante, tienen problemas que no tiene la población general, principalmente en el ámbito de ocio. La dificultad para realizar una dieta de exclusión adecuada y correcta, podrían provocar complicaciones que pueden generar morbilidades y costes sanitarios asociados. Aunque se han reducido los tiempos en el diagnóstico en los últimos años, la menor atención y satisfacción sanitaria en adultos hace necesario incidir en sus necesidades, siendo clave la formación e información de todos los profesionales sanitarios y de la sociedad.
Autoría/colaboradoresTodas las personas firmantes participaron en el análisis y la interpretación de los resultados, así como en la redacción del manuscrito hasta aprobar su versión final. E. Izquierdo-García, responsable del estudio, concibió el diseño, la metodología de recogida de datos y el análisis, y elaboró el borrador del manuscrito. I. Escobar-Rodríguez, J.M. Manuel Moreno-Villares e I. Iglesias-Peinado participaron en el diseño del estudio y en el análisis e interpretación de los datos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a los pacientes, asociaciones de pacientes y unidades de metabólicas la colaboración en este estudio.