El diagnóstico definitivo de la hipofisitis autoinmune es histológico; sin embargo, puede sospecharse en base a criterios clínicos, bioquímicos y radiológicos.
ObjetivoEl objetivo de nuestro estudio fue revisar la presencia de anticuerpos antihipófisis (AAH) y anticuerpos antitiroideos en pacientes con sospecha de hipofisitis autoinmune por si la presencia de los primeros pudiera ayudar en el diagnóstico de la enfermedad.
Material y métodosEstudiamos 36 pacientes divididos en 7 grupos por datos que hicieran sospechar una hipofisitis autoinmune (insuficiencia suprarrenal secundaria aislada, deficiencias hormonales sin causa justificada, hiperprolactinemia idiopática, silla turca vacía, masa selar con engrosamiento del tallo, confirmación histológica de hipofisitis) o por historia de autoinmunidad endocrina. Incluimos también 24 controles sin patología endocrina conocida. En todos se determinaron AAH mediante inmunofluorescencia indirecta sobre sustrato de glándula pituitaria de primate y anticuerpos antitiroideos mediante técnica de aglutinación.
ResultadosLos AAH fueron positivos en 9 pacientes, todos ellos mujeres, y en ningún control, perteneciendo el 43% de los pacientes con AAH positivos al grupo de pacientes con insuficiencia suprarrenal aislada. En 8 pacientes se determinaron de nuevo AAH durante el seguimiento, en 6 se mantuvieron negativos, en una se positivizaron y en otra se hicieron negativos. Los anticuerpos antitiroideos fueron positivos en 12 pacientes, de los cuales el 22,2% también tenían AAH positivos y en un control.
ConclusionesLa prevalencia de AAH fue baja, siendo todos los casos mujeres y en su mayoría con insuficiencia suprarrenal secundaria aislada. Solo en el 22% de los pacientes estudiados coexistieron AAH y anticuerpos antitiroideos.
Definitive diagnosis of autoimmune hypophysitis (AH) is histological. However, a presumptive diagnosis can be made through clinical, biochemical and imaging data.
ObjectiveThe objective of this study was to review the presence of antipituitary antibodies (APA) and antithyroid antibodies (ATA) in patients with suspected AH in order to determinate the utility of APA in the diagnosis of AH.
Material and methodsWe studied 36 patients divided into seven groups according to the data suggesting AH (isolated corticotropin deficiency, other idiopathic pituitary deficiencies, idiopathic hyperprolactinemia, empty sella, sellar mass with thickened stalk, proven histological hypophysitis) or because of previous autoimmune endocrine diseases. Twenty-four controls without endocrinological disease were also included. In all subjects, APA were determined by immunofluorescence over primate pituitary gland and ATA by an agglutination technique.
ResultsNone of the controls and only 9 patients, all of them women, were APA-positive. Of the 9 APA-positive patients, 43% belonged to the group of patients with isolated ACTH deficiency. In 8 patients, APA were determined again during the follow-up; 6 remained APA-negative, but one patient became APA-positive and another became APA-negative. ATA were positive in 12 patients, 22.2% of whom were also APA-positive, and in one control.
ConclusionsThe prevalence of APA positivity among the study patients was low. These antibodies were found only in women, mostly with isolated corticotropin deficiency. APA and ATA coexisted in only 22% of the patients studied.
La hipofisitis primaria hace referencia a la inflamación de la glándula hipofisaria no secundaria a infecciones, enfermedades sistémicas, o lesiones del tejido circundante. Bajo esta entidad poco frecuente en la práctica clínica habitual, pero a considerar en el diagnóstico diferencial de las lesiones ocupantes de espacio en la silla turca, se encuentran: la hipofisitis linfocitaria, la hipofisitis granulomatosa y la hipofisitis xantomatosa1.
La hipofisitis linfocitaria también denominada hipofisitis autoinmune (HAI), es la inflamación de causa autoinmune de la glándula hipofisaria y es la forma más frecuente de las inflamaciones que afectan primariamente a la hipófisis2. Su origen autoinmune está avalado por su frecuente relación con otras enfermedades autoinmunes (20–50%)1,3,4 por la presencia de anticuerpos contra la hipófisis (AAH) en el suero de los pacientes y por la propia historia natural de la enfermedad, con ciclos de remisión y recaída como ocurre en otras enfermedades autoinmunes.
El curso evolutivo de la enfermedad determina los hallazgos clínicos y radiológicos. En la primera fase, se produce una inflamación de la glándula, que desencadenaría una clínica compresiva con hipofunción subclínica, siendo el eje corticotropo el más frecuente y precozmente dañado3,5. En la RMN de la hipófisis, tras la administración de gadolinio, puede observarse un ensanchamiento simétrico de la glándula y del tallo hipofisario, que en ocasiones aparece como una imagen triangular «en tienda de campaña» de la duramadre, que es característica6. Una vez transcurrida esta primera fase, puede producirse una remisión terapéutica o espontánea (3% de los casos)1, o por el contrario progresar hasta la sustitución del tejido hipofisario normal por tejido fibroso, consolidándose el hipopituritarismo3. La imagen en esta fase pudiera ser la de una silla turca vacía (STV). De hecho, esta imagen ha sido la descrita en un 10% de los pacientes con HAI7.
Muchas enfermedades autoinmunes se caracterizan por la presencia de anticuerpos organo-específicos. En el caso de la HAI los AAH están presentes con una frecuencia variable. Sin embargo, no se han considerado como buenos marcadores de la enfermedad, probablemente por problemas metodológicos en su determinación y dificultades en la interpretación clínica8.
Aunque el diagnóstico definitivo de las HAI sea anatomopatológico, el diagnóstico de presunción pudiera realizarse en base a criterios clínicos, bioquímicos y radiológicos9. En este estudio nos planteamos como objetivo revisar la presencia de AAH y anticuerpos antitiroideos (AAT) en pacientes con sospecha de HAI, por si la presencia de los mismos pudiera ayudar en el diagnóstico de la enfermedad.
Material y métodosSe trata de un estudio retrospectivo en el que revisamos aquellos pacientes en los que durante los años 2006–07 se sospechó una HAI. Dicha sospecha derivaba de datos de la historia clínica, de datos bioquímicos y radiológicos. Incluimos también pacientes con 2 o más enfermedades autoinmunes endocrinas. En base a ello dividimos a los pacientes en 7 grupos:
Grupo A: pacientes diagnosticados de insuficiencia suprarrenal secundaria aislada de etiología no filiada.
Grupo B: pacientes que presentaban otras deficiencias hormonales hipofisarias, que tampoco tenían causa conocida.
Grupo C: pacientes diagnosticados de hiperprolactinemia idiopática.
Grupo D: pacientes que padecían 2 o más enfermedades autoinmunes.
Grupo E: pacientes con STV o parcial en la RMN hipofisaria.
Grupo F: pacientes con agrandamiento de la glándula hipofisaria con engrosamiento del tallo en la RMN hipofisaria.
Grupo G: pacientes con confirmación anatomopatológica de HAI, tras cirugía transesfenoidal de lesión selar.
En todos los pacientes se realizó estudio funcional de la hipófisis (mediante determinaciones hormonales basales y con estímulo si así lo precisaban) y se realizó una RMN hipofisaria. Incluimos también 24 controles (17 mujeres y 6 hombres) sin patología endocrina conocida.
Tanto en los pacientes como en los controles se determinaron AAH mediante inmunofluorescencia indirecta sobre sustrato de glándula pituitaria de primate (Euroimmun AG, Lübeck, Germany). Los portas con criocortes de glándula pituitaria de primate se incubaron con la dilución adecuada del suero del paciente correspondiente. Después de lavar con solución de fosfato salino para eliminar los anticuerpos del suero del paciente, que no son específicos del tejido, se incubaron con antisuero anti-IgG humana obtenido de cabra conjugado a fluorocromo, visualizándose posteriormente, en un microscopio de fluorescencia. Se estudió también, la presencia de anticuerpos antinucleares (ANA) ya que interfieren en el resultado de los AAH. La positividad de los AAH se consideró a partir de una titulación de 1:5. Por otra parte, se determinaron AAT (antitiroglobulina y antitiroperoxidasa) mediante técnica de aglutinación.
En los pacientes en los que persistió alta sospecha de HAI, en base a la existencia de insuficiencia suprarrenal secundaria aislada o porque en el aspecto morfológico inicial o en su evolución aparecía una glándula hipofisaria aumentada de tamaño o una silla turca vacía, transcurridos al menos 6 meses de la primera determinación de AAH, se determinaron por segunda o incluso tercera vez estos mismos.
ResultadosLa sospecha de HAI se planteó en un total de 36 pacientes durante los 2 años del estudio. La relación mujeres: hombres fue de 28:8. La edad media de estos pacientes fue de 49,5±13,14 años con un rango de edades comprendido entre los 18–77 años. Dicha edad media fue discretamente superior en las mujeres (50,2±13,54 años) que en los hombres (47±12,1 años).
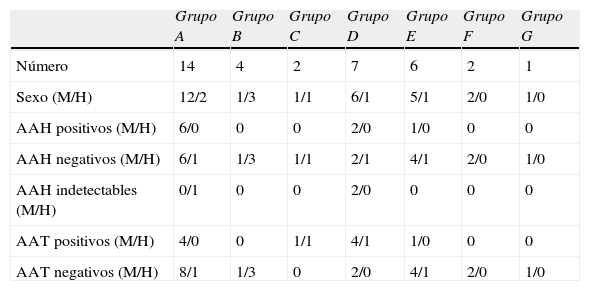
El grupo más numeroso fue el A) con un total de 14 pacientes (12 mujeres y 2 hombres) seguido del grupo D con 7 pacientes (6 mujeres y un hombre) y, posteriormente, el grupo E con 6 pacientes (5 mujeres y un hombre). El grupo B contaba con 4 pacientes (una mujer y 3 hombres). En este grupo, los 3 hombres presentaban un hipogonadismo hipogonadotropo. En uno de ellos se desarrolló un panhipopituitarismo durante el seguimiento. La mujer presentaba una deficiencia grave de hormona de crecimiento (GH) de inicio en el adulto aislada. Los pacientes restantes pertenecían 2 al grupo C (una mujer y un hombre), 2 mujeres F, y otra mujer, perteneciente al grupo G en la que el diagnóstico de HAI fue confirmado mediante estudio anatomopatológico tras cirugía transesfenoidal de lesión selar (tabla 1).
Anticuerpos antihipófisis y anticuerpos antitiroideos en cada subgrupo de pacientes
| Grupo A | Grupo B | Grupo C | Grupo D | Grupo E | Grupo F | Grupo G | |
| Número | 14 | 4 | 2 | 7 | 6 | 2 | 1 |
| Sexo (M/H) | 12/2 | 1/3 | 1/1 | 6/1 | 5/1 | 2/0 | 1/0 |
| AAH positivos (M/H) | 6/0 | 0 | 0 | 2/0 | 1/0 | 0 | 0 |
| AAH negativos (M/H) | 6/1 | 1/3 | 1/1 | 2/1 | 4/1 | 2/0 | 1/0 |
| AAH indetectables (M/H) | 0/1 | 0 | 0 | 2/0 | 0 | 0 | 0 |
| AAT positivos (M/H) | 4/0 | 0 | 1/1 | 4/1 | 1/0 | 0 | 0 |
| AAT negativos (M/H) | 8/1 | 1/3 | 0 | 2/0 | 4/1 | 2/0 | 1/0 |
A: pacientes con insuficiencia suprarrenal secundaria aislada; AAH: anticuerpos antihipófisis; AAT: anticuerpos antitiroideos; B: pacientes con otras deficiencias hormonales hipofisarias aisladas; C: pacientes con hiperprolactinemia idiopática; D: pacientes con dos o más enfermeades autoinmunes endocrinas; E: pacientes con una silla turca vacía en la RMN hipofisaria; F: pacientes con agrandamiento de la glándula hipofisaria y engrosamiento del tallo en RMN hipofisaria; G: pacientes con confirmación histológica de hipofisitis; H: hombres; M: mujeres.
Los AAH fueron positivos en 9 pacientes (27,27%) y en ningún control. Todos los pacientes con AAH positivos eran mujeres. De los 6 grupos, en el que se encontró mayor positividad de AAH fue en el grupo A (6 pacientes). Respecto a las otras 3 pacientes con AAH positivos, 2 pertenecían al grupo D y la otra al E. No hubo ningún paciente con AAH positivos en los grupos B, C y F. En 3 pacientes no se pudieron determinar por la presencia de ANA. En la paciente con HAI confirmada histológicamente, la determinación de AAH fue negativa (tabla 1).
Los AAT fueron positivos en 12 pacientes (34,29%), y en un control (7,14%) y como cabía esperar, el 41,67% de los pacientes pertenecían al grupo D. También fueron positivos en los 2 pacientes del grupo C. En los A y E la positividad de los AAT fue del 28,57% y del 16,67% respectivamente. Ningún paciente de los grupos B ni F presentó AAT positivos. En contra de lo que pudiera esperarse, los AAT fueron positivos en el 37,5% de los pacientes con AAH negativos, mientras que entre los pacientes con AAH positivos solo lo fueron en el 22,22%. En un paciente, por error, no se determinaron AAT.
En 8 pacientes (7 mujeres y un hombre), se determinaron de nuevo AAH durante el seguimiento. Tres de ellos pertenecían al grupo A, 2 al grupo D, 2 al E, y un paciente al grupo B. En la primera determinación, los AAH fueron negativos en 7 y positivos en uno. Los AAH se mantuvieron negativos en las sucesivas determinaciones en 6 pacientes. Sin embargo, en 2 pacientes se observaron cambios: en una mujer del grupo A los AAH se positivizaron a los 12 meses del seguimiento. En otra mujer del grupo E los AAH positivos en la primera determinación, se negativizaron en las determinaciones a los 6 y a los 15 meses, respectivamente.
DiscusiónLa hipofisitis linfocitaria, según el grado de extensión del proceso inflamatorio puede subdividirse en adenohipofisitis linfocitaria, infundibuloneurohipofisitis, o panhipofisitis y, excepto en los casos en los que se afecta exclusivamente el lóbulo posterior de la hipófisis, se trata de una entidad que se presenta con mayor frecuencia en mujeres3,5. Nuestros datos coinciden con los de la literatura, ya que el 77,7% de los casos estudiados eran mujeres. Sin embargo, respecto a la edad, nuestros datos no concuerdan con lo publicado. De tal forma que está documentada una afectación a una edad discretamente superior en los varones3,5, mientras que en nuestros pacientes la edad media fue ligeramente superior en las mujeres (50,2±13,54 años frente a 47±12,1 años en los hombres). Esto pudiera estar en relación con que hasta hace poco se ha considerado que la HAI se producía fundamentalmente durante el embarazo y el período posparto. Sin embargo, en la actualidad cada vez se reconocen más casos en hombres y en mujeres fuera de estos periodos y con edades superiores a la fértil5.
Respecto a los grupos de pacientes, destaca el de los que padecían una insuficiencia suprarrenal secundaria aislada como el más prevalente, seguida de aquellos pacientes con antecedentes personales de enfermedades autoinmunes. El origen autoinmune de las hipofisitis está avalado por múltiples razones, entre ellas, por su frecuente relación con otras enfermedades autoinmunes. Esta asociación varía de unos estudios a otros, pero se ha establecido que entre un 20–50% de los pacientes con HAI presentaban enfermedades autoinmunes asociadas, siendo la enfermedad tiroidea autoinmune, fundamentalmente la tiroiditis de Hashimoto, la más prevalente (15–25% de los casos), seguida de la adrenalitis autoinmune (5–7%), de la anemia perniciosa y de la diabetes mellitus tipo I1,3,4,10; por este motivo, decidimos determinar AAH en los pacientes que presentaban 2 o más enfermedades autoinmunes, siendo al menos una de ellas una endocrinopatía. Decidimos también determinar AAT en todos los pacientes dada la frecuencia de asociación de la patología tiroidea e hipofisaria autoinmune.
En este estudio, hemos encontrado AAH positivos en el 27,27% de los casos y en ningún control. El grupo de pacientes con mayor frecuencia de positividad fue el que presentaba una insuficiencia suprarrenal secundaria aislada. La determinación de estos anticuerpos está poco difundida, ya que por el momento no se han considerado buenos marcadores de enfermedad. Es conocida su baja sensibilidad (no supera el 36%)3 y especificidad diagnóstica, al encontrarse en gran variedad de entidades clínicas incluidos controles sanos, pacientes con adenomas hipofisarios, con enfermedades autoinmunes, con trastornos de la conducta alimentaria, con deficiencia de GH7,11 siendo la prevalencia en pacientes con HAI de un 50–57% según se detecten mediante inmunoblotting o inmunofluorescencia indirecta, métodos no antígeno-específicos pero sobre los que se dispone de más experiencia7. En este estudio, el método utilizado para la detección de los AAH ha sido la inmunofluorescencia indirecta sobre sustrato de glándula pituitaria de primate, y la prevalencia hallada ha sido inferior a la descrita en la literatura. Esta discrepancia puede atribuirse a múltiples causas, entre ellas a la duración en el tiempo de estos anticuerpos y a su posible negativización en el transcurso de la enfermedad. De hecho, llama la atención que la paciente con HAI confirmada histológicamente, con los hallazgos histopatológicos típicos de infiltración linfo-plasmocitaria con escasos neutrófilos y eosinófilos10 presentase, 10 años después de la intervención, una determinación negativa de los AAH. Y es que quizás dependan del momento evolutivo de la enfermedad, tanto los hallazgos clínicos, bioquímicos y radiológicos4, como la presencia de AAH. En una primera fase, en la que se produce un proceso inflamatorio de la glándula hipofisaria, es de esperar que se observen en la RMN los hallazgos típicos de ensanchamiento simétrico de la glándula así como del tallo hipofisario, que raramente estará desplazado, y en ocasiones, una imagen triangular de la duramadre tras la administración de gadolinio «en tienda de campaña», que es característica6. En cuanto a la clínica, se traduce, en función del grado de extensión supraselar, en sintomatología de efecto masa como cefalea, náuseas, vómitos y alteraciones visuales, y desde el punto de vista funcional, en una deficiencia funcional hipofisaria subclínica. Una vez transcurrida esta primera fase, puede acontecer una remisión terapéutica ó espontánea (3% de los casos)1, o por el contrario progresar hasta una completa sustitución de la hipófisis por tejido fibroso consolidándose el panhipopituritarismo3. En las hipofisitis, el déficit hipofisario más frecuente y precozmente alterado es el corticotropo3,5 seguido del tirotropo y gonadotropo, diferencia fundamental con otras causas de hipopituitarismo en las que lo primero en afectarse es la secreción de GH; posteriormente, las gonadotropinas y, finalmente, la tirotropina y la corticotropina. Esto coincide con nuestros datos, ya que el grupo de pacientes más numeroso fue el de los pacientes con una insuficiencia suprarrenal secundaria aislada (38,89%) y fue en el que se detectó positividad de los AAH en un alto porcentaje de los casos (42,86%). Además de dichas deficiencias hipofisarias, la elevación de los valores de prolactina no concordante con el grado de lesión hipofisaria también debe hacer sospechar una HAI12, razón por la cual incluimos en nuestro estudio pacientes con hiperprolactinemia etiquetada como idiopática. En la primera fase del proceso inflamatorio, todavía existe sustrato hipofisario frente al cual pueden aparecer los anticuerpos, y podría presentarse exclusivamente como hiperprolactinemia. Por este motivo, decidimos determinar los AAH en este grupo de pacientes, aunque no se detectó positividad en ningún paciente. En la RMN la masa hipofisaria inicial podría ser sustituida por una imagen de STV. De hecho, esta ha sido la imagen descrita en un 10% de los pacientes con HAI7, llegando Beressi et al a concluir en su revisión que la STV podría ser la fase final de la HAI infradiagnosticada13. En nuestro estudio, 6 de los pacientes incluidos presentaban esta imagen. En ellos, la prevalencia de AAH positivos fue tan solo del 16,6%, lo cual podría explicarse porque se tratara de la fase final de la enfermedad en la que ya no hay sustrato hipofisario. Esto pudiera explicar también que la paciente con HAI documentada histológicamente presentara AAH negativos, al tener menos sustrato hipofisario residual. En los 3 pacientes en los que se serió la determinación de los AAH, esta teoría no pudo confirmarse ya que no se realizaron pruebas de imagen coincidiendo con la nueva determinación de los AAH y, el paso de autoinmunidad negativa a positiva no cabría dentro de dicha especulación, salvo que pudiera tratarse de una fase de recrudecimiento de la enfermedad, por otra parte característica de las enfermedades autoinmunes. Es posible que la determinación de AAH pudiera llevarnos a un mejor entendimiento de la enfermedad, de las pautas de seguimiento e incluso de las posibilidades de tratamiento. Pues, sabiendo que la enfermedad no se reproduce con el traspaso pasivo de los anticuerpos4 y que no se transmite de madre a hijo5, quizás puedan ser considerados más como marcadores de agresión de las células inflamatorias que como agentes implicados en la patogenia.
La incidencia de AAT fue mayor en el grupo de pacientes con AAH negativos. Se sabe que los AAT están presentes mucho tiempo después del diagnóstico de la enfermedad autoinmune tiroidea. La discordancia entre unos anticuerpos y otros pudiera estar en relación con la desaparición de los AAH durante la evolución de la enfermedad, como hemos comentado.
Podemos finalmente concluir que en este estudio, la prevalencia de AAH fue escasa, siendo todos los casos mujeres y en su mayoría con insuficiencia suprarrenal secundaria aislada y que en tan solo 22% de los pacientes estudiados coexistieron los 2 anticuerpos (AAH y AAT).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.