En 2009, la Sociedad Andaluza de Endocrinología y Nutrición diseñó un protocolo de insulinización subcutánea para pacientes hospitalizados no críticos («Protocolo de insulinización hospitalaria para el paciente no crítico» [PIH]), adoptado dentro del Sistema Sanitario Público Andaluz.
ObjetivosAnalizar la implementación del PIH en hospitales de tercer nivel del Sistema Sanitario Público Andaluz.
MétodoEstudio multicéntrico descriptivo transversal en 8 hospitales andaluces de tercer nivel, mediante muestreo aleatorizado de pacientes ingresados≥48h, con DM (n=306), en 5 servicios médicos (SM) y 2 quirúrgicos (SQ). La DM tipo 1, DM por trastornos específicos, soporte nutricional artificial, tratamiento esteroideo y gestación fueron criterios de exclusión.
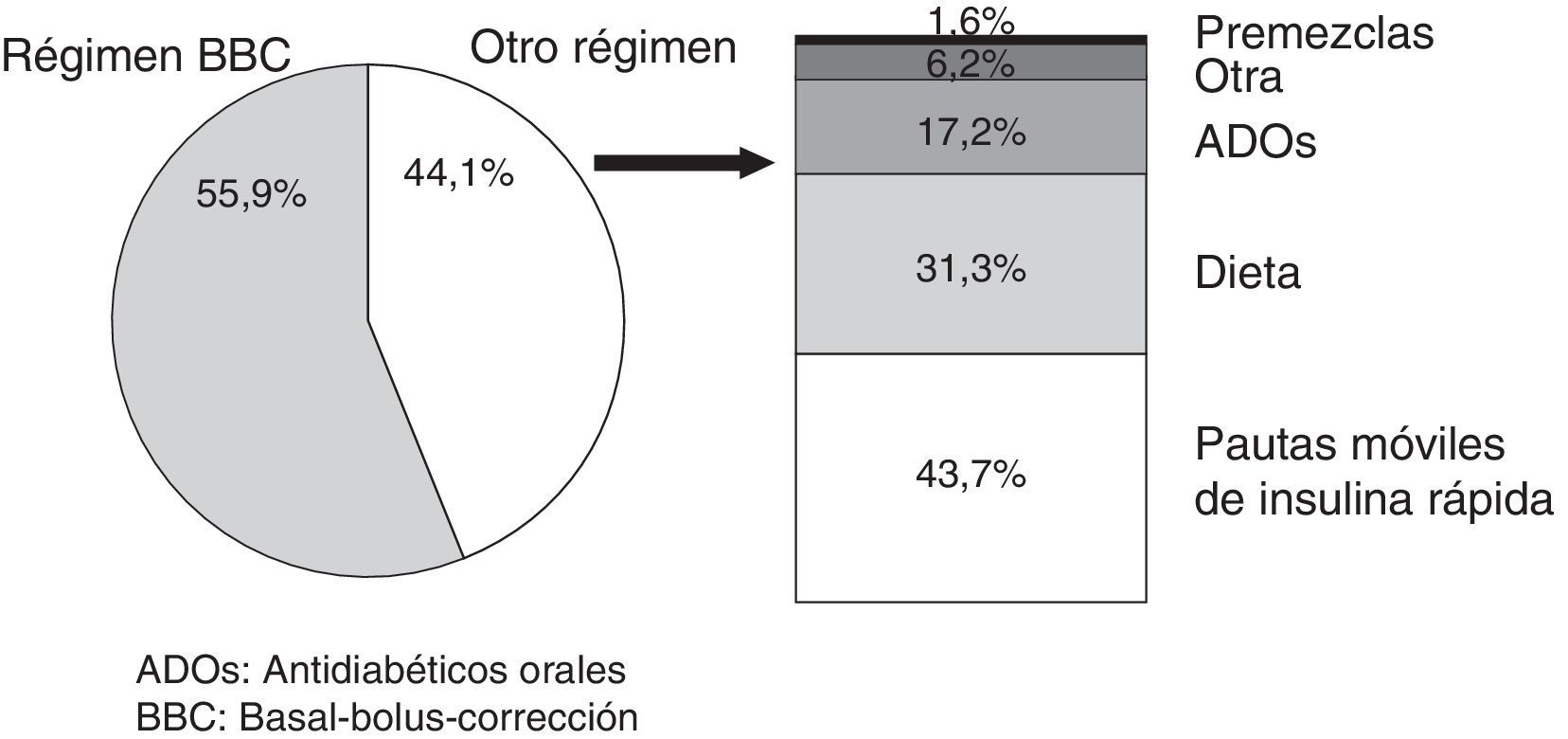
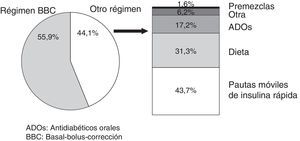
ResultadosSe incluyeron 288 pacientes (varones 62,5%; 70,3±10,3 años; 71,5% SM y 28,5% SQ). El régimen insulínico basal-bolus-corrección se instauró en el 55,9% (IC95%: 50,5-61,2%); 63,1% SM vs. 37,8% SQ (p<0,05). Las alternativas al régimen insulínico basal-bolus-corrección fueron: pautas móviles de insulina rápida (43,7%), dieta (31,3%), antidiabéticos orales (17,2%), premezclas (1,6%) y otras (6,2%). En pacientes tratados previamente con antidiabéticos orales, la dosis de insulina durante el ingreso fue 0,32±0,1UI/kg/día. En pacientes tratados previamente con insulina, la dosis de insulina durante el ingreso se incrementó en un 17% [-13-53] y en pacientes con terapia combinada, en 26,4% [-6-100]. Las pautas correctoras empleadas para<40UI/día y 40-80UI/día fueron las recomendadas en el 72,2% y el 56,7%, respectivamente. Se solicitó HbA1c en el 23,6% (IC95%: 18,8-28,8); 27,7% SM vs. 13,3% SQ (p<0,05).
ConclusionesSon recomendables estrategias para aumentar la implantación del PIH, especialmente en servicios quirúrgicos. Las pautas móviles de insulina rápida son la alternativa más frecuente al régimen insulínico basal-bolus-corrección. Es preciso fomentar la valoración del control metabólico al ingreso.
In 2009, the Andalusian Society of Endocrinology and Nutrition designed a protocol for subcutaneous insulin treatment in hospitalized non-critically ill patients (HIP).
ObjectiveTo analyze implementation of HIP at tertiary care hospitals from the Andalusian Public Health System.
MethodA descriptive, multicenter study conducted in 8 tertiary care hospitals on a random sample of non-critically ill patients with diabetes/hyperglycemia (n=306) hospitalized for ≥48hours in 5 non-surgical (SM) and 2 surgical (SQ) departments. Type 1 and other specific types of diabetes, pregnancy and nutritional support were exclusion criteria.
Results288 patients were included for analysis (62.5% males; 70.3±10.3 years; 71.5% SM, 28.5% SQ). A scheduled subcutaneous insulin regimen based on basal-bolus-correction protocol was started in 55.9% (95%CI: 50.5-61.2%) of patients, 63.1% SM vs. 37.8% SQ (P<.05). Alternatives to insulin regimen based on basal-bolus-correction included sliding scale insulin (43.7%), diet (31.3%), oral antidiabetic drugs (17.2%), premixed insulin (1.6%), and others (6.2%). For patients previously on oral antidiabetic drugs, in-hospital insulin dose was 0.32±0.1IU/kg/day. In patients previously on insulin, in-hospital insulin dose was increased by 17% [-13-53], and in those on insulin plus oral antidiabetic drugs, in-hospital insulin dose was increased by 26.4% [-6-100]. Supplemental insulin doses used for<40IU/day and 40-80IU/day were 72.2% and 56.7% respectively. HbA1c was measured in 23.6% of patients (95CI%: 18.8-28.8); 27.7% SM vs. 13.3% SQ (P<.05).
ConclusionsStrategies are needed to improve implementation of the inpatient subcutaneous insulin protocol, particularly in surgical departments. Sliding scale insulin is still the most common alternative to insulin regimen based on basal-bolus-correction scheduled insulin. Metabolic control assessment during hospitalization should be encouraged.
La diabetes constituye una comorbilidad frecuente y creciente en el ámbito hospitalario que afecta aproximadamente a la cuarta parte de los pacientes ingresados1,2. La asociación entre hiperglucemia y mayor riesgo de complicaciones, mortalidad y costes hospitalarios está bien establecida3–6. Sin embargo, a pesar de las evidencias del beneficio del control de la hiperglucemia en el hospital, el manejo de esta situación es frecuentemente mejorable7–9. Las causas del control deficiente incluyen aspectos clínicos como el mal control glucémico previo, el efecto hiperglucemiante de determinados fármacos y medidas de soporte nutricional, y la respuesta contrarreguladora al estrés. Además, existen otras barreras dependientes del profesional (tolerancia a la hiperglucemia por inercia clínica y temor a la hipoglucemia, escasa familiarización con el tratamiento con insulina y sobreutilización de las pautas móviles de insulina rápida), que son potencialmente modificables2.
Consciente de este problema, en el año 2009 el Grupo de Diabetes de la Sociedad Andaluza de Endocrinología y Nutrición (SAEN), elaboró un «Protocolo de insulinización hospitalaria para el paciente no crítico» (PIH) tras la revisión de los principales documentos de consenso nacionales2 e internacionales10–12 sobre el manejo de la hiperglucemia en el paciente hospitalizado y de los estudios de intervención con régimen insulínico subcutáneo13. Las recomendaciones del protocolo se incluyeron por consenso del panel de expertos pertenecientes al grupo. De forma resumida, el protocolo define su ámbito de aplicación excluyendo las situaciones con necesidades específicas (DM tipo 1, DM secundarias, soporte nutricional artificial, tratamiento esteroideo y gestación) y recomienda una serie de actuaciones en las 3 fases de la estancia hospitalaria: en las primeras 24h, durante la hospitalización y en la planificación al alta. Como acciones básicas durante el ingreso, se recomiendan la valoración de HbA1c, la retirada de los antidiabéticos orales (ADO), la instauración de un régimen programado de insulinización subcutánea y la selección de dosis correctoras de insulina adaptadas a los requerimientos de insulina y el peso del paciente; como preparación al alta, se recomiendan la adaptación del tratamiento según la terapia hipoglucemiante y el grado de control previos al ingreso (HbA1c) y el perfil individual del paciente. La pauta insulínica subcutánea basal-bolus sumada a la pauta correctora se definió con el término «pauta basal-bolus-corrección» y constituye el núcleo de las recomendaciones terapéuticas del protocolo.
El PIH se difundió de forma activa en el Congreso de la Sociedad Andaluza de Endocrinología y Nutrición y a través de los miembros del Grupo de Diabetes de la SAEN que se responsabilizaron de su implementación en sus hospitales de referencia. Además, el PIH se difundió a través de la publicación de trípticos y carteles informativos en soporte papel y en la página web de la SAEN14. Finalmente, el PIH se incluyó en el Proceso Asistencial Integrado Diabetes de la Consejería de Salud, que unifica las recomendaciones de manejo del paciente con diabetes en el ámbito del Sistema Sanitario Público Andaluz (SSPA)15.
En este trabajo, nuestro objetivo es evaluar el grado actual de cumplimiento de las recomendaciones establecidas en el PIH para el paciente no crítico adoptado en el SSPA e identificar áreas de mejora en su proceso de implantación.
Material y métodoDiseño del estudio y cálculo del tamaño muestralPara responder al objetivo del proyecto, se diseñó un estudio multicéntrico descriptivo transversal en el que participaron 8 hospitales de tercer nivel del SSPA. Los hospitales participantes fueron 5 hospitales regionales (Hospital Universitario Virgen del Rocío, Hospital Universitario Virgen Macarena, Hospital Universitario Virgen de las Nieves, Hospital Regional Universitario de Málaga y Hospital Universitario Reina Sofía) y 3 hospitales de especialidades (Hospital Universitario Virgen de Valme, Hospital Juan Ramón Jiménez y Complejo Hospitalario de Jaén). Se planificó un muestreo aleatorizado simple sobre los pacientes ingresados con diagnóstico de diabetes/hiperglucemia hospitalaria en 5 unidades médicas (Medicina Interna, Cardiología, Digestivo, Nefrología y Neurología) y 2 quirúrgicas (Cirugía General y Cirugía Cardiovascular) de cada uno de los hospitales participantes.
Para el cálculo del tamaño muestral el porcentaje esperado de cumplimiento del PIH se estableció en el 50%. Para la estimación de la proporción del cumplimiento del PIH con una precisión del 5%, un error alfa=0,05 y un porcentaje de pacientes no valorables del 5%, se precisarían 252 pacientes.
Descripción breve del «Protocolo de insulinización hospitalaria para el paciente no crítico»Ámbito de aplicación: Las recomendaciones del PIH son aplicables al manejo de la hiperglucemia del paciente adulto (>18 años) hospitalizado en situación no crítica. En el PIH se identifican aquellas entidades clínicas en las que, si bien un régimen insulínico basal-bolus estaría justificado, pueden requerir un manejo individualizado en el cálculo, ajustes y/o repartos de insulina prandial y basal. Dentro de estas entidades clínicas se contemplan la DM tipo 1, la diabetes por trastornos específicos, el soporte nutricional artificial, el tratamiento con esteroides y la gestación, que quedan por tanto excluidas de las recomendaciones genéricas establecidas en el PIH.
Recomendaciones generales: Se recomienda la medición de HbA1c al ingreso, la suspensión de los ADO durante la hospitalización y la instauración de un régimen insulínico programado con insulina basal, prandial y pauta suplementaria o correctora (régimen basal-bolus-corrección o BBC). Para el cálculo de la dosis de insulina de inicio, se diferencian 3 grupos de pacientes en función de la terapia hipoglucemiante previa al ingreso: ADO (inicio a 0,3-0,5UI/kg/día), tratamiento exclusivo con insulina (iniciar con la dosis resultante de la suma total de UI/día en domicilio) o tratamiento combinado de insulina y ADO (iniciar con la suma total de UI/día+20% de lo calculado). La distribución recomendada de la dosis total entre los componentes basal y prandial es del 50%/50%. Se definen 3 pautas de corrección en función de los requerimientos de insulina (A: con requerimientos<40UI/día, B: con requerimientos entre 40-80UI y C: con requerimientos>80UI). El PIH contempla la posibilidad de establecer un régimen insulínico completo con los 3 componentes (insulina basal, insulina prandial y pauta correctora) en pacientes que comen, o de mantener solo el componente de insulina basal y pauta correctora cada 4-6h en pacientes en ayunas (NPO).
Criterios de inclusión y exclusión para el estudioLos criterios de inclusión para el estudio fueron: Edad >18 años, tiempo de ingreso hospitalario previo a la valoración≥48h y diagnóstico de diabetes/hiperglucemia hospitalaria. El diagnóstico de diabetes se estableció por la presencia de este diagnóstico previo al ingreso; en pacientes sin diagnóstico previo de diabetes se aplicaron los criterios actualmente establecidos por la Asociación Americana de Diabetes (ADA)16. Los criterios de exclusión fueron: Necesidad de insulinización intravenosa y las entidades clínicas expresamente excluidas del ámbito de aplicación del PIH (DM tipo 1, DM monogénica, DM secundaria a enfermedad pancreática o sistémica, DM postrasplante, tratamiento esteroideo, soporte nutricional enteral o parenteral y gestación).
VariablesLas variables analizadas fueron: Instauración del régimen BBC, dosis de insulina previa y durante el ingreso (UI/día y UI/kg/día), retirada de ADO, pauta correctora utilizada y solicitud de HbA1c al ingreso. Para la evaluación del porcentaje de instauración del régimen BBC se consideraron como adecuados a las recomendaciones del PIH todos los casos que recibían los 3 componentes y aquellos que recibían los componentes de insulina basal y de pauta correctora por indicación de NPO.
Análisis estadísticoLas variables cualitativas se expresan como porcentajes del total. Las variables cuantitativas se expresan como media±desviación estándar (distribuciones normales) y como mediana [rango intercuartílico] (distribuciones no normales). La proporción global de cumplimiento de las recomendaciones establecidas en el PIH se expresa como porcentaje (intervalo de confianza al 95% [IC95%]). Para el contraste de hipótesis (comparación del grado de cumplimiento de las diferentes recomendaciones entre unidades médicas y quirúrgicas) se ha utilizado el test de Chi cuadrado.
Aspectos éticosPara el presente estudio se han cumplido las normas éticas establecidas por los correspondientes Comités Éticos y de la declaración de Helsinki de 1975. Asimismo se han seguido los protocolos establecidos por los respectivos centros sanitarios para acceder a los datos de las historias clínicas a fin de realizar esta publicación con finalidad de investigación.
ResultadosSe seleccionaron para el estudio 306 pacientes ingresados en las unidades médicas y quirúrgicas referidas, lo que supuso un reclutamiento igual o superior al 25% de los pacientes ingresados con diagnóstico de diabetes/hiperglucemia hospitalaria. De ellos, 288 pacientes cumplían los criterios de inclusión y exclusión y fueron incluidos en el análisis. La aportación de cada centro participante a la muestra completa osciló entre el 12-14% del total. Para la cohorte incluida en el análisis, la mediana de estancia hospitalaria en el momento de la evaluación fue de 7 [3-14] días (estancia hospitalaria total 12 [7-19] días). Las características demográficas y clínicas se describen en la tabla 1.
Características demográficas y clínicas de los pacientes incluidos en el estudio (n=288)
| Variables | |
| Sexo, H/M | 180/108 |
| Edad, media±DE | 70,3±10,3 |
| Procedencia, n (%) | |
| Unidad médica | 206 (71,5) |
| Unidad quirúrgica | 82 (28,5) |
| Terapia hipoglucemiante previa al ingreso, n (%) | |
| Dieta | 17 (5,9) |
| ADO | 150 (52,1) |
| Terapia combinada | 54 (18,8) |
| Insulina basal+ADO | 26 (9,1) |
| Insulina (2 o más dosis)+ADO | 28 (9,7) |
| Terapia insulínica | 58 (20,1) |
| Insulina basal | 28 (9,7) |
| Insulina (2 o más dosis) | 30 (10,4) |
| Sin tratamiento | 9 (3,1) |
| Requerimientos de insulina previos al ingreso, media±DE | |
| UI/día | 35,5±21,2 |
| UI/kg/día | 0,38±0,2 |
| Con insulina basal | |
| UI/día | 25,4±14,3 |
| UI/kg/día | 0,32±0,1 |
| Con insulina en 2 o más dosis | |
| UI/día | 44,9±22,3 |
| UI/Kg/día | 0,44±0,2 |
| HbA1c al ingresoa, media±DE | 7,25±1,8 |
| Estancia hospitalaria (días), mediana [IQ] | 12 [7-19] |
ADO: antidiabéticos orales; DE: desviación estándar; H: hombre; IQ: rango intercuartílico; M: mujer; UI: unidades internacionales.
Se disponía de HbA1c al ingreso en 68 casos, lo que supuso un grado de solicitud del 23,6% (IC95%:18,8-28,8%); en unidades médicas, el porcentaje de casos en los que se disponía de HbA1c fue 27,7% (IC95%:22,4-34,9%) y en unidades quirúrgicas fue 13,4% (IC95%:6,1-22%) (p<0,05, para la comparación de la disponibilidad de HbA1c entre unidades médicas y quirúrgicas). Los ADO se retiraron al ingreso en el 90,3% (IC95%:84,1-96,3%); no se evidenciaron diferencias estadísticamente significativas en la frecuencia de retirada de ADO entre unidades médicas y quirúrgicas.
La instauración de un régimen insulínico programado BBC se realizó en 161 casos, lo que supuso un grado de implantación del 55,9% (IC95%:50,5-61,2%). La indicación del régimen BBC se realizó en el 63,1% (IC95%:57,3-69,9%) de los pacientes ingresados en unidades médicas y en el 37,8% (IC95%:28-48,7%) de los pacientes ingresados en unidades quirúrgicas (p<0,05, para la comparación en el porcentaje de aplicación del régimen BBC entre unidades médicas y quirúrgicas). Las alternativas al régimen BBC se describen en la figura 1.
En los pacientes en régimen BBC y que recibían los 3 componentes (basal, prandial y pauta correctora), el porcentaje de insulina basal frente a la total fue 50,9±13,8 (%). En pacientes con ADO previamente al ingreso, los requerimientos de insulina durante la hospitalización fueron 0,32±0,1UI/kg/día. En pacientes que recibían terapia combinada previamente al ingreso, el porcentaje de incremento de la dosis de insulina durante la hospitalización respecto a la dosis de insulina ambulatoria fue 26,4 [-6-100] (%). En pacientes en terapia insulínica exclusiva previamente al ingreso, el porcentaje de incremento de la dosis de insulina durante la hospitalización fue 17 [-13-53] (%).
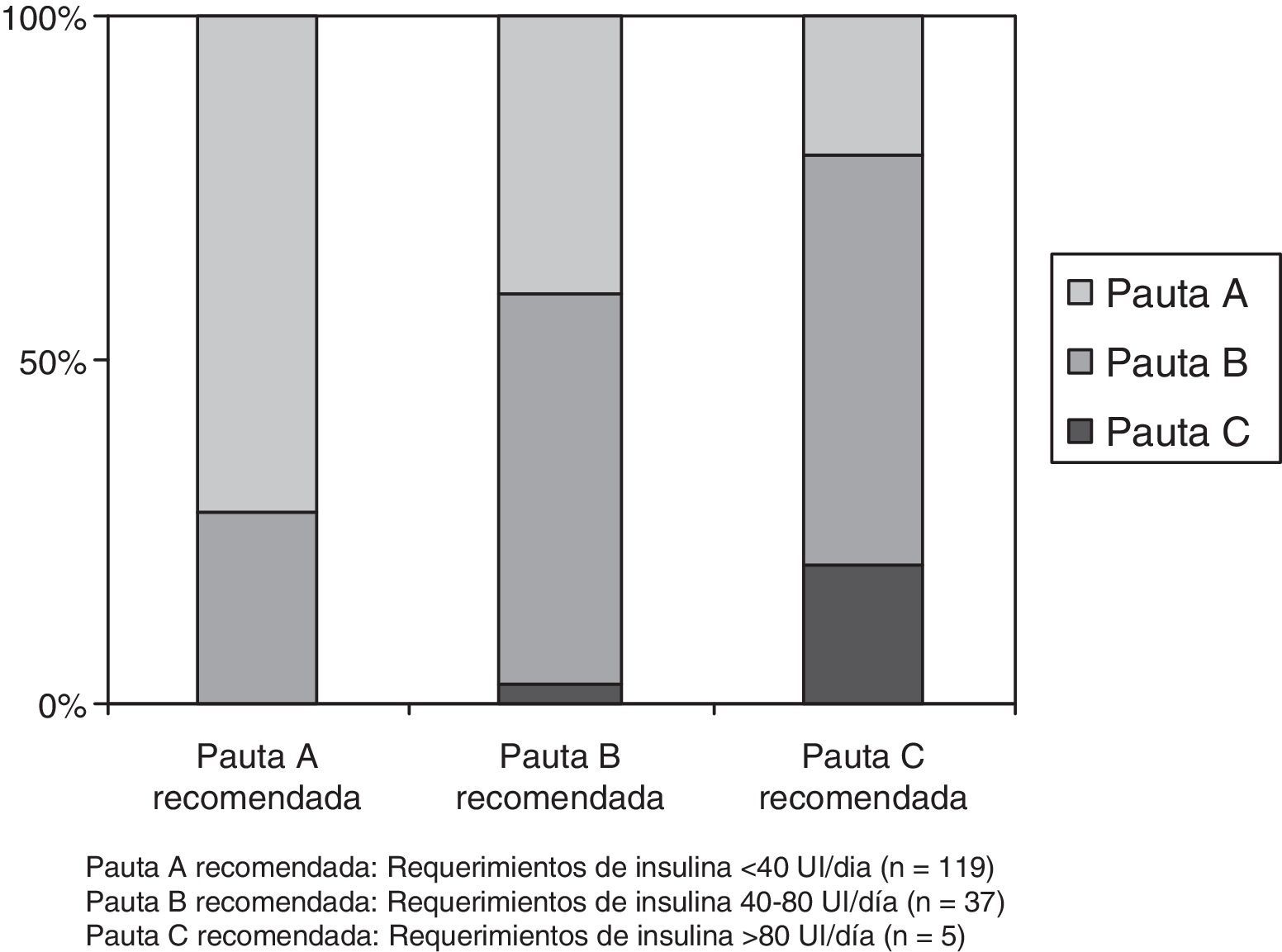
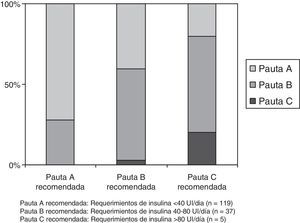
La pauta correctora recomendada para pacientes con requerimientos<40UI/día (pauta A) se prescribió en 86 de 119 pacientes tributarios (72,2%); la de pacientes entre 40-80UI/día (pauta B) en 21 de 37 (56,7%) y la de pacientes con requerimientos>80UI/día (pauta C) en 1 de 5 (20%). El porcentaje de adecuación de la pauta correctora a las recomendaciones establecidas según los requerimientos diarios de insulina se describe en la figura 2.
Porcentaje de adecuación de la pauta correctora de insulina subcutánea a las recomendaciones establecidas por requerimientos diarios de insulina en el «Protocolo de insulinización hospitalaria para el paciente no crítico». Pauta A recomendada: Requerimientos de insulina<40UI/día (n=119). Pauta B recomendada: Requerimientos de insulina 40-80 UI/día (n=37). Pauta C recomendada: Requerimientos de insulina>80 UI/día (n=5).
En este estudio descriptivo analizamos el grado de cumplimiento de las recomendaciones propuestas en el PIH desarrollado por la SAEN en una muestra representativa de hospitales del SSPA de tercer nivel. Este análisis ha permitido detectar que, aunque la aplicación de la pauta BBC en términos de adaptación al tratamiento previo es en general adecuada, su grado de implantación es mejorable, especialmente en las unidades quirúrgicas. A pesar de que en el PIH se incluye como una recomendación expresa, el conocimiento del grado de control metabólico previo al ingreso a través de la HbA1c es sorprendentemente bajo.
La asociación entre hiperglucemia y mayor morbimortalidad en el paciente hospitalizado está bien establecida. Aunque la mayoría de los ensayos clínicos analizan el impacto del tratamiento de la hiperglucemia en el paciente crítico17,18 existen suficientes datos procedentes de estudios observacionales que sugieren la importancia del control glucémico también en el paciente no crítico de unidades médicas y quirúrgicas1,10,19,20. Sin embargo, en el ámbito hospitalario se observa con frecuencia un grado deficiente de control del paciente diabético y ausencia de protocolos hospitalarios de actuación, lo que ha merecido llamadas de atención de las sociedades científicas nacionales e internacionales21,22. Las recomendaciones del PIH pretenden corregir las principales causas potencialmente modificables que favorecen un control glucémico inadecuado durante el ingreso cuales son la inercia clínica, el hecho de ignorar el tratamiento previo del paciente y la sobreutilización de las «sliding scales» o pautas móviles de insulina rápida2,21.
Por primera vez, se analiza el grado de implantación de este protocolo en una muestra de hospitales del SSPA, en la que están incluidos el 100% de sus hospitales regionales, de forma simultánea y con una metodología homogénea. El porcentaje de pacientes en el que en nuestro estudio se prescribe un régimen de insulina programado basal-bolus es del 55,9%, superior al descrito en estudios recientes realizados en hospitales universitarios nacionales e internacionales9,23,24. Así, en la encuesta desarrollada en el año 2007 en 44 hospitales de EE. UU. el porcentaje de pacientes que recibían algún tipo de insulina basal era solo del 32%9. Botella et al. describen, en una cohorte de 185 pacientes no críticos en un hospital de nuestro país, una prevalencia de uso de un régimen programado con insulina basal y regular del 34,5%23. Hay que considerar además que, a diferencia de los estudios referidos, la DM tipo 1 y por trastornos específicos, el soporte nutricional artificial y el tratamiento con esteroides no se han considerado en este análisis por estar excluidos del PIH. Dado que son entidades clínicas en las que la instauración de un régimen basal-bolus está habitualmente indicado, y que en su manejo en el SSPA se recomienda la valoración por endocrinología y nutrición, pensamos que el porcentaje de pacientes no críticos que reciben un tratamiento insulínico programado con componente basal y prandial en el ámbito hospitalario del SSPA podría ser superior. No disponemos de estudios previos al diseño, difusión e implantación del PIH en nuestro ámbito que permitan evaluar cuantitativamente su impacto. No obstante, pensamos que esta iniciativa puede haber facilitado la mayor penetrancia del régimen insulínico basal-bolus que recomiendan las principales sociedades científicas nacionales e internacionales2,11,25 y que resulta en una frecuencia de su prescripción hospitalaria superior a la de estudios realizados en centros de características similares.
A pesar de que el PIH incluye entre sus recomendaciones la determinación de HbA1c al ingreso, solo en el 23,6% de los pacientes analizados se disponía de esta información. No hemos encontrado datos relativos a la frecuencia de determinación de HbA1c como parte del manejo del paciente no crítico con hiperglucemia. Botella et al. refieren disponer de HbA1c en el 55% de su cohorte, aunque de acuerdo al diseño de su estudio, se incluyeron datos analíticos determinados durante la hospitalización y en los 6 meses previos al ingreso hospitalario23. Teniendo en cuenta que la valoración de la HbA1c es de utilidad para un diagnóstico adecuado12 y el establecimiento de un plan terapéutico al alta2,25,26, sistematizar la valoración del control metabólico al ingreso a través de este parámetro constituye un área de mejora importante en la atención al paciente hospitalizado en nuestro medio.
Otra de las conclusiones de nuestro trabajo es el diferente grado de aplicación del PIH entre unidades médicas y quirúrgicas, que se identifica tanto en la prescripción del régimen BBC (63,1 vs. 37,8%, respectivamente) como en la disponibilidad de HbA1c al ingreso entre ambos tipos de unidad (27,7 vs. 13,3% respectivamente). Los datos de que disponemos sobre el manejo de la diabetes hospitalaria en unidades quirúrgicas de nuestro entorno son limitados. Amor et al., en un estudio de intervención que evalúa la eficacia en el control glucémico de una intervención proactiva apoyada por un sistema de punto de atención o «point-of-care», describen un uso de pauta basal-bolus en una sala quirúrgica del 21,4% en la fase previa a la intervención evaluada24, inferior a la obtenida en nuestro estudio. Se ha demostrado que la programación de un régimen insulínico basal-bolus no solo es eficaz y seguro en la consecución de los objetivos de control glucémico, sino que reduce las complicaciones posquirúrgicas en unidades de cirugía general13,27. Resulta por tanto prioritario incidir en medidas de difusión e implantación adecuadas especialmente dirigidas a las unidades quirúrgicas.
El uso de pautas móviles de insulina rápida favorece un peor control glucémico en comparación con una pauta insulínica programada basal-bolus y se asocia a mayor morbilidad postoperatoria13,27. Sin embargo su uso sigue siendo inaceptablemente elevado2,11,28. Así, en un estudio en el que se analizaron 44 centros de EE. UU. se concluyó que el 16% de los pacientes con DM tipo 1 y el 35% de los pacientes con DM tipo 2 tratados previamente con insulina recibían tratamiento insulínico con pautas móviles de insulina rápida durante su estancia hospitalaria9. En muchos centros de nuestro entorno y en ausencia de protocolos de insulinización programada, constituyen la pauta estándar para el manejo de la DM tipo 22; estudios recientes muestran que el uso de pautas móviles representan entre un 40-65% de las pautas de los pacientes hospitalizados9,23. Aunque no disponemos de datos de uso de pautas móviles de insulina rápida en hospitales del SSPA previos a la implantación del PIH, el porcentaje de uso en nuestro estudio es significativamente inferior a las estimaciones realizadas en hospitales de nuestro entorno. No obstante, la erradicación de las pautas móviles de insulina como práctica clínica habitual debe ser un objetivo a conseguir si pretendemos mejorar la calidad de la atención en la diabetes hospitalaria.
En el PIH se establecen unas recomendaciones básicas sobre la dosis con la que iniciar o adaptar la terapia insulínica en función del tratamiento ambulatorio previo al ingreso (ADO, insulina o terapia combinada de ADO e insulina). Tras analizar los requerimientos de insulina en la hospitalización podemos concluir que tanto la dosis media de insulina (en pacientes no insulinizados previamente) como el incremento de la dosis diaria total de insulina (en pacientes con terapia combinada ambulatoria) son superponibles a las recomendadas en el PIH. El PIH también propone pautas correctoras de insulina diferenciadas (pautas A, B y C), de manera que en presencia de mayores requerimientos diarios de insulina se indicarían mayores dosis suplementarias de insulina, de forma similar a las recomendaciones de otros protocolos. La prescripción de las pautas correctoras utilizadas es concordante con la recomendada en el PIH en el 70,6% de los casos con indicación de pauta A, y desciende al 56,7% de los casos con indicación de pauta B. El porcentaje de pacientes en los que estaba indicada y prescrita una pauta correctora C fue solo del 20%, aunque el bajo número de pacientes tributarios de esta pauta (únicamente 5 pacientes de la cohorte completa) no permite extraer conclusiones al respecto. A pesar de esta limitación y teniendo en cuenta la adecuación a las pautas recomendadas A y B, identificamos en la selección adecuada e individualizada de la dosis correctora de insulina un área de mejora.
No hemos analizado en este estudio los factores asociados al uso deficiente o incompleto del PIH en nuestro medio ni a la implantación desigual del PIH entre servicios médicos y quirúrgicos. Los estudios desarrollados con este objetivo concluyen que las barreras en el manejo óptimo de la hiperglucemia hospitalaria se derivan fundamentalmente de la escasa familiarización con el tratamiento con insulina en el paciente hospitalizado29,30, siendo necesarias, por tanto, diseñar e implementar estrategias educativas orientadas a corregir esta limitación. En este sentido, el grupo de Diabetes de la SAEN ha desarrollado una herramienta informática que facilita la programación del régimen insulínico programado BBC (Insulinator®, v.2.00-Programa de ayuda a la insulinización)14. Además, también desde el Grupo se está desarrollando una iniciativa para favorecer la implementación de las recomendaciones al alta, mediante el diseño y difusión activa de trípticos informativos específicos que inciden, especialmente, en la evaluación de la HbA1c previa al ingreso. Esta iniciativa junto a las estrategias de difusión e implementación locales, especialmente dirigidas a los profesionales de las unidades quirúrgicas, deberían favorecer un cumplimiento progresivamente mayor de las recomendaciones propuestas. Resultan muy interesantes las estrategias que proponen modelos de atención proactiva endocrinológica, facilitadas por las nuevas tecnologías. Así, la puesta en marcha de estos programas a través de sistemas de «point-of-care» con visualización remota de las glucemias capilares ha demostrado incrementar el uso de pautas insulínicas basal-bolus y mejorar el control glucémico del paciente hospitalizado en áreas no críticas24 y podrían ser aplicables en nuestro entorno.
Se han identificado limitaciones de este estudio. En primer lugar, no se han analizado todos los servicios médicos y quirúrgicos de los centros participantes. La selección de las unidades se realizó en función de las mayores posibilidades de reclutamiento de pacientes. Así, en los servicios seleccionados, la prevalencia de diabetes/hiperglucemia hospitalaria es elevada y la estancia es habitualmente superior a las 48h; por otro lado, otras unidades médicas no fueron incluidas por su elevada frecuencia de prescripción de esteroides y medidas de soporte nutricional en los que el PIH no es aplicable. Otra limitación de nuestro estudio es que sus resultados analizan únicamente datos relacionados con la implantación de las recomendaciones del PIH. Sería interesante evaluar los resultados de la implantación del mismo en términos de adaptación del tratamiento hipoglucemiante al alta y de consecución de objetivos de control glucémico y tasa de hipoglucemias. Son también necesarios estudios multicéntricos que incluyan la tasa de complicaciones durante la hospitalización, la estancia hospitalaria y los costes asociados y que permitan de esta manera evaluar la eficiencia del PIH en al ámbito del SSPA.
En resumen, en nuestro trabajo se muestra que aunque el régimen insulínico programado BBC es más frecuentemente utilizado que en hospitales de características similares, es necesario diseñar nuevas estrategias para aumentar la implantación del protocolo hospitalario de insulinización subcutánea, especialmente en servicios quirúrgicos. Las pautas móviles de insulina rápida siguen siendo la alternativa más frecuente a la insulinización recomendada. Fomentar la valoración del control metabólico al ingreso y sustituir la prescripción de pautas móviles por un régimen insulínico programado son las principales áreas de mejora en la atención al paciente con hiperglucemia durante su ingreso hospitalario en nuestro entorno.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a Maria Rosa Alhambra, Rocío Ortega, Pablo Ceballos, Martín López de la Torre, Eulalia Gómez, Diana Aradiel, Francisca Linares, Mercedes Guerrero, María Isabel Fontalba, Rosario Fernández, Maria Lainez, Catalina Díaz, Mariana Tomé, Maria Victoria Cózar y Virginia Hernando su colaboración en la coordinación y/o recogida de datos clínicos del estudio que presentamos.
Queremos agradecemos a todos los miembros del Grupo de Diabetes de la SAEN su participación activa en la elaboración, difusión e implantación del «Protocolo de insulinización hospitalaria para el paciente no crítico»; sin su implicación este proyecto no hubiera sido posible.