El feocromocitoma es un tumor productor de catecolaminas que procede de las células cromafines del sistema nervioso simpático. Su prevalencia no es bien conocida, se estima que se presenta en 1-2/100.000 adultos/año, y supone un 0,3-1,9% de las causas secundarias de hipertensión arterial de la población general. Constituye una causa frecuente de incidentaloma suprarrenal, representando el 6,5% de dichos tumores1.
El aumento de las concentraciones sanguíneas de catecolaminas produce múltiples efectos en distintos órganos. La presentación clínica típica del feocromocitoma incluye cefalea, palpitaciones, sudoración e hipertensión arterial. Otras manifestaciones, como dolor abdominal, shock, síndrome de distrés respiratorio, edema pulmonar e hipertermia ocurren de forma menos frecuente. La elevación de catecolaminas puede provocar daño estructural y bioquímico en el miocardio. Esta afectación se denomina miocardiopatía catecolamínica.
Presentamos el caso de un feocromocitoma que se diagnosticó por una miocardiopatía catecolamínica y revisaremos brevemente la afectación cardiaca por catecolaminas.
Se trata de una mujer de 48 años, ex fumadora, con antecedentes personales de hipertensión de difícil control y dislipidemia en tratamiento, que ingresa en el servicio de Endocrinología y Nutrición de nuestro Hospital para estudio y control de un feocromocitoma.
En abril de 2008 acudió a Urgencias de otro hospital por un episodio de varios días de evolución caracterizado por crisis de dolor retroesternal opresivo, no irradiado, que no se modificaba con la inspiración profunda ni con los cambios posturales o cafinitrina sublingual. Refería un cuadro compatible con infección de vías respiratorias superiores desde hacía tres semanas, sin sensación distérmica ni fiebre termometrada. La exploración física (EF) fue normal y el ECG objetivó un ritmo sinusal a 75 lpm con ondas T picudas de V3 a V5 y onda T negativa en aVL. Se detectó leucocitosis de 20,1×109/L, elevación del fibrinógeno (447 mg/dL), glucemia 219 mg/dL, creatinina 1,63 mg/dL y un aclaramiento calculado (FG) de 36 mL/min, urea 56 mg/dL, CK 491 U/L, troponina T 3,63 ng/mL, colesterol total 283 mg/dL, c-HDL 85 mg/dL, c-LDL 183,6 mg/dL y trigliceridemia de 72 mg/dL. Ingresó en la UCI con el diagnóstico de síndrome coronario agudo. El ecocardiograma mostró hipocinesia global del ventrículo izquierdo, más marcada a nivel de segmentos anteroseptales, medioapicales y posteromediales, con una FE del 40%. El cateterismo cardiaco mostró coronarias normales y una FE del 42%. Durante su estancia en la UCI se normalizaron los hallazgos del ECG, los marcadores de daño miocárdico y la función renal.
Una semana después se realizó un ecocardiograma que mostró una recuperación ad integrum y causó alta hospitalaria con los diagnósticos de miopericarditis, hipertensión y dislipidemia. Se pautó como tratamiento enalapril 5 mg/día y simvastatina 20 mg/día.
En junio de 2009 acude de nuevo a Urgencias del mismo hospital por presentar un cuadro de dos días de evolución de mal estado general, náuseas, vómitos, artralgias y fiebre de 37,8°C. Desde hacía 24 h presentaba palpitaciones y dolor retroesternal opresivo irradiado hacia ambos miembros superiores. Durante el último año había padecido varias crisis de hipertensión de difícil control, alternando con cuadros de sensación de desvanecimiento coincidiendo con medidas de presión arterial (PA) de 90/60mmHg. Además, refería palpitaciones, insomnio, nerviosismo, cefalea, astenia y pérdida de 5kg en los últimos 4 meses. No contaba piloerección ni sudoración.
En la EF destacaba un mal aspecto general y palidez cutánea. Presentaba una PA de 170/110mmHg. El ECG mostró un ritmo sinusal a 90 lpm con descenso del ST en cara anterior e inferior. En el análisis de Urgencias destacaban: CK 757 U/L, troponina T 3,37 ng/mL, CK-MB 82 UI/L, creatinina 1,4 mg/dL (FG: 43 mL/min). La radiografía de tórax mostró hilios ingurgitados con redistribución vascular.
En el ecocardiograma se observó una hipocinesia grave de segmentos septal anterior, basal, inferior y posterior con función sistólica normal. Durante su estancia en la UCI permaneció clínicamente estable, desapareciendo el dolor y con tendencia a la hipotensión. Las enzimas cardiacas y la función renal se normalizaron. Ante la sospecha de un nuevo episodio de miopericarditis se inició tratamiento antiinflamatorio y se le dio el alta al Servicio de Medicina Interna donde, para descartar una neoplasia, se solicitó una tomografía computarizada toracoabdominal con contraste que descubrió una masa heterogénea en la glándula adrenal derecha de 44mm de diámetro máximo. La gammagrafía con 123I-MIBG mostró un aumento de captación en la glándula suprarrenal derecha y no se observaron alteraciones significativas en otras localizaciones.
Con estos resultados, la paciente fue remitida a nuestro centro para estudio y control de un posible feocromocitoma. En nuestro servicio la EF fue normal. Se solicitó en orina de 24 h: ácido vanilmandélico 25,4 mg/24 h (2,9-11), normetanefrina 3.615,3 μg/24 h (105-354), metanefrinas 4.376,7 μg/24 h (74-297), metanefrinas totales 8.380,8 μg/24 h (0-1.000), noradrenalina 186,3 μg/24 h (23-105), adrenalina 224,1 μg/24 h (4-20), dopamina 189 μg/24 h (190-450), catecolaminas totales 599,4 μg/24 h (217-575). Se determinaron los niveles plasmáticos de: noradrenalina 1.284 pg/mL (135-300 pg/mL), adrenalina 856 pg/mL (20-60 pg/mL), dopamina 10 pg/mL (10-50 pg/mL) y cromogranina A 871 ng/mL (19,4-98,1 ng/mL).
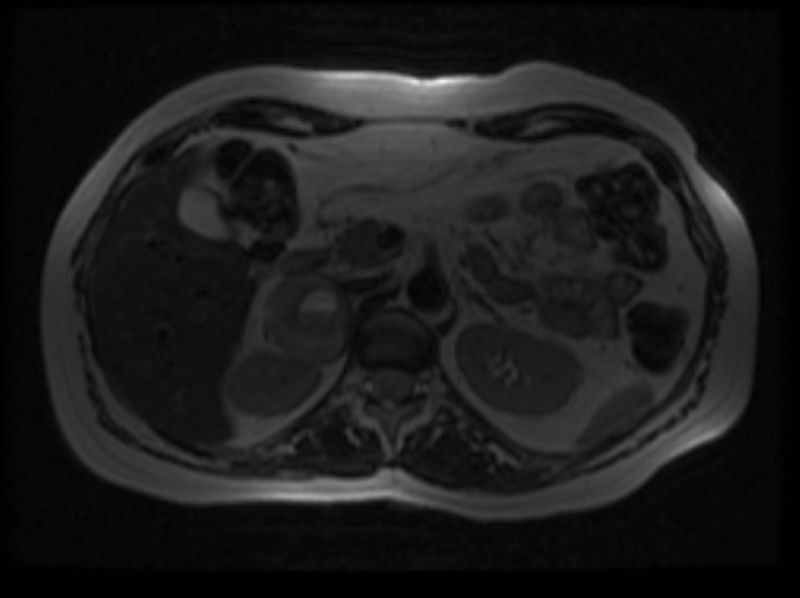
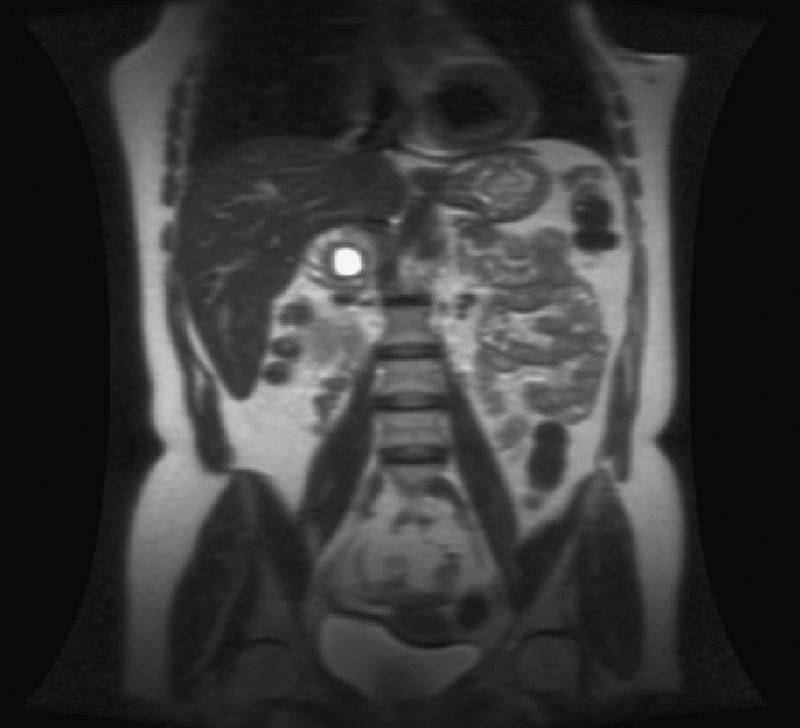
El ECG, el ecocardiograma, la radiografía de tórax y la ecografía hepática fueron normales. En la resonancia magnética nuclear abdominal se observó una masa de 5×4cm localizada en la glándula suprarrenal derecha, heterogénea, con área central quístico-necrótica de 25mm, que desplazaba el polo superior del riñón derecho, contactaba con la vena cava y se situaba a escasos milímetros del hilio renal derecho. La glándula suprarrenal izquierda y el resto de la exploración fue normal (figs. 1 y 2).
RMN abdominal, corte axial en T2, donde se observa una lesión ocupante de espacio de 5×4cm localizada en topografía de glándula suprarrenal derecha, heterogénea, con área central quístico-necrótica de 25mm, que desplaza posteriormente el polo superior del riñón derecho, contacta con la vena cava y se sitúa a escasos milímetros del hilio renal derecho. Glándula suprarrenal izquierda sin alteraciones.
Se inició tratamiento con fenoxibenzamina 10 mg/12 h; posteriormente, se retiró enalapril y se aumentó la dosis de fenoxibenzamina a 20 mg/12 h. Durante el ingreso la paciente permaneció asintomática, con una frecuencia cardiaca dentro de la normalidad. A los pocos días de ser dada de alta presentó taquicardia, por lo que se pautó propranolol 10 mg/8 h vía oral, con normalización de la frecuencia cardiaca. Unas semanas después se practicó la adrenalectomía derecha por vía laparoscópica, sin presentar complicaciones.
En la actualidad la paciente se encuentra estable, asintomática, con cifras normales de PA y no ha presentado nuevos episodios de dolor torácico.
Las catecolaminas y sus productos de oxidación pueden causar un efecto tóxico sobre el miocardio de forma directa o mediado por el receptor beta adrenérgico2, tal y como presentó nuestra paciente. El consumo de oxígeno por el miocardio aumenta y puede producirse espasmo en las arterias coronarias3. A largo plazo, la elevación de catecolaminas conduce a una regulación a la baja de los receptores beta adrenérgicos, con un funcionamiento subóptimo de las miofibras y un descenso del número de unidades contráctiles4. Todo ello lleva a la miocardiopatía catecolamínica. La etiología de la miocardiopatía catecolamínica incluye, además del feocromocitoma, la elevación de catecolaminas secundaria a estrés, abuso de disolventes, sobreuso crónico de inhaladores de adrenalina (asma), empleo prolongado de anfetaminas, síndrome de Tako-Tsubo, cardiotoxicidad del veneno del escorpión, cardiomiopatía séptica y retirada del baclofeno5.
Las características clínicas de la miocardiopatía relacionada con el feocromocitoma incluyen: hipertensión arterial, cardiomiopatía hipertrófica o dilatada, edema agudo de pulmón debido a factores cardiogénicos y no cardiogénicos (por efecto directo de las catecolaminas en los pulmones que aumentan la permeabilidad capilar pulmonar, el tono venoso pulmonar y producen daño en el endotelio capilar pulmonar), aturdimiento miocárdico, alteraciones electrocardiográficas, arritmias cardiacas y paro cardiaco.
Dentro de las alteraciones en el ECG se incluyen: desviación derecha del eje cardiaco, mala progresión de la onda R, cambios inespecíficos del segmento ST y de la onda T, ondas U prominentes, arritmias (taquicardia y bradicardia sinusal, taquicardia supraventricular, extrasístoles ventriculares y enfermedad del nodo sinusal) y trastornos de la conducción (bloqueo de rama derecha e izquierda)3.
El miocardio aturdido producido por las catecolaminas ha sido implicado en la patogénesis de la miocardiopatía inducida por estrés6. Algunos estudios de autopsias de pacientes fallecidos por feocromocitoma mostraron que la mitad presentó miocarditis activa con fallo del ventrículo izquierdo y edema pulmonar7. Los cambios estructurales incluyen degeneración focal y necrosis en banda de los miocitos, infiltración por células inflamatorias, engrosamiento de la capa media de las coronarias medianas y pequeñas y fibrosis intersticial. También puede haber un defecto en el almacenamiento de las aminas endógenas y una concentración aumentada de ácidos grasos libres en el miocito8.
La falta de un criterio adecuado para establecer el diagnóstico de miocardiopatía catecolamínica y la baja incidencia y prevalencia del feocromocitoma hacen que sea una entidad clínica de difícil diagnóstico, tal y como ocurrió con la paciente presentada, cuyo diagnóstico se retrasó al menos un año.
La afectación cardiaca puede ser la principal manifestación clínica del feocromocitoma. El pronóstico de la cardiomiopatía catecolamínica asociada a feocromocitoma depende de la identificación precoz y del tratamiento médico y quirúrgico. Además, el reconocimiento de la cardiomiopatía por catecolaminas, especialmente en pacientes con feocromocitoma, es importante no sólo porque en la mayoría de ocasiones tras el tratamiento el miocardio vuelve a la normalidad en unos meses, sino para evitar factores que pueden desencadenar una crisis catecolaminérgica.
Ante la sospecha de feocromocitoma no existe un consenso sobre cuál es la prueba más precisa para el diagnóstico. Un estudio multicéntrico concluyó que las determinaciones más sensibles son las metanefrinas plasmáticas (99%) seguidas de las metanefrinas urinarias fraccionadas (97%), con diferencias estadísticamente significativas respecto de las demás determinaciones (catecolaminas urinarias: 86%; catecolaminas plasmáticas: 84%; metanefrinas urinarias totales: 77%, y ácido vanilmandélico: 64%). La prueba más específica es la determinación de ácido vanilmandélico (95%) seguida de las metanefrinas totales urinarias, las metanefrinas plasmáticas (89%), las catecolaminas urinarias (88%), las catecolaminas plasmáticas (81%) y las metanefrinas fraccionadas urinarias (69%)9. Para confirmar el diagnóstico, el resultado de las determinaciones hormonales debe ser al menos el doble del límite superior del rango de referencia.
Dado que el feocromocitoma es una entidad clínica muy grave, con estos resultados se considera las metanefrinas plasmáticas y las metanefrinas urinarias fraccionadas las determinaciones bioquímicas más sensibles y por tanto de elección en el diagnóstico, para evitar los falsos negativos. La determinación de metanefrinas urinarias fraccionadas fue suficiente para el diagnóstico. Pese a ello, se midieron las catecolaminas plasmáticas y las metanefrinas plasmáticas y urinarias para comparar la sensibilidad y especificidad del procedimiento en nuestro laboratorio.
El tratamiento de elección del feocromocitoma es la cirugía. La preparación farmacológica preoperatoria es un factor clave en la reducción de la morbilidad. Aunque se ha sugerido que no siempre es necesario el uso a largo plazo del bloqueo alfa adrenérgico con fármacos como la fenoxibenzamina en la preparación quirúrgica, la efectividad de otros tipos de tratamientos como calcioantagonistas o captopril no se ha investigado en pacientes en los que coexiste feocromocitoma y miocardiopatía catecolamínica10.
En resumen, presentamos un caso de feocromocitoma con presentación clínica atípica donde la afectación cardiaca con síndrome coronario agudo llevó a su diagnóstico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.