Investigar la frecuencia de obesidad y factores de riesgo cardiovascular asociados a ella en escolares de nuestra ciudad, dada su influencia en el desarrollo de arteriosclerosis.
MétodosSe estudió una muestra representativa de escolares cursantes del segundo grado, conformada por 370 niños, de 7,82 ± 0,62 años (el 47,8% mujeres y el 52,2% varones; el 52,4% proveniente de institutos públicos y el 47,6%, de privados). Se aplicaron encuestas y se realizaron las medidas antropométricas, la toma de presión arterial (PA) y la determinación de la glucemia y el lipidograma en sangre capilar.
ResultadosEl 9,7% (36 escolares) presentó obesidad y el 13,8%, sobrepeso. No hubo diferencias en cuanto a sexo o plantel educativo. Se observó obesidad abdominal en el 69,4% (p<0,0001), PA normal-alta (percentil 90-97) en el 27,8% (p<0,0001), dislipemia en el 66,7% (p<0,05) y síndrome metabólico (SM) en el 38,9% (p<0,0001) de los niños obesos, frente al 1,3, el 5,1, el 48,9 y el 0,4% de los niños en normopeso, respectivamente. La hiperglucemia en ayunas no se encontró asociada a la obesidad. No hubo casos de hipertensión arterial ni de diabetes mellitus. La probabilidad de presentar PA normal-alta en el obeso fue 6,3 veces mayor que en el no obeso (riesgo relativo indirecto u odds ratio); la de dislipemia fue 2,2 veces mayor; la de obesidad abdominal, 60,9 veces mayor y la de SM, 70,2 veces mayor. Hubo correlación positiva y significativa entre la circunferencia abdominal y el índice de masa corporal con la PA y con los índices aterogénicos triglicéridos/colesterol de las lipoproteínas de alta densidad (cHDL), colesterol total/cHDL y colesterol de las lipoproteínas de baja densidad/cHDL (p=0,0001).
ConclusionesEn la ciudad de Mérida, Venezuela, respecto a ciudades de otros países, hay una prevalencia intermedia de sobrepeso y obesidad en escolares. La alta frecuencia de factores de riesgo cardiovascular en los obesos y su correlación positiva con la adiposidad enfatizan la necesidad de implementar estrategias poblacionales para su prevención en la edad infantil.
To investigate the prevalence of obesity and associated cardiovascular risk factors in schoolchildren in our city, given the influence of these factors on the development of atherosclerosis.
MethodsWe studied a representative sample of second grade students composed of 370 children aged 7.82 ± 0.62 years (47.8% girls and 52.2% boys); 52.4% were from public schools and 47.6% were from private schools. Surveys were performed and anthropometric measurements, blood pressure (BP) values and glucose and lipid profiles in capillary blood were determined.
ResultsA total of 9.7% (36 schoolchildren) were obese and 13.8% were overweight. There were no differences according to sex or school system. Abdominal obesity was observed in 69.4% (p<0.0001), normalhigh BP (90-97th percentile) in 27.8% (p<0.0001), dyslipidemia in 66.7% (p<0.05) and metabolic syndrome in 38.9% (p<0.0001) of the obese children compared with 1.3%, 5.1%, 48.9% and 0.4% of the children with normal weight, respectively. No association was found between fasting hyperglycemia and obesity. There were no cases of hypertension or diabetes mellitus. The risk (odds ratio) for normal-high BP, dyslipidemia, abdominal obesity and metabolic syndrome was 6.3, 2.2, 60.9, and 70.2 times higher in obese children than in non-obese children, respectively. A positive and significant correlation was found between waist circumference and body mass index with BP and the atherogenic indexes triglycerides/high-density lipoprotein cholesterol (HDL-C), total cholesterol/HDL-C and low-density lipoprotein cholesterol/HDL-C (p=0.0001).
ConclusionsCompared with cities in other countries, the city of Mérida, Venezuela, has an intermediate prevalence of overweight and obesity in schoolchildren. The high frequency of cardiovascular risk factors in the obese and its positive correlation with adiposity highlights the need to implement population-based strategies for its prevention in childhood.
La obesidad se ha incrementado 2 a 4 veces en las últimas décadas. Esta tendencia es preocupante, ya que el sobrepeso en la infancia y la adolescencia va asociado a otros factores de riesgo cardiovascular y a lesiones arterioscleróticas tempranas, así como a un incremento de riesgo de obesidad y sus comorbilidades en la madurez1. En el Reino Unido, la obesidad se presenta en el 10% de los niños de 6 años y en el 17% de los de 15 años2,3. Un 12-22% de los niños de Estados Unidos tienen obesidad3. En España4 se comunica una frecuencia del 13,9% y en países latinoamericanos, del 26,2% en Costa Rica5 y el 23,5% en México6, entre otros. La situación en Venezuela es similar a la de otras partes del mundo. El estudio a escala nacional de la Dirección del Sistema de Vigilancia Alimentaria y Nutricional (SISVAN) del Instituto Nacional de Nutrición (INN)7, que incluyó a 600.000 niños de todo el país, muestra en los lactantes un 23,1% de sobrepeso y obesidad en 1990, que aumentó al 26,9% en 2005; en preescolares ascendió del 7,9 al 11% y entre los de 7-14 años aumentó del 9,7 al 15,8%. En Mérida, un estudio reciente realizado en una pequeña zona urbana comunica un 10,9% de sobrepeso y un 14% de obesidad en niños y adolescentes8. Se refiere que el 40-60% de los niños obesos en edad escolar y el 85% en la pubertad permanecerán obesos cuando sean adultos, expuestos a las comorbilidades de la obesidad9,10.
Se ha encontrado un riesgo incrementado de muerte por enfermedad cardiovascular en adultos cuyo índice de masa corporal (IMC) ha sido mayor que el percentil 75 cuando eran adolescentes9. La enfermedad cardiovascular (ECV) arteriosclerótica es una causa frecuente de muerte en el mundo. La arteriosclerosis tiene un largo periodo preclínico que se inicia desde la niñez; se han documentado lesiones ateromatosas vasculares en jóvenes, y se ha observado que a más factores de riesgo tiene una persona, mayor progresión de las lesiones11. Entre los factores de riesgo relacionados con la obesidad en el niño y el adolescente están la dislipemia, la hipertensión arterial (HTA), el síndrome metabólico (SM), la diabetes mellitus tipo 2 (DM2), la inflamación subclínica, las alteraciones cardíacas tempranas y el deterioro de la función vascular1,12,13.
El SM es un conjunto de anomalías cardiometabólicas que se presentan en un individuo y conllevan un marcado incremento de la ECV y la DM2. No hay acuerdo general acerca del diagnóstico y el tratamiento del SM en el niño. El evento final del riesgo cardiovascular elevado no se aprecia en el niño, pero los componentes del SM (obesidad, HTA, dislipemia e hiperglucemia), precursores de la ECV, están presentes a edades tempranas12. Es importante identificar qué niños se beneficiarían de alguna intervención, por lo que se recomienda estudiar a los niños con sobrepeso y obesidad, historia familiar de DM2 o ECV temprana y a los que muestren signos de resistencia a la insulina o afecciones relacionadas como acantosis nigricans, HTA, dislipemia o síndrome del ovario poliquístico14,15.
Para poder planificar estrategias de intervención en beneficio de la salud de nuestros niños y la prevención de la ECV en la edad adulta, se realizó este estudio para determinar la frecuencia de obesidad y los factores de riesgo cardiovascular en la población infantil de la ciudad de Mérida, Venezuela.
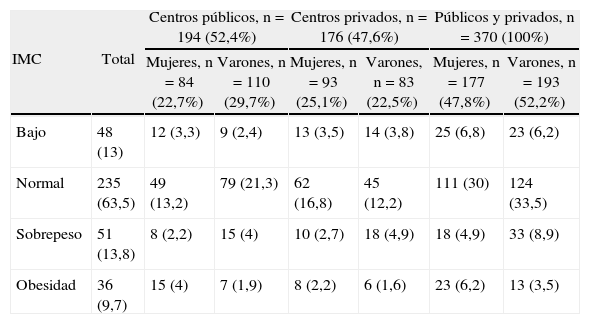
SUJETOS Y MÉTODOPara el cálculo de una muestra representativa de niños cursantes del segundo grado de educación básica de la ciudad de Mérida, se realizó un tipo de muestreo por estratificación, proporcional, aleatorizado y polietápico; para ello se solicitó el asesoramiento del Centro de Asesorías y Proyectos Estadísticos de la Universidad de Los Andes (CEAPE) y se solicitó a la Zona Educativa la información sobre el número y el sexo de los escolares cursantes de segundo grado de las diferentes instituciones educativas, tanto públicas como privadas, que funcionan en el Municipio Libertador de la ciudad. La población total fue de 3.466 niños y la muestra calculada fue de 382 (11%). Se evaluó a 370 niños (el 10,7% del total), con una media de edad de 7,82 ± 0,62 años; 177 (47,8%) mujeres y 193 (52,2%) varones; 194 (52,4%) de 6 planteles públicos y 176 (47,6%) de 5 planteles privados (tabla 1). La distribución por sexos en los planteles fue similar. Los padres o representantes de los niños participantes firmaron su consentimiento informado.
Distribución de los escolares de acuerdo al índice de masa corporal (IMC), el tipo de institución educativa y el sexo
| IMC | Total | Centros públicos, n = 194 (52,4%) | Centros privados, n = 176 (47,6%) | Públicos y privados, n = 370 (100%) | |||
| Mujeres, n = 84 (22,7%) | Varones, n = 110 (29,7%) | Mujeres, n = 93 (25,1%) | Varones, n = 83 (22,5%) | Mujeres, n = 177 (47,8%) | Varones, n = 193 (52,2%) | ||
| Bajo | 48 (13) | 12 (3,3) | 9 (2,4) | 13 (3,5) | 14 (3,8) | 25 (6,8) | 23 (6,2) |
| Normal | 235 (63,5) | 49 (13,2) | 79 (21,3) | 62 (16,8) | 45 (12,2) | 111 (30) | 124 (33,5) |
| Sobrepeso | 51 (13,8) | 8 (2,2) | 15 (4) | 10 (2,7) | 18 (4,9) | 18 (4,9) | 33 (8,9) |
| Obesidad | 36 (9,7) | 15 (4) | 7 (1,9) | 8 (2,2) | 6 (1,6) | 23 (6,2) | 13 (3,5) |
Los datos expresan n (%).
Se aplicó una encuesta a los representantes y a los niños seleccionados, solicitando información sobre antecedentes personales del niño, si recibió lactancia materna y si hace ejercicio, así como antecedentes familiares tales como talla y peso de los padres y principalmente los relacionados con ECV y DM. Se interrogó sobre algún familiar hasta tercera generación que hubiera tenido obesidad, DM, HTA, dislipemia y ECV (infarto de miocardio o angiografía compatible con obstrucción coronaria, accidente cerebrovascular y enfermedad vascular periférica) en familiares menores de 55 años. Se consideró que un niño hace ejercicio físico cuando cumplía alguna actividad física al menos 3 h semanales.
Se midieron variables antropométricas y clínicas, que incluyeron la toma de peso, talla, circunferencia abdominal (CA) y presión arterial. Se calculó el índice de masa corporal (IMC): peso en kilos dividido por el cuadrado de la talla en metros. Como referencia se utilizaron las curvas venezolanas en percentiles de Fundacredesa16. Se tomó como normopeso el IMC ubicado entre el percentil 10 y el 90; como sobrepeso, entre el percentil 90 y el 97; como obesidad, el mayor que el percentil 97, y como bajo, el IMC por debajo del percentil 3 para la edad y el sexo. Los puntos de corte para sobrepeso y obesidad fueron muy similares a los recomendados por la International Obesity Task Force (IOTF)17. La CA se consideró aumentada cuando se encontró por encima del percentil 90 del grupo estudiado, esto es, > 68 cm. Se tomó como presiones arteriales sistólica (PAS) y diastólica (PAD) normales-altas cuando las cifras estuvieron entre los percentiles 90 y 97, y como HTA sistólica y diastólica, las superiores al percentil 97.
Habiendo informado previamente sobre enviar a la escuela a los niños en ayunas, se realizaron las determinaciones de glucemia, triglicéridos (Tg), colesterol total (Ct), colesterol de las lipoproteínas de baja densidad (cLDL) y colesterol de las lipoproteínas de alta densidad (cHDL) a todos los niños seleccionados, mediante una toma de muestra de sangre capilar que se procesó en el momento. Como referencia para el diagnóstico de intolerancia a la glucosa o DM, se utilizaron los criterios aceptados en la actualidad, plasmados en el Consenso Nacional de Diabetes18. Para el diagnóstico de elevación de Tg, se tomó un valor > 110 mg/dl y para el de Ct, > 170 mg/dl (percentil 90 de la referencia nacional)19; para el diagnóstico de elevación del cLDL y disminución del cHDL en niños, se utilizaron los criterios del National Cholesterol Education Program20 (> 130 y < 40 mg/dl, respectivamente). Se calcularon, además, los índices Tg/cHDL, Ct/cHDL y cLDL/cHDL, cuyos puntos de corte fueron los correspondientes al percentil 90 de toda la población estudiada (3,5 para Tg/cHDL, 5,5 para Ct/cHDL y 3,7 para cLDL/cHDL).
Los criterios diagnósticos utilizados para determinar SM fueron los de Cook et al21, excepto para la glucemia en ayunas, ya que se utilizó el criterio internacional para hiperglucemia. Los criterios fueron: CA > percentil 90 (68 cm), Tg 110 mg/dl, cHDL < 40 mg/dl, presión arterial mayor que el percentil 90 y glucemia en ayunas > 100 mg/dl. La presencia de tres o más criterios estableció el diagnóstico.
Variables antropométricas y clínicasLas medidas antropométricas se tomaron siguiendo las indicaciones de la National Health and Nutrition Examination Survey de 200022. El peso se determinó en una báscula estándar bien calibrada, con el niño en posición de firmes, relajado, con los brazos a ambos lados del cuerpo y la vista al frente. La talla se calculó por el promedio de tres tomas en estadiómetro portátil de Harpenden; los niños se colocaron de pie en posición de firmes, con la cabeza, la espalda, los glúteos y los gemelos pegados a la barra vertical del instrumento; la cabeza, colocada en plano de Frankfort, se puso en contacto con la barra móvil del equipo de medición y se aplicó una ligera tracción hacia arriba colocando los dedos en mastoides y submaxilar; se hizo la lectura con el sujeto en inspiración. La medición de la CA se realizó con el paciente de pie y el examinador ubicado a su derecha; se procedió a palpar el borde superior de la cresta ilíaca y se trazó una línea horizontal justo por encima de la porción más alta de la cresta ilíaca y luego una línea perpendicular que correspondía a la línea medio axilar; se colocó la cinta métrica flexible en el punto de intercepción de ambas líneas, horizontalmente, con el plano de la cinta paralelo al plano del suelo, sin comprimir la piel, y la medición se realizó al final de una espiración normal. La presión arterial se tomó con un tensiómetro de mercurio con manguito apropiado. El registro de la presión arterial se realizó por el método auscultatorio; para ello se sentó previamente al paciente durante 5 min, con los pies en el suelo y los brazos a nivel del corazón. El manguito se insufló 20-30 mmHg por encima del valor en que se dejó de percibir el pulso radial; luego se desinfló el brazalete a una velocidad aproximada de 2 mmHg/s. Se registró como PAS el valor observado en la fase I de Korotkoff, y como PAD la desaparición de los sonidos de Korotkoff (fase V).
Glucemia, Tg, Ct, cHDL y cLDL se cuantificaron en el momento utilizando el sistema LDX plus de la casa comercial Cholestech y casete de reactivos para obtener las determinaciones en sangre capilar, cuya validez se determinó previamente23.
Análisis estadísticoLos datos se presentan en tablas y gráficos. Se calculó el número y el porcentaje de los niños con obesidad y cifras anormales de los factores de riesgo cardiovascular estudiados. La asociación estadística entre la obesidad y los factores de riesgo cardiovascular se estableció mediante prueba de la χ2. Se realizó una matriz de correlación de Pearson entre las variables estudiadas. Para determinar la fuerza de la asociación, se realizó el cálculo del riesgo relativo indirecto u odds ratio. Se consideró significativo un valor de p < 0,05.
RESULTADOSSe estudió a 370 niños cursantes de segundo grado de entre 6 y 9 años de edad (media, 7,82 ± 0,62 años), a los que se clasificó según el IMC; 48 (13%) presentaron bajo IMC; la mayoría −235 (63,5%)– tuvo un IMC normal; 51 (13,8%) presentaron sobrepeso y 36 (el 9,7% del total), obesidad. Si se suman el sobrepeso y la obesidad, se observa que hubo una mayor frecuencia de trastornos por exceso (23,5%) que por defecto o desnutrición (13%). En cuanto al sexo, se observó una tendencia no significativa a mayor frecuencia de sobrepeso en los varones y de obesidad en las mujeres. No se observó asociación entre el IMC y la procedencia de planteles públicos o privados; hubo una tendencia a mayor frecuencia de obesidad en los planteles públicos y de bajo IMC en los privados, sin significación estadística (tabla 1).
Al asociar con el sexo los factores de riesgo cardiovascular como HTA, dislipemia, hiperglucemia, obesidad abdominal, SM y ausencia de ejercicio, se observó una frecuencia significativamente mayor de hiperglucernía en los varones (el 9,3 frente al 3,4%; p = 0,02) y de falta de ejercicio en las mujeres (el 77,7 frente al 50,3%; p = 0,0001). En relación con los planteles, se encontró una significativamente mayor frecuencia de hiperglucemia en el grupo procedente de planteles públicos (el 9,8 frente al 2,8%; p = 0,007). No hubo asociación con otros factores de riesgo cardiovascular.
No se diagnosticaron casos de DM ni de HTA (PA sobre el P97) en este grupo de escolares. Se observó que tenían obesidad abdominal –es decir, un valor de CA ≥ percentil 90 (68 cm)– el 10% de los niños; el 2% de los niños tenían PAS entre los percentiles 90 y 97 (normalalta); el 7%, PAD entre los percentiles 90 y 97; en conjunto, tenía PA normal-alta el 7,8%. Casi la mitad de los niños (49,5%) presentaron algún tipo de dislipemia, esto es, concentraciones de Tg > 110 mg/dl, cLDL > 130 mg/dl o cHDL < 40 mg/dl. El 6,5% tenían hiperglucemia en ayunas (concentraciones > 100 mg/dl) y el 4,6% (17 niños), SM (tabla 2). Tenían cHDL bajo los 17 niños con SM; obesidad abdominal, 15; Tg altos, 12, y PA > percentil 90, 7; el criterio menos frecuente fue la hiperglucemia en ayunas, en sólo 3 de los niños con SM.
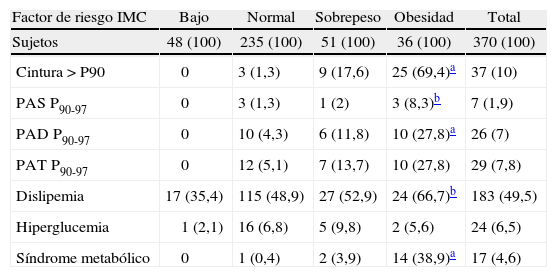
Frecuencia de factores de riesgo cardiovascular en los escolares, clasificados según el índice de masa corporal (IMC)
| Factor de riesgo IMC | Bajo | Normal | Sobrepeso | Obesidad | Total |
| Sujetos | 48 (100) | 235 (100) | 51 (100) | 36 (100) | 370 (100) |
| Cintura > P90 | 0 | 3 (1,3) | 9 (17,6) | 25 (69,4)a | 37 (10) |
| PAS P90-97 | 0 | 3 (1,3) | 1 (2) | 3 (8,3)b | 7 (1,9) |
| PAD P90-97 | 0 | 10 (4,3) | 6 (11,8) | 10 (27,8)a | 26 (7) |
| PAT P90-97 | 0 | 12 (5,1) | 7 (13,7) | 10 (27,8) | 29 (7,8) |
| Dislipemia | 17 (35,4) | 115 (48,9) | 27 (52,9) | 24 (66,7)b | 183 (49,5) |
| Hiperglucemia | 1 (2,1) | 16 (6,8) | 5 (9,8) | 2 (5,6) | 24 (6,5) |
| Síndrome metabólico | 0 | 1 (0,4) | 2 (3,9) | 14 (38,9)a | 17 (4,6) |
PAD: presión arterial diastólica; PAS: presión arterial sistólica; PAT: presión arterial total (sistólica y diastólica).
Los datos expresan n (%).
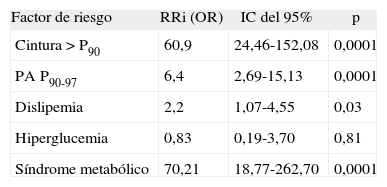
Al asociar estos factores de riesgo con el IMC, se observó que su frecuencia aumentaba significativamente en la medida que aumentaba la adiposidad. Se encontró obesidad abdominal en el 69,4% de los niños obesos, en el 17,6% de los que tenían sobrepeso y sólo en el 1,3% de los que estaban en normopeso (p < 0,0001). Tenían PAS normal-alta el 8,3% de todos los niños obesos, sólo el 2% de los niños con sobrepeso y el 1,3% de los que tenían normopeso (p < 0,05). Tenían PAD normal-alta el 27,8% de los obesos, el 11,8% de los niños con sobrepeso y el 4,3% de los normales (p < 0,0001). Se observó PAS y PAD normales-altas en el 27,8% de los obesos, el 13,7% de los con sobrepeso y el 5,1% de los normales (p < 0,0001). La dislipemia fue el factor de riesgo más frecuente, que presentó la mayoría de los niños obesos (66,7%), más de la mitad de los con sobrepeso (52,9%) y también en forma importante en los normales (48,9%) y en los de bajo IMC (35,4%) (p < 0,05). La hiperglucemia no presentó una asociación significativa con el IMC. En cuanto a la frecuencia de SM, fue claramente más frecuente en la obesidad: 14 (38,9%) de los 36 niños con obesidad, sólo 2 (3,9%) niños con sobrepeso y 1 (0,4%) con IMC normal (p < 0,0001) (tabla 2). La probabilidad de presentar PA normal-alta en el obeso fue 6,3 veces mayor que en el no obeso (riesgo relativo indirecto u odds ratio); la probabilidad de presentar dislipemia fue 2,2 veces mayor y la de obesidad abdominal y SM, 60,9 y 70,2 veces mayor que en el no obeso (tabla 3).
Probabilidad de tener el factor de riesgo por el estado de obesidad
| Factor de riesgo | RRi (OR) | IC del 95% | p |
| Cintura > P90 | 60,9 | 24,46-152,08 | 0,0001 |
| PA P90-97 | 6,4 | 2,69-15,13 | 0,0001 |
| Dislipemia | 2,2 | 1,07-4,55 | 0,03 |
| Hiperglucemia | 0,83 | 0,19-3,70 | 0,81 |
| Síndrome metabólico | 70,21 | 18,77-262,70 | 0,0001 |
OR: odds ratio; PA: presión arterial; RRi: riesgo relativo indirecto.
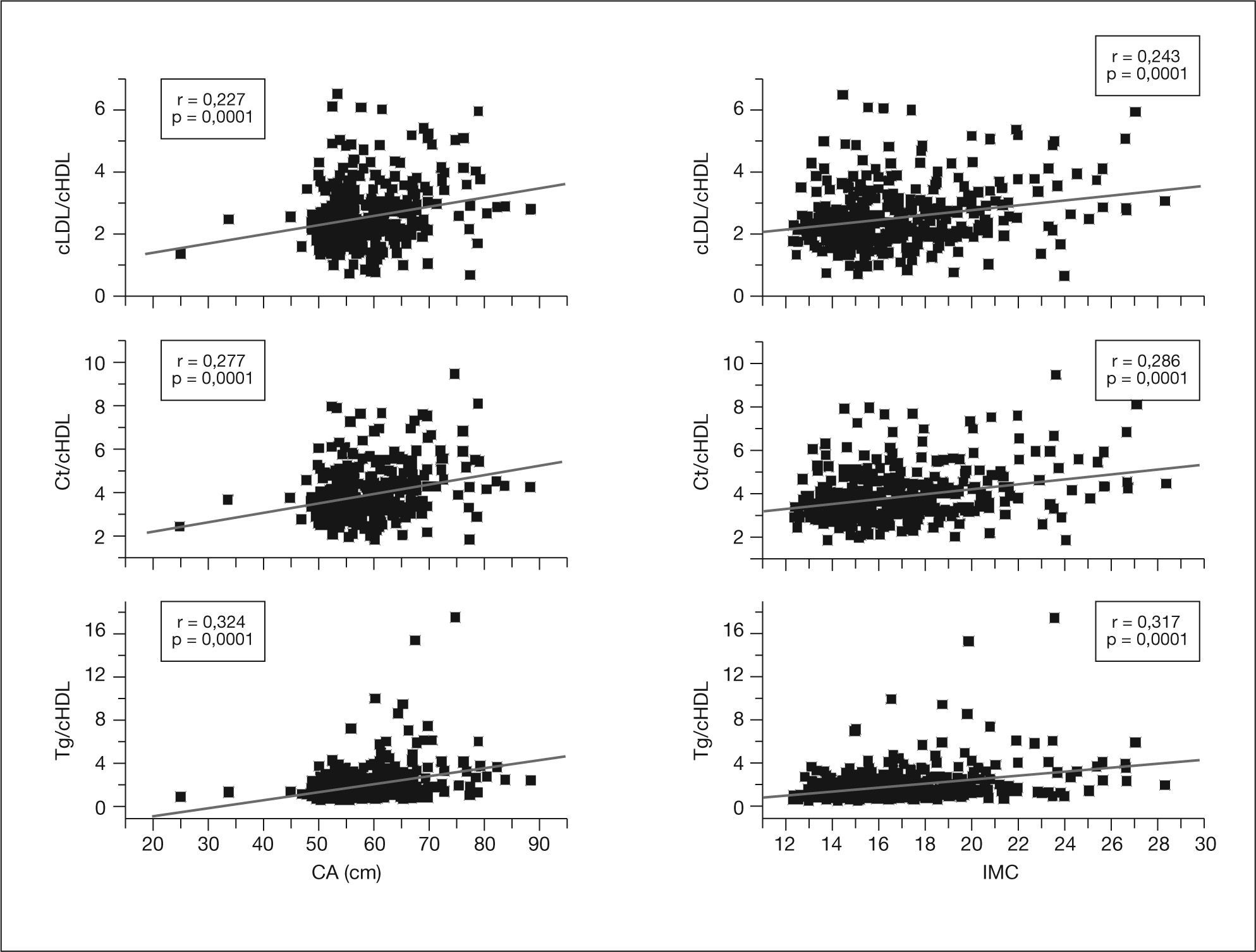
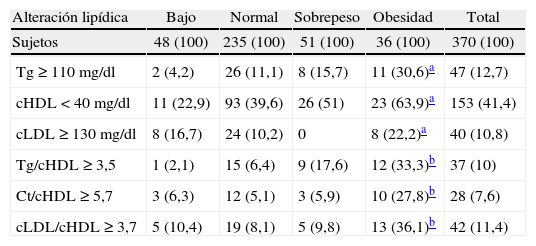
Cuando se analiza el tipo de alteración lipídica, se observa que todos los tipos son significativamente más frecuentes en la obesidad, así como la elevación de los índices aterogénicos Tg/cHDL, Ct/cHDL y cLDL/cHDL (tabla 4).
Tipo de alteración lipídica en los escolares clasificados según el índice de masa corporal (IMC)
| Alteración lipídica | Bajo | Normal | Sobrepeso | Obesidad | Total |
| Sujetos | 48 (100) | 235 (100) | 51 (100) | 36 (100) | 370 (100) |
| Tg ≥ 110 mg/dl | 2 (4,2) | 26 (11,1) | 8 (15,7) | 11 (30,6)a | 47 (12,7) |
| cHDL < 40 mg/dl | 11 (22,9) | 93 (39,6) | 26 (51) | 23 (63,9)a | 153 (41,4) |
| cLDL ≥ 130 mg/dl | 8 (16,7) | 24 (10,2) | 0 | 8 (22,2)a | 40 (10,8) |
| Tg/cHDL ≥ 3,5 | 1 (2,1) | 15 (6,4) | 9 (17,6) | 12 (33,3)b | 37 (10) |
| Ct/cHDL ≥ 5,7 | 3 (6,3) | 12 (5,1) | 3 (5,9) | 10 (27,8)b | 28 (7,6) |
| cLDL/cHDL ≥ 3,7 | 5 (10,4) | 19 (8,1) | 5 (9,8) | 13 (36,1)b | 42 (11,4) |
cHDL: colesterol de las lipoproteínas de alta densidad; cLDL: colesterol de las lipoproteínas de baja densidad; Ct: colesterol total; Tg: triglicéridos.
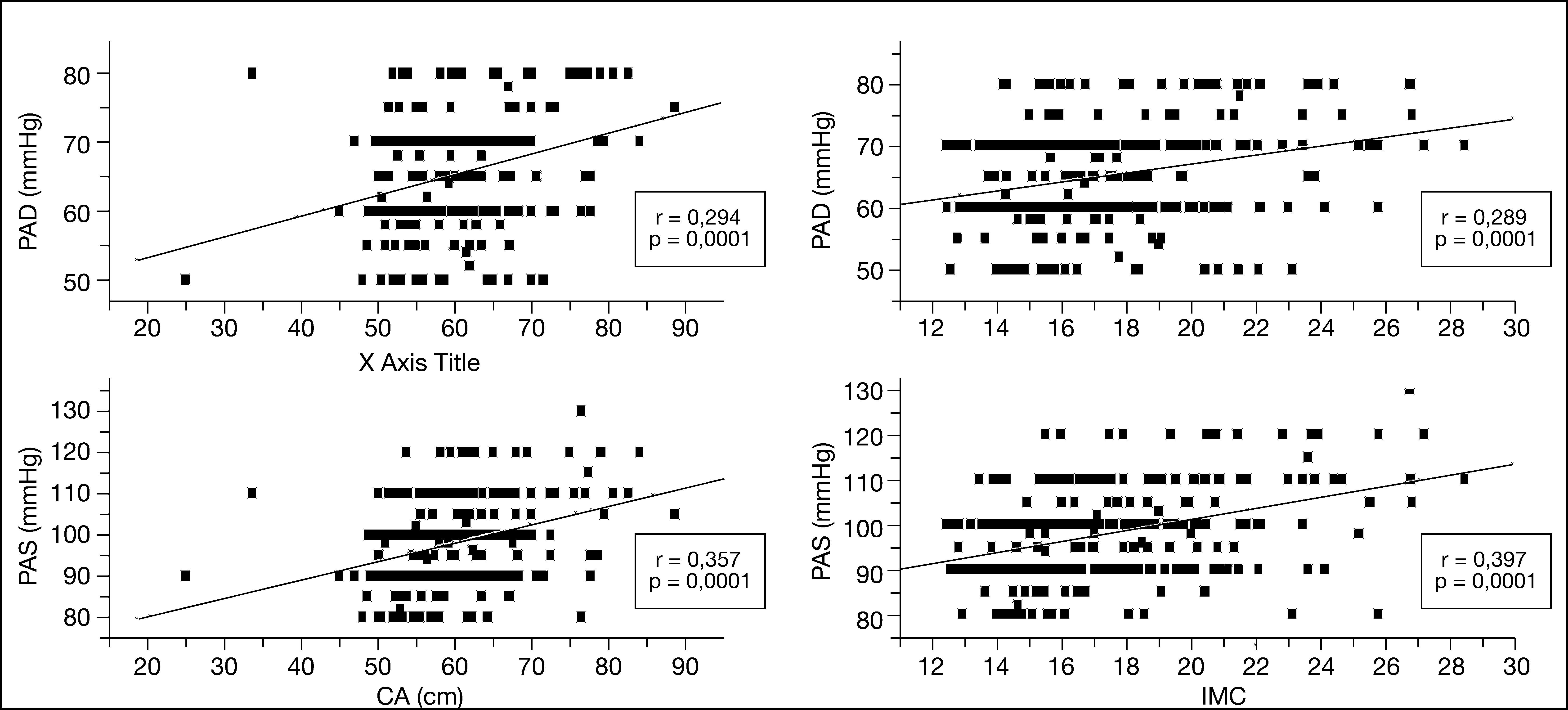
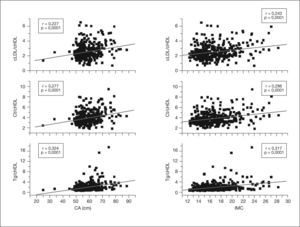
En el análisis de correlación se evidenció una correlación positiva estadísticamente significativa entre la CA y el IMC con la PAS, la PAD y los índices aterogénicos Tg/cHDL, Ct/cHDL y cLDL/cHDL (figs. 1 y 2).
Correlaciones de la circunferencia abdominal (CA) y el índice de masa corporal (IMC) con las relaciones lipídicas Tg/cHDL, Ct/cHDL y cLDL/cHDL. cHDL: colesterol de las lipoproteínas de alta densidad; cLDL: colesterol de las lipoproteínas de baja densidad; Ct: colesterol total; Tg: triglicéridos.
El IMC no estuvo asociado con el ejercicio (el 63,4% de los niños no hace ejercicio), haber recibido lactancia materna (el 88,6% la recibió) o el antecedente familiar de obesidad o cualquier otro factor de riesgo cardiovascular (el 91,5% de los escolares tenía algún antecedente familiar). Sin embargo, hubo una asociación significativa entre los niños con obesidad abdominal (CA > 68 cm) y tener antecedentes familiares de obesidad; de los 37 escolares con obesidad abdominal, el 62,9% tenía antecedente familiar, mientras que el 37,1% no lo tenía (p = 0,006). El número de horas dedicadas a ver televisión y a la computación no fue diferente entre los grupos clasificados según el IMC.
DISCUSIÓNLos resultados obtenidos muestran que la frecuencia de sobrepeso y obesidad en escolares de la ciudad de Mérida, Venezuela, es del 23,5% (sobrepeso, 13,8%; obesidad, 9,7%). Este resultado, comparado con una frecuencia del 15,4% de sobrepeso y obesidad en escolares de nuestro Estado, reportado por el SISVAN en el año 2005, utilizando el indicador peso/talla, evidencia que la frecuencia de trastornos por exceso de peso tiende a aumentar, lo cual es acorde con lo observado en la mayoría de los países del mundo24. La frecuencia obtenida es similar a la registrada en el NHANES-III para los niños de Estados Unidos25, que fue del 22% de sobrepeso y obesidad, y algo menor a lo publicado en España en el Estudio enKid, que fue del 14,5% de sobrepeso y el 15,9% de obesidad en el grupo de 6 a 9 años de edad4. Estudios realizados en Costa Rica5 y México6 muestran una mayor frecuencia de estos trastornos (el 21 y el 20% de sobrepeso y el 24 y el 23% de obesidad, respectivamente, en niños de 7 a 9 años); aparte de los aspectos culturales, socioeconómicos y genéticos que podrían explicar estas diferencias, hay que señalar los criterios diagnósticos utilizados. En estos dos estudios se usaron como referencia curvas estadounidenses proporcionadas por los Centers for Disease Control and Prevention26 y determinaron sobrepeso cuando el IMC se encontraba sobre el percentil 85 y obesidad sobre el percentil 95, mientras que en nuestro estudio se usaron curvas de referencia venezolanas y puntos de corte para sobrepeso entre el P90 y el P97 y de obesidad sobre el P97, muy cercanos a los recomendados por la IOTF17. Estas diferencias en los criterios diagnósticos dificultan la comparación de los resultados entre los diferentes estudios.
No se observó diferencia en la prevalencia de obesidad entre los sexos, a diferencia de una mayor frecuencia de sobrepeso en los varones y de obesidad en las mujeres hallada por Bacardí et al6 en la región de Ensenada, México, o de España, donde registran una mayor prevalencia tanto de sobrepeso como de obesidad en los varones4. Con respecto a la procedencia de planteles públicos o privados, en nuestro estudio no se observó diferencia en la frecuencia de trastornos del peso corporal, a diferencia de otros estudios de países latinos5,6,27, que obtuvieron una mayor frecuencia de sobrepeso y obesidad en niños provenientes de planteles privados o de altos niveles socioeconómicos, y del estudio en España4 donde, por el contrario, comunican una mayor prevalencia de obesidad en los niveles socioeconómicos más bajos. El comportamiento observado en la muestra estudiada no es típico de un país en desarrollo, donde característicamente la obesidad predomina en los estratos sociales más altos, ni de un país desarrollado, donde predomina en los estratos bajos28,29. Estas diferencias podrían estar relacionadas con costumbres de alimentación, por lo que sería interesante realizar el análisis nutricional respectivo.
En concordancia con otros estudios30,31, en el nuestro se evidencia una mayor frecuencia de factores de riesgo cardiovascular en los niños obesos. Se observó un estado prehipertensivo en el 30% de los niños obesos, con un riesgo de padecerla 7 veces mayor que en los niños con normopeso. En esta muestra no hubo casos de HTA franca (> P97), a diferencia de otros estudios, como el de Hamidi et al31 en Irán, que comunica una frecuencia de HTA del 36% entre los niños obesos. Es importante señalar que un IMC alto se ha asociado, tanto en niños hipertensos como no hipertensos, con un incremento de la masa ventricular izquierda, marcador temprano de ECV32,33.
La dislipemia fue otro factor de riesgo muy frecuente en nuestra muestra; se observó que el 66,7% de los niños obesos y el 52,9% de aquellos con sobrepeso la tenían; la alteración más observada fue la disminución del cHDL, seguida por la hipertrigliceridemia y la elevación del cLDL. El escolar obeso tiene 2 veces más probabilidad de tener algún tipo de dislipemia que el no obeso. Es un hallazgo comunicado por otros autores34, y de ahí la utilidad de los índices aterogénicos como marcadores de riesgo cardiovascular, particularmente la relación Tg/cHDL, la cual se ha asociado en niños con resistencia a la insulina35, HTA y SM36. El cLDL tiene una asociación positiva y el cHDL una asociación negativa con las lesiones vasculares iniciales del proceso de arterosclerosis en el adolescente, como son las estrías grasas y las placas fibrosas37. Leeson et al38 demostraron que la distensibilidad arterial disminuye con el incremento de las concentraciones de cLDL en niños y señalan que las concentraciones de Ct durante la niñez pueden ya ser relevantes para el desarrollo de la ECV. En nuestra ciudad, los estudios al respecto son pocos; Mendoza et al39 compararon las concentraciones de lípidos de nuestros adolescentes de 13 a 19 años de edad con los de Cincinnati (Estados Unidos), y registraron concentraciones similares de Ct y cLDL, pero más altas de Tg y consistentemente más bajas de cHDL en el grupo venezolano. La alta frecuencia de cHDL baja en nuestro estudio es preocupante, observación que se ha venido describiendo en varios trabajos de nuestra región36,40. El punto de corte utilizado fue < 40 mg/dl, pero en esta muestra de niños escolares en buen estado de salud, el percentil 50 de la distribución del cHDL fue de 42 mg/dl y el percentil 10 fue de 31 mg/dl. Esto indica que somos una población con concentraciones bajas de cHDL, similar a lo publicado en otras poblaciones41, lo que lleva a la interrogante de si el punto de corte para diagnosticar una disminución de cHDL en nuestra población también debería ser menor que el recomendado mundialmente. Se deben realizar estudios epidemiológicos en nuestro país para aclarar esta situación.
La hiperglucemia en ayunas no estuvo asociada a la obesidad en este estudio, fue más frecuente en varones y en los escolares provenientes de planteles públicos. Probablemente, esté relacionado con el tipo de alimentación, lo cual se determinará cuando se haga ese análisis. Es infrecuente encontrar hiperglucemia en ayunas en estudios de este tipo, como se evidencia en el trabajo de Weiss et al42, donde aun en niños gravemente obesos prácticamente no hubo valores incrementados de glucemia en ayunas, aunque fueron significativamente mayores que en los grupos sin obesidad; sin embargo, encontraron intolerancia a la glucosa (poscarga) en el 14,4% de los participantes moderadamente obesos y el 19,9% de los gravemente obesos. En Venezuela, Villalobos et al43 demostraron un incremento en la frecuencia de DM2 en niños de su unidad de diabetes, ya que aumentó de un 1-2% en 1987-1990 al 7,3% en 1999-2002.
El 68% de nuestros niños obesos presentó una adiposidad central, manifestada por una elevación de la CA, la cual en varios estudios se ha asociado con trastornos lipídicos44, resistencia a la insulina45 y elevación de marcadores de arteriosclerosis46,47. En nuestro estudio, la CA y el IMC tuvieron una correlación significativa con la PA y las relaciones Tg/cHDL, Ct/cHDL y cLDL/ cHDL, similar a lo hallado por otros31,36, lo cual indica que, en la medida que aumenta la adiposidad, mayores son los riesgos cardiometabólicos.
El SM también fue significativamente más frecuente (39%) en los niños obesos, cifra muy similar a la comunicada por otros autores: el 30% en el estudio de Cruz et al48 en niños obesos hispanos, el 25,8% en el de Strufaldi et al49 en escolares brasileños y el 38,7% en el de Weiss et al42 en niños norteamericanos moderadamente obesos. El incremento marcado de la obesidad infantil prevé un futuro de trastornos relacionados en la edad adulta, aunque los factores de riesgo cardiovascular en los niños podrían producir importantes cambios endoteliales muy tempranamente. Un artículo reciente50 describe el caso de un niño de 2 años de edad con obesidad extrema debida a una alta ingesta calórica que presenta el SM completo, signos de enfermedad cerebrovascular, engrosamiento pronunciado de la capa íntima-media de la arteria carótida común, HTA con hipertrofia ventricular izquierda e hígado graso. Es la mejor demostración de que las arterias de los jóvenes no son resistentes al efecto aterogénico y que se debe evitar tempranamente la presencia de factores de riesgo cardiovascular.
Llama la atención que la mayoría de los escolares, principalmente las niñas, no hacía ejercicio (63,4%), sólo el comprendido en sus actividades escolares. Se considera que el ejercicio y la actividad física son importantes en la ganancia de peso desde el nacimiento y un medio para prevenir y combatir la epidemia de la obesidad en los niños51. El efecto beneficioso del ejercicio se demostró con un programa sencillo de actividad física en 360 niños y adolescentes en México, 20 minutos diarios de ejercicio durante 16 semanas, que logró modificar favorablemente los scores de factores de riesgo, la PAS y las cifras de Tg y Ct, principalmente en quienes tenían valores más altos, aunque no hubo cambios importantes en el IMC, la CA y la concentración de insulina52.
Se concluye que en la ciudad de Mérida, Venezuela, respecto a ciudades de otros países, hay una prevalencia intermedia de sobrepeso y obesidad en escolares, independientemente del estrato social y el sexo. La alta frecuencia de factores de riesgo cardiovascular en los obesos, y su correlación positiva con la adiposidad, enfatizan la necesidad de implementar estrategias poblacionales para su prevención en la edad infantil.