El objetivo para realizar el estudio fue verificar que al incrementar la oxigenación con ventilación apoyados por presión positiva continua en la vía aérea en procedimientos endoscópicos bajo sedación o anestesia total intravenosa, se mejora sustancialmente los niveles de saturación del paciente durante el proceso transanestésico.
El estudio se realizó con 409 pacientes, en estado físico ASA I y II; en todos los casos se utilizó monitorización tipo i.
Los resultados se basaron en la medición de variables de control sobre pacientes endoscópicos durante el lapso de un año:
- •
Edad
- •
Sexo
- •
Peso
- •
Frecuencia respiratoria basal
- •
Frecuencia respiratoria transanestésica
- •
SpO2 basal
- •
SpO2 transanestésica
- •
Diagnóstico
- •
Procedimiento
- •
Índice de masa corporal
De las mediciones se concluyó que el 100% de los pacientes que ingresaron para procedimientos endoscópicos y que fueron ventilados con presión positiva continua en la vía aérea tuvieron una óptima saturación de O2 durante el evento transanestésico, y que, respecto a su saturación basal, se optimizó en promedio de 6 puntos porcentuales (92 vs. 98%).
De acuerdo al número de casos revisados para la elaboración de este trabajo concluimos que la ventilación no invasiva es el instrumento adecuado para el abordaje de la vía aérea en procedimientos endoscópicos bajo sedación, los procedimientos no son solo diagnósticos también son terapéuticos y requieren una sedación más profunda con la consecuente depresión respiratoria con hipoxemia como resultado; este estudio demuestra que el empleo de presión positiva continua en la vía aérea evita esta complicación que nosotros verificamos con la monitorización de la oxigenación.
The purpose of carrying out this research was to verify that through the increase in oxygenation with assisted ventilation through the usage of continuous positive airway pressure within endoscopic procedures under sedation or using an intravenous anesthetic, the saturation levels for the patient will considerably improve during the trans-anesthetic process.
The research was done using 409 test subjects, in a physical ASA state of i and ii; in all the cases monitoring type i was used.
The results are based in the measurement of the control variables for each endoscopic patient, in a time lapse of a year:
- •
Age
- •
Sex
- •
Weigh
- •
Basal respiratory frequency
- •
Trans-anesthetic respiratory frequency
- •
Basal SpO2
- •
Trans-anesthetic SpO2
- •
Diagnostic
- •
Procedure
- •
Body mass index
From the measurements, it was concluded that a 100% of the patients that were admitted for endoscopic procedures and were ventilated through the usage of continuous positive airway pressure, had an optimal saturation of O2 during the trans anesthetic event, and regarding their basal saturation, this was optimized in 6 percent points (92% vs. 98%)
According to the number of reviewed cases to elaborate this research, we have concluded that noninvasive ventilation is the adequate instrument to approach the respiratory tract in the endoscopic procedure under sedation; procedures are not only diagnostic, but also therapeutic and require of a more profound sedation, which as a consequence, present various respiratory depression accompanied by hypoxemia. This research demonstrates that the usage of continuous positive airway pressure avoids this complication, which we have verified through monitoring oxygenation.
Históricamente y aún en la actualidad, las endoscopias se realizan bajo sedación moderada y analgesia, lo que se conoce como «sedación consciente». La sedación con benzodiacepinas y opiáceos se ha realizado todo este tiempo por endoscopistas. Se han publicado estudios sobre sedación en endoscopia con propofol administrado por anestesiólogos, endoscopistas más un médico entrenado no anestesiólogo, y endoscopistas más una enfermera1.
El objetivo principal de la ventilación en los seres vivos es proporcionar oxígeno en concentración suficiente a nivel alveolar, para transportarlo a las células para su empleo a nivel de la mitocondria como aceptor final de electrones en el transporte electrónico, en la matriz celular como oxidante, o como componente estructural; el segundo objetivo de la ventilación es expulsar al medio ambiente el bióxido de carbono producto del metabolismo intermediario. Para realizar esta función se requiere la integración de un sistema complejo (neurológico, que procese información [centro respiratorio] y sus conexiones, aferentes, eferentes) y la estructura anatómica necesaria (vía respiratoria y el sistema alvéolo-capilar).
La ventilación mecánica, como se proporciona actualmente, es una simple imitación de lo que nuestro organismo realiza, y esto mismo induce a tratar de emplear la ventilación mecánica en la menor proporción posible en los pacientes, algunos estudios plantean que en los pacientes intubados bajo ventilación mecánica invasiva la incidencia de neumonía nosocomial inicialmente es del 1% por cada día puede incrementarse al 50%2, por lo tanto sería mucho mejor asistir, no suplir, la función ventilatoria del paciente que será sometido a algún procedimiento quirúrgico. Este es el fundamento del empleo de la ventilación no invasiva, ser un soporte a una actividad presente pero deteriorada por enfermedad o por fármacos, con el objeto de preservar la función autónoma del paciente, y ser así una ventilación «biológicamente variable» o «fractal»; en otras palabras, que se acople a la variabilidad natural inducida por los requerimientos propios del paciente, y que no se trate de una ventilación monótona con relación a frecuencia, presiones, flujos y volúmenes. Pero esta misma característica limita su empleo en cierto tipo de procedimientos quirúrgicos.
La presión positiva continua en la vía aérea (CPAP), en respiración espontánea, es una modalidad de soporte ventilatorio que fue aplicada originalmente por Gregory en 1971, en neonatos con insuficiencia respiratoria, y él fue quien dio el nombre a la CPAP. Estas siglas tienen actualmente reconocimiento internacional. La característica primaria es la aplicación de presión positiva externa durante todo el ciclo de respiración espontánea.
Un auge en el empleo de la CPAP lo proporcionaron los estudios en pacientes con apnea del sueño; en ellos se ha descrito el «síndrome de resistencia de la vía aérea superior», que consiste en la obstrucción de la vía aérea por pérdida del tono muscular, durante el sueño fisiológico. Una situación similar ocurre con los pacientes anestesiados, al inducir farmacológicamente la sedación y/o anestesia. En los pacientes con apnea del sueño está bien estudiado, y por muchos años, el empleo con éxito de la CPAP, por lo que en el paciente anestesiado, en el que se induce el sueño y se proporciona diversos niveles de relajación muscular, su aplicación también debería ofrecer el mismo resultado fisiológico exitoso3.
ObjetivoDemostrar que el empleo de la ventilación no invasiva con CPAP de alto flujo en procedimientos endoscópicos permite asegurar una adecuada oxigenación.
Sistemas de presión positiva continua en la vía aéreaEl funcionamiento en general es relativamente simple, y consiste en proporcionar un alto flujo de gas, adecuado para las demandas inspiratorias del enfermo, que debe ser superior al flujo máximo inspiratorio y al volumen minuto del paciente. Esto tiene como objetivo que no se despresurice el sistema durante todo el ciclo respiratorio. De igual forma debe disponer de un mecanismo capaz de producir una presión constante y estable, pero variable a juicio del que lo administre. Una disyuntiva se establece sobre cómo proporcionar un flujo de gas adecuado a las necesidades del paciente, puede ser a través de un flujo continuo elevado o con el empleo de válvulas de demanda, estas últimas se han desarrollado en los sistemas de ventiladores mecánicos de tercera y cuarta generación. Pero el sistema de flujo continuo más sencillo y económico es el que se adapta de manera más fácil a las características del manejo perianestésico.
Repercusión de la presión positiva continua en la vía aérea sobre la fisiología pulmonar y cardiovascularLa aplicación de presión en la vía aérea ocasiona una serie de cambios en la función pulmonar y cardiovascular que no difieren, esencialmente, de los ocasionados en modos espontáneos tipo CPAP, cuando son aplicados por ventiladores mecánicos tradicionales.
La CPAP mejora la oxigenación al incrementar la capacidad funcional residual a partir de un reclutamiento alveolar progresivo de unidades previamente colapsadas, y además al mantener los alvéolos abiertos durante todo el ciclo ventilatorio se incrementa el período de tiempo de intercambio gaseoso; favorece positivamente la distensibilidad pulmonar (si es excesiva puede producir sobredistensión y potencialmente reducir el gasto cardiaco). Además disminuye el cortocircuito intrapulmonar y así mejora la relación ventilación/perfusión4.
La presión positiva en la vía aérea puede dar lugar a:
- -
Descenso de la precarga del ventrículo izquierdo y derecho,
- -
Aumento de la poscarga del ventrículo derecho,
- -
Descenso del gasto cardiaco al disminuir el retorno venoso,
- -
Descenso de la poscarga del ventrículo izquierdo.
Durante el transoperatorio para mejorar o mantener las condiciones ventilatorias del paciente no intubado, con estómago vacío:
- •
Procedimientos que requieran de sedación sin relajación muscular (urológicos, ginecológicos, plásticos, ortopédicos, cateterismos, imagenología, oncológicos, endoscópicos, vasculares, etc.).
- •
En la sala de recuperación anestésica para asegurar ventilación en pacientes aun deprimidos farmacológicamente posterior a la extubación5,6.
- •
En el traslado del paciente a unidades distantes del quirófano.
- •
En pacientes intubados con inadecuada ventilación al ser trasladados a unidades de cuidado crítico. Empleando CPAP/presión positiva de doble nivel manual.
- •
Desde el postoperatorio inmediato en pacientes obesos y/o con apneas del sueño5,6.
- •
En pacientes con alta posibilidad de desarrollar atelectasias en el postoperatorio. (ancianos, cirugías largas de abdomen superior, propensos a edema pulmonar, etc.)5,6.
En general no existen contraindicaciones absolutas para la utilización de la CPAP, ya que al preservarse la función ventilatoria autónoma el paciente mantiene sus reflejos de defensa respiratorios, así como el funcionamiento de los esfínteres esofágicos.
Relativas:
- •
Pacientes no preparados y con estómago lleno, con alto riesgo de aspiración (incapacidad para deglutir, hemorragia digestiva, hernia hiatal gigante, etc.) o incapacidad para eliminar secreciones.
- •
Hipercapnia severa con narcosis.
- •
Fracaso de la técnica para mantener o incrementar la oxigenación.
- •
Imposibilidad para emplear interfases: trauma naso-facial y/o cirugía a ese nivel.
- •
Inestabilidad hemodinámica: tensión arterial sistólica<80mm Hg o empleo de fármacos vasoactivos.
- •
Inestabilidad electrocardiográfica por arritmias severas, ventriculares o isquemia miocárdica.
- •
Estado mental deteriorado. Coma o convulsiones. Se debe de proteger la vía aérea.
- •
Hipoxemia refractaria que amenaza la vida (presión arterial de oxígeno<60mm Hg con fracción inspirada de oxígeno al 100%).
- •
Fuente de presión positiva, que proporcione una mezcla de aire y oxígeno.
- •
Sistema de válvula de CPAP regulable, con conexión a la fuente de presión positiva, con bolsa reservorio.
- •
Interfase al paciente: diversas mascarillas/puntas.
- •
Sistema de sujeción de la interfase.
- •
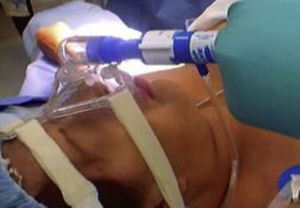
Sistema de humidificación y calentamiento de gases (figs. 1–4).
- •
Elegir el tipo y tamaño de la interfase según la anatomía del paciente y el tipo de cirugía: pequeña, mediana o grande.
- •
Este modo ventilatorio de flujo continuo requiere de flujo alto, en general de 8-12l/m. Se inicia con bajos niveles de CPAP 2-5cm H2O (con la válvula reguladora) y se incrementa hasta 8 o 10 dependiendo de la respuesta del paciente; el objetivo es mantener por lo menos un volumen corriente de 5ml/kg.
- •
Si el paciente en el inicio de la inducción presenta apnea, el flujo inspiratorio alto produce un ingreso continuo a presión positiva del gas fresco que expulsa el aire de las vías respiratorias produciendo un aporte de oxígeno fresco y continuo, al mismo tiempo que expulsa el bióxido de carbono durante esta fase apneica, lo que se conoce con el nombre de «ventilación apneica», dicho de otra forma: se produce el intercambio gaseoso sin movimiento torácico; por eso, es infrecuente observar caídas en la saturación del oxígeno por debajo de 90%, si así ocurriera, la bolsa reservorio sirve como una bolsa para administrar presión positiva, proporcionando una forma de ventilación con presión positiva de doble nivel, inspiratoria y espiratoria. Con este sistema se mantienen abiertos los alvéolos en forma continua; esto es, mantener abiertos los alvéolos durante todo el ciclo ventilatorio (apertura pulmonar), con las consiguientes ventajas de ello: mejor intercambio gaseoso, menor colapso alveolar y menor posibilidad de lesión pulmonar asociada a presión positiva.
- •
En algunas circunstancias, el empleo de cánulas nasofaríngeas puede facilitar el flujo del gas.
- •
En procedimientos de más de 30min es conveniente conectar el sistema con un humidificador que proporcione una adecuada humedad y temperatura.
- •
Como la mascarilla produce mínimas molestias en el paciente, de ser necesario, se podrá mantener la CPAP en la sala de recuperación, y/o mantenerlo así en la sala de recuperación, hasta tener la seguridad de que el paciente respire y mantenga un adecuado nivel de volumen minuto.
- •
También se puede emplear durante las primeras horas del postoperatorio para: mejorar la oxigenación, prevenir atelectasias o cuando se requiera de sedación/analgesia con morfínicos en infusión y se haya mejorado la saturación.
- •
El nivel de sedación/anestesia no debe de ser tan profundo como para producir apnea completa durante largos períodos. Monitorizado con el índice biespectral significaría alrededor de 55-75 sin relajación muscular, en escala de Ramsay sería de nivel 5 o 6, y en la escala de sedación-agitación correspondería a nivel 1 o 2.
Hay que monitorizar en todo momento la saturación arterial de oxígeno (SpO2) por pulsioximetría, ajustando la fracción inspirada de oxígeno o el suplemento de oxígeno, con objetivo de obtener una SpO2>90%.
La monitorización incluye otros parámetros fisiológicos normalmente observados en todo procedimiento anestésico. Se debe de monitorizar también la respuesta clínica objetiva: frecuencia respiratoria, frecuencia cardiaca y empleo de musculatura accesoria (contracción de la musculatura abdominal activada por excesiva insuflación o tiraje del esternocleidomastoideo) o complicaciones (distensión gástrica, lesiones de piel por la presión, etc.).
Para retirar el equipo, generalmente hay que estimular al paciente para despertarlo, ya que al ocasionar mínima molestia el sistema, el paciente continúa dormido, y el retirar el CPAP solo representa quitar la interfase. En caso necesario el paciente puede continuar con puntas nasales de oxígeno.
VentajasComparada con métodos invasivos (intubación orotraqueal), tiene las siguientes ventajas:
- 1.
Permite aplicación de forma intermitente de CPAP y presión positiva de doble nivel.
- 2.
Efectiviza la oxigenación y la ventilación.
- 3.
Fácil de retirar y fácil de reinstaurar en caso de que se precise.
- 4.
Mayor comodidad para el paciente. Él mismo puede acomodar en la mejor posición la interfase.
- 5.
Evita las complicaciones relacionadas a la aplicación del tubo endotraqueal:
- -
Traumas y daños en hipofaringe, laringe y tráquea.
- -
Intubaciones selectivas de un bronquio principal.
- -
Menor broncoaspiración.
- -
Infecciones nosocomiales menos frecuentes ya que la función barrera de la epiglotis y cuerdas vocales permanece intacta, con lo que disminuye el riesgo de aspiración.
- -
Se preserva la función de limpieza mucociliar.
- -
Complicaciones postextubación: disfonía, estridor, estenosis traqueales, etc.
- -
- 6.
Evita el dolor o las molestias derivadas del tubo endotraqueal.
- 7.
Reduce el trabajo resistivo impuesto por el tubo endotraqueal.
- 8.
Al ser una técnica no invasiva, las posibilidades de contaminación son menores.
- 9.
El costo del sistema es menor, existiendo sistemas desechables en el comercio.
- 1.
Distensión gástrica. Teóricamente se necesita una presión de insuflación mayor que la del esfínter esofágico, que en sujetos normales en reposo es de 33±12mm Hg.
- 2.
Intolerancia a la interfase.
- 3.
Fugas aéreas por mal sello de la interfase.
- 4.
Irritación conjuntival.
- 5.
Sequedad de mucosas en vías aéreas superiores. Dificultad para humidificar el sistema.
- 6.
Lesiones de piel sobre todo a nivel de la nariz, o en puntos de apoyo de la interfase.
- 7.
Dificultad para aspirar secreciones en caso de ser necesario.
- 8.
Dificultad para administrar una fracción inspirada de oxígeno específica (con algunos sistemas de CPAP).
El estudio se realizó con 409 pacientes, en estado físico de la American Society of Anesthesiology I y II, en estudios programados con ayuno de 8h. En todos los casos se utilizó monitorización tipo i con monitor para paciente Mindray MEC 1200 con oximetría de pulso, presión arterial no invasiva y electrocardiografía de 3 derivaciones.
Todos los pacientes se sometieron a procedimientos endoscópicos, panendoscopia, rectosigmoidoscopia, colonoscopia y colangiopancreatografía retrógrada endoscópica.
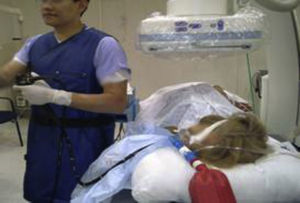
En posición decúbito lateral izquierdo para panendoscopias y colangiopancreatografía retrógrada endoscópica (fig. 2).
Las colonoscopias y rectosigmoidoscopia se realizaron en decúbito dorsal.
Los pacientes se canalizaron con Jelco n.o 22 en dorso de mano derecha y se administró solución Hartman para mantener vena permeable.
Se colocó la mascarilla nasal para CPAP respironics (fig. 1) y válvula de CPAP con (The CPAP valve, licensed by Dr. David Alfery de Mallinckrodt) y se conectó a oxígeno suplementario a 4l/min de forma basal; posteriormente se inició sedación con fentanilo iv 1mcg/kg de peso, atropina 0.5mg iv, lidocaína simple 2% 1mg/kg de peso, propofol 2mg/kg de peso; se aumentó el flujo de oxígeno a 10-15l/min por CPAP nasal; en todos los pacientes se utilizó una PEEP de 3-5cms H2O que agregado a la PEEP fisiológica del paciente no representó ninguna problemática en la estabilidad hemodinámica. Se administró propofol posteriormente a dosis respuesta de acuerdo a la duración del procedimiento. En todos los pacientes se utilizó la dosis de acuerdo al peso ideal.
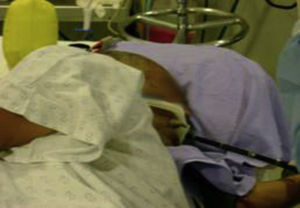
Para el abordaje de la vía endoscópica en panendoscopia y colangiopancreatografía retrógrada endoscópica se utilizó cánula de DBI (fig. 4) para endoscopia.
Se mantuvo a todos los pacientes con niveles de saturación por encima del 95%, en pacientes con obstrucción de la vía aérea superior manifestada por apnea, se utilizaron maniobras manuales como desplazamiento del maxilar inferior o mecánicas como utilización de cánula nasofaríngea número 6.
Ventana metodológicaLos resultados estuvieron basados en la medición de variables de control sobre pacientes endoscópicos durante el lapso de un año7–9.
La metodología se basó en muestreo estratificado aleatorizado y relación de variables cuantitativas con asociación de las variables:
- •
Edad
- •
Sexo
- •
Peso
- •
Frecuencia respiratoria basal
- •
Frecuencia respiratoria transanestésica
- •
SpO2 basal
- •
SpO2 transanestésica
- •
Diagnóstico
- •
Procedimiento
- •
Índice de masa corporal
La base de datos para el estudio fue de 409 pacientes, de los cuales el 57% (233 casos) fueron mujeres y el 43% (176 casos) fueron hombres.
ResultadosEl promedio del registro sobre la SpO2 por género fue poco significativo.
En la tabla 1 se observan el número total de apneas, el género de los pacientes con los eventos así como el número de eventos en pacientes con sobrepeso.
El tamaño del efecto de p estuvo por debajo de 0.02 que de acuerdo a la d de Cohen es considerado pequeño para cuestiones de significación estadística.
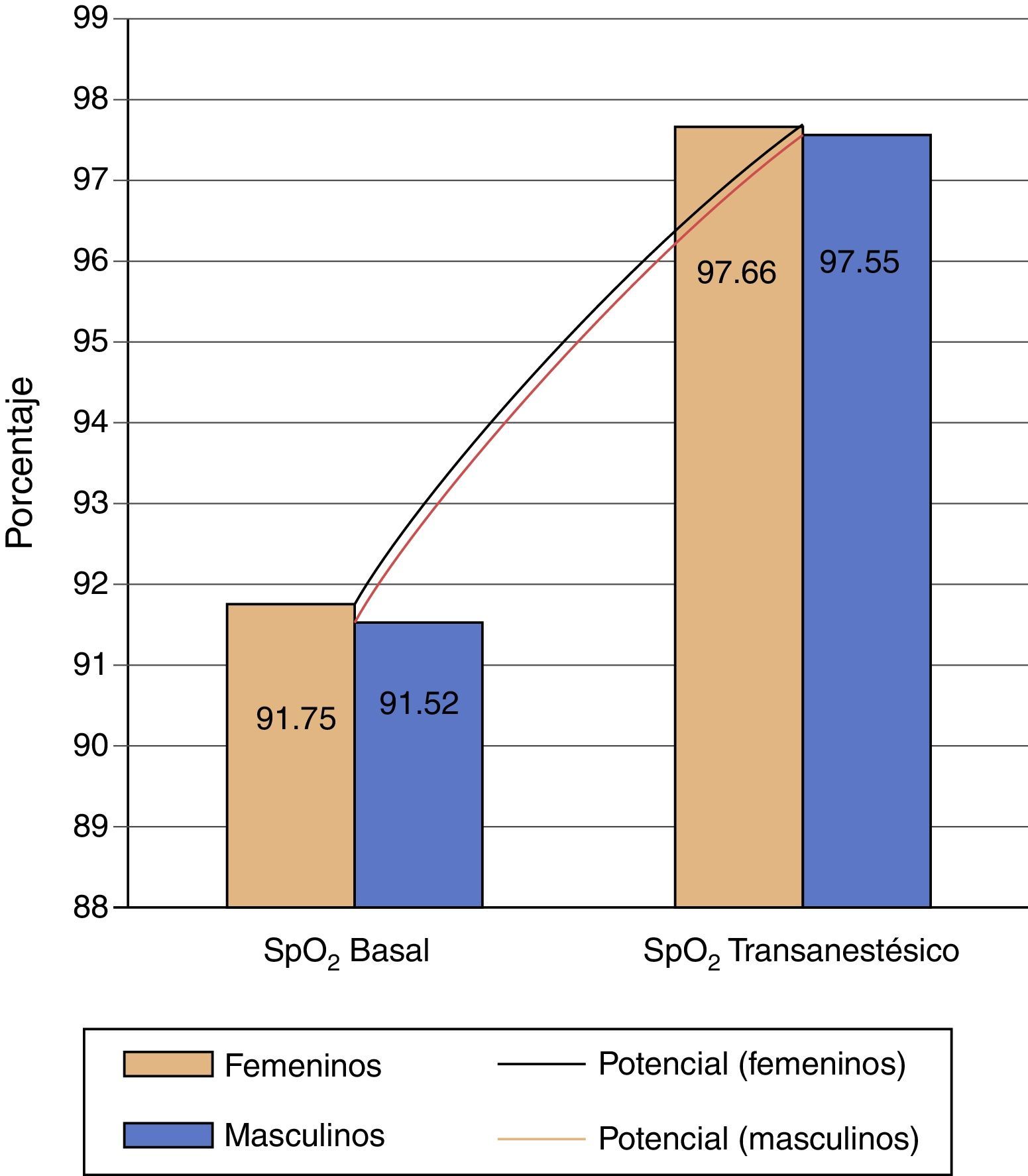
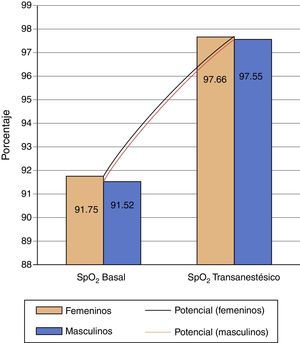
Realizando la comparación por género, no existen diferencias significativas, y en los 2 casos las líneas de tendencia potencial, entre la saturación basal contra la transanestésica son positivas (fig. 5).
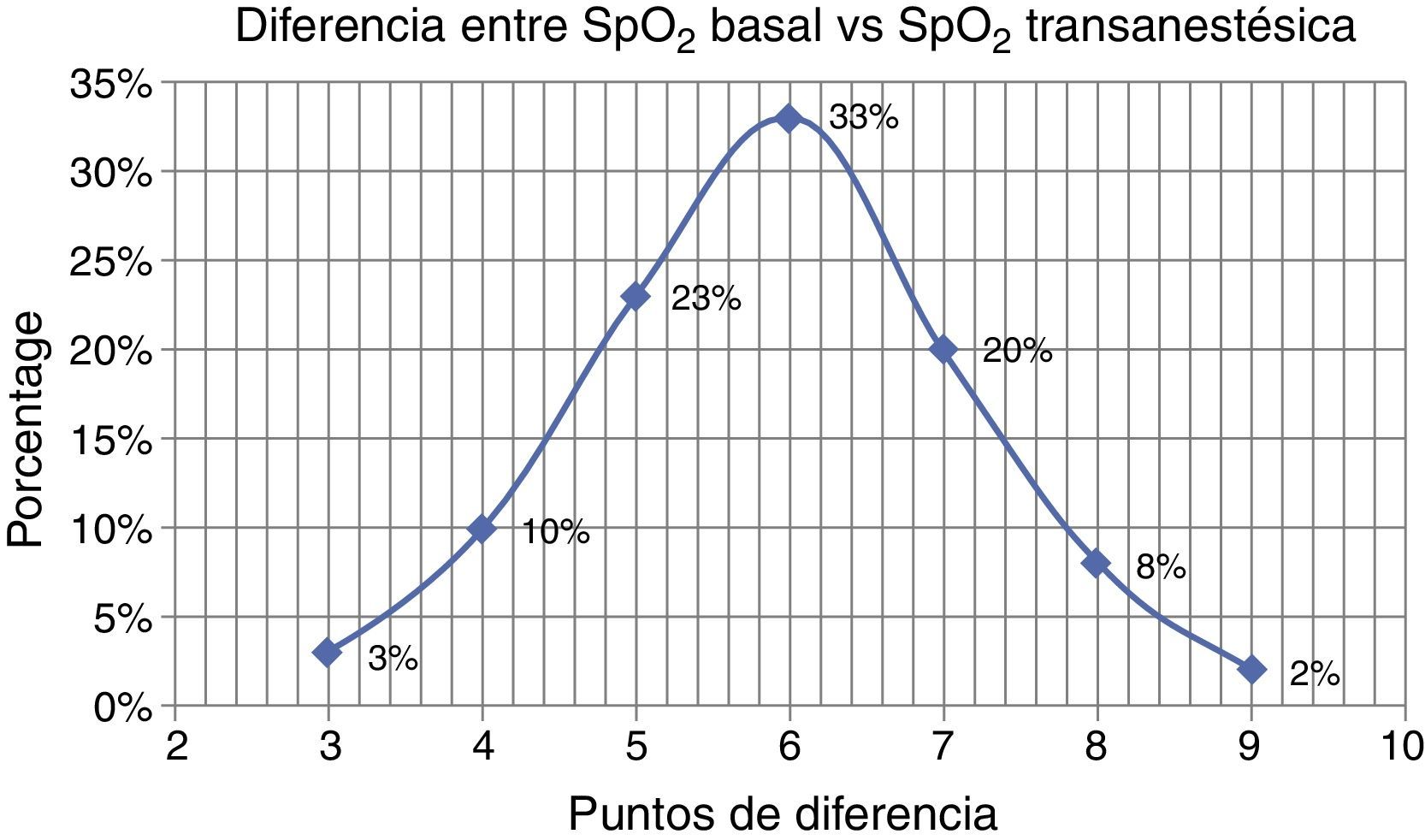
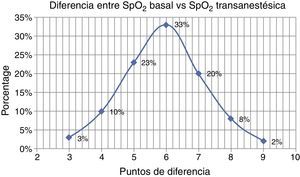
La diferencia promedio entre las lecturas de saturación de O2, entre la basal y la transanestésica, fue de 6 puntos porcentuales, en el 33% de los casos.
En el total de la muestra (409 casos) se establecieron diferencias positivas, entre el 3% (la más baja) y el 13% (la más alta), entre los 2 rangos (basal vs. transanestésica). En la (fig. 6) se reflejan sus ponderaciones porcentuales10.
De la gráfica se concluye que el control sobre la frecuencia respiratoria mejora ampliamente con el uso de la ventilación no invasiva en procedimientos.
Y que la mayor diferencia positiva entre saturación transanestésica respecto a su referencia basal fue del 6% en el 33% del total de la muestra (409 casos).
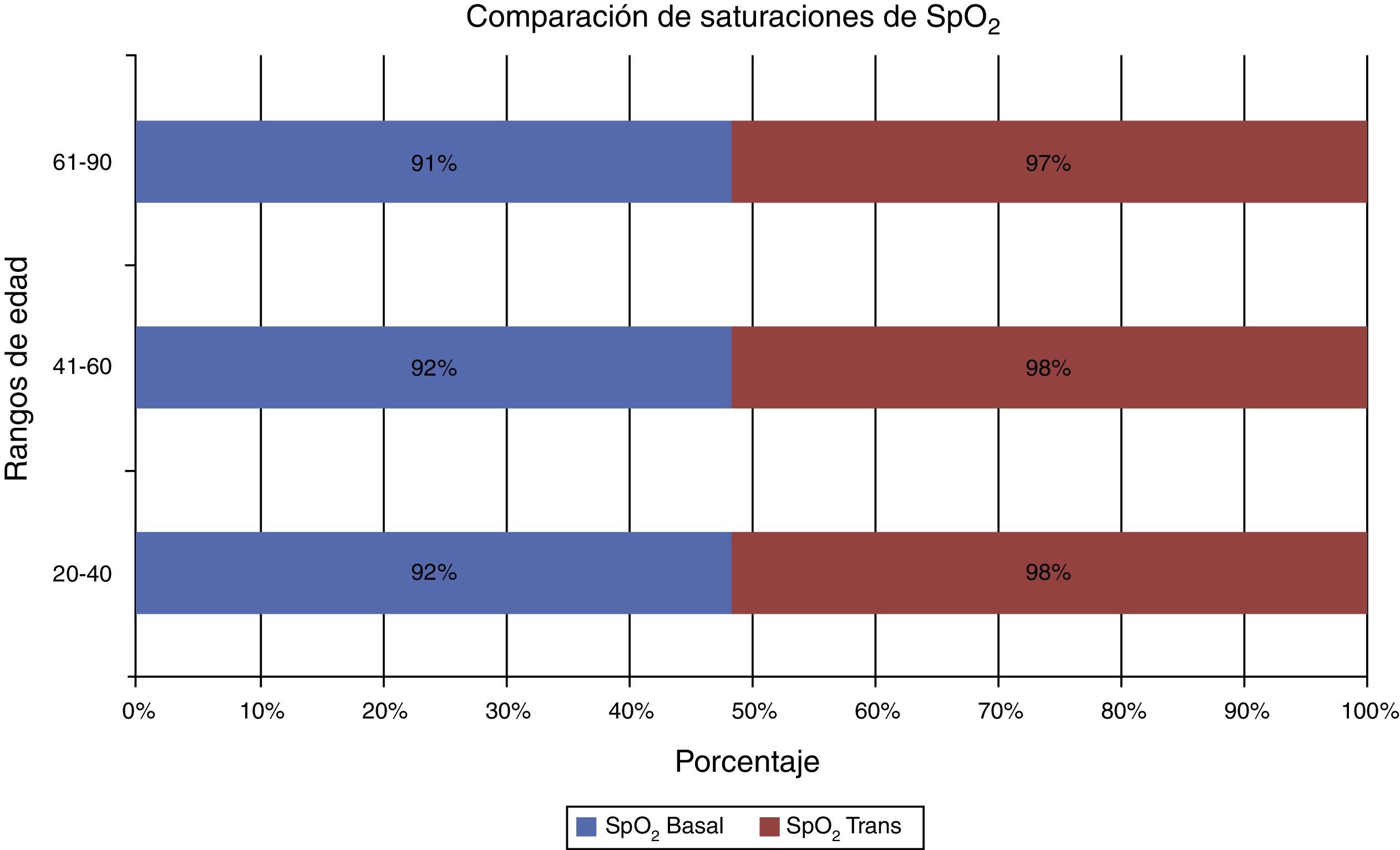
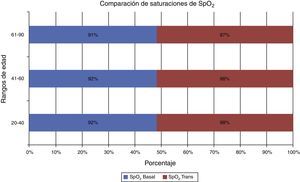
La saturación (SpO2) basal fue en promedio total del 92% y el promedio de saturación (SpO2) transanestésico fue del 98%. Del total de la muestra, se estratificó por grupos de edad para verificar diferencias significativas, las cuales no existieron (fig. 7).
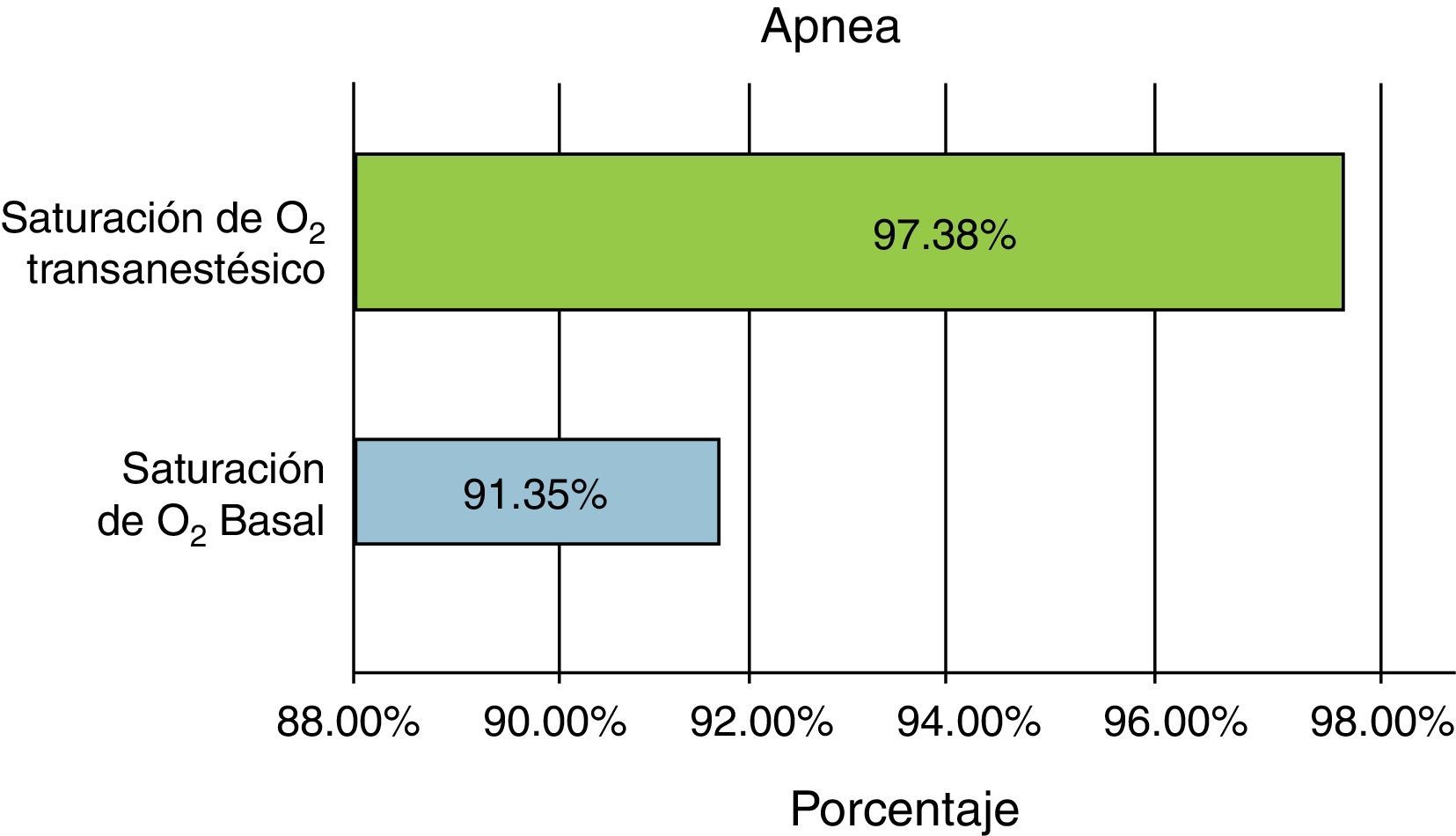
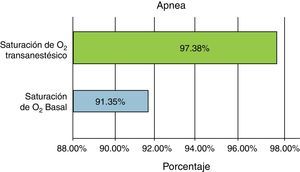
En el caso de pacientes con eventos apneicos (65 casos sobre el total de la muestra de 409 pacientes), la saturación de O2 respecto a pacientes que no tuvieron este tipo de eventos fue muy similar entre la basal (91.35%) y la transanestésica (97.38%).
No se detectaron incidencias importantes por rangos de edad o de alguna otra variable y se incluyó el índice de masa corporal como variable de contraste para eventos apneicos; no se encontró tampoco significación estadística en el análisis de acuerdo a la tabla universal de índice de masa corporal; pero lo que sí es necesario resaltar es el promedio positivo entre la saturación basal y la transanestésica, que es similar al promedio general de 6 puntos porcentuales. Concluimos entonces que también en situación de eventos apneicos el apoyo de ventilación no invasiva tiene ventajas positivas (fig. 8).
De las mediciones se concluye que el 100% de los pacientes que ingresaron para procedimientos endoscópicos y que fueron ventilados con CPAP tuvieron una óptima saturación de O2 durante el evento transanestésico y que su saturación basal se optimizó en promedio 6 puntos porcentuales (92 vs. 98%).
DiscusiónEstá bien demostrada la utilidad de la ventilación no invasiva en situaciones de hipoxemia, reducción de hipercapnia y en casos de fatiga muscular; otra área donde es utilizada con gran demanda es en la apnea obstructiva del sueño. En este estudio demostramos que, una vez que entendemos la forma de utilizar el flujo elevado por medio de CPAP, es muy práctico su uso en procedimientos anestésicos que no requieren de supraglóticos o intubación; podemos optimizar la ventilación del paciente y mantenerlo respirando de la forma menos invasiva posible.
Estamos en un proceso de cambios en el aspecto quirúrgico que día a día son menos invasivos y se realizan fuera del quirófano como en salas de hemodinamia, imagenología, endoscopia, urgencias, y nuestra forma de anestesiar al paciente debe evolucionar y adecuarse al procedimiento quirúrgico.
En este estudio solo evaluamos a los pacientes sometidos a procedimientos endoscópicos para tener un grupo más homogéneo, dejamos fuera a los pacientes sometidos a procedimientos vasculares, ginecológicos, biopsias de próstata, biopsias de mama guiados por ultrasonido y biopsias de pulmón guiados por TAC, en los que también hemos evaluado su utilidad aun en situaciones en las que el paciente se encuentra en decúbito ventral.
No encontramos artículos con los que pudiéramos comparar nuestro estudio; a pesar de que esta modalidad de ventilación no es nueva, no se ha escrito acerca de la utilidad de la misma en el área de anestesia.
Consideramos que si la ventilación mecánica invasiva y no invasiva ha tenido una gran evolución en los últimos años, debemos darle mayor importancia en los programas académicos de anestesiología para poder ofrecer a nuestros pacientes mejores opciones de ventilación desde el primer momento que la requieren, siempre evaluando la situación clínica de cada uno y el riesgo/beneficio.
ConclusionesDe acuerdo al número de casos revisados para la elaboración de este trabajo concluimos que la ventilación no invasiva es el instrumento adecuado para el abordaje de la vía aérea en procedimientos endoscópicos bajo sedación; los procedimientos no son solo diagnósticos también son terapéuticos y requieren una sedación más profunda con la consecuente depresión respiratoria con hipoxemia como resultado; este estudio demuestra que el empleo de CPAP evita esta complicación que nosotros verificamos con la monitorización de la oxigenación. Los resultados del estudio refuerzan la experiencia de 10 años en la utilización de este tipo de ventilación, por lo que estamos seguros de que su empleo representa gran utilidad en el manejo de pacientes que no requieren ventilación invasiva y aporta estabilidad respiratoria y hemodinámica. Somos conscientes de que en muchos lugares de nuestro país no siempre se requiere de un anestesiólogo en los procedimientos endoscópicos, sin embargo nuestro objetivo como equipo de trabajo es ofrecer al paciente la mayor seguridad antes, durante y después de cualquier situación que implique el uso de anestésicos.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.