Varón de 77 años, natural de Guadalajara y residente en Barcelona desde hacía más de 30 años, con antecedentes de anemia hemolítica autoinmune diagnosticada en 1975 que, a pesar de seguir un tratamiento con corticoides durante el primer año, precisó esplenectomía; presentó buena respuesta posterior sin tratamiento adicional. Un mes y medio antes de su ingreso fue visitado en consultas externas de hematología por astenia, anorexia y malestar general. Se inició tratamiento con corticoides en dosis de 1 mg/kg/día por sospecha de hemólisis. Durante el seguimiento ambulatorio no se evidenció mejoría clínica, presentó pérdida de 10 kg de peso, ictericia progresiva, coluria y alteración de las pruebas hepáticas, por lo que se decidió ingreso para estudio. Negaba otra sintomatología acompañante. En la exploración física destacaba: hipotensión bien tolerada, temperatura de 38 °C, ictericia mucocutánea, candidiasis oral, herpes labial inferior y hepatomegalia de tres traveses con dolor abdominal difuso sin peritonismo. En la analítica destacaba hemoglobina 12,3 g/dl, leucocitosis de 12,88 × 109/l (17% bandas, 79% neutrófilos, 1% linfocitos con 7 CD4/μl), plaquetas 128 × 109/l, lactato deshidrogenasa 677 U/l, transaminitis y colestasis (AST 150 U/l, ALT 172 U/l, bilirrubina directa 244 μmol/l, fosfatasa alcalina 230 U/l y GGT 323 U/l), proteínas 45 g/l, albúmina 19 g/l, VSG 7 mm 1 h, PCR 69 mg/l y Coombs directo positivo; el resto no presentaban alteraciones. Las serologías de hepatitis B, C y del virus de la inmunodeficiencia humana (VIH) fueron negativas. Se solicitaron hemocultivos, urocultivo, coprocultivos y cultivos de esputo, y ante posible foco infeccioso abdominal se inició tratamiento empírico con cefotaxima 2 g cada 6 h y metronidazol 500 mg cada 8 h, ambos por vía intravenosa.
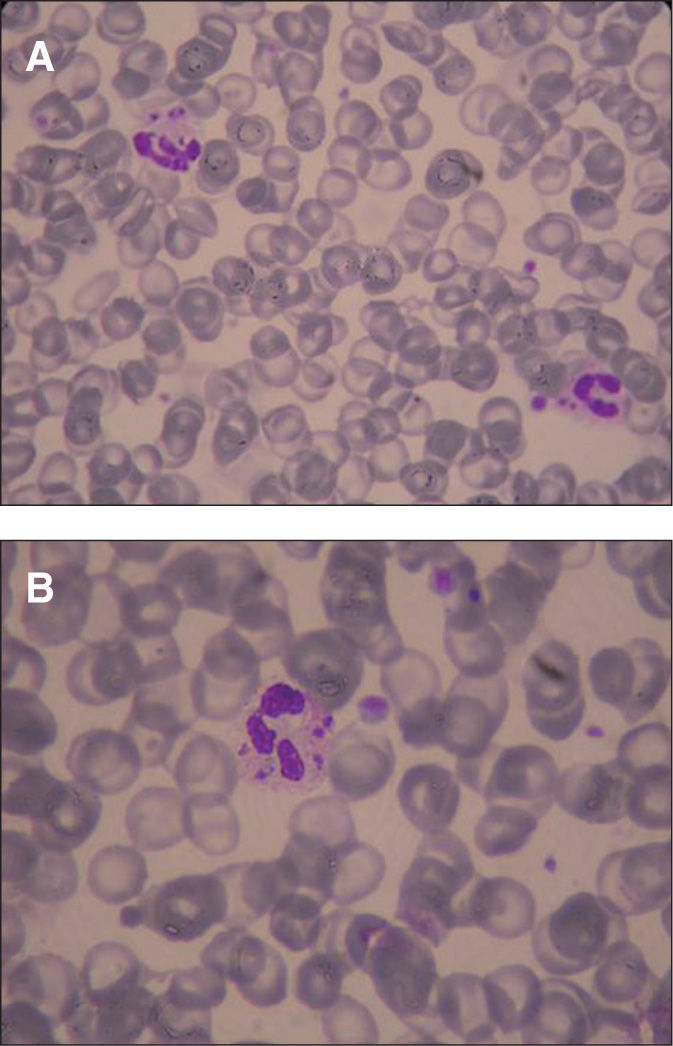
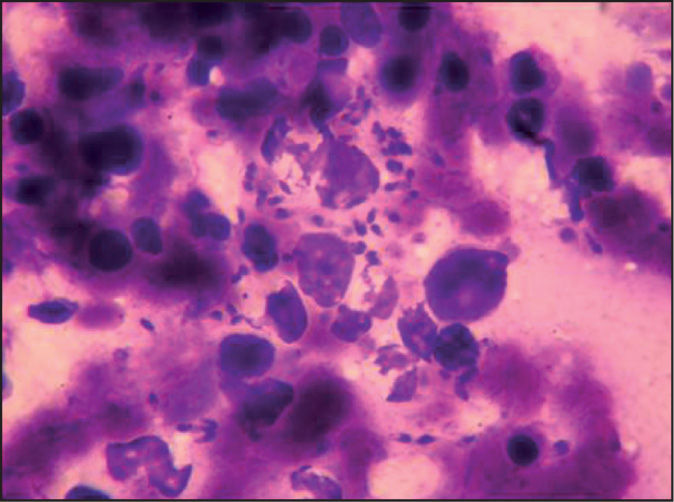
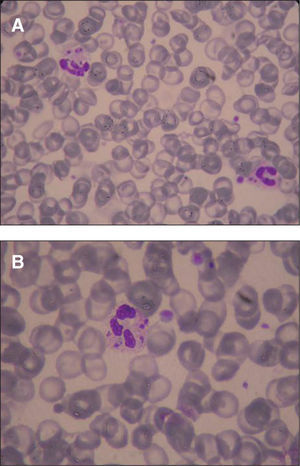
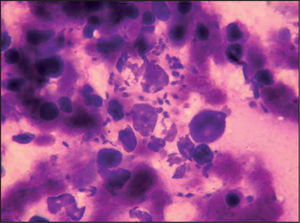
Evolución y diagnósticoA las 24 h informaron de que en sangre periférica se evidenciaban algunos neutrófilos con Leishmania (fig. 1) y el antígeno de Leishmania resultó positivo en orina. Se realizó biopsia de médula ósea, en la que se observaron abundantes formas amastigotas de Leishmania (fig. 2) y se inició tratamiento con anfotericina B liposomal (165 mg día). Paralelamente, en los hemocultivos se aisló Salmonella enterica y Escherichia coli. A las 48 h del ingreso la serología frente a Toxoplasma fue positiva, con elevadas concentraciones de anticuerpos IgG (AD > 1/1.024, IgG: > 3.000 UI/ml) y ausencia de IgM, mientras que la reacción en cadena de la polimerasa (PCR) de Toxoplasma en sangre periférica fue negativa en las dos ocasiones que se realizó. Se suspendió el metronidazol y se añadió pirimetamina (100 mg seguido de 75 mg día por vía oral) y sulfadiacina (1 g cada 6 h por vía oral) junto con ácido folínico (75 mg al día) por sospecha de reactivación de toxoplasmosis en contexto de inmunodepresión celular grave. A pesar de ello, el paciente presentó empeoramiento progresivo con fallo multiorgánico y falleció a los 6 días de su ingreso. En la biopsia hepática necrópsica la tinción de Giemsa permitió observar abundantes formas amastigotas de Leishmania, aunque el cultivo fue negativo, probablemente como consecuencia de los 5 días de tratamiento con anfotericina B, ya que el cultivo de sangre periférica fue positivo a los 18 días.
La leishmaniasis es una infección producida por diversas especies del género Leishmania, protozoo de la familia Trypanosomatidae, que se transmite por la picadura de hembras de mosca pertenecientes a la familia Psychodidae: género Phlebotomus, vector de la leishmaniasis en el Viejo Mundo y, género Lutzomya, vector de la leishmaniasis en el Nuevo Mundo1. En nuestro país, la leishmaniasis es una zoonosis causada por la especie Leishmania infantum, que afecta principalmente al perro (reservorio) y al hombre1. Aunque es una enfermedad muy prevalente en Latinoamérica y otros países tropicales, la incidencia en la cuenca mediterránea no es nada desdeñable1. Su incidencia aumentó con la aparición de la infección por VIH, aunque no es una enfermedad definitoria de sida2. Hay tres síndromes clínicos principales: leishmaniasis cutánea, mucocutánea y visceral. La visceral se manifiesta con fiebre alta, astenia, pérdida de peso, esplenomegalia que puede ir acompañada de hepatomegalia, pancitopenia, hipoalbuminemia e hipergammaglobulinemia. El diagnóstico se realiza mediante la demostración de los amastigotes de los parásitos en frotis o de promastigotes, por cultivo de tejidos o material de aspiración de médula ósea, bazo y, menos frecuentemente, de un ganglio linfático o del hígado3. Son, por lo tanto, todas ellas, técnicas invasivas, si bien de elevada sensibilidad. Aunque la punción esplénica es la muestra que da una mayor sensibilidad (del 98%) por la localización preferencial de los parásitos en el bazo, es poco aconsejable por el riesgo de hemorragia, por lo que el método más empleado es el aspirado de médula ósea, cuya sensibilidad oscila entre el 52 y el 70%4–6. La detección de antígenos en orina por aglutinación puede ayudarnos al diagnóstico con una sensibilidad del 80-90%, pero no es útil para el seguimiento ni para predecir la recidiva, ya que puede persistir positivo hasta 1 año después7,8. En nuestro caso el diagnóstico inicial se realizó mediante la visualización de la Leishmania en un frotis de sangre periférica, muestra poco habitual y con una baja sensibilidad en nuestra experiencia, aunque se han citado sensibilidades del 50% y que se pueden incrementar hasta el 70% si se separa la capa de leucocitos por gradiente de Ficoll®4. Es importante un diagnóstico y tratamiento precoces por su elevada mortalidad. La inmunodepresión predispone el desarrollo de leishmaniasis visceral y, a su vez, puede presentarse asociada a sobreinfecciones como sucede en nuestro caso, lo que dificulta el diagnóstico precoz. A pesar de iniciar un tratamiento adecuado, presenta una mortalidad que puede llegar al 30% y una tasa de recidiva de entre el 40 y el 60% en los casos de inmunodepresión aguda6. A los tratamientos clásicos de antimoniales, anfotericina y derivados y pentamidina, se están introduciendo nuevas formulaciones, como miltefosina, paromomicina y sitamaquina5.