Introducción
En la década de los años setenta aparecieron los primeros trabajos sobre la administración intravenosa de antibióticos en domicilio, sobre todo procedentes de Estados Unidos 1,2. En la actualidad más de 250.000 pacientes al año en ese país se benefician de programas de tratamientos antibióticos parenterales fuera del hospital 3.
La hospitalización a domicilio en España se desarrolla desde 1981, siendo su objetivo fundamental ofrecer una calidad asistencial similar a la hospitalaria en el domicilio del paciente, mejorando sustancialmente su calidad de vida y ahorrando estancias hospitalarias. En España, desde el año 1998 se han publicado series llevadas a cabo en unidades de hospitalización a domicilio (UHD) 4,5.
Al menos 31 unidades de hospitalización a domicilio tienen programas de antibioterapia intravenosa en domicilio (AID), y esta representa una media del 18% de la actividad de estas unidades 6. Las enfermedades más frecuentes han sido las infecciones de localización osteoarticular y tejidos blandos 7,8, aunque el porcentaje de pacientes con enfermedades respiratorias 9,10 y urinarias 6 con AID va en aumento.
La UHD de Vitoria-Gasteiz se inicia en 1993. Paulatinamente, y sobre todo en los últimos 6 años, se ha ido incrementando el porcentaje de pacientes con AID. En los últimos 3 años el 13% de nuestros pacientes han seguido AID.
El objetivo de nuestro trabajo es describir nuestra casuística destacando las peculiaridades de nuestra serie como el predominio de trastornos respiratorios y urinarios, y el gran porcentaje de pacientes derivados del servicio de urgencias, así como valorar los resultados en cuanto a efectividad al final de la AID.
Métodos
Diseño
Estudio retrospectivo de tipo descriptivo en el que se revisan las historias clínicas de los pacientes ingresados en la UHD de Vitoria-Gasteiz que recibieron antibióticos intravenosos durante un período de 6 años (1997-2002).
Selección de pacientes
Los pacientes ingresados en programa de AID cumplen los criterios de ingreso en nuestra unidad: situación clínica estable, ausencia de trastornos psiquiátricos agudos, sin riesgo epidemiológico por infección activa, familia colaboradora y tener un teléfono de contacto. A todos los pacientes se les explica el funcionamiento de la unidad y la posibilidad de quedarse ingresados o volver al hospital si así lo solicitan. A cada paciente se le asigna un médico y una enfermera y se le da una hoja informativa sobre los horarios de la unidad y el teléfono de contacto (de 8 de la mañana a 9 de la noche). Se le indica que de precisar atención médica urgente a partir de las 9 de la noche se debe poner en contacto con el servicio de emergencias 112 indicando que es un paciente de hospitalización a domicilio. En caso de llevar un sistema programable de perfusión, se les da una hoja de instrucciones básicas de funcionamiento y significado de las alarmas.
La vía de acceso venoso fue preferentemente un catéter periférico de grueso calibre. En caso de tratamientos de mayor duración se opta por un catéter central de inserción periférica o central (también en el caso de antibióticos que precisan varias dosis al día con sistemas programables de perfusión).
El paciente procedente de planta es valorado por un médico de la unidad y de acuerdo con el servicio remitente se indica el tratamiento antibiótico intravenoso según la respuesta clínica, la toxicidad y la microbiología. En el caso del paciente que procede de urgencias el tratamiento antibiótico depende del criterio del médico responsable de su valoración, aunque en el caso de pielonefritis o neumonía se siguen los protocolos de la unidad de hospitalización a domicilio. En urgencias se pone la primera dosis del antibiótico elegido, se entrega la hoja informativa, se extraen cultivos de sangre, orina, heces o esputo si proceden y se deja la vía periférica de grueso calibre cerrada informando del ingreso en la UHD.
Cuando es necesaria la utilización de bombas programables se solicitan al servicio de farmacia, que las prepara en la cabina de flujo laminar horizontal, tras recibir la orden médica. La enfermera de la UHD es quien procede a la colocación de la bomba, explicando al paciente y a su familia el funcionamiento. Se utilizan bombas de tipo Microject bomba 200® (Sorenson Medical) y CADD-PLUS® (SIMS Deltec) que permiten la administración de antibióticos que requieren varias dosis diarias. El paciente permanece ingresado 24 h para su habituación y para detectar posibles problemas en el inicio del tratamiento.
Tras el alta, una enfermera de la UHD transporta diariamente la medicación y el material sanitario necesario, encargándose de la información y educación del paciente y su familia. Se hace cargo de los cuidados y cambios de los accesos venosos, extracciones de sangre para analítica y concentraciones de antibióticos y hemocultivos de control si proceden. El médico responsable planifica las visitas con una frecuencia de al menos una vez por semana según enfermedad (los procedentes de urgencias o pacientes descompensados son visitados diariamente). Tras finalizar el tratamiento antibiótico se procede a la retirada del acceso venoso y de haberla, a la desconexión de las bombas programables y su devolución al servicio de farmacia. Por último, se hace un informe provisional al paciente y se le cita en consultas externas si procede.
Variables en estudio
Pacientes/año, edad, sexo, estancia media en la UHD, duración media del tratamiento antibiótico intravenoso, servicio de procedencia, diagnóstico de los ingresos, antibióticos usados y su utilización simultánea o consecutiva en monoterapia, terapia doble o triple, microorganismo aislado, evolución de los ingresos, y se considera favorable si al finalizar el tratamiento el paciente estaba asintomático, siendo dado de alta por la UHD por curación o franca mejoría. Si el paciente reingresaba en el hospital se clasificaban en: reingresos por causa infecciosa (RI) definida como la presencia de mala evolución clínica o bacteriológica, reingresos no relacionados con la causa infecciosa (RNR) y reingresos a petición del paciente, aunque su evolución no exigía su vuelta al hospital (RPP).
La recogida de datos y la clasificación de las altas/reingresos fue realizada por equipos de dos miembros en el cual, al menos uno de ellos, era clínico.
Análisis estadístico
Se estudió la distribución de frecuencias de las variables categóricas (sexo, evolución) y la media y rango de las variables continuas (edad, días de estancia, número de ingresos, duración del tratamiento antibiótico intravenoso). Se empleó la prueba de la t de Student para muestras independientes para comparar las medias de las variables continuas estimadas en distintos subgrupos. Se utilizó el estadístico exacto de Fisher al comparar variables cualitativas (altas/reingresos con procedencia, urgencias/plantas). Se hizo un análisis de regresión logística no condicional, incluyendo como variable dependiente "reingreso" (sí/no) y como variables de ajuste la edad, el sexo, el servicio de procedencia del sujeto urgencias/plantas), el diagnóstico (infección urinaria/infección respiratoria/otras) y el microorganismo, si bien la asociación (prueba de la ji al cuadrado) observada entre el diagnóstico y microorganismo (Escherichia coli/Pseudomonas aeruginosa/otros) aconsejó sacar esta última variable del modelo tras efectuar las pruebas de ajuste correspondientes.
Todo el análisis se efectuó con el programa SPSS para Windows, versión 11.5, y se estableció un nivel de significación estadística a = 0,05.
Resultados
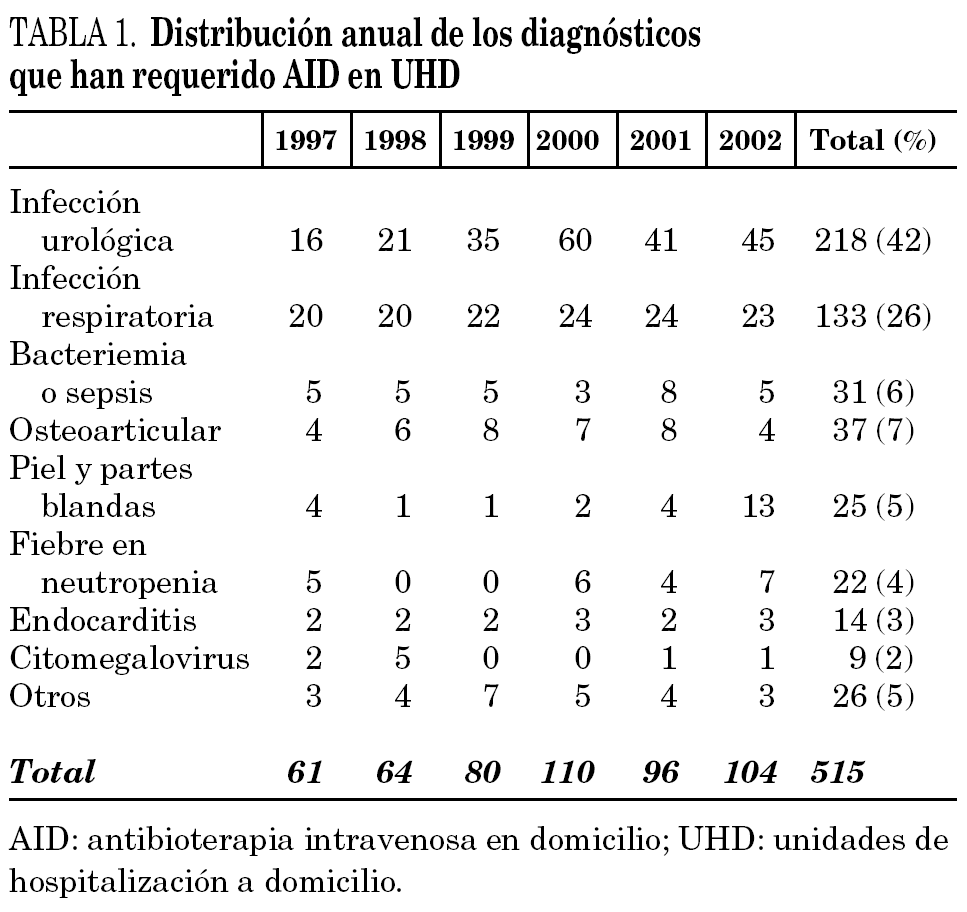
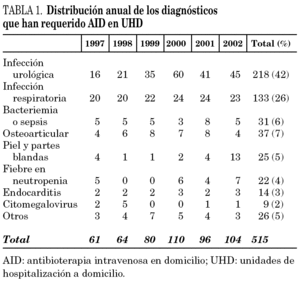
Durante el período de estudio se atendieron 439 pacientes (244 hombres y 195 mujeres) que generaron 515 ingresos. La edad media para los hombres fue de 61 años y para las mujeres de 49,4 años (media: 55,9; límites: 7-96 años). La estancia media en la UHD fue de 16,6 días (1-187 días) y la duración media del tratamiento antibiótico intravenoso fue de 7,9 días (1-58 días) La infección más frecuente fue la urinaria (pielonefritis, prostatitis e infecciones urinarias complicadas) (42,3%), seguida de la respiratoria (neumonías, sobreinfecciones en pacientes con limitación crónica al flujo aéreo [LCFA], bronquiectasias sobreinfectadas) (25,8%) (tabla 1).
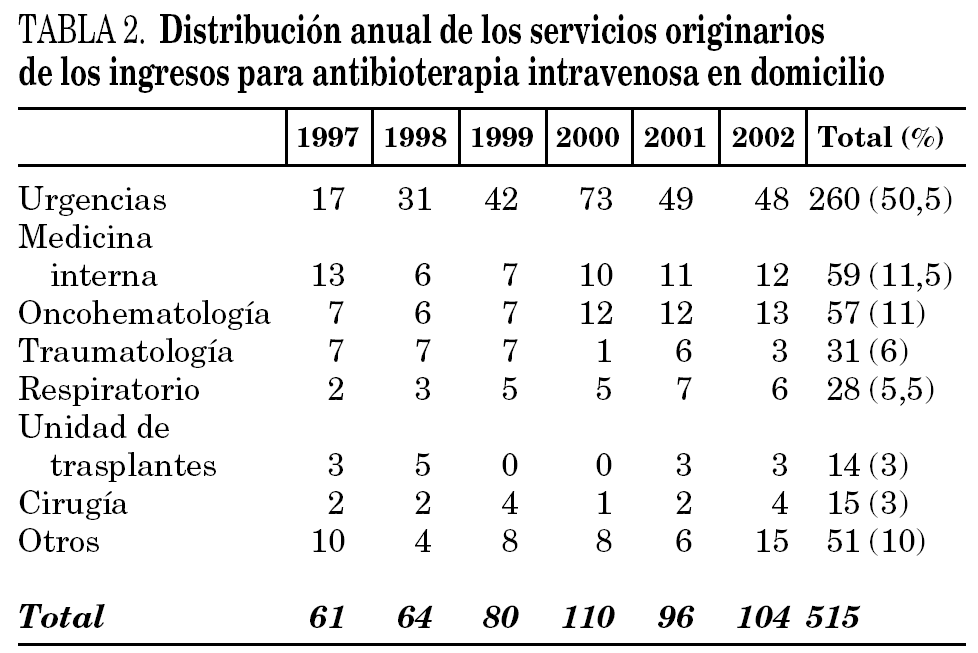
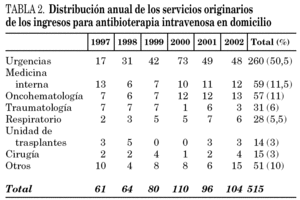
El servicio de procedencia que más casos remitió fue urgencias (50,5%) seguido de medicina interna (11,5%) y oncología 11,1%) (tabla 2).
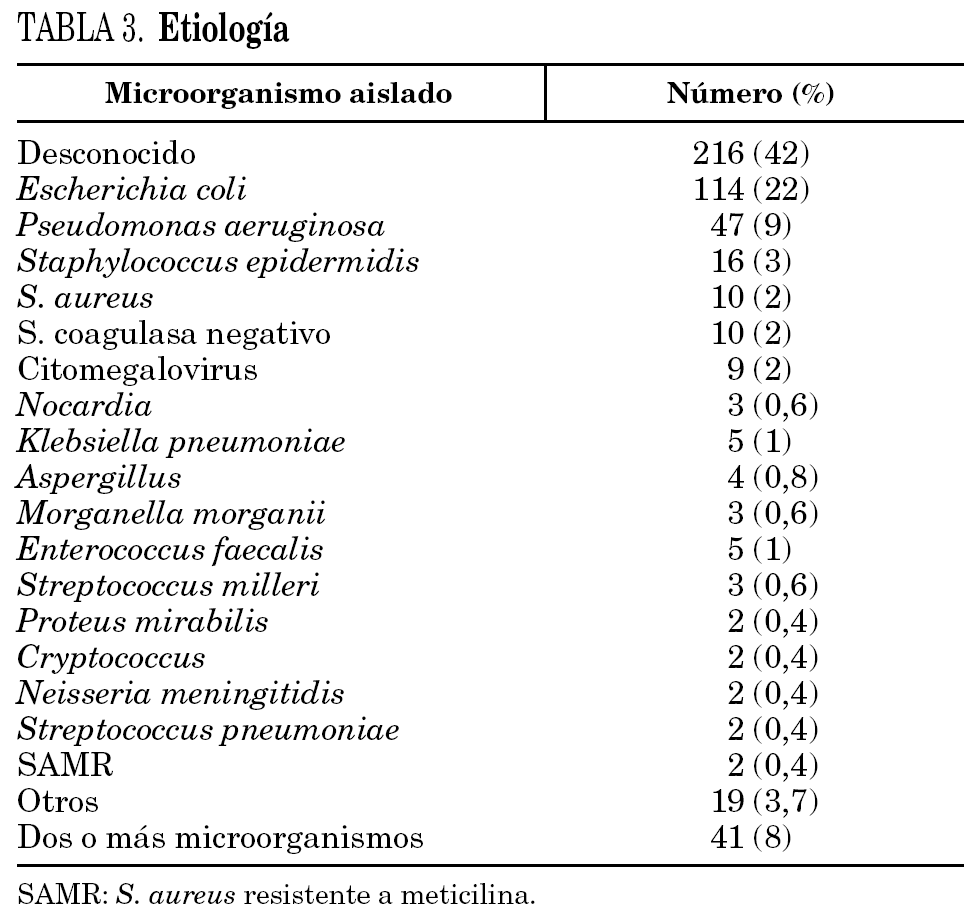
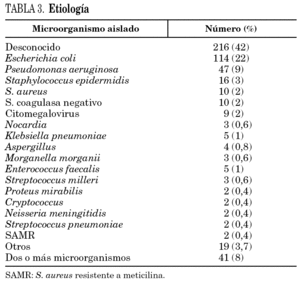
En el 42% de los casos el germen era desconocido. En las infecciones en las que se identificó el agente causal, el microorganismo más frecuentemente aislado fue E. coli (38%), seguido de P. aeruginosa (15,7%). El 13,7% fue polimicrobiana (tabla 3).
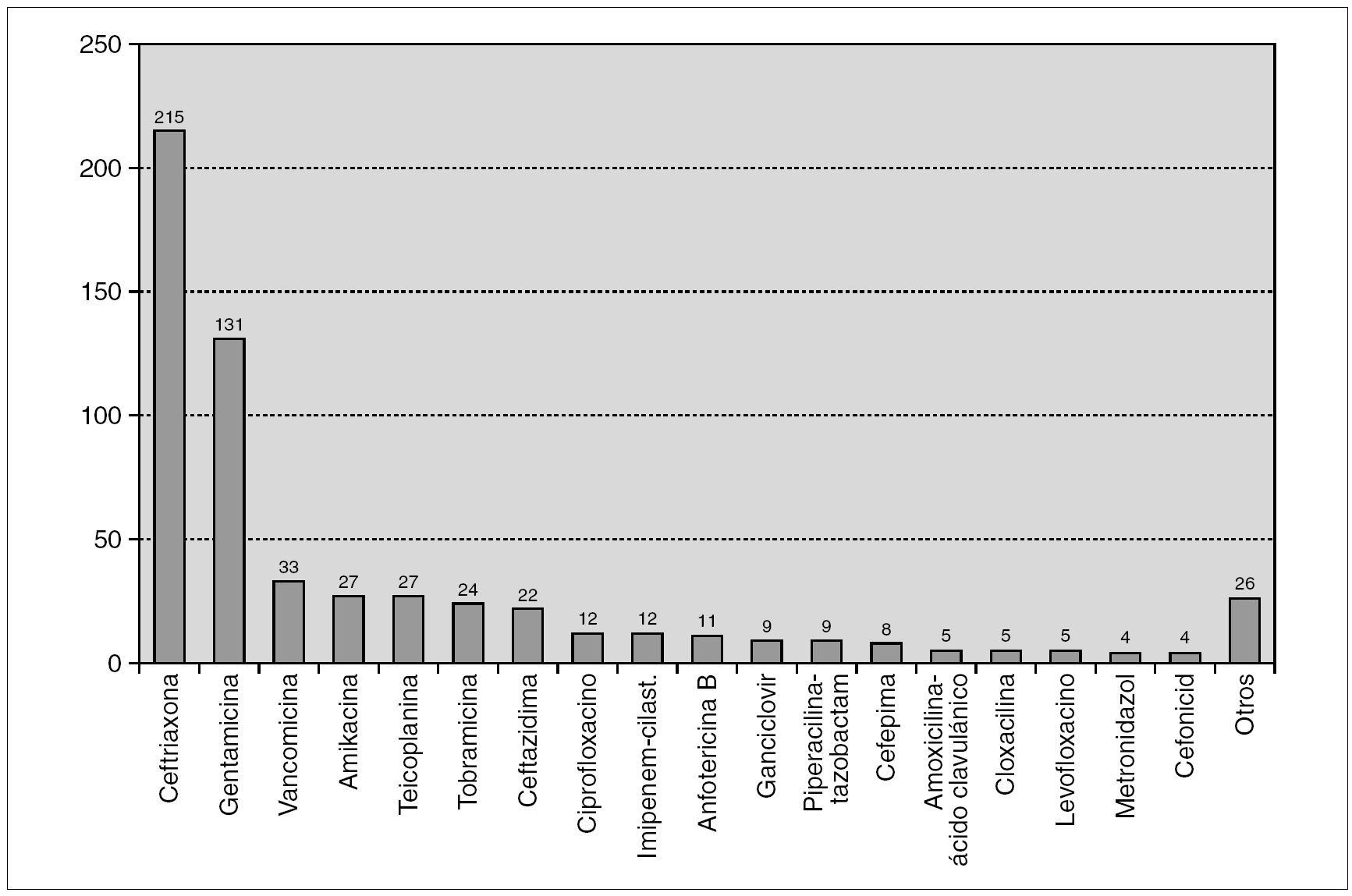
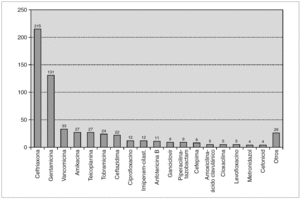
La ceftriaxona fue el antibiótico más utilizado (41,8%). Seguido de los aminoglucósidos (35,3%) y los glucopéptidos (11,7%) (fig. 1). En 49 ocasiones se utilizaron bombas programables de perfusión (9,5%) siendo la ceftazidima (32,7%) el antibiótico más empleado con estos sistemas en 16 de las 22 ocasiones que se administró, la piperacilina-tazobactam (18,3%) y la vancomicina (18,4%) en 9 de las 33 veces que se administró. La mayoría de los pacientes recibió monoterapia (84,5%), el 13,4% dos fármacos y el 2,1% tres fármacos con un total de 606 antibióticos intravenosos administrados.
Figura 1. Antibióticos utilizados.
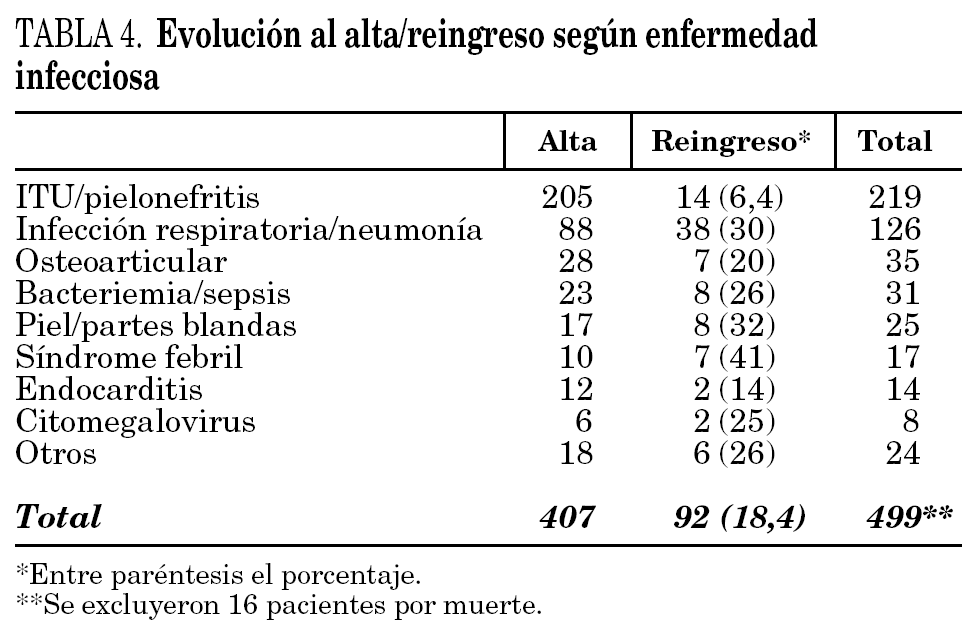
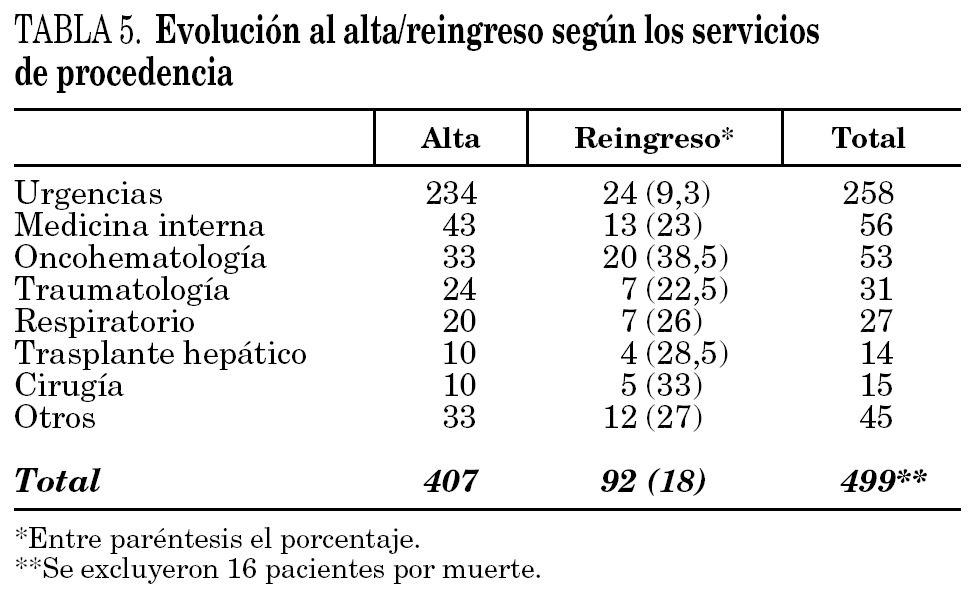
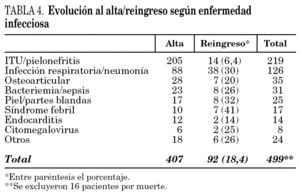
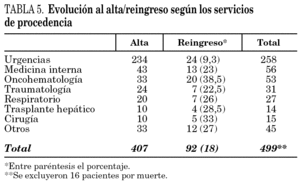
En el 79% de los episodios se dio el alta por evolución favorable. En 36 ocasiones (7%) reingresaron por causa infecciosa (RI): 14 con infección respiratoria, 11 con infección urinaria, cuatro con sepsis abdominal, dos con endocarditis, tres con úlcera crónica y dos por fiebre y neutropenia (el mismo paciente). Reingresaron por causas no relacionadas con la infección (RNR) 51 casos (9,9%): 13 ingresaron de forma programada para intervención quirúrgica, 15 pacientes presentaron agudización de enfermedad crónica no desencadenada por el proceso infeccioso, cinco por situación terminal, cuatro para ciclo de quimioterapia, tres por hemorragia digestiva, dos por fracturas óseas, dos por convulsiones, dos por tromboembolismo pulmonar, uno por isquemia cerebral, uno por isquemia mesentérica, uno por infarto agudo de miocardio, uno por coagulopatía y uno por pérdida de vía central. En cinco ocasiones (1%) se solicitó ingreso a petición propia y el 3,1% fallecieron. De los 16 pacientes que fallecieron 11 fueron por cáncer terminal, cuatro por LCFA muy grave con sobreinfección activa y uno con sida en fase terminal. Las diferencias en cuanto a las enfermedades infecciosas y los servicios de procedencia entre los pacientes que fueron dados de alta y los reingresos (RI, RNR y RPP) se muestran en las tablas 4 y 5.
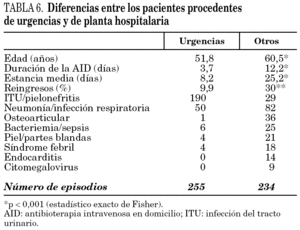
De los casos que procedían de urgencias y en los que, por lo tanto, todo el tratamiento antibiótico intravenoso estuvo a cargo de la UHD (salvo la primera dosis), el 90% presentaron una evolución favorable. Hubo el 5% de RI, el 3% de RNR, el 1,1% de RPP y el 0,8% de muertes. Las diferencias entre los pacientes que procedían de urgencias y los de plantas del hospital se muestran en la tabla 6.
Análisis multivariante
Según el análisis multivariante, las variables que se relacionan independientemente con el hecho de reingresar son el diagnóstico de infección respiratoria (odds ratio [OR] = 3,9; intervalo de confianza del 95 % [IC 95%]: 1,8-8,3) u otros diagnósticos (OR = 2,8; IC 95%: 1,3-6,2) respecto a la infección urinaria, y el proceder de las plantas hospitalarias (OR = 1,9; IC 95%: 1,0-3) (tabla 7).
El 38% de los pacientes con cultivo de P. aeruginosa reingresaron a diferencia de los pacientes con E. coli, que reingresaron un 6,1% (OR = 4,57; IC 95%: 2,15 a 7,32). Esta diferencia desaparece al hacer el análisis estratificando por el diagnóstico inicial (infección urinaria o respiratoria) [OR de Mantel-Haenszel = 1,65; IC 95%: 0,74 a 3,66).
Discusión
En los últimos 20 años, los programas de AID se han ido desarrollando en diferentes países, siendo programas cada vez más efectivos, ofertadores de calidad de vida 11, seguros y ahorradores de costes 12 para pacientes con una variedad de enfermedades infecciosas cada vez más amplia. Diferentes sociedades, hospitales y organizaciones de salud han elaborado recomendaciones para el tratamiento de estos pacientes con el fin de hacer más efectiva y segura su aplicación 13-15.
Se estima que en Estados Unidos, unos 250.000 pacientes al año se benefician de estos programas. Las enfermedades más frecuentes siguen siendo las osteoarticulares y piel y partes blandas (fundamentalmente celulitis), aunque cada vez hay más interés en la aplicación de la AID en otros procesos como las endocarditis 16, infecciones respiratorias 9,17, urológicas 18 y en pacientes neutropénicos de bajo riesgo 19. La gran mayoría de las publicaciones se basan en la continuidad de los tratamientos antibióticos que han comenzado en el hospital una vez alcanzada la estabilidad clínica del paciente 20, no considerando la AID como una alternativa desde el inicio del tratamiento. Aunque en algunos artículos se plantea la posibilidad de tratar desde el inicio en su domicilio, como por ejemplo los pacientes con neumonía en estadio de Fine III tras 24 h en urgencias 21, son escasos los casos o pequeñas series publicadas 22,23.
En España, en 1998 Hazas et al 4 publicaron una serie de 120 pacientes recogidos en 5 años donde destaca el alto porcentaje de evolución favorable (90%) y el alto grado de satisfacción de los pacientes. Las enfermedades atendidas presentaban, al igual que las series anglosajonas, un predominio de procesos articulares y de partes blandas. En fechas recientes, Goenaga et al 24 publicaron su serie de 576 tratamientos parenterales en domicilio, de los cuales 490 fueron intravenosos en 7 años donde destacan el bajo porcentaje de reingresos hospitalarios (7,3%) y el predominio de infecciones respiratorias (36%). El mismo autor previamente había publicado sus conclusiones sobre la situación actual de la AID en España 6 consultando con las UHD de todo el territorio (contestaron 31 UHD, el 52% del total) que supone una media del 18% de la actividad de estas unidades, siendo las enfermedades más frecuentemente tratadas las infecciones respiratorias, urinarias y de tejidos blandos, a diferencia de lo publicado en la bibliografía anglosajona.
A diferencia de la serie de Hazas et al 4, la edad de nuestros pacientes fue mayor (48 años en la serie de Hazas y 55,9 en la nuestra). Cabe destacar la complejidad de atender a pacientes de mayor edad, dado el peor pronóstico en estos pacientes, la pluripatología y la mayor posibilidad de efectos adversos por la medicación. La estancia media es de 16,6 días, algo mayor que la estancia media global de nuestra unidad (13 días), aunque la duración media del tratamiento antibiótico fue de sólo 7,9 días variando desde los 2,6 días de media en el tratamiento de las pielonefritis hasta los 22 días de media en el tratamiento de las infecciones osteoarticulares, inferior al descrito por otras series 4,25. Este hecho puede explicarse por el alto porcentaje de enfermedad urológica y respiratoria atendida por nuestra unidad a diferencia de otras series en las que predominan enfermedades como las infecciones osteoarticulares que precisan tratamientos antibióticos de mayor duración.
No hemos encontrado artículos que analicen los tipos de infecciones, evolución y características de los pacientes con AID según los servicios emisores. Consideramos que es un tema importante definir los servicios que con mayor frecuencia derivan pacientes a UHD para AID y qué tipo de pacientes son derivados. En nuestro hospital existen protocolos de derivación desde el servicio de urgencias a nuestra unidad para pacientes con pielonefritis y neumonías extrahospitalarias, lo cual ha potenciado significativamente el porcentaje de pacientes derivados desde este servicio (50,5%), hecho excepcional en la bibliografía médica. Los servicios de medicina interna y oncología son también importantes emisores de pacientes para la continuación del tratamiento antibiótico instaurado en los servicios de procedencia (tabla 2). El servicio de traumatología, a diferencia de otras unidades, deriva sólo el 6% del total de los casos atendidos, con 37 pacientes atendidos por nuestra unidad con enfermedad osteoarticular (en la serie de Hazas se atendieron 48 pacientes que representaban el 40% del total). Los casos procedentes de urgencias eran más jóvenes (52 años frente a 60,5 años), con una duración menor de la AID (3,7 días frente a 12,2 días) y una estancia media más corta (8,2 días frente a 25 días;) que los que procedentes de planta hospitalaria (tabla 6).
A diferencia de otras series publicadas, pero coincidiendo con Goenaga et al 6 en la publicación sobre la situación actual de la AID en las UHD en España, las enfermedades más frecuentemente atendidas fueron las de origen urológico, con 218 casos, y de origen respiratorio con 133 casos (63 de ellos neumonías) (tabla 1). Hubo 31 casos de sepsis sin foco en pacientes inmunodeprimidos procedentes de oncología y hematología y las infecciones más frecuentemente descritas en la literatura médica, como la infección ostearticular y de piel y partes blandas, sólo representaron el 7,2 y el 4,9%, respectivamente. Esto se puede explicar, al menos en parte, por el alto porcentaje de pacientes derivados del servicio de urgencias, donde las enfermedades más predominantes fueron las urológicas y respiratorias (tabla 6). No obstante, en números absolutos, la cantidad de pacientes con infecciones osteoarticulares y de partes blandas es bajo y debe plantearnos la necesidad de potenciar nuestra relación con los servicios donde se atienden estas infecciones para mejorar estos resultados.
Como en otras series 26, la ceftriaxona sigue siendo el patrón oro de la antibioterapia parenteral domiciliaria, representando en nuestra serie el 41,8% del total de los tratamientos antibióticos empleados. Los aminoglucósidos, dado su amplio espectro y la posibilidad de pautarlos en dosis única diaria, también destacan en nuestra serie, en la que representan el 35,3%. Ambos grupos suman el 77,1% de los antibióticos empleados por nuestra unidad dadas sus características farmacocinéticas, su fácil uso en domicilio y su amplio espectro para los procesos más frecuentemente tratados (infecciones respiratorias y urológicas). Se instauró tratamiento con AID mediante bombas programables de perfusión en el 9,5% de los pacientes, lo que permitió que enfermedades infecciosas que precisan varias dosis diarias de antibióticos también pudieran ser tratadas en domicilio.
El agente causal más frecuentemente aislado fue E. coli, lo cual se entiende dado el predominio de los trastornos urológicos. Aunque el porcentaje de reingresos fue bajo (6,1%) comparándolo con los pacientes con cultivo de P. aeruginosa (38%), estos datos aisladamente hay que tomarlos con cautela, ya que los pacientes con P. aeruginosa tenían predominantemente bronquiectasias sobreinfectadas con enfermedad de base más grave que los pacientes con E. coli donde predominaba la infección urinaria en paciente joven que procedía de urgencias con altas tasas de evolución favorable. En el estudio multivariante realizado, dada la gran asociación entre diagnóstico y microorganismo, aconsejó sacar esta última variable del modelo.
Aunque la buena evolución de nuestros casos (79%) es inferior a otras series 4,24 se tiene que comentar que nuestra forma de clasificación de la evolución final del paciente difiere de la de los otros estudios. Sólo el 7% de los casos reingresaron de acuerdo al criterio médico de mala evolución. El resto de los casos reingresaron por causas ajenas al proceso infeccioso o a petición propia o bien fallecieron. Sin embargo, sólo el 25% de los fallecidos lo hicieron por causa relacionada con el proceso infeccioso que se estaba tratando y el resto eran pacientes en muy mala situación clínica a los que se aplicaron cuidados paliativos al final de su vida. No obstante, en un trabajo de Rehm et al 27 presentado en un congreso internacional, el 21% de los pacientes en programa de AID requirieron reingreso . Sólo el 9,9% de los pacientes que procedían de urgencias reingresaron comparado con el 30% de los que procedían de planta hospitalaria (p = 0,001).
En el estudio multivariante realizado son variables relacionadas con mayor riesgo de reingreso la procedencia de Planta en comparación con los casos procedentes de urgencias, la infección respiratoria u otros diagnósticos en comparación con la infección urinaria (tabla 7).
Las ventajas de la hospitalización a domicilio para desarrollar programas de antibioterapia intravenosa domiciliaria son evidentes. Más de la mitad de los pacientes procedieron del servicio de urgencias con una evolución favorable del 90% y con sólo el 5% de reingresos en el hospital relacionados con el proceso infeccioso. Estos datos despejan las dudas sobre la utilidad de la AID desde el inicio de la instauración del tratamiento. El hecho de que el personal médico y de enfermería cualificado en el tratamiento de estas enfermedades infecciosas se haga cargo del seguimiento garantiza la correcta atención de estos pacientes en su propio domicilio.