Introducción
Las infecciones del tracto respiratorio son las más frecuentes. Si excluimos la neumonía, estas infecciones constituyen uno de los principales motivos de consulta y la primera causa de prescripción de antimicrobianos. A pesar de ello, hay escasos documentos o guías de práctica clínica que aborden en su conjunto este grupo de infecciones. El documento no pretende ser un tratado de las infecciones respiratorias distintas de la neumonía, sino un consenso de las recomendaciones diagnósticas y el tratamiento antimicrobiano de estas infecciones sustentado en el grado de evidencia de éstas. Las recomendaciones se basan en los datos científicos según los criterios de la Infectious Diseases Society of America1 (tabla 1).
El objetivo primario de este documento ha sido definir las indicaciones terapéuticas y el diagnóstico de las infecciones respiratorias tratadas. Desde este punto de vista, el documento se ha estructurado en varias partes, cada una de las cuales se ocupa de un síndrome clínico: a) faringoamigdalitis; b) sinusitis; c) otitis aguda media y externa; d) bronquitis aguda, laringitis aguda y epiglotitis; e) tratamiento antimicrobiano de la exacerbación aguda de la bronquitis crónica, y f) infecciones respiratorias en pacientes con bronquiectasias. Este documento se ha centrado en pacientes inmunocompetentes.
Se ha realizado una búsqueda bibliográfica en PubMed y las bases de datos de revisiones sistemáticas en The Cochrane Database of Systematic Reviews y UpToDate. Se han usado los siguientes descriptores: "pharyngitis", "tonsillitis", "sore throat", "sinusitis", "acute otitis media", "external otitis", "epiglottitis", "laryngitis", "acute bronchitis", "acute exacerbation of chronic obstructive pulmonary disease" y se ha restringido la búsqueda a guías clínicas, metaanálisis, estudios controlados y aleatorizados, y ensayos clínicos.
Faringoamigdalitis
Se define como faringoamigdalitis la inflamación de la faringe y/o las amígdalas palatinas.
Etiología
Alrededor del 40% las faringitis/amigdalitis son debidas a infecciones virales. La infección por estreptococo betahemolítico del grupo A (EBHGA) (Streptococcus pyogenes) oscila en las series entre el 10 y el 20%; esta etiología es más frecuente en niños que en adultos, donde no supera el 15% de las causas de faringitis2.
Aproximación clínico-diagnóstica
La cuestión ante un paciente con faringoamigdalitis es determinar si se trata de una infección por EBHGA, ya que fuera de esta etiología, la necesidad de tratamiento antimicrobiano es excepcional.
Los criterios de Centor (exudado amigdalino, adenopatía cervical anterior dolorosa o linfadenitis, ausencia de tos y/o fiebre) son los criterios predictivos clínicos más usados. En comparación con los cultivos faríngeos, estos criterios clínicos tienen un 75% de sensibilidad y especificidad3,4. Sin embargo, su aplicación puede llevar a un 50% de tratamientos antibióticos inapropiados.
El cultivo de exudado faringoamigdalino es el método de referencia para documentar la presencia del EBHGA (sensibilidad del 90-95%)5 (AII). Las técnicas de detección rápida de antígenos de EBHGA (TDRAE) permiten conocer su resultado en menos de una hora. Disponen de una especificidad superior al 95% y de una sensibilidad del 60-90%, y ésta es su mayor limitación6.
Recomendaciones diagnósticas:
El diagnóstico de la faringitis por EBHGA debe basarse en datos epidemiológicos y clínicos, y apoyarse en la realización de cultivo y/o TDRAE. En niños y adolescentes, un TDRAE negativo obliga a realizar un cultivo para confirmar el resultado. Dada la baja incidencia de etiología estreptocócica y fiebre reumática en el adulto, ante un resultado negativo del TDRAE no es necesario realizar un cultivo (AII).
Aunque algunos autores defienden el tratamiento empírico en adultos si se cumplen 3-4 criterios de Centor, la mayoría de expertos y dos recientes análisis de coste-efectividad recomiendan usar antibióticos sólo si alguno de los tests microbiológicos es positivo, preferentemente los TDRAE.
Tratamiento
Todo paciente con faringitis debe recibir tratamiento adecuado con analgésicos y antipiréticos3. Si bien los antibióticos son modestamente eficaces para reducir los síntomas de la faringitis aguda por EBHGA y prevenir las complicaciones de ésta (AII), sí consiguen los siguientes objetivos5: a) reducción, aunque leve, de la duración y la intensidad de la clínica (AI); b) prevención de complicaciones supurativas locales; c) prevención del contagio, y d) prevención de la fiebre reumática. El tratamiento antibiótico es útil para prevenir la fiebre reumática si se comienza hasta 9 días después del inicio de la clínica5 (AI).
Basado en su probada eficacia y seguridad, el espectro antibacteriano y el bajo coste, la penicilina es el tratamiento de elección en la faringitis por EBHGA en pacientes no alérgicos5 (AII). En la tabla 2 se muestran las opciones de tratamiento antibiótico. En niños puede usarse con igual eficacia la amoxicilina, que ofrece mejor tolerancia (sabor más agradable). En pacientes alérgicos a la penicilina, la alternativa en nuestro medio son los macrólidos y la clindamicina5. El tratamiento antibiótico debe durar 10 días para conseguir la erradicación del EBHGA.
En caso de un segundo episodio, puede volver a tratarse con la misma pauta inicial. Si se producen múltiples episodios de faringitis por EBHGA en el curso de meses, los fármacos que han demostrado una mayor capacidad para erradicar el EBHGA son la penicilina intramuscular, la amoxicilina-ácido clavulánico, la clindamicina y el cefadroxilo5 (AII).
Prevención
En las personas en contacto cercano (convivientes, escolares) con pacientes con faringitis por EBHGA que permanecen asintomáticas no es necesario realizar tratamiento ni cultivos faríngeos, excepto en situaciones de alto riesgo de infección o de desarrollar complicaciones no supurativas5 (BIII). Se considerará la amigdalectomía en niños con más de 6 episodios de faringoamigdalitis por EBHGA/año o 3-4 episodios anuales durante 2 años.
Sinusitis
Se define como la inflamación de la mucosa de uno o más de los senos7.
Etiología
La mayoría de las rinosinusitis agudas son causadas por infecciones virales (rhinovirus, virus influenza y parainfluenza)8 (AI). Entre las bacterias, Streptococcus pneumoniae (30-40%) y Haemophilus influenzae (10-20%) causan más del 50% de los casos.
Aproximación clínico-diagnóstica
Los mejores predictores clínicos son el dolor maxilar, la escasa respuesta a los descongestivos nasales, la rinorrea purulenta y la transiluminación anormal. Es difícil diferenciar la rinosinusitis aguda viral y bacteriana en función de criterios clínicos (BII)8. En las reagudizaciones de la sinusitis aguda se debe valorar la asociación de otras enfermedades: alergias, pólipos, alteraciones estructurales.
Indicación de exploraciones complementarias
Se realizarán si hay sospecha de complicaciones5, como infección periorbitaria, tumor rinosinusal, síntomas unilaterales, fracaso de la segunda línea de antibioterapia, dolor facial intenso que no cede y dolor indicativo de origen dental.
1.Estudios de imagen: el examen radiológico convencional de los senos no está recomendado de forma sistemática para el diagnóstico de sinusitis aguda debido a sus limitaciones diagnósticas y su baja probabilidad postest (CIII)9. La tomografía computarizada se recomienda en los siguientes casos: a) síntomas prolongados o ausencia de respuesta tras 3-4 semanas9; b) sinusitis de repetición, y c) complicaciones orbitarias o del sistema nervioso central.
2.Aspiración de los senos maxilares vía transnasal. Sus indicaciones son: a) fracaso de antibioterapia previa9; b) dolor facial intenso; c) complicaciones orbitarias o intracraneales, y d) pacientes inmunodeprimidos.
Tratamiento
La rinosinusitis aguda se resuelve sin antibióticos en la mayoría de los casos (AI). Sólo están recomendados en pacientes con síntomas persistentes (≥7 días) o intensos y hallazgos específicos de sinusitis bacteriana (BIII). Alrededor del 40% presenta una curación espontánea, lo que dificulta la interpretación de los estudios terapéuticos.
La amoxicilina (875-1.000 mg/8 h) es el tratamiento de elección de la sinusitis bacteriana aguda (AI)10. Está justificado asociar ácido clavulánico (125 mg/8 h) cuando no mejoran los síntomas a las 72 h, en las sinusitis frontales o esfenoidales, en las sinusitis etmoidales complicadas o cuando la sintomatología es muy intensa. En los pacientes alérgicos a las penicilinas, o ante respuesta inadecuada, se recomienda administrar macrólidos (azitromicina 500 mg/ 24 h/3 días o claritromicina 500 mg/12 h/10 días) o quinolonas (moxifloxacino 400 mg/24 h/10 días o levofloxacino 500 mg/24 h/10-14 días).
La duración del tratamiento antibiótico es polémica y, en general, se recomienda que sea de 8-10 días. En pacientes con respuesta lenta es aconsejable prolongarlo 2-3 semanas.
Otras medidas son: mantener una adecuada hidratación ambiental y del paciente, realizar lavados nasales con suero salino, dormir con la cabeza elevada y evitar el humo de tabaco. Se debe realizar tratamiento analgésico si hay dolor o fiebre. No está indicado el uso de antihistamínicos sistémicos o corticoides tópicos si la causa es distinta de la alérgica.
Otitis media aguda
Etiología
La etiología es fundamentalmente bacteriana: S. pneumoniae (30%), H. influenzae (17%), S. pyogenes y Moraxella catharralis11.
Aproximación clínico-diagnóstica
Generalmente coinciden con una infección del tracto respiratorio superior (70-90%). Los criterios diagnósticos más aceptados son: a) inicio brusco de los síntomas; b) signos de exudado en el oído medio, y c) síntomas y signos inflamatorios locales en el oído medio. La combinación de varios síntomas y signos puede llegar a alcanzar un valor predictivo positivo del 99% (CIII). El rendimiento del examen otoscópico depende de la adecuación del instrumental, el entrenamiento y la técnica de realización adecuados (CIII)11-13. Se recomienda la otoscopia neumática, dada su mayor reproducibilidad (CIII)4. La prueba de referencia es la timpanocentesis, aunque sólo se recomienda si fracasa la segunda línea de tratamiento (CIII)13.
Tratamiento
La otitis media aguda se resuelve espontáneamente en el 75-90% de los casos. Aunque los antibióticos muestran un pequeño beneficio a corto plazo, no hay diferencias en el número de complicaciones y la curación clínica a los 3 meses de un episodio11-12.
1.Tratamiento sintomático: incluye siempre el tratamiento del dolor (AI)11,13.
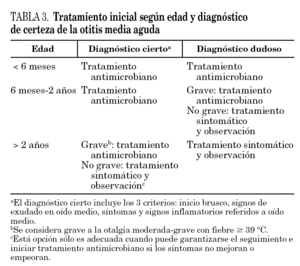
2.Tratamiento antimicrobiano: en función de la edad y la intensidad de los síntomas se puede plantear diferir el tratamiento antimicrobiano durante 48-72 h (tablas 3 y 4). Si el paciente en este tiempo no mejora, se iniciará tratamiento antibiótico. El antibiótico de elección casi siempre es amoxicilina (AI)11-13. Si se asocia conjuntivitis (etiología más probable, H. influenzae), se administrará amoxicilina-ácido clavulánico (BIII). Si hay alergia a betalactámicos, puede usarse un macrólido o clindamicina (AI). En mayores de 2 años sin enfermedad grave, la duración es 5-7 días y en el resto de los casos, 10 días.
3.Fracaso del tratamiento antibiótico inicial: a las 24 h de tratamiento se inicia la estabilización y la mejoría clínica. Si el paciente no mejora en 48-72 h y se confirma la otitis media aguda, cabe plantearse el cambio de tratamiento. Si el tratamiento inicial ha sido amoxicilina, se modificará a amoxicilina-ácido clavulánico. Si se administró una monodosis de ceftriaxona, se ampliará la duración a 3 días, opción también recomendada si el tratamiento inicial fue amoxicilina-ácido clavulánico. Si los síntomas persisten, se realizará una timpanocentesis para establecer un diagnóstico bacteriológico.
Seguimiento
En todos los casos se recomienda realizar una reevaluación a los 3 meses (CIII)11,13. En menores de 2 años, si dolor de larga duración, y en casos recurrentes y/o bilaterales, se revisará al paciente a los 10-12 días del inicio del tratamiento.
Indicación de derivación a ORL
Se indicará en los siguientes casos: a) otitis media recurrente (3 episodios en 6 meses o ≥4 en un año); b) ausencia de respuesta a 2 series de antibióticos; c) efusión bilateral o que persiste más de 3 meses; d) múltiple intolerancia a fármacos, y e) complicaciones.
Prevención
Las medidas más efectivas demostradas son11,13: evitar el hábito tabáquico de los padres (BII), evitar el chupete (BII) y dar lactancia materna al menos los primeros 6 meses (BII). La vacuna neumocócica no está indicada actualmente11,13.
Otitis externa
La clasificación y la etiología de la otitis externa se exponen en la tabla 5.
Diagnóstico
El diagnóstico es clínico. Los síntomas característicos son: prurito, otalgia, otorrea, sordera si la oclusión del canal es completa y signo del trago (CIII). Para la exploración otoscópica es necesario visualizar todo el conducto auditivo externo y el tímpano (CIII). Se realizará un estudio microbiológico con torunda de algodón en casos graves y recurrentes (CIII).
Tratamiento
1.Tratamiento sintomático: analgesia con/sin calor local14.
2.Tratamiento antibiótico:
Furúnculo: tratamiento sintomático (AI). Si los síntomas son graves, se usará cefadroxilo o cotrimoxazol en los pacientes alérgicos (CIII). No suele ser necesario el drenaje.
Otitis externa difusa bacteriana14: se realizará limpieza del conducto mediante aspiración con microcánula. El tratamiento tópico es el de elección y se dispone de un amplio arsenal terapéutico: a) ácido acético al 2% ± corticoides (AI), y b) antibióticos como aminoglucósidos/ 6 h ± polimixina B ± corticoides; están contraindicados si hay perforación. Otra opción es ciprofloxacino al 0,3%/ 8 h ± corticoides durante 7-14 días (AI). Se realizará antibioterapia por vía sistémica con una fluoroquinolona si los síntomas son persistentes, hay asociación con una otitis media aguda, se observa una extensión de la infección local o general, hay una otitis externa maligna y en pacientes inmunodeprimidos (AI)15.
Otitis externa difusa fúngica14: limpieza del conducto y gotas acidificantes (ácido acético al 2% o alcohol boricado al 60%, 3-4 gotas/6-8 h durante 5-7 días).
Prevención
Consiste en evitar los factores precipitantes (AI)14. Para evitar las recurrencias es útil usar acidificantes locales, como el ácido bórico o ácido acético al 2% (AI).
Indicaciones de derivación a ORL
Se derivará a los pacientes en las siguientes circunstancias: edema del conducto que limita la aplicación de gotas óticas, celulitis subcutánea importante, fracaso terapéutico tras 10 días, sospecha de otitis externa maligna y tras la cirugía otológica.
Bronquitis aguda
Etiología
La gran mayoría está originada por virus16 (influenza A y B, parainfluenza y virus respiratorio sincitial [VRS]).
Aproximación clínico-diagnóstica
El tratamiento es clínico. La tos de menos de 3 semanas de duración16 es el síntoma principal y puede ser seca o ir acompañada de esputo mucoso o purulento. No está indicado realizar de manera sistemática radiografía de tórax y cultivo de esputo16,17 (BII). Se realizará sólo ante la sospecha de neumonía.
Tratamiento
Es sintomático y consistirá en la administración de analgésicos, hidratación, antitusígenos si la tos es seca y continua17 y agonistas β2-adrenérgicos si hay sibilancias (AI). No se administrarán antibióticos, ni siquiera ante la presencia de esputo purulento, si no concurren las siguientes circunstancias17-19 (AI): a) sospecha de infección por Bordetella pertussis (tos de ≥3 semanas o con riesgo de exposición en su entorno); b) presencia de una enfermedad de base y/o el paciente es < 65 años, y en función de la gravedad y la purulencia del esputo, y c) inmunodepresión. En estos casos se usaría un macrólido. Los folletos explicativos constituyen una estrategia eficaz para disminuir el uso de antibióticos en la bronquitis aguda19 (AI).
Laringitis aguda
Etiología
Aparece sobre todo en niños de 2 años, aunque puede afectar a todas las edades. Su causa es fundamentalmente viral, sobre todo por el virus parainfluenza 1, seguido por el 3 y el 2.
Aproximación diagnóstico-terapéutica
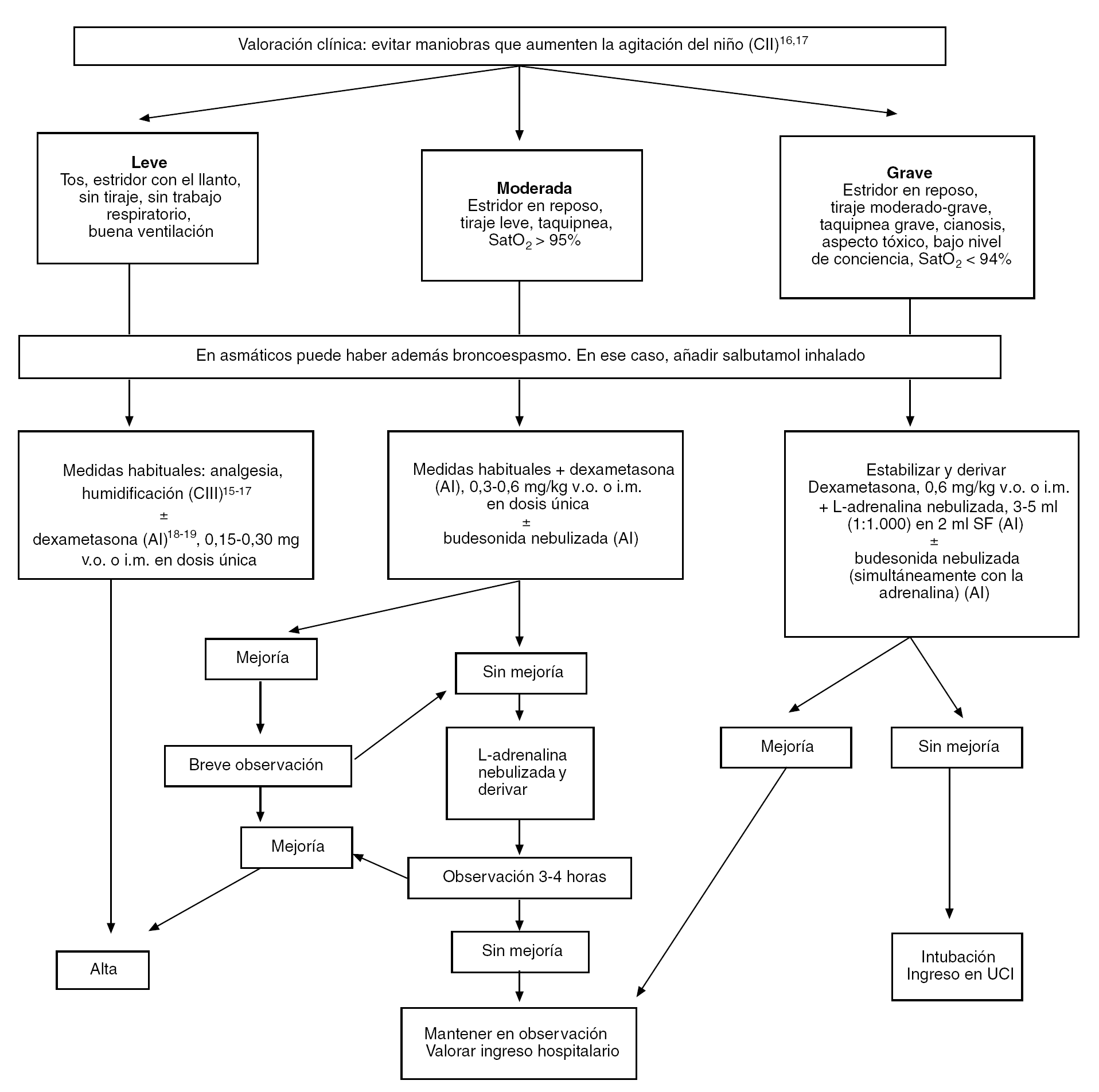
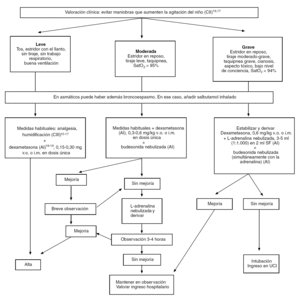
El diagnóstico es clínico. Puede aparecer catarro de vías altas los días previos, con disfonía, tos perruna y estridor inspiratorio, con exploración normal. La aparición de más signos clínicos indicaría un aumento de la gravedad. El tratamiento de la laringitis aguda se resume en la figura 1. No está indicado el uso de antibióticos, dado que su etiología es viral. En adultos, los antibióticos tampoco parecen tener beneficios en las laringitis agudas no complicadas (AI).
Figura 1. Aproximación diagnóstico-terapéutica del paciente con laringitis aguda.
Epiglotitis
Etiología
Es una enfermedad grave producida por H. influenzae de tipo b en más del 90% de los casos20. En la actualidad es un proceso infrecuente por la inclusión de la vacuna en el calendario vacunal.
Aproximación clínico-diagnóstica y tratamiento
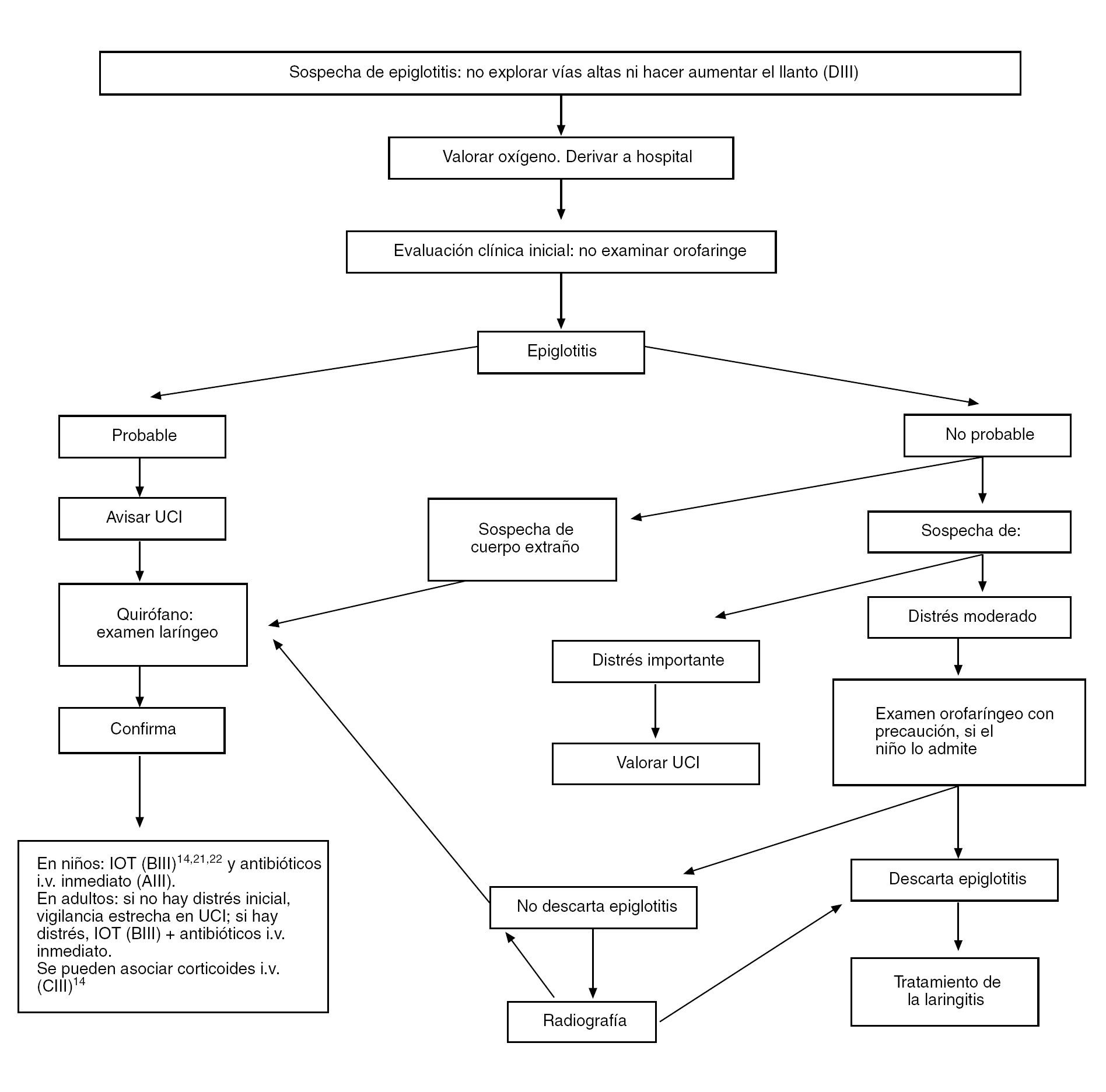
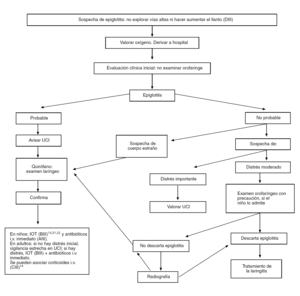
El diagnóstico es clínico20: inicio brusco con disnea, aspecto tóxico, tiraje y aleteo nasal, leve estridor, voz apagada, babeo y posición típica "en trípode". En adultos puede ser más insidioso. Ante la sospecha se debe derivar al hospital en una unidad de cuidados intensivos móvil. Los restantes aspectos del diagnóstico y el tratamiento, se resumen en la figura 2. El tratamiento antibiótico consistirá en una cefalosporina de tercera generación durante 7-10 días.
Figura 2. Tratamiento del niño con dificultad respiratoria alta grave
Profilaxis
Está incluida en el calendario vacunal. Se recomendará la administración de rifampicina (20 mg/kg/24 h, máximo 600 mg, durante 4 días; si es < 1 mes, la dosis será de 10 mg/kg) a los contactos familiares con menores de 4 años mal vacunados o dudosos, niños inmunodeficientes y si hay menores de un año, aunque estén correctamente vacunados hasta la fecha. No hay estudios de su eficacia preventiva en guarderías y colegios.
Exacerbaciones de la enfermedad pulmonar obstructiva crónica
Etiología
Generalmente es secundaria a una infección (50-80%), fundamentalmente bacteriana (50-66%). La etiología más frecuente es H. influenzae, seguida de M. catarrhalis, S. pneumoniae y P. aeruginosa. Su frecuencia depende del hábito tabáquico y la gravedad de la enfermedad. Un tercio de las exacerbaciones está causado por virus (principalmente rhinovirus).
Aproximación clínico-diagnóstica
La gravedad del cuadro clínico influirá en el tratamiento y el pronóstico, y será valorada en función de la exploración y la gasometría arterial (tabla 6) (BIII). La realización de otras pruebas, como radiografía de tórax y cultivo de esputo, quedaría reservada para pacientes que requieran hospitalización (BIII). La realización de aspirado bronquial, lavado broncoalveolar y cepillado telescopado protegido se indicará en pacientes en ventilación mecánica (CIII)21. Los hemocultivos sólo se recomiendan en las exacerbaciones graves (CIII). No se recomienda la determinación de la antigenuria frente a neumococo y Legionella pneumophila, ni tampoco el estudio serológico (DIII).
Tratamiento antibiótico
El tratamiento debe establecerse tras determinar la gravedad de la exacerbación, valorar los factores de riesgo del paciente y decidir si hay criterios de ingreso hospitalario (tabla 6).
De acuerdo con los datos disponibles, en la actualidad debe administrarse tratamiento antibiótico si hay un aumento del volumen y la purulencia del esputo (BIII), o si la insuficiencia respiratoria es muy grave22. La elección de la pauta antibiótica empírica más apropiada debe basarse en la clínica y las características basales del paciente (tabla 7)23.
Los pacientes con riesgo de infección por P. aeruginosa pueden recibir tratamiento oral con dosis altas de ciprofloxacino o levofloxacino24. En casos graves, es conveniente iniciar el tratamiento con betalactámicos activos frente a P. aeruginosa y neumococos, en monoterapia o asociados con un aminoglucósido los primeros 3-5 días. El tratamiento antibiótico debe mantenerse durante 7-10 días, aunque las pautas de 5 días con levofloxacino y moxifloxacino han sido eficaces. En caso de falta de respuesta, debe buscarse complicaciones que puedan agravar los síntomas (fallo cardíaco, tromboembolia pulmonar, incumplimiento terapéutico) y se recomienda realizar una nueva valoración microbiológica, ya que podría ser debida a microorganismos resistentes, como S. aureus, P. aeruginosa o patógenos atípicos24.
Prevención
Los pacientes deben dejar de fumar y evitar agentes contaminantes e irritantes. Es conveniente también evitar las muchedumbres durante los períodos de epidemias virales.
Se recomienda vacunar frente a la gripe y el neumococo25 (BI). La eficacia de la vacuna frente a Haemophilus spp. no se ha probado.
Infecciones respiratorias en pacientes con bronquiectasias
Etiología
Los patógenos encontrados con más frecuencia son H. influenzae (29-42%), P. aeruginosa (13-31%), S. pneumoniae (6-13%) y, en menor medida, Haemophilus spp., M. catarrhalis, Klebsiella pneumoniae, otras enterobacterias y S. aureus26.
Aproximación diagnóstico-terapéutica
1.Se precisa una evaluación de las posibles causas de bronquiectasias, dado que su diagnóstico y tratamiento pueden enlentecer o detener su evolución (BII).
2.Se requiere cultivo de esputo cada 3 meses, como mínimo, y siempre que ocurran reagudizaciones de las bronquiectasias, con el objetivo de detectar la flora bacteriana presente en estos enfermos, en particular, P. aeruginosa, y guiar el tratamiento en su caso (BIII)27,28.
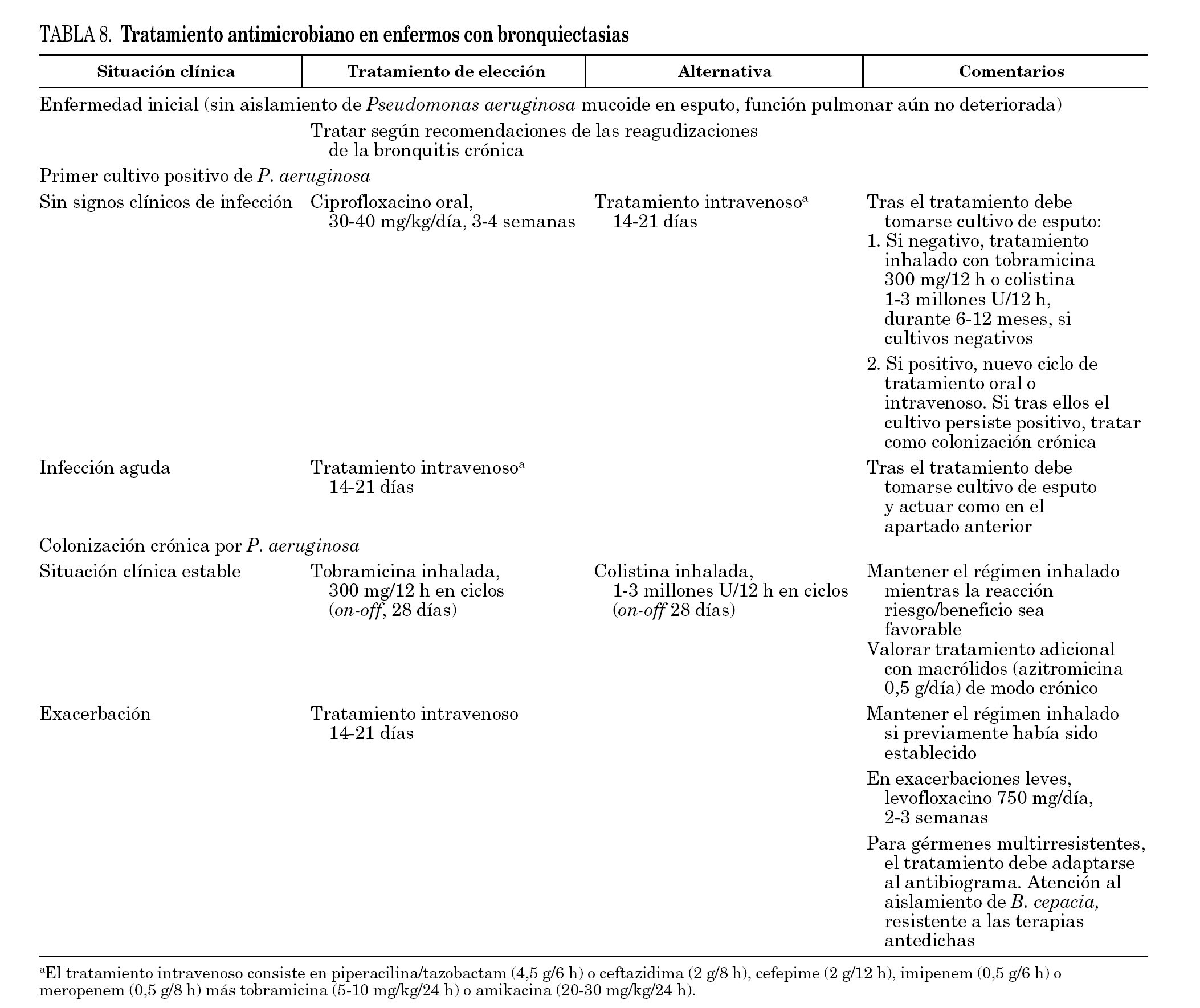
3.Las pautas de tratamiento antimicrobiano se detallan en la tabla 8.
4.En enfermos con bronquiectasias, en situación estable, la administración prolongada de antibióticos por vía sistémica puede proporcionar beneficios respecto al volumen o la purulencia del esputo, sin que se observen claros beneficios en cuanto al número de reagudizaciones (CI)29.
5.Tanto en enfermos con bronquiectasias debidas a fibrosis quística como en los que tienen bronquiectasias de origen idiopático, la administración de antibióticos en forma de aerosol disminuye la purulencia del esputo, mejora los parámetros espirométricos y reduce el número de hospitalizaciones (CI).
6.En las reagudizaciones bacterianas de las bronquiectasias está indicado el tratamiento antibiótico; los fármacos se elegirán en función de la flora probable29. En fases iniciales, el antibiótico de elección es levofloxacino. En fases avanzadas (colonización por P. aeruginosa mucoide, varias agudizaciones previas, aparición de gérmenes resistentes) se prefiere una combinación antibiótica en función de la flora aislada (BI)30,31.
7.En enfermos con bronquiectasias, fundamentalmente en los que presentan fibrosis quística, el tratamiento con macrólidos mejora levemente la cantidad de expectoración, los parámetros espirométricos y la incidencia de nuevas reagudizaciones (CI).
Correspondencia:
Dra. Elisa Cordero Matía.
Servicio de Enfermedades Infecciosas.
Hospital Universitario Virgen del Rocío.
Avda. Manuel Siurot, s/n. 41013 Sevilla. España.
Correo electrónico: mcordero@cica.es
Este documento de consenso está siendo publicado de forma concomitante en la revista Atención Primaria.