La vigilancia y el control de Staphylococcus aureus resistente a la meticilina (SARM) debe ser una prioridad para todos los centros, incluyendo la detección activa de portadores. En este marco nuestro primer objetivo fue determinar la prevalencia de portadores nasales de Staphylococcus aureus sensible a la meticilina (SASM) y SARM entre los estudiantes de medicina del Hospital Clínico San Carlos. Al ser la prevalencia entre el personal sanitario superior a la de la población general, establecimos la hipótesis de que entre los estudiantes aumentaría durante las prácticas clínicas de los 3 últimos años.
MétodosEn 2008 llevamos a cabo una estimación epidemiológica de prevalencia de portadores, realizando un exudado nasal a los estudiantes de tercer curso, y en 2012 se la realizamos a los de la misma promoción cuando estaban en sexto.
ResultadosSe encontró un aumento significativo (p<0,03) de portadores de SASM, pasando del 27 al 46%. No hubo portadores de SARM en tercero, y sí un caso en sexto. El 89% de S. aureus fueron resistentes a la penicilina y el 27% a la eritromicina y la clindamicina. Se aislaron 19 Staphylococcus coagulasa negativos RM que representan un reservorio para la transferencia horizontal de genes, concretamente el gen mecA, a S. aureus.
ConclusionesAumenta la colonización por SASM de forma significativa entre los estudiantes de medicina durante su estancia en el hospital. Adquieren y pueden ser una fuente de patógenos nosocomiales y, por lo tanto, deberían prestar especial cuidado a las medidas higiénicas, como el lavado correcto de manos, durante su actividad hospitalaria.
Staphylococcus aureus is a pathogen of major concern. The emergence of methicillin-resistant S. aureus (MRSA) has increasingly complicated the therapeutic approach of hospital-acquired infections. Surveillance of MRSA and control measures must be implemented in different healthcare settings, including screening programs for carriers. Our first aim was to determine the prevalence of methicillin-susceptible S. aureus (MSSA) and MRSA nasal carriage in medical students from the Clínico San Carlos Hospital (Madrid). As the MRSA carrier rate in healthcare workers is higher than in the general population, we hypothesised that carrier rate could be increased during their clinical practice in their last three years.
MethodsWe performed an epidemiologic al study of the prevalence of S. aureus colonisation among a group of medical students, who were sampled in 2008 in their third-year, and in 2012 when this class was in its sixth year.
ResultsWe have found a significant increase in MSSA carriage, from 27% to 46%. There were no MRSA colonisations in the third-year, but one was found in the sixth-year group. The large majority of strains (89%) of strains were resistant to penicillin, and 27% to erythromycin and clindamycin. As 19 coagulase-negative Staphylococcus MR were also identified, a horizontal transfer of genes, such as mecA gene to S. aureus, could have occurred.
ConclusionsMedical students are both, at risk for acquiring, and a potential source of nosocomial pathogens, mainly MSSA. Therefore, they should take special care for hygienic precautions, such as frequent and proper hand washing, while working in the hospital.
Las infecciones por Staphylococcus aureus resistente a la meticilina (SARM) representan un grave problema de salud pública1,2. Debido a esta repercusión, es fundamental el establecimiento de programas de vigilancia y control en todos los centros hospitalarios, con el objetivo de disminuir su transmisión. Entre las recomendaciones de un documento de consenso, elaborado por varias sociedades científicas españolas, se indica, entre otras medidas, la detección activa de portadores3. La detección activa de colonización asintomática en nuestro país se ha realizado, tanto a los pacientes4 como a los trabajadores sanitarios4,5, mediante la realización de cultivos de cribado que incluyen un frotis nasal. Sin embargo, no hemos encontrado estudios que investiguen el estado de portador entre los estudiantes de medicina, que sí se han realizado en muchos otros países para determinar su papel como reservorio de SARM6-9. La mayor parte de los estudios sitúan la prevalencia de los portadores de S. aureus entre el 10 y el 30% de la población general. Hay que tener en cuenta que existen 2 tipos de portadores: los ocasionales o intermitentes, y los persistentes (20%)10. Si consideramos que la prevalencia de portadores de S. aureus10,11 es superior entre el personal sanitario que en la población general, y que también lo es la colonización por SARM (del 1,5 al 4,35% en EE.UU.)12, es de esperar un aumento de la prevalencia de portadores entre los alumnos tras sus prácticas en el hospital.
Por todo ello, en el presente trabajo nos propusimos realizar una detección activa de portadores de Staphylococcus aureus sensible a la meticilina (SASM) y SARM entre los estudiantes de medicina antes y después de las prácticas clínicas, tras el contacto profesional con los pacientes y el personal sanitario, así como determinar la sensibilidad de los aislados a varios antibióticos, incluyendo la mupirocina, y finalmente evaluar posibles factores asociados.
MétodosSe trata de 2 estudios transversales realizados a la misma promoción de alumnos de medicina con una diferencia de 3 años. Entre octubre y diciembre de 2008 se estudió una muestra constituida por 52 alumnos de tercer curso de medicina de la Universidad Complutense de Madrid, que se encontraban en la facultad antes de iniciar sus prácticas en el Hospital Clínico San Carlos. A los estudiantes, que participaron voluntariamente, se les realizó una toma de exudado nasal. En el tercer trimestre de 2011 se estudió una muestra constituida por 81 alumnos de la misma promoción que se encontraban en sexto curso realizando sus prácticas en el Hospital Clínico San Carlos. A los estudiantes, que participaron voluntariamente, también se les realizó una toma de exudado nasal, y además cumplimentaron un cuestionario. El procesamiento de las muestras se realizó en el laboratorio de microbiología del hospital entre noviembre de 2011 y marzo de 2012.
La toma de muestras se realizó de acuerdo con las indicaciones del documento de consenso3. Inmediatamente se procedió a la siembra en 2 medios de cultivo cromogénicos, selectivos para el aislamiento del género Staphylococcus y diferenciales para S. aureus: el agar chromID SAID (bioMérieux SA) y el agar chromID MRSA (bioMérieux SA) con meticilina, para la identificación de SARM.
El método ID 32 Staph (bioMérieux) se empleó para identificar los Staphylococcus coagulasa negativos resistentes a la meticilina (SCNRM) aislados de las placas de agar cromID MRSA.
El estudio de sensibilidad a los antimicrobianos se realizó mediante el método de difusión en agar MH2 (bioMérieux) siguiendo las indicaciones y los criterios de interpretación del CLSI13. Para detectar la resistencia a la meticilina se utilizó el disco de cefoxitina. El método Epsilon-test (AB Biodisk, Suecia) se utilizó para determinar la sensibilidad a la mupirocina14. Se utilizaron las cepas de S. aureus (ATCC 25923 y ATCC 29213) como control de calidad.
Cuando estaba indicado, se realizó la detección de la producción de beta-lactamasa con disco de nitrocefina y la detección de la resistencia inducible a clindamicina.
Se cumplimentó un cuestionario para recoger los posibles factores asociados al estado de portador, como son el sexo, la sinusitis crónica, la sinusitis aguda, la toma de antibióticos en los 30 días previos a la muestra, los ingresos o intervenciones hospitalarias, y las cirugías locales relacionadas.
El análisis estadístico de los resultados se llevó a cabo con el programa STATA v.11. Cuando la frecuencia esperada fue<5 se utilizó el test de Fisher para evaluar la asociación entre variables cualitativas. Se consideró el estadístico χ2 en el resto de los casos. Como medidas de asociación se calculó la OR, con un intervalo de confianza (IC) del 95%. En todas las comparaciones se realizó la hipótesis nula con una p<0,05.
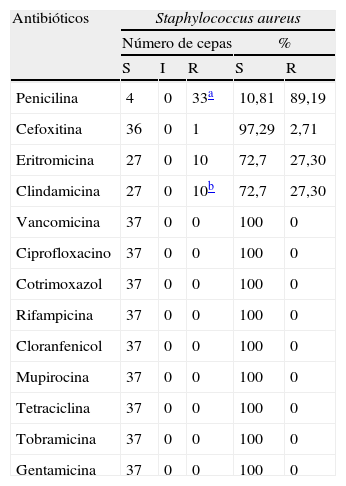
ResultadosEntre los 81 alumnos de sexto curso se encontraron 37 (46,25%) portadores nasales de S. aureus. Uno de ellos (1,25%) resultó portador de SARM. En el estudio realizado en 2008 a 52 alumnos cuando cursaban tercero, 14 (26,92%) resultaron portadores nasales de S. aureus, sin que se hallara ningún caso de SARM. En este periodo de 3 años ha habido un aumento significativo en la prevalencia de portadores nasales de S. aureus (χ2=4,71; p=0,02994). La sensibilidad de las 37 cepas de S. aureus aisladas se muestra en la tabla 1.
Resultados obtenidos al realizar el antibiograma a las 37 cepas de Staphylococcus aureus
| Antibióticos | Staphylococcus aureus | ||||
| Número de cepas | % | ||||
| S | I | R | S | R | |
| Penicilina | 4 | 0 | 33a | 10,81 | 89,19 |
| Cefoxitina | 36 | 0 | 1 | 97,29 | 2,71 |
| Eritromicina | 27 | 0 | 10 | 72,7 | 27,30 |
| Clindamicina | 27 | 0 | 10b | 72,7 | 27,30 |
| Vancomicina | 37 | 0 | 0 | 100 | 0 |
| Ciprofloxacino | 37 | 0 | 0 | 100 | 0 |
| Cotrimoxazol | 37 | 0 | 0 | 100 | 0 |
| Rifampicina | 37 | 0 | 0 | 100 | 0 |
| Cloranfenicol | 37 | 0 | 0 | 100 | 0 |
| Mupirocina | 37 | 0 | 0 | 100 | 0 |
| Tetraciclina | 37 | 0 | 0 | 100 | 0 |
| Tobramicina | 37 | 0 | 0 | 100 | 0 |
| Gentamicina | 37 | 0 | 0 | 100 | 0 |
Una de las cepas de S. aureus (2,71%) resultó resistente a la meticilina (SARM). Se obtuvieron 33 cepas resistentes a la penicilina (89,2%). A todas las cepas sensibles se les realizó la prueba de detección de beta-lactamasa, resultando positiva en una de ellas, que fue interpretada por tanto como resistente. Diez cepas fueron resistentes a la eritromicina (27,3%), y todas ellas presentaron resistencia inducible a la clindamicina. No hubo resistencia a la mupirocina.
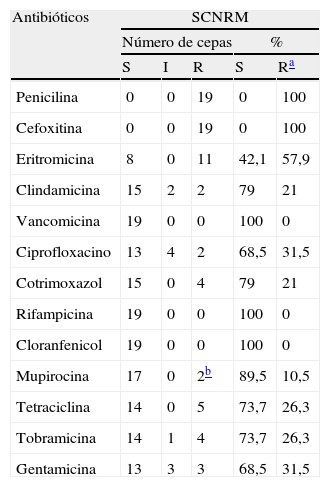
La sensibilidad de los aislados de SCNRM se recoge en la tabla 2. Todos fueron sensibles a la vancomicina, la rifampicina y el cloranfenicol. En los porcentajes de resistencia se incluyen los intermedios. Destacamos un 57,9% de resistencia a la eritromicina y un 21% a la clindamicina (solo una de las cepas presentó resistencia inducible). En cuanto a la mupirocina, 2 cepas (10%) presentaron resistencia de alto nivel. Al hacer la identificación vemos que son Staphylococcus epidermidis, la especie de SCNRM más frecuente (10 cepas) y también la más resistente. Las otras especies identificadas fueron 3 S. xylosus, 2 S. cohnii cohnii y una cepa de cada una de las siguientes especies: S. lentus, S. haemolyticus, S. capitis y S. hominis.
Resultados obtenidos al realizar el antibiograma a los 19 Staphylococcus coagulasa negativos resistentes a la meticilina (SCNRM)
| Antibióticos | SCNRM | ||||
| Número de cepas | % | ||||
| S | I | R | S | Ra | |
| Penicilina | 0 | 0 | 19 | 0 | 100 |
| Cefoxitina | 0 | 0 | 19 | 0 | 100 |
| Eritromicina | 8 | 0 | 11 | 42,1 | 57,9 |
| Clindamicina | 15 | 2 | 2 | 79 | 21 |
| Vancomicina | 19 | 0 | 0 | 100 | 0 |
| Ciprofloxacino | 13 | 4 | 2 | 68,5 | 31,5 |
| Cotrimoxazol | 15 | 0 | 4 | 79 | 21 |
| Rifampicina | 19 | 0 | 0 | 100 | 0 |
| Cloranfenicol | 19 | 0 | 0 | 100 | 0 |
| Mupirocina | 17 | 0 | 2b | 89,5 | 10,5 |
| Tetraciclina | 14 | 0 | 5 | 73,7 | 26,3 |
| Tobramicina | 14 | 1 | 4 | 73,7 | 26,3 |
| Gentamicina | 13 | 3 | 3 | 68,5 | 31,5 |
En el análisis de los posibles factores asociados al estado de portador se observó un mayor número de casos de sinusitis crónica entre los estudiantes portadores, mientras que ninguno de los estudiantes que habían tomado antibióticos resultó ser portador de S. aureus. Sin embargo, ninguna asociación resultó ser estadísticamente significativa.
DiscusiónEn nuestro estudio hemos encontrado una prevalencia de portadores de S. aureus en los alumnos pre-clínicos del 27%, que se halla en el intervalo descrito para la población general (26-32%)15, como era de esperar al no haber tenido aún contacto con el ambiente hospitalario. No encontramos cepas resistentes a la meticilina, posiblemente debido al tamaño de la muestra; la prevalencia encontrada tanto en población general como en alumnos pre-clínicos se sitúa entre el 0,8 y el 1,8%15,16.
El aumento observado entre los alumnos de sexto curso está en concordancia con los datos publicados. Güçlü et al.17 observaron una relación con el tiempo de exposición al ambiente hospitalario, pasando la colonización del 13,4% en los alumnos preclínicos, al 34% en los de tercer y cuarto cursos, y hasta al 42% en los alumnos de quinto. Rohde et al.6 indican que permanece estable, pero el tiempo de seguimiento es de un semestre. Algunos ponen de manifiesto que es más alta entre estudiantes de medicina que en otro tipo de universitarios18. Otros solo observan aumento en la colonización por SARM7 con un 4,5% de portadores en los alumnos clínicos, entre los que nosotros encontramos un 1,25%. La prevalencia de SARM en trabajadores sanitarios se encuentra entre el 1,5 y el 4,3%12,19,20. En una revisión de 31 estudios realizados en países europeos, con oscilaciones entre el 1 y más del 20%, la prevalencia media de SARM en trabajadores sanitarios se ha situado en el 4,6%21.
En cuanto a los posibles factores asociados al estado de portador de S. aureus, se ha descrito que los varones de mayor edad, que padecen sinusitis crónica y que han estado hospitalizados previamente, presentan un mayor riesgo de ser portadores22, y que la toma de antibióticos en las 4 semanas previas es un factor de protección22. En nuestro estudio se observó un mayor número de casos de sinusitis crónica entre los estudiantes portadores, mientras que ninguno de los estudiantes que habían tomado antibióticos resultó ser portador de S. aureus. Sin embargo, no se obtuvo significación estadística entre estas asociaciones. Otros autores consideran que es un fenómeno complejo y multifactorial23.
En cuanto a la sensibilidad a los antimicrobianos de los aislados de S. aureus, el 89% fueron resistentes a penicilina, porcentaje igual al encontrado los años 2002 y 2006 en el estudio multicéntrico español y algo inferior al encontrado en años anteriores24. En los hospitales españoles ha habido un incremento continuo de la prevalencia de las cepas SARM entre los aislados clínicos, desde el 1,5% en 1986 al 31,2% en 2002, estabilizándose en 2006 con un 29,2%24. En nuestro estudio la cepa aislada representa un 2,7% de resistencia a la meticilina en S. aureus, siendo acorde con el de algunos estudios realizados en estudiantes de medicina22, aunque resulta inferior a lo publicado en otros, con un 10%17. Al igual que nosotros, apreciaron un incremento en la resistencia a la meticilina en los estudiantes clínicos, pero no resultó ser estadísticamente significativa17.
En cuanto a los antibióticos no beta-lactámicos ensayados, se obtuvo un 27% de cepas de S. aureus resistentes a la eritromicina y a la clindamicina, que se encuentra en el intervalo de resistencia a los macrólidos descrito por otros autores en cepas de portadores22. Todas las cepas de S. aureus resultaron sensibles a la vancomicina, como era de esperar9,19,24, y también a la rifampicina y al cloranfenicol, que presentan pocas resistencias9, incluso entre las de origen clínico24. La resistencia al ciprofloxacino, al cotrimoxazol, a la gentamicina, a la tobramicina y a la tetraciclina es elevada entre los aislados de pacientes en nuestro país24, aunque afortunadamente es mucho menor (1 al 5%) en portadores19,22. Al igual que en el estudio de Gualdoni et al.9, con estudiantes en Viena, nosotros no encontramos resistencias a estos antibióticos ni a la mupirocina, por lo que podemos concluir que las cepas de nuestros portadores de S. aureus eran poco resistentes a los antibióticos.
Las cepas de SCN resistentes a meticilina aisladas suponen un 23% de portadores de SCNRM, acorde con el porcentaje superior de resistencia a la meticilina existente entre los aislados clínicos de este grupo24. Fueron identificadas a nivel de especie, y la más frecuente fue Staphylococcus epidermidis, como ocurre entre los aislados clínicos24. En Viena, el 2,5% de los estudiantes fueron portadores de S. epidermidis resistente a la meticilina9. Presentaron resistencias asociadas a macrólidos, quinolonas, aminoglucósidos y otros antibióticos, de acuerdo con la co-resistencia de este grupo24.
La resistencia a la meticilina en el género Staphylococcus es debida a la adquisición de una PBP alterada, la PBP2a, codificada por el gen mecA25. Algunos elementos del mecA contienen ADN de otras especies de Staphylococcus, y existen evidencias de la transferencia horizontal in vitro26 e in vivo27 del gen entre SCN resistentes a la meticilina y S. aureus, dando lugar a nuevas cepas de SARM.
Los estudiantes de medicina están en riesgo tanto de desarrollar infecciones como de ser una potencial fuente de S. aureus e incluso de cepas resistentes. Por lo tanto, deberían prestar un cuidado especial a las medidas higiénicas, como el lavado correcto de manos y el uso de mascarillas cuando resulte necesario durante su actividad hospitalaria.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores desean agradecer a la Dra. María Elisa Calle Purón el haberles facilitado el contacto con los alumnos de sexto curso de medicina de la UCM.