Describir las características epidemiológicas de un importante brote de tuberculosis en el ámbito universitario y los principales factores de riesgo asociados.
MétodoSe realizó un análisis descriptivo de los datos recogidos de las personas enfermas y de los contactos. Para el estudio de contactos se siguieron las pautas establecidas en el Programa de Tuberculosis de la Comunidad Autónoma del País Vasco. Seis de las cepas del brote fueron enviadas al Centro Nacional de Microbiología para su tipado molecular.
ResultadosEl número total de casos del brote fue de 11. La tasa de infección tuberculosa en el aula del caso índice, incluidas las personas enfermas, fue del 88,1% (59 infectados y solo 8 no infectados). La demora diagnóstica del caso índice fue de 260 días, y en los otros 8 casos sintomáticos osciló entre 10 y 70 días. El patrón obtenido por las 2técnicas de genotipado fue idéntico en las 6 cepas estudiadas.
ConclusionesLa gran demora diagnóstica del caso índice auténtico, que se diagnosticó en el estudio de contactos, y las malas condiciones de ventilación del aula determinaron el alto número de casos secundarios asociados a este brote.
To describe the epidemiological characteristics of a large tuberculosis outbreak in the university environment and the main risk factors associated with it.
MethodA descriptive analysis of the data collected from sick individuals and their contacts was made. For the contact tracing, the guidelines established in the Tuberculosis Programme of the Autonomous Community of the Basque Country were followed. Six of the outbreak strains were sent to the National Centre of Microbiology for molecular typing.
ResultsThe total number of cases of the outbreak was 11. The rate of tuberculosis infection in the classroom of the index case, including the sick individuals, was 88.1% (59 infected and only 8 uninfected). The diagnostic delay of the index case was 260 days, and in the other 8 symptomatic cases it ranged between 10 and 70 days. The pattern obtained by the 2genotyping techniques was identical in the 6 strains studied.
ConclusionsThe long diagnostic delay of the authentic index case, which was diagnosed in the contact tracing, and the poor ventilation conditions of the classroom, determined the high number of secondary cases associated with this outbreak.
La tuberculosis (TB) es una enfermedad de carácter transmisible que supone un grave problema de salud pública en el mundo. Su incidencia ha bajado en el País Vasco aproximadamente una media de un 5% anual en los últimos 10 años hasta alcanzar una tasa de 12,7 casos por 100.000 habitantes en 2016. La tasa global en España, según la Red Nacional de Vigilancia Epidemiológica, fue de 10,8 por 100.000 en 20141.
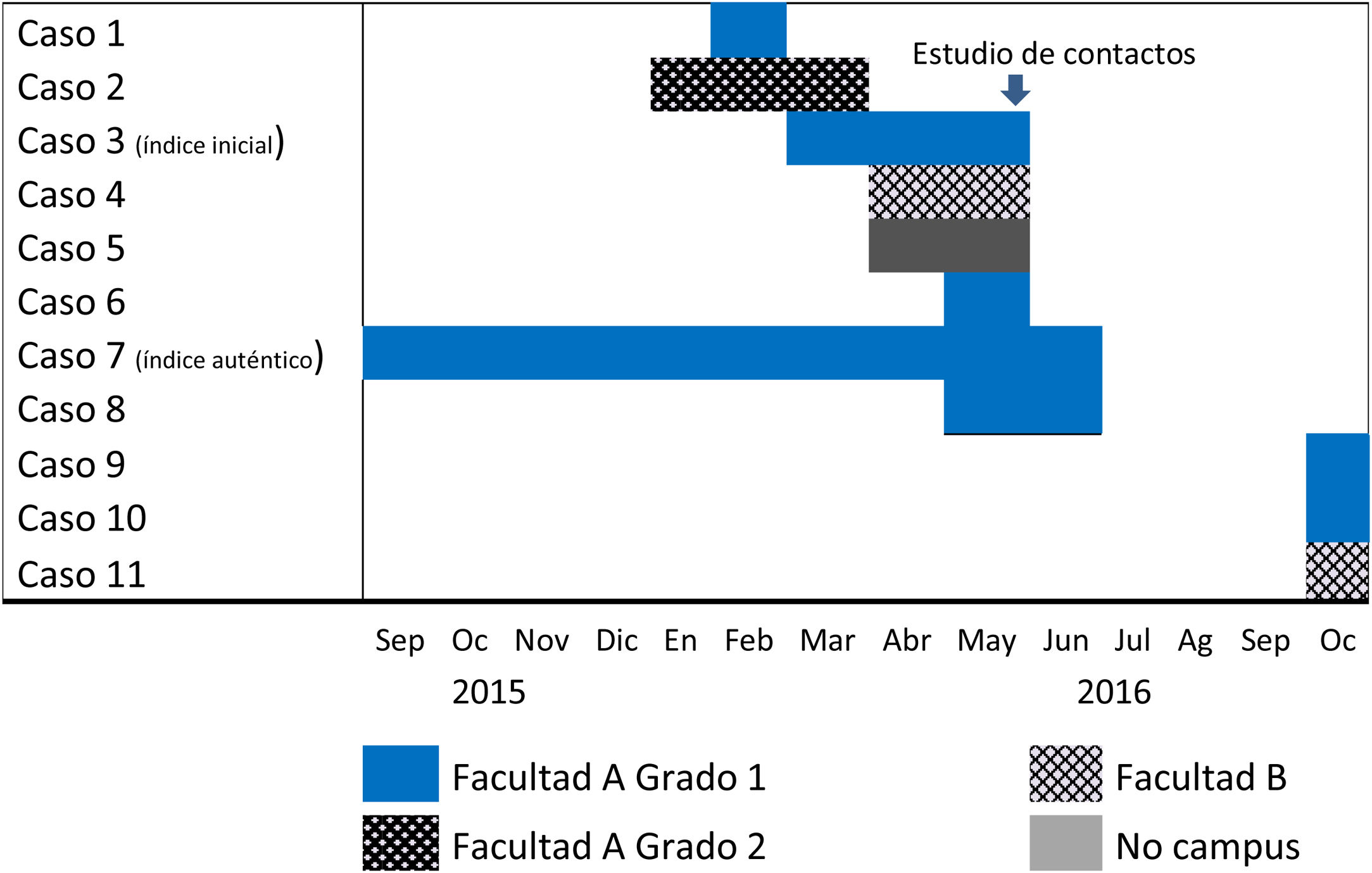
Es frecuente la ocurrencia de brotes de TB en instituciones educativas, incluida la universidad2-4. Informamos de un brote ocurrido en el campus universitario de Leioa (Vizcaya), en la Universidad del País Vasco, que contabilizó un total de 10 casos secundarios en un periodo de un año, el mayor de los brotes registrados en el ámbito universitario en nuestro medio.
El caso índice inicial fue un alumno de 18 años diagnosticado en mayo de 2016 de TB pulmonar con baciloscopia y cultivo positivos en broncoaspirado, con imágenes radiológicas cavitadas. En su estudio familiar no se detectó ningún caso de infección tuberculosa. Estudiaba primer curso del grado 1, en la facultad A del campus. En el mes de febrero de 2016, otro alumno de esa misma clase había sido diagnosticado de TB pleural.
La semana siguiente al diagnóstico del caso índice se puso en marcha el estudio de contactos (EECC) al alumnado y profesorado de su clase, en locales de la propia universidad. No acudió al estudio un alumno que se encontraba enfermo y que resultó diagnosticado de TB pleural en su hospital de referencia.
Además de estos 3casos, 2meses antes, un alumno de otro curso, de un grado distinto en la misma facultad A, había sido diagnosticado de TB pulmonar bacilífera. Se hizo EECC a un total de 40 personas del ámbito familiar, social y universitario, y solo se detectó una infección tuberculosa latente (ITL) en contacto íntimo.
En el transcurso del estudio tuvimos conocimiento de que una alumna de otra facultad (B), del mismo campus, había sido también diagnosticada de TB pleural en un hospital de fuera de nuestra comunidad autónoma.
Dado el contexto de microepidemia, el estudio se extendió al alumnado de otros cursos que compartía al menos una asignatura con el caso índice, y sus compañeros de la residencia de estudiantes.
En el mes de octubre de 2016, una vez finalizado el EECC, fue diagnosticada de TB pleural otra alumna de la facultad B, de otro grado.
El estudio se realizó de acuerdo con las pautas establecidas en el Programa de Control de Tuberculosis de la Comunidad Autónoma del País Vasco5, con el objetivo de buscar el foco del brote, detectar posibles casos de enfermedad activa e iniciar un rápido tratamiento, en su caso, así como diagnosticar y prescribir tratamiento preventivo a los casos con ITL.
MetodosPara la realización del EECC se siguió el esquema de círculos concéntricos, y se incluyó en el primer círculo al alumnado de la misma clase que el caso índice, con una convivencia media diaria de 5 horas, 5 días a la semana. Se realizó la prueba de la tuberculina mediante la técnica de Mantoux con 2 U de PPD RT23. Se consideró ITL una prueba de Mantoux positiva leída a las 48 h, con una induración de 5 o más mm, independientemente de su estatus vacunal. Simultáneamente a la prueba del Mantoux, se les realizó una prueba de detección de interferón γ (IGRA) (Quantiferon TB-Gold). A quienes resultaron negativos a las 2pruebas se les volvió a realizar a las 8 semanas del último contacto, considerándose viraje de la tuberculina cuando se objetivó un incremento de 6mm o más con respecto a la anterior prueba. Se consideró ITL si cualquiera de las pruebas realizadas resultó positiva. A todos se les hizo una radiografía de tórax.
Se consideró segundo círculo al alumnado de otros cursos que compartía alguna asignatura con el caso índice, al profesorado y a los compañeros de residencia. En este caso se realizó IGRA, y a aquellos que resultaron positivos se les hizo radiografía de tórax.
Personal facultativo especialista en Neumología realizó el diagnóstico de enfermedad activa o latente y, en su caso, prescribió el tratamiento.
Se pasó una encuesta epidemiológica a todos los casos con relación a sus hábitos diarios en la universidad, para encontrar el vínculo epidemiológico entre ellos: modo de transporte, horarios, cafetería, comedor, biblioteca, salas de estudio u otras instalaciones comunes, asistencia a lugares de ocio, fiestas u otros eventos.
Se verificaron las condiciones de ventilación de las aulas.
Se enviaron las cepas de Mycobacterium tuberculosis disponibles al laboratorio de Micobacterias del Centro Nacional de Microbiología para su genotipado mediante PCR-RFLP de la secuencia de inserción IS6110 y mediante MIRU24.
Se siguieron los casos de TB relacionados con el campus que se diagnosticaran en los meses posteriores al brote y se enviaron las cepas al laboratorio de referencia para su genotipado, por si se producían más casos relacionados con el brote.
Consideramos caso índice inicial al primer enfermo que evidenció la existencia del brote, y caso índice auténtico a aquel que con mayor certeza actuó como origen del brote.
Se hizo seguimiento del cumplimiento del tratamiento tanto de las personas enfermas como de las diagnosticadas de ITL, y se clasificaron como completo, rechazado, perdido en el seguimiento o retirado por efectos adversos.
Se realizó un análisis descriptivo de los datos recogidos de las personas enfermas y de los contactos. Se estimó la tasa de ataque de enfermedad activa y latente, utilizando el riesgo relativo y su intervalo de confianza (IC) del 95% para evaluar las diferencias entre los distintos grupos de exposición. Se analizó la concordancia entre Mantoux e IGRA mediante el índice kappa de Cohen para aquellas personas en que se obtuvieron resultados para ambas pruebas. Se consideraron significativos los valores de p<0,05. Se utilizó el paquete estadístico EpiInfo versión 7.2.2.2.
El estudio es una intervención de salud pública desarrollada en el contexto del programa de TB del País Vasco y recoge los resultados del EECC, por lo que los participantes fueron informados verbalmente y su consentimiento se recogió también de manera verbal.
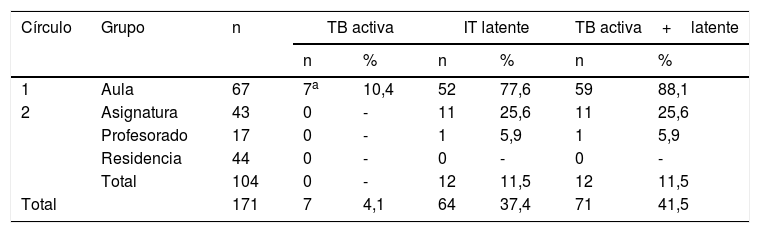
ResultadosSe censaron para estudio 64 contactos del aula del caso índice, 45 hombres y 19 mujeres, excluidos los 3 casos de enfermedad ya diagnosticados en el aula. Su media de edad fue de 18 años. Como resultado del estudio se detectaron 4 nuevos casos, por lo que el número total de personas enfermas en el aula, incluido el caso índice, fue de 7, lo que supone una tasa de ataque del 10,4%. El número de personas con ITL fue de 52, tasa de ITL del 77,6%, con tan solo 8 alumnos no infectados, de un total de 67. La tasa de ataque de enfermedad total, activa o latente, en el aula fue del 88,1%. En la primera vuelta del EECC, para las 53 personas en que se obtuvieron resultados para las 2pruebas, Mantoux e IGRA, se obtuvo un índice kappa de 0,446: fueron positivas a ambas pruebas 32 personas y negativas a ambas 9 (concordancia=77%; p <0,01) y presentaron discordancia las otras 12 (8 IGRA [+] y Mantoux [−] y 4 IGRA [−] y Mantoux [+]).
En el segundo círculo se censaron 133 personas, de las que se estudiaron 104 y no acudieron a estudio 29 (21,8%), todas ellas pertenecientes al grupo del alumnado que solo compartía alguna asignatura con el caso índice. De las 104 personas estudiadas, 15 tuvieron ITL, lo que supone una tasa de infección del 14,4%. No se detectó ninguna persona enferma. Entre los 44 compañeros de la residencia donde vivía el caso índice, no se detectó ninguna persona infectada. La tasa de ataque de ITL para el alumnado que compartía alguna asignatura fue del 25,6%. Solo un profesor, de los 17 estudiados, resultó infectado (tabla 1).
Enfermedad tuberculosa activa o latente según grupo de exposición
| Círculo | Grupo | n | TB activa | IT latente | TB activa+latente | |||
|---|---|---|---|---|---|---|---|---|
| n | % | n | % | n | % | |||
| 1 | Aula | 67 | 7a | 10,4 | 52 | 77,6 | 59 | 88,1 |
| 2 | Asignatura | 43 | 0 | - | 11 | 25,6 | 11 | 25,6 |
| Profesorado | 17 | 0 | - | 1 | 5,9 | 1 | 5,9 | |
| Residencia | 44 | 0 | - | 0 | - | 0 | - | |
| Total | 104 | 0 | - | 12 | 11,5 | 12 | 11,5 | |
| Total | 171 | 7 | 4,1 | 64 | 37,4 | 71 | 41,5 | |
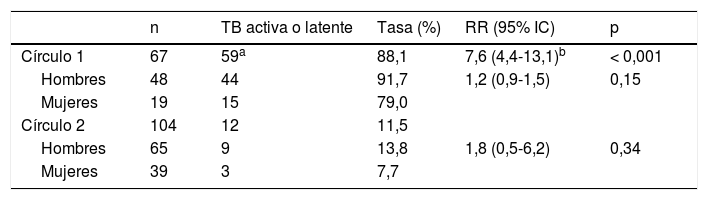
Entre los 171 contactos estudiados, pertenecer al círculo 1 estuvo significativamente asociado con un mayor riesgo de tener enfermedad tuberculosa activa o latente que haber sido clasificado como del círculo 2 (riesgo relativo=7,6; IC 95%: 4,4-13,1). La tasa de enfermedad activa o latente fue menor para las mujeres, en ambos círculos, pero esta diferencia no fue estadísticamente significativa (tabla 2).
Después de una valoración individual del tiempo de exposición, la radiología de tórax, la sintomatología y el riesgo de enfermedad, se prescribieron un total de 64 tratamientos de ITL, de los que 6 se rechazaron, 6 fueron retirados por indicación médica debido a su toxicidad, 3 se perdieron en el seguimiento y 49 fueron cumplimentados con éxito (76,6%).
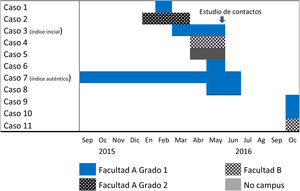
De entre los casos detectados en el EECC, uno de ellos había iniciado síntomas respiratorios en septiembre del año anterior, al principio del curso, por lo que fue considerado el caso índice auténtico (fig. 1). Se trataba de un caso bacilífero que presentaba una radiografía de tórax con imagen cavitada. Este alumno tomaba la misma línea de autobús de la universidad, y en horarios similares, que el primer caso de la facultad B. Además, tenía un amigo no universitario que también había sido diagnosticado de TB pleural en una clínica privada en el mes de abril.
No se encontraron nexos epidemiológicos de interés entre los casos detectados en el aula del caso índice auténtico en la facultad A y el alumno de otro grado de esa misma facultad. No coincidían en el mismo tiempo en las aulas ni tenían profesores comunes, y no compartían otros espacios de ocio fuera de la universidad. Tampoco se encontró ningún nexo entre el caso índice auténtico y el último caso diagnosticado de la facultad B.
Las condiciones de ventilación de la clase que ocupaba el alumnado del curso donde estudiaba el caso índice eran muy deficientes, sin ventilación forzada y sin ninguna sistemática de apertura de ventanas, a pesar de que disponían de grandes ventanales.
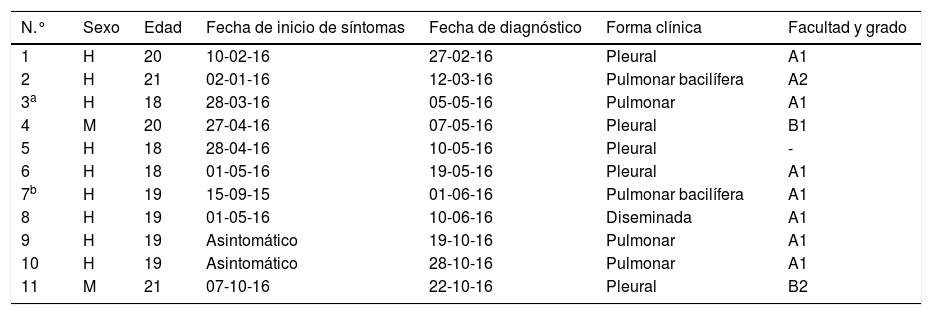
Características de los enfermosLos casos de enfermedad tuberculosa ligados a este brote son 11: 2 mujeres y 9 hombres, de entre 18 y 21 años. Fueron diagnosticados en 8centros hospitalarios públicos distintos, 2de ellos de fuera de nuestra comunidad autónoma y uno en un hospital de la red privada. La forma clínica fue pleural en 5 casos, pulmonar en 5 y otro tuvo una forma diseminada con localización pleural, pulmonar y abdominal. Dos de los casos tuvieron baciloscopia de esputo positiva, y otros 2tuvieron baciloscopia y cultivo positivos en broncoaspirado. Cuatro fueron diagnosticados en el EECC, 2de ellos en la segunda parte del estudio, que tuvo lugar después de las vacaciones de verano. La demora diagnóstica desde el inicio de síntomas, para los 9 casos sintomáticos, osciló entre 10 y 260 días, con una mediana de 18 días. Ninguno de los casos requirió hospitalización (tabla 3).
Casos de enfermedad tuberculosa, por fecha de diagnóstico
| N.° | Sexo | Edad | Fecha de inicio de síntomas | Fecha de diagnóstico | Forma clínica | Facultad y grado |
|---|---|---|---|---|---|---|
| 1 | H | 20 | 10-02-16 | 27-02-16 | Pleural | A1 |
| 2 | H | 21 | 02-01-16 | 12-03-16 | Pulmonar bacilífera | A2 |
| 3a | H | 18 | 28-03-16 | 05-05-16 | Pulmonar | A1 |
| 4 | M | 20 | 27-04-16 | 07-05-16 | Pleural | B1 |
| 5 | H | 18 | 28-04-16 | 10-05-16 | Pleural | - |
| 6 | H | 18 | 01-05-16 | 19-05-16 | Pleural | A1 |
| 7b | H | 19 | 15-09-15 | 01-06-16 | Pulmonar bacilífera | A1 |
| 8 | H | 19 | 01-05-16 | 10-06-16 | Diseminada | A1 |
| 9 | H | 19 | Asintomático | 19-10-16 | Pulmonar | A1 |
| 10 | H | 19 | Asintomático | 28-10-16 | Pulmonar | A1 |
| 11 | M | 21 | 07-10-16 | 22-10-16 | Pleural | B2 |
Brote UPV, 2016.
El caso índice auténtico tuvo una demora diagnóstica de 260 días. Comenzó a principio de curso con un cuadro inespecífico de tos, expectoración y un episodio de dolor costal, que consultó con su médico de Atención Primaria por primera vez en enero, y que fue catalogado como catarro de vías altas. El paciente volvió a consulta por el mismo cuadro hasta en 2ocasiones, a finales de enero y en mayo. No se le prescribió tratamiento antibiótico. Finalmente fue diagnosticado en el EECC. Su radiografía de tórax mostraba una imagen cavitada y la microscopia directa de esputo mostró abundantes bacilos.
Todos los casos cumplimentaron su tratamiento satisfactoriamente, con curación.
Estudio microbiológicoTodas las cepas aisladas fueron sensibles a todos los fármacos de primera línea. Se enviaron al laboratorio de referencia de micobacterias del Centro Nacional de Microbiología las cepas disponibles: 3 de los casos del aula del caso índice auténtico en la facultad A, incluida la de este último, las 2 cepas de los casos de la facultad B y la del amigo del caso índice auténtico que no estudiaba en el campus. El patrón obtenido por las 2técnicas de genotipado fue idéntico en las 6 cepas estudiadas. Los primeros resultados se recibieron en julio, con 5 cepas idénticas. Posteriormente, en enero se envió la cepa del último caso diagnosticado, y se verificó que también pertenecía al brote.
DiscusiónEn este brote, la hipótesis más plausible es que la fuente de infección fuera el alumno del aula del caso índice inicial de la facultad A, diagnosticado en el EECC. Era un caso bacilífero que tenía síntomas desde el inicio de curso y que, probablemente, contagió a sus compañeros de aula, al otro alumno de su misma facultad pero de otro grado distinto, a su amigo de fuera de la universidad y a las 2alumnas de la facultad B, una de las cuales tenía en común con él que tomaban la misma línea de autobús y a las mismas horas. No podemos descartar que algunos de los casos del brote fueran casos terciarios, ya que hubo un caso secundario también bacilífero y 2con baciloscopia positiva en broncoaspirado.
El principal factor determinante para la aparición de este brote en el entorno universitario ha sido, sin duda, la importante demora diagnóstica del caso índice auténtico. Este es un factor muy frecuentemente referido en la aparición de brotes en el entorno escolar, sobre todo en los países de baja endemia tuberculosa6-9. En España, en los últimos años, también han sido descritos brotes en los que la demora diagnóstica ha sido un factor contribuyente importante10-14. La progresiva disminución de la incidencia de esta enfermedad en nuestro medio hace que su hallazgo sea cada vez más raro, por lo que son necesarias estrategias para recordar, tanto a los profesionales como a la población, que la TB es todavía un problema de salud pública en nuestro medio. Los profesionales deberían sospechar TB ante la presencia de tos y expectoración de más de 15 días de evolución.
El segundo factor que ha facilitado la transmisión del bacilo en el aula es la mala ventilación. La ventilación natural persigue el movimiento natural del aire para lograr la dilución y eliminación de núcleos de gotitas infecciosas. Por esta razón, la ventilación mediante apertura de ventanas es una medida ambiental muy eficaz para la prevención de la TB. No es el primer brote descrito en el ámbito escolar en el que este factor ha sido determinante para su desarrollo15,16. Debemos, por tanto, insistir en hacer llegar a las autoridades educativas, y a la población en general, la importancia de esta eficaz medida.
La alta prevalencia de infección y enfermedad observadas en este brote señalan que, después de un largo periodo de exposición, en un ambiente hacinado, la tasa de infección y de enfermedad pueden ser extraordinariamente altos17-19. En una revisión de 95 estudios de contactos de países de ingresos bajos y medios, la prevalencia de infección tuberculosa encontrada entre los contactos íntimos fue del 51,5%20.
Dado el alto riesgo del colectivo estudiado, el equipo responsable del EECC decidió realizar Mantoux e IGRA a los contactos del círculo 1 con objeto de aumentar la sensibilidad. La concordancia observada entre las 2pruebas realizadas a los contactos del primer círculo es similar a la que obtuvimos en un estudio específico con este fin21, que fue del 72% en contactos de alto riesgo, con un índice kappa de 0,473.
En nuestro programa de control de TB se recomienda hacer EECC de los casos pleurales solo cuando estos se producen en niños. Debemos revisar este punto, ya que si hubiésemos hecho el EECC cuando se diagnosticó el primer caso, de localización pleural, 2meses antes del diagnóstico del caso índice inicial, puede que hubiéramos evitado casos de enfermedad y, sin duda, de infección.
Uno de los problemas de los estudios de contactos de TB suele ser el pobre cumplimiento del tratamiento prescrito a las personas infectadas. El programa de TB de Galicia informó un cumplimiento de TITL del 77,3%, y el de la ciudad de Barcelona del 68,9%22,23. El 61% de las más de 50.000 personas a quienes se prescribió tratamiento de ITL en un periodo de 8 años en Texas cumplieron su tratamiento24. En nuestro caso, el cumplimiento del tratamiento de ITL ha sido bueno.
El estudio de epidemiología molecular de las cepas del brote fue determinante para conocer si los casos que no eran de la misma aula del caso índice pertenecían o no al brote, y su utilidad ha sido descrita también en el estudio de otros brotes en el entorno escolar en España25.
El brote tuvo un gran impacto mediático y generó gran preocupación entre la comunidad educativa de la universidad y sus familias. Para minimizar esta preocupación y para la buena marcha del estudio fue muy importante la buena coordinación entre el equipo de salud pública responsable del estudio y las autoridades de la universidad.
Los casos fueron diagnosticados en 8centros sanitarios distintos, lo que dificultó la fluidez de la información, aunque esto no fue relevante para la gestión del brote. Funcionó muy bien la coordinación de los 5 laboratorios que conservaban las cepas relacionadas con el brote para su envío al laboratorio de referencia.
Esta investigación tuvo varias limitaciones. En primer lugar, la dificultad de identificar un censo real de contactos. Los listados facilitados por las autoridades de la universidad respondían al alumnado matriculado en alguna asignatura impartida en el curso donde estudiaba el caso índice, pero no era posible distinguir quiénes asistían a clase con regularidad. Es probable que el motivo por el que parte de los estudiantes no acudieron al estudio fue porque habitualmente no asistían a clase.
Además, la selección de contactos en estas edades es compleja porque tienen múltiples interrelaciones y actividades sociales multitudinarias en las que es difícil identificar los contactos8,26. Quizá esa haya sido la razón por la que no hemos podido determinar los vínculos epidemiológicos entre el caso índice auténtico y alguno de los casos secundarios.
En nuestra comunidad autónoma no se realiza de manera sistemática caracterización molecular de las cepas de TB, por lo que desconocemos si esta agrupación de casos se presenta de manera aislada o, por el contrario, pertenece a un clúster mayor. Sería interesante saber si esta cepa es responsable de otras agrupaciones de casos.
Conflicto de interesesNinguno.
A las enfermeras gestoras de casos y al personal facultativo de los Servicios de Neumología de la Comunidad Autónoma del País Vasco que colaboraron en la gestión de los casos y contactos de cada zona.
A los Servicios de Epidemiología de Álava y Guipúzcoa, y al Servicio de Epidemiología de Navarra.
A los Laboratorios de Microbiología de los Hospitales de Osakidetza, del Complejo Hospitalario de Navarra y al Laboratorio Medikosta.
Al Decanato de la Facultad de Ciencia y Tecnología de la UPV, que colaboró y facilitó la organización del estudio de contactos.