Introducción
El virus del papiloma humano (VPH) es la causa de un amplio número de situaciones patológicas, tanto en el varón como en la mujer, siendo las más frecuentes los condilomas acuminados o verrugas genitales.
Durante muchos años se han considerado estos condilomas como una patología de escasa relevancia clínica, pero varios estudios que se iniciaron a partir de 1980 han establecido la asociación del VPH con diversos procesos malignos neoplásicos del área genitourinaria y especialmente con aquellos que se localizan en el cérvix uterino.
Hasta este momento se han aislado unos 100 genotipos, de los que aproximadamente 42 se han localizado en el área genital. Según su asociación con el cáncer de cérvix se han agrupado en dos categorías: de alto riesgo oncogénico y de bajo riesgo oncogénico1.
En las lesiones en las que se localiza VPH de bajo riesgo (VPH-BR), éste se encuentra en forma episómica, aislado del genoma celular. Los VPH de alto riesgo (VPH-AR) por el contrario, se encuentran integrados en el genoma de la célula huésped o de las células neoplásicas. Éstas expresan las oncoproteínas E6 y E7 (región E, expresión temprana y los genes 6 y 7 que codifican las proteínas implicadas en los procesos de replicación, transcripción y transformación celular).
La prevalencia del VPH puede variar mucho según las poblaciones. En un estudio epidemiológico realizado en varios países del mundo, con representación de todos los continentes, en mujeres con citología normal, se encontró una prevalencia muy amplia, siendo los valores mínimos en España (1,4%) y los más altos en Nigeria (25,6%)2.
Por estudios ya realizados, se ha estimado que aproximadamente del 3 al 10% de las mujeres infectadas tendrán una infección persistente a lo largo de los años3; estas son las que constituyen el grupo de alto riesgo para progresión hacia el cáncer cervical.
El estudio del genotipo de VPH que infecta el cérvix es importante por varios motivos, pero principalmente por sus implicaciones pronósticas. Es necesario distinguir los de alto riesgo oncogénico de los de bajo riesgo, por su valor pronóstico en la prevención del cáncer de cérvix. Así mismo, el genotipado del VPH es necesario para estudios epidemiológicos y diagnóstico de las infecciones por VPH en pacientes individuales y en poblaciones, pues del genotipo van a depender factores tan importantes como la gravedad de la infección, los individuos más expuestos o el área de distribución geográfica.
La citología o técnica de Papanicolaou utilizada habitualmente como cribaje para prevenir el cáncer de cérvix tiene una sensibilidad limitada para detectar lesiones precancerosas, además de otros inconvenientes como el posible diagnóstico erróneo si se considera únicamente el resultado de la citología. Según algunos autores la utilización de técnicas de biología molecular puede aumentar la sensibilidad de la detección sistemática de las lesiones precancerosas hasta cerca del 100% para las lesiones de alto grado4.
También es importante detectar la presencia de VPH-AR en muestras cervicales con lesiones de presencia de células escamosas alteradas de significado incierto (ASCUS) y lesiones escamosas intraepiteliales de bajo grado (L-SIL) pues éstas pueden evolucionar a lesiones escamosas intraepiteliales de alto grado (H-SIL)/cáncer, o bien remitir espontáneamente sin ningún tratamiento.
Por los trabajos recientes de Bosch et al5, se conocen los distintos genotipos del VPH. Un total de 15 fueron clasificados en tipos de alto riesgo oncogénico (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73 y 82); 3 de probable alto riesgo oncogénico (26, 53 y 66), y 12 de bajo riesgo oncogénico (6, 11, 40, 42, 43, 44, 54, 61, 70, 72, 81 y CP6108).
El desarrollo de pruebas de biología molecular que detectan VPH y específicamente VPH-AR, debido a su alta sensibilidad, tienen un alto valor en programas de cribado de prevención del cáncer cervical, para seleccionar aquellas mujeres con lesiones histológicas susceptibles de evolucionar a lesiones de alto grado o carcinoma. Estas pruebas unidas a la citología permiten reducir los costes del cribado del cáncer de cuello uterino, y son muy útiles en la prevención del cáncer de cérvix.
Diversos estudios han puesto de manifiesto que ciertos genotipos de VPH, en concreto el 16 y 18, están implicados en la mayoría de las lesiones precancerosas de alto grado y del cáncer cervical; así mismo, el genotipo 16 es el más frecuente entre los de alto riesgo en todo el mundo, variando su prevalencia en mujeres con citología normal entre el 43,9% en Filipinas hasta el 72,4% en Marruecos; en cuanto al genotipo 18, se encuentra en el 4,4% de las mujeres en Colombia y hasta el 27,9% en Filipinas6.
El objetivo del presente estudio es utilizando 2 técnicas complementarias de detección del VPH (captura de híbridos [CH] y reacción en cadena de la polimerasa [PCR]), relacionar el estudio citológico y/o la biopsia de cérvix con la presencia de distintos genotipos del VPH, para conocer la influencia de éstos en la producción de lesiones precancerosas y cáncer cervical, así como relacionar la carga viral con la presencia de VPH-AR determinados por PCR.
Material y métodos
Población
Se evaluaron prospectivamente 272 mujeres de edades comprendidas entre los 17 y 76 años de edad, que visitaron las Consultas Externas de Ginecología del Hospital Ramón y Cajal de Madrid, especialmente la consulta de Patología Cervical, entre el mes de enero y el mes de diciembre del año 2005. No había pacientes embarazadas ni infectadas por el virus de la inmunodeficiencia humana (VIH). En todas las pacientes se detectaba VPH-AR mediante CH. Este test es el utilizado como procedimiento de cribado junto con la citología para prevenir el cáncer de cérvix. En la mayoría, el examen citológico del cérvix presentaba alteraciones celulares, y las restantes están incluidas por indicación clínica.
Examen ginecológico
Se realizaron citologías a todas las pacientes y biopsias a 167 pacientes; si se disponía de biopsia, se consideró únicamente este resultado. Si sólo disponíamos de citología, se tuvo en cuenta el resultado de la misma.
La citología se realizó extendiendo en un portaobjetos 3 muestras: la primera de vagina, la segunda de exocérvix y la tercera de endocérvix. Las muestras se tiñeron con la técnica de Papanicolaou. En las mujeres en las que se observaron zonas de transformación atípicas se realizaron biopsias exocervicales dirigidas colposcópicamente.
Los resultados de la citología cervical y biopsia se clasificaron en 5 categorías diferentes según la terminología de Bethesda7:
1.Sin alteraciones: negativa para lesión intraepitelial o malignidad.
2.ASCUS: presencia de células escamosas alteradas de significado incierto.
3.SIL bajo grado (L-SIL): lesiones escamosas intraepiteliales de bajo grado.
4.SIL alto grado (H-SIL): lesiones escamosas intraepiteliales de alto grado.
5.Carcinoma.
En las pacientes en las que se describieron resultados histológicos no coincidentes se consideraron válidos los resultados de la biopsia.
Detección de VPH
Se extrajeron a cada paciente el mismo día 2 muestras de células cervicales: una en cepillo cervical y otra en torunda seca. A determinadas pacientes sólo se las pudo realizar la toma en cepillo cervical. La detección del VPH mediante el método de CH se realizó a partir de las muestras recibidas en cepillo cervical (Digene Cervical Sampler). La detección mediante el método Clinical Arrays se realizó en muestras recibidas en torunda seca (Genómica, SA) y si no se disponía de ellas, a partir de las recibidas en cepillo cervical.
La detección del ADN del VPH-AR se realizó mediante el test Hibrid Capture II® (DIGENE, Gaithersburg, USA). Esta prueba detecta con una sonda la presencia de VPH-AR (tipos 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 y 68) y con otra, la presencia de VPH de bajo riesgo (VPH-BR) (tipos 6, 11, 42, 43 y 44). La señal de amplificación está basada en la producción de híbridos de ADN/ARN analizados por quimioluminiscencia. Los resultados se expresan con el cociente RLU/CO (RLU: unidad relativa de luz; CO: valor límite). La prueba se consideró positiva, cuando las RLU fueron iguales o mayores que la media de tres controles internos, equivalente a 1 pg/ml de ADN de VPH (RLU/CO ≥1). La intensidad lumínica emitida por la muestra positiva es directamente proporcional a la cantidad de ADN de VPH presente en la muestra, considerándose como una estimación semicuantitativa de la carga viral de las muestras. La técnica se llevó a cabo siguiendo las instrucciones del fabricante.
Posteriormente, se realizó la PCR Clinical Arrays® (Genómica SA, España) para conocer el genotipo presente. Esta técnica está basada en un sistema de microarrays que detecta infecciones únicas o múltiples por 35 tipos de VPH (6, 11, 16, 18, 26, 31, 33, 35, 39, 40, 42, 43, 44, 45, 51, 52, 53, 54, 56, 58, 59, 61, 62, 66, 70, 71, 72, 73, 81, 82, 83, 84, 85, 89).
La extracción del ADN se realizó mediante el procedimiento comercial CA-LINUS 24, siguiendo las instrucciones del fabricante. Se amplificó un fragmento de 450 pb de la región L1 del VPH en un termociclador Perkin Elmer 9600. La detección del amplificado se llevó a cabo utilizando un microarray de baja densidad el array en tubo.
Análisis estadístico
El análisis estadístico se realizó mediante el programa informático SPSS V.12.0. La edad se expresó en su media y rango. La asociación entre las variables se realizó mediante tablas de contingencia, utilizando la prueba de chi cuadrado de Pearson (χ2) o el test exacto de Fisher, en la cuantificación de la carga viral por CH. La evaluación de las tendencias se realizó con la prueba de la χ2 de tendencia lineal. En el estudio, el nivel de significación estadística que se estableció fue con valores de p < 0,05.
Resultados
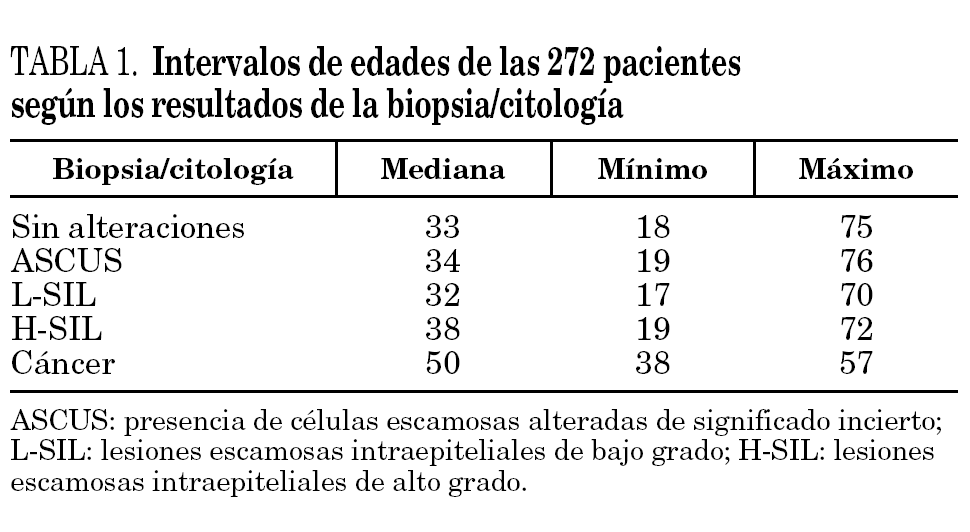
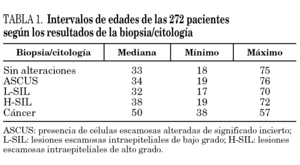
La edad de las pacientes que participaron en el ensayo está comprendida entre los 17 y 76 años, no habiendo diferencias significativas según el resultado de la biopsia/citología, excepto en las 3 mujeres con resultado de carcinoma en la biopsia, las cuales tenían 57, 38 y 50 años, respectivamente (tabla 1).
Los resultados de la citología o biopsia de las 272 pacientes estudiadas son los siguientes: a) en 47 pacientes, el estudio histológico o la citología fueron negativos para lesión intraepitelial o malignidad; b) en 126 pacientes, se obtuvo un diagnóstico histológico de L-SIL; c) en 58 pacientes cuya biopsia fue de H-SIL hubo correlación citológica en un 67,2% de los casos; los restantes fueron diagnosticados en citología como SIL no filiado, de bajo grado o ASCUS, y d) en 38 mujeres con diagnósticos citológicos de ASCUS no se demostró lesión histológica.
En 60 pacientes (22,06%) de las 272 estudiadas no se detectó ADN con la técnica de PCR, se obtuvieron resultados no concluyentes o no se caracterizó bien el genotipo de VPH. En las 212 restantes (77,94%) se detectaron uno o más genotipos de VPH de alto o bajo riesgo. En 54 de estas pacientes (25,47%) se encontró una infección mixta por varios genotipos. La distribución de genotipos de alto riesgo encontrados es la siguiente:
En 59 muestras se detectó el genotipo 16, en 26 muestras el 66, en 25 muestras el 58, en 24 muestras el 53, en 20 muestras el 31, en 15 muestras el 51, en 15 muestras el 33, en 13 muestras el 18, en 7 muestras el 82, en 6 muestras el 52, en 6 muestras el 56, en 5 muestras el 39, en 4 muestras el 45, en 3 muestras el 68, en 2 muestras el 35, en 2 muestras el 59, en una muestra el 73, y en una muestra el 26.
Es de destacar que únicamente en 41 muestras se detectó VPH-BR.
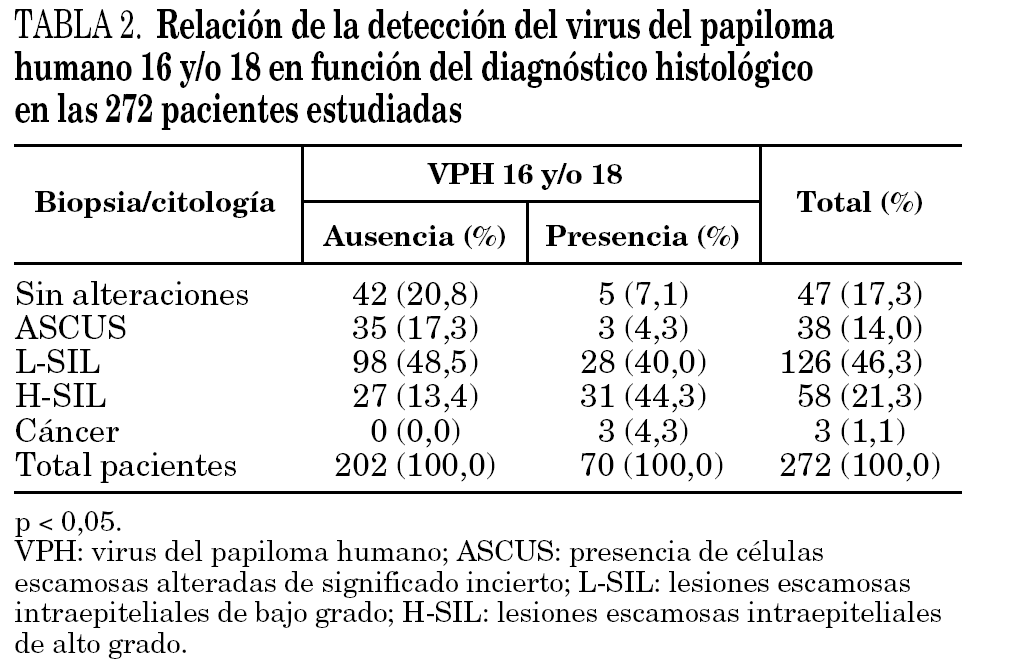
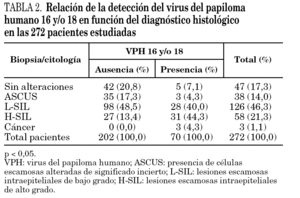
En 70 (33,02%) de estas 212 pacientes se encontró el genotipo 16, 18 o ambos, estableciéndose una relación estadísticamente significativa (p < 0,05), con la presencia de lesiones L-SIL y H-SIL en la biopsia o citología (tabla 2).
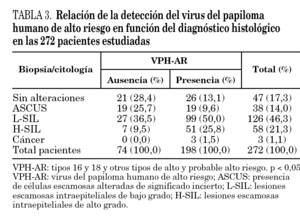
Así mismo, se encontró una relación estadísticamente significativa si además de los genotipos 16 y 18 se incluyen otros genotipos de alto o probable alto riesgo. Si consideramos globalmente los genotipos de alto riesgo incluidos, el 16 y el 18 encontrados en 198 pacientes, la relación con las lesiones L-SIL y H-SIL es estadísticamente significativa. χ2 de Pearson p < 0,05 (tabla 3).
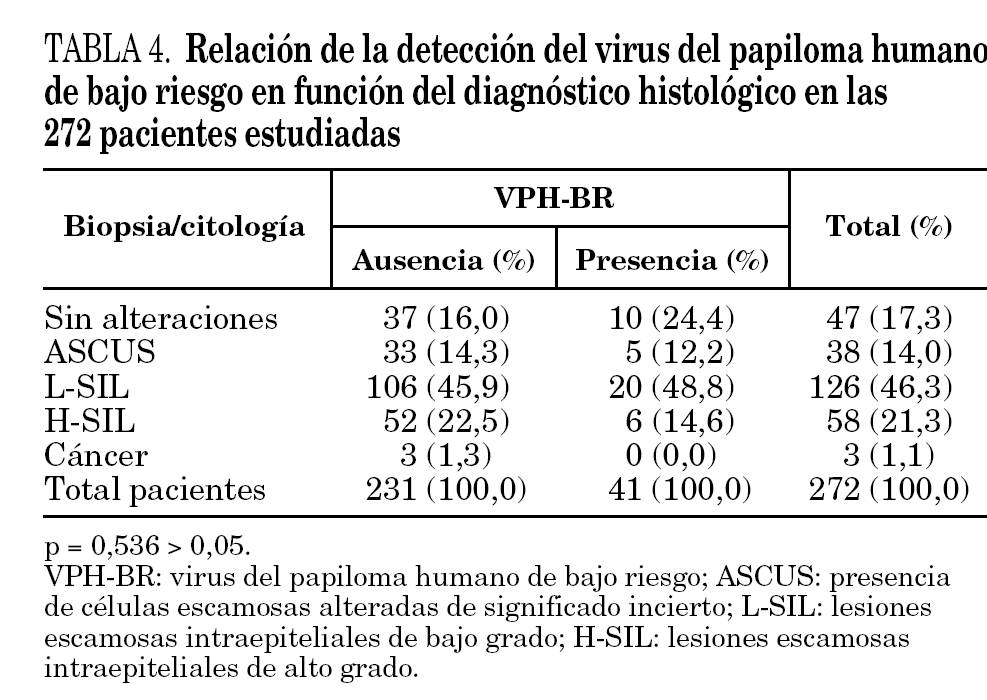
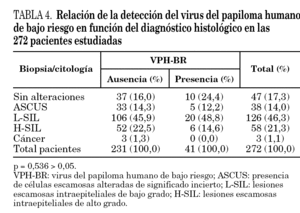
Sin embargo, no se encontró relación estadísticamente significativa, como era de esperar, en las 41 pacientes en las que se detectaron genotipos de bajo riesgo, de forma única o múltiple con otros genotipos de alto o bajo riesgo, p = 0,536 > 0,05 (tabla 4).
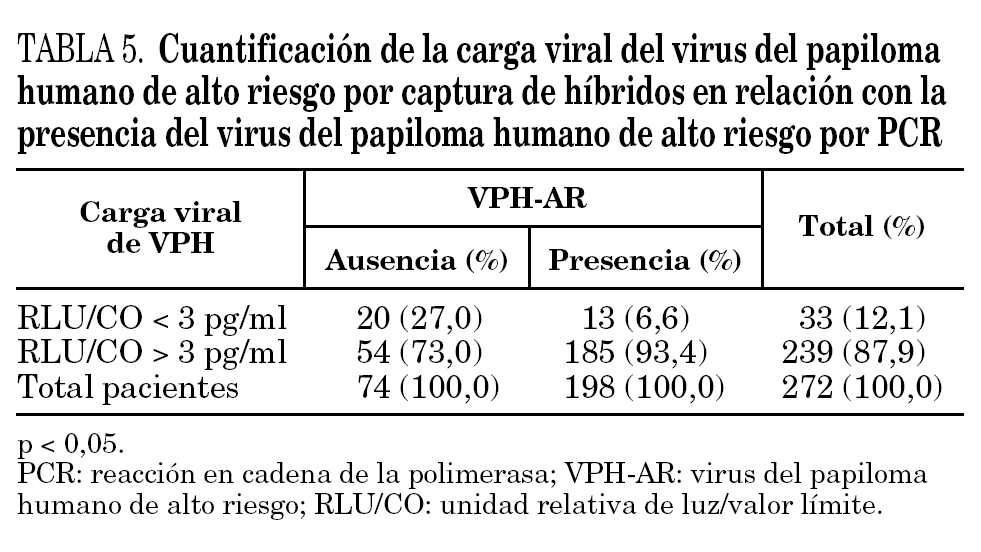
En las 272 pacientes con VPH-AR detectado por CH, las lecturas de carga viral de las muestras estuvieron comprendidas entre 1 y 3.081 pg/ml. Un total de 33 de las 272 muestras (12,1%) tuvieron menos de 3 pg/ml, y el resto, 239 muestras (87,9%) tuvieron más de 3 pg/ml.
La cuantificación de la carga viral del VPH-AR por CH dio como resultado que de las 239 muestras con RLU/CO > 3 pg/ml, en 185 (77,41%) se detectó ADN de VPH-AR por la técnica de PCR, mientras que en 33 muestras con RLU/CO < 3 pg/ml, solamente en 13 (39,39%) se detectó ADN de VPH-AR, p < 0,05 (tabla 5).
Discusión
Se ha comprobado por diversos autores que la infección por el VPH está asociada al desarrollo de lesiones precursoras de cáncer cervical, así como a diversos tipos de cáncer de cuello uterino8. Sin embargo, para que se desarrollen las lesiones precancerosas es imprescindible que la infección sea persistente y que el genotipo infectante sea de alto riesgo9.
Según Wright et al10, el genotipo 16 es el más frecuente en las mujeres con CIN II y CIN III encontrándose en más del 50% de las mujeres estudiadas. En un estudio precedente realizado en nuestro hospital, también se encontró que el genotipo 16 fue el más prevalente en mujeres con resultados citológicos alterados11. De acuerdo con estos datos en el presente estudio, realizado en su inmensa mayoría a partir de datos recogidos de las pacientes que visitaron las Consultas de Patología Cervical del Hospital Ramón y Cajal en el año 2005, los genotipos 16 y/o 18 se encontraron en 34 (55,73%) de 61 pacientes con H-SIL y cáncer, mientras que sólo se encontró en 3 (7,9%) de 38 mujeres con ASCUS y en 28 (22,2%) de 126 con L-SIL. Existe una clara relación de los genotipos 16 y/o 18 de VPH con las lesiones H-SIL y cáncer. Sin embargo, si se considera el resto de los genotipos de VPH-AR, la relación con estas lesiones es menos manifiesta. En 61 pacientes con H-SIL y cáncer, 54 estaban infectadas por VPH-AR (88,52%); esto es del todo previsible, pues como se ha puesto de manifiesto, en casi todos los casos de H-SIL o cáncer están implicados VPH-AR. En las 7 pacientes restantes no se encontró ADN de VPH-AR, pudiéndose explicar por las limitaciones en el procedimiento o deficiente calidad de las muestras. En 38 pacientes con ASCUS y en 126 con L-SIL detectamos VPH-AR en 19 (50%) y 99 pacientes (78,6%), respectivamente. Esto era también previsible, pues en el cribado previo con el método de CH, todas estas pacientes tenían presumiblemente VPH-AR, destacando que únicamente en el 50% de pacientes con ASCUS se pusieron claramente de manifiesto los VPH-AR, pero lo que es más significativo en nuestro estudio es que en estas pacientes predominan VPH-AR diferentes al 16 y 18, sugiriendo que éstos incrementan la severidad de las lesiones cervicales y su progresión a CIN II y CIN III como han puesto también en consideración otros autores12. Así mismo, el diferente riesgo para producir lesiones cervicales precancerosas de los distintos genotipos de VPH-AR, implica un potencial oncogénico diferente. Por esto es de especial importancia el identificar los genotipos 16 y 18 para el manejo más adecuado de estas pacientes13. En nuestro estudio, en las únicas 3 mujeres con carcinoma, uno escamoso microinvasivo y dos adenocarcinomas de cérvix, estaban implicados los genotipos 16 y 18, coincidiendo estos datos con los publicados por otros autores14.
La conclusión más importante de nuestro estudio, es la presencia mayoritaria en las pacientes con resultados en la biopsia de H-SIL de los genotipos 16 y/o 18 (31 sobre 58 muestras), representando el 53,45% de todas estas muestras; el resto de los genotipos de alto riesgo encontrados en estas pacientes, estaban presentes en muy escaso número; así el genotipo 33 se encontró únicamente en 5 pacientes y el genotipo 58, en cuatro; el resto de genotipos estaba presente solamente en tres o menos pacientes. Así mismo, teniendo en cuenta la distribución de edades de las pacientes, creemos que la anterior conclusión sería también válida para las pacientes de edades menores a 35 años.
Se ha relacionado la presencia de determinados genotipos con el estado inmunitario de la paciente. Según algunos autores, el VPH 16 está menos influenciado por este estado que otros genotipos de VPH. En pacientes con deficiente estado inmunitario, debido a inflamaciones cervicales crónicas, infecciones parasitarias, malnutrición o VIH, diferentes tipos de VPH-AR aumentan el riesgo de producir lesiones15. Entre nuestras pacientes no había embarazadas ni infectadas por el VIH, por lo que se pueden excluir estos factores de riesgo específicos, no teniendo conocimiento de ninguna patología que pudiera causar inmunosupresión en las pacientes estudiadas.
Respecto a las técnicas utilizadas para la detección del VPH, la Food and Drug Administration (FDA) ha aprobado únicamente la técnica de CH como procedimiento más adecuado para el cribado en mujeres de 30 o más años de forma conjunta con la citología16. Aunque la CH es muy sensible, depende del contenido celular de las muestras, obteniéndose ocasionalmente falsos positivos con lecturas bajas de RLU/CO. También se pueden encontrar ocasionalmente falsos negativos y contaminaciones cruzadas entre tipos de alto y bajo riesgo17. En nuestro estudio hemos hallado un 25% de infecciones mixtas, y probablemente este porcentaje sea mayor, pues en la lectura visual automática del genotipo por el procedimiento Clinical Arrays, se toma como referencia el de mayor lectura óptica, infravalorándose los siguientes. Por otra parte al haber hecho cribado previo a las muestras con la técnica de CH, no podemos determinar aquellas en las que hubiéramos hallado VPH con la técnica de Clinical Arrays. Algunos autores, han señalado que la valoración de la carga viral en las muestras con VPH-AR debe realizarse con gran cautela, pues no existen procedimientos estandarizados para cuantificarla con exactitud18, además no puede corregirse en función del número de células existentes en la muestra19. También la detección de cargas virales altas puede ser resultado de infecciones con participación de varios genotipos20.
En nuestro estudio, se obtuvieron resultados de cargas virales superiores a 3 pg/ml con más frecuencia en muestras en las que se detectaron VPH-AR por PCR, sugiriendo que se producen ocasionalmente falsos negativos y contaminaciones cruzadas entre tipos de alto y bajo riesgo con lecturas bajas. Un inconveniente es que los 3 genotipos de "probable" alto riesgo oncogénico citados en el trabajo de Bosch et al8 el 26, el 53 y el 66, no estén incluidos en las sondas utilizadas en el método de CH, pues su presencia en las muestras estudiadas es bastante frecuente (en nuestra serie, ocupan el segundo y el cuarto lugar en frecuencia). Se desconoce aún si esto puede tener consecuencias clínicas. Es de destacar también que en las 60 pacientes con resultado "no se detectó ADN" con la técnica de PCR, están incluidas muestras en las cuales la lectura automática del resultado señalaba "no concluyente"; estas muestras no se repitieron, por lo cual es probable que algunas de éstas tuvieran genotipos que no se caracterizaron.
Mediante PCR podemos determinar el genotipo específico del VPH, conocer si la paciente tiene infecciones únicas o múltiples y diferenciar la reinfección de la infección persistente si el genotipo encontrado es distinto. Al identificar a las pacientes que están infectadas con los genotipos 16 y 18 podemos ayudar a predecir el curso biológico de las lesiones infectadas precancerosas y cancerosas con el consiguiente beneficio para la paciente. La baja especificidad de los tests de VPH-AR para pacientes con H-SIL, puede ser compensada con el genotipado específico del 16 y 18 principalmente13. Otra ventaja importante del genotipado del VPH es conocer los genotipos prevalentes en los distintos países para su inclusión en la vacuna. Esta técnica también tiene inconvenientes, entre otros, el precio elevado, probabilidad de contaminaciones, resultados a veces no concluyentes, reacciones inhibidas por deficiente calidad de la toma, etc.
Consideramos que el diagnóstico del VPH por CH debe ir unido al conocimiento epidemiológico del VPH en poblaciones y edades, así como a un correcto seguimiento ginecológico y en determinados casos, se debe realizar el genotipado del VPH-AR diagnosticado. Así mismo, conviene tener en cuenta el resultado citohistológico para valorar un resultado positivo o negativo de la detección del VPH por cualquier técnica, pero más especialmente por CH.
Afortunadamente, la estrecha vigilancia, seguimiento y si está indicado, el tratamiento de las pacientes con lesiones cervicales en las que se ha evidenciado un genotipo de alto riesgo y específicamente el 16 y/o 18, incluso en edades tempranas nos permite ser optimistas en la clara disminución en los próximos años, de los casos de lesiones precancerosas y cancerosas asociados a esta patología, unido con el desarrollo actual de una vacuna en la que están incluidos, entre otros, los genotipos 16 y 18 de alto riesgo y el 6 y 11 de bajo riesgo en fase avanzada de experimentación.
Agradecimientos
Al Servicio de Estadística del Hospital Ramón y Cajal el apoyo técnico prestado en la realización de las tablas estadísticas.
Correspondencia:
Dr. J. Chacón.
Servicio de Microbiología. Hospital Ramón y Cajal.
Ctra. Colmenar, km 9,1. 28034 Madrid. España.
Correo electrónico: jchacon.hrc@salud.madrid.org
Manuscrito recibido el 22-6-2006: aceptado el 19-12-2006.