A propósito de un caso atendido en nuestro servicio, queríamos llamar la atención de los lectores respecto a la problemática de actualidad que implica la atención inicial de la infección por VIH en el colectivo de pacientes migrantes.
Se trata de una mujer transexual de 53 años, trabajadora sexual, natural de Colombia, residiendo en España desde un año antes del ingreso. Seis meses antes del ingreso había sido diagnosticada de una infección por VIH a raíz de un cribado en atención primaria pero no había llegado a iniciar tratamiento antirretroviral a causa de dificultades logísticas para poder vincularse a una unidad especializada y por escasa comprensión de las implicaciones de la enfermedad.
Ingresó por dolor abdominal de 3 meses de evolución asociado a deposiciones diarreicas sin productos patológicos de un mes de evolución y pérdida de peso. Al ingreso destacaba febrícula y una masa dolorosa en flanco derecho. Además, presentaba aumento de adenopatías axilares y odinofagia. Radiografías de tórax y abdomen normales. En la analítica destacaba aumento de reactantes de fase aguda, recuento de linfocitos T CD4+ 46cél/μl (cociente CD4/CD8 0,08) y carga viral para VIH de 220.000cp/ml. El estudio microbiológico inicial fue negativo para micobacterias en orina, sangre y heces, antígenemia criptococo, beta-D-glucano y galactomanano, coprocultivo, toxina C. difficile, estudio de parásitos y PCR rectal para clamidia-LGV y gonococo. Carga viral plasmática de CMV<34,5UI/ml.
Ante la sospecha de ileocolitis infecciosa se inició tratamiento empírico tuberculostático y profilaxis con cotrimoxazol. Una semana después se inició terapia antirretroviral con bictegravir, emtricitabina y tenofovir. Como estudio de extensión se solicitó una TC abdominal que evidenció extensa inflamación en estómago e intestino delgado con predominio de zona ileocólica. La colonoscopia evidenció una lesión ulcerada seudotumoral desde íleon distal a colon ascendente, de la cual se tomaron biopsias: negatividad para tinción Ziehl-Neelsen y signos citopáticos compatibles con colitis por citomegalovirus, así como positividad de técnica inmunohistoquímica. Se inició tratamiento con ganciclovir.
Tras una semana bajo tratamiento antirretroviral y ganciclovir la paciente desarrolló un cuadro de suboclusión intestinal y disfagia que obligó a iniciar nutrición parenteral. Una nueva TC evidenció empeoramiento del engrosamiento mural a nivel ileocólico, condicionando una disminución de la luz intestinal y dilatación retrograda. Paralelamente presentó un cuadro de fiebre elevada e insuficiencia respiratoria aguda. La radiografía de tórax mostró un patrón miliar (fig. 1B). Los análisis revelaron elevación marcada de reactantes de fase aguda y una bicitopenia no presente al ingreso (hematíes 3,42×1012/l, hemoglobina 70g/l, leucocitos 2,96×109/l).
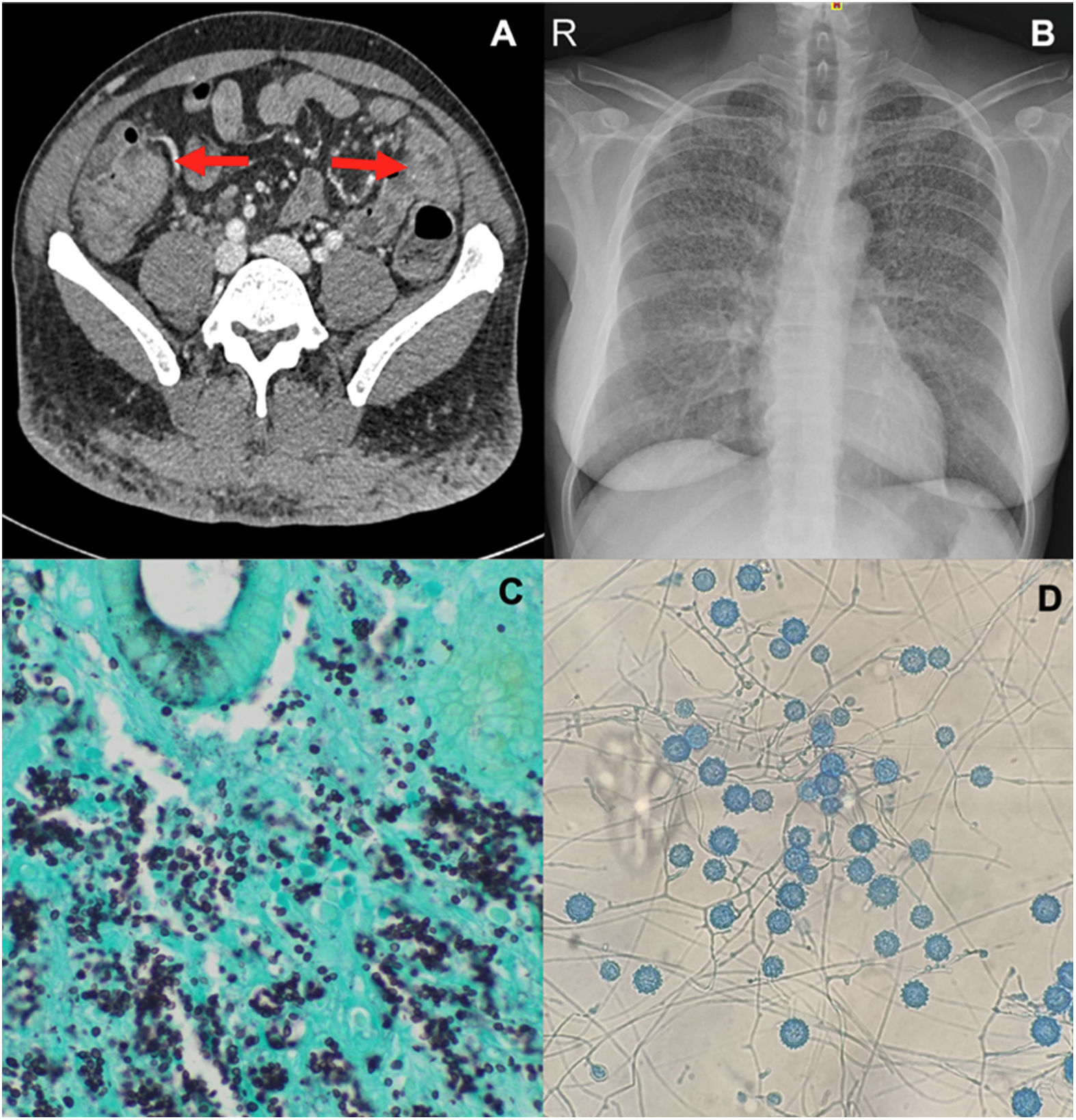
A) Sección de TC a nivel pélvico donde se observa un engrosamiento de la pared intestinal a nivel de íleon y zona ileocólica (flechas). B) Radiografía postero-anterior de tórax mostrando patrón micronodulillar diseminado en ambos pulmones. C) Sección histológica (tinción argéntica, ×60) donde se observan estructuras fúngicas compatibles por tamaño y forma con levaduras de Histoplasma spp. D) H. capsulatum var capsulatum. Macroconidios redondeados con las características espículas (equinulados).
Ante el empeoramiento clínico con afectación multiorgánica, se sospechó un síndrome de reconstitución inmune por el desenmascaramiento de probable infección oportunista. Entre el diagnóstico diferencial y teniendo en cuenta el origen de la paciente y las exploraciones complementarias se planteó la posibilidad de histoplasmosis diseminada. Se revisaron las biopsias colónicas y en la tinción de PAS y argéntica se identificaron levaduras compatibles con Histoplasma spp (fig. 1C). Se inició anfotericina B liposomal y se realizó un lavado broncoalveolar que objetivó la presencia de levaduras de pequeño tamaño. Tras la incubación se aisló Histoplasma capsulatum (fig. 1D). La fibrogastroscopia mostró un engrosamiento de pliegues gástricos en cuyas biopsias también se evidenció la presencia de H. capsulatum mediante biología molecular. Se completó el estudio con un aspirado medular que no mostró infiltración de médula ósea. Tras 2 semanas de tratamiento la paciente presentó una mejoría clínica y tolerancia correcta a vía oral, por lo que se inició tratamiento de consolidación con isavuconazol. Al alta se mantuvo el mismo tratamiento y se vinculó a la paciente a un programa piloto de seguimiento estrecho multidisciplinar: enfermería especializada, trabajo social y equipo médico.
En España las micosis endémicas como la histoplasmosis se encuentran en aumento debido a los movimientos migratorios y el turismo en zonas endémicas, especialmente en zonas de Latinoamérica. Molina-Morant et al. estudiaron 286 casos de histoplasmosis que requirieron hospitalización entre los años 1997-2014 en España, siendo las comunidades más afectadas Madrid, Cataluña y Andalucía. Hasta un 50% de los pacientes afectos de histoplasmosis presentaban infección por VIH. Estos pacientes asociaban mayor mortalidad y estancias hospitalarias más prolongadas1–5.
La población migrante asocia una situación añadida de vulnerabilidad, conllevando una vinculación más dificultosa con el sistema sanitario. Ndumbi et al. señalan las barreras más comunes que los pacientes migrantes en España perciben para el acceso al sistema de salud: los trámites asociados a poseer cobertura sanitaria el tiempo de espera para una cita en el hospital. También apuntan a la situación migratoria irregular, estigmas socio/culturales y la percepción de los médicos como proveedores de atención urgencia y no continua como otros obstáculos que interfieren en el uso de los recursos del sistema de salud6. En consecuencia, resulta indispensable no solo el cribado sino también generar programas sanitarios desde la atención primaria que permitan vincular de forma efectiva esta población7,8. El objetivo último debería ser el inicio temprano del seguimiento en unidades especializadas y una educación sanitaria sobre la enfermedad, para así evitar el aumento de la morbimortalidad que conlleva la atención tardía.