El laboratorio de microbiología debe ser un lugar seguro, eficiente y cómodo para los trabajadores y agradable para los visitantes; según la norma ISO 15189, debe disponer de un espacio suficiente, de forma que su carga de trabajo se pueda realizar sin comprometer la calidad ni la seguridad de todo el personal, trabajador o visitante. Además, debe optimizar la comodidad de sus ocupantes, respetar la privacidad del paciente, controlar el acceso a las distintas zonas del laboratorio y contar con un lugar de almacenamiento que permita asegurar la continua integridad de las muestras, manuales y reactivos. En el diseño de las instalaciones deben converger las necesidades de los especialistas, técnicos y demás personal que desarrolla su actividad laboral en este entorno, sin olvidar a los pacientes, sus acompañantes y demás visitas.
El laboratorio de microbiología clínica tiene unas peculiaridades que lo hacen diferente a otros laboratorios diagnósticos. Su objetivo fundamental es el aislamiento y cultivo de microorganismos patógenos, actividad que genera un riesgo para el personal y que, de acuerdo con los agentes biológicos que se manejen, obliga a un determinado nivel de bioseguridad. Por otro lado, la correcta interpretación de los cultivos microbiológicos depende de la capacidad del laboratorio de evitar o minimizar la presencia de flora contaminante, y es fundamental el correcto tratamiento de las muestras y cultivos (condiciones asépticas, cabinas de bioseguridad).
Existe una amplia gama de documentos y normativas que afectan al diseño de un laboratorio de microbiología. El presente procedimiento, basado en la revisión de las normativas vigentes, intenta establecer de una forma objetiva los requisitos mínimos y las recomendaciones para el diseño del laboratorio de microbiología clínica. Este documento pretende ser una ayuda para el especialista en microbiología inmerso en el diseño de un nuevo laboratorio o en la reforma de uno existente.
The microbiology laboratory should be a safe, efficient, and comfortable place for those working there, and a pleasant place for visitors. According to the ISO 15189 standard, it should be spacious enough for the workload to be carried out without jeopardizing quality or the safety of the persons present, whether workers or visitors, and provide optimal comfort to all occupants. In addition, the setup should respect the privacy of patients, and provide controlled access to the different laboratory areas and a safe place for storing clinical samples, manuals, and reagents. In the design of the facilities, the needs of specialists, technicians, and other personnel must converge, without forgetting patients, their relatives, and other visitors. The clinical microbiology laboratory has certain characteristics that make it different from other diagnostic laboratories. Its main activity involves isolation, propagation, and handling of pathogenic microorganisms that pose a risk to the laboratory personnel. To minimize this risk, the laboratory must meet a certain level of biosafety. Moreover, correct interpretation of microbiological cultures depends on the capacity of the laboratory to avoid or minimize the presence of contaminants; hence, proper handling of samples and cultures (aseptic conditions, biosafety cabinet) is mandatory. A number of documents and regulations, from very general to highly specific (biosafety), affect the design of the microbiology laboratory. The aim of this report is to establish the minimum requirements and recommendations for designing clinical microbiology laboratories, based on a review of current regulations. It is contemplated as an aid to microbiology specialists who are designing or planning to reform their laboratories.
El laboratorio de microbiología clínica tiene como función principal realizar determinaciones microbiológicas o parasitológicas sobre muestras de origen humano destinadas tanto a la promoción de la salud como al diagnóstico, evolución y tratamiento de las enfermedades1–3.
El laboratorio debe ser un lugar seguro, eficiente y cómodo, no sólo para el personal que trabaja en él, sino que debe ser también un sitio agradable para cualquier tipo de visita que acceda a éste. Por otro lado, no debemos olvidar que un ambiente agradable influye de forma positiva en el trabajador, aumenta la concentración del personal y la eficacia, e incrementa la productividad. La norma UNE-EN-ISO 151894 indica que el laboratorio debe disponer de un espacio suficiente, de forma que su carga de trabajo se pueda realizar sin afectar su calidad ni la seguridad de todo el personal, trabajador o visitante. Además, debe respetar la privacidad del paciente, controlar el acceso a las distintas zonas del laboratorio y contar con un lugar de almacenamiento que permita asegurar la continua integridad de las muestras, manuales, reactivos, etc.
Los avances científicos y tecnológicos han condicionado que las necesidades de los laboratorios aumenten y cambien de forma rápida; por eso, en su diseño es fundamental tener visión de futuro y prever necesidades. El diseño de un laboratorio debería ser lo más genérico, esto permitiría una mayor flexibilidad para futuras reorganizaciones y repercutiría en la reducción de costes. En la tabla 1 se enumeran algunas recomendaciones generales que deben guiar su diseño.
Recomendaciones generales que deben guiar el diseño de un laboratorio de microbiología clínica
|
En el diseño de las instalaciones deben converger las necesidades de los especialistas, técnicos y demás personal que desarrolla su actividad laboral en ese entorno, sin olvidar a los pacientes, sus acompañantes y demás visitas.
El laboratorio de microbiología clínica tiene unas peculiaridades y necesidades que lo hacen diferente a otros laboratorios diagnósticos. Su objetivo fundamental es el aislamiento y cultivo de microorganismos patógenos, por lo que deberá cumplir, como mínimo, los criterios de contención o bioseguridad nivel 25. Por otro lado, el correcto tratamiento de las muestras y cultivos condiciona un equipamiento específico.
El objetivo del presente documento es revisar las normativas que afectan al diseño del laboratorio y establecer de una forma objetiva los requisitos mínimos y recomendaciones para el diseño del laboratorio de microbiología clínica.
Aspectos estructuralesCaracterísticas y usos del edificio donde va a instalarseLos laboratorios de microbiología que dan servicio a los hospitales deben estar integrados en éstos y próximos al resto de laboratorios6. De esta forma, se asegurará un adecuado transporte y procesamiento de las muestras, lo que reduce errores, y se conseguirá un servicio más eficiente. En caso de laboratorios no hospitalarios debería evitarse su instalación en edificios de viviendas, oficinas o locales públicos. Los laboratorios no son un área de actividad bien definida, por lo que existen importantes lagunas legislativas.
El tipo de edificio donde se ubica el laboratorio, según sea de una sola o de varias plantas, afecta de forma notable a diversos aspectos, como son la ventilación, los desagües, las evacuaciones, el acceso/eliminación de materiales, etc. En general, sería aconsejable que el edificio no superase las 3 plantas y deben evitarse edificios de más de 67.
El sistema general de ventilación del laboratorio debe ser independiente del resto del edificio, de manera que impida la difusión del aire contaminado a otras áreas8, manteniendo la circulación del aire siempre desde las áreas menos contaminadas a las más contaminadas. Se deben tener en cuenta las exigencias específicas de ciertas áreas del laboratorio (presión negativa). Se aconseja, de forma general, un recambio de aire de 60m3 por persona y hora9.
Aspectos generales del diseño de espaciosDiferentes normativas1–4 establecen que los espacios designados a los laboratorios clínicos deben cumplir unos requisitos específicos en cuanto a tamaño y separación de las diferentes áreas. El cumplimiento de estos objetivos debiera tener especial importancia en el laboratorio de microbiología clínica, ya que en éste se manejan agentes químicos, agentes biológicos patógenos y equipos específicos que requieren condiciones especiales de seguridad.
No existe un criterio definido sobre las medidas que deben tener los laboratorios, solamente recomendaciones7. Lo que sí se especifica es que el espacio debe corresponderse con el volumen de análisis realizados, cartera de servicios y personal4 y que tiene que cumplir los requisitos de la legislación nacional siempre que exista.
Hay que hacer algunas consideraciones, como que los laboratorios que realizan actividad docente o de investigación, además de la asistencial, necesitan un espacio mayor, y que las necesidades del laboratorio suelen aumentar considerablemente en períodos de 5 a 10 años, por lo que se recomienda asignar un espacio superior al que se necesitaría en el momento del diseño.
La cartera de servicios y carga de trabajo del laboratorio ayudarán a definir tanto el personal que se requiere como el tamaño aproximado del laboratorio. Se recomienda que el espacio destinado a los laboratorios sea de 14 a 18m2 por trabajador, siempre que el personal sea proporcional al volumen de análisis y que el laboratorio esté bien diseñado y con los espacios bien aprovechados. Aunque no específico para los laboratorios, el Real Decreto (RD) 486/199710 establece que las dimensiones mínimas de los espacios de trabajo y zonas peligrosas serán de 2m2 de superficie libre por trabajador. Si el laboratorio está diseñado en pequeños laboratorios modulares es aconsejable que la superficie de éstos no sea menor de 15m2 y preferiblemente que estén entre 40 y 50m211.
Los puestos de trabajo situados en mesas, para proporcionar equilibrio y comodidad y evitar lesiones al trabajador, deben tener una superficie de trabajo de 50×160cm y una altura de la mesa de trabajo de 75–90cm. Las sillas deben tener una anchura de 40–45cm y una profundidad de 38–42cm, ser regulables en altura, con respaldo y reposapiés, asiento acolchado, impermeable e incombustible y 5 patas12.
Todos los equipos del laboratorio deben estar situados en espacios que permitan su manipulación, y es recomendable que los espacios entre mobiliario y equipamiento sean suficientemente amplios para permitir labores de limpieza, mantenimiento y reparación.
Compartimentación del laboratorioDiferentes decretos de autorización de laboratorios clínicos de las comunidades autónomas1–3 especifican que los laboratorios contarán, al menos, con las siguientes áreas diferenciadas: a) administrativa; b) extracción y recepción de muestras; c) trabajo o análisis (aquéllas en las que se realizan los análisis específicos y las actividades relacionadas); d) limpieza de material y eliminación de residuos, y e) áreas de apoyo.
La diferenciación de las áreas de trabajo del resto de las áreas auxiliares permite un mejor control del riesgo e incluso disminuye costes en la gestión de residuos y diseño de los sistemas de acondicionamiento de aire y ventilación seguros. El RD 664/199713 establece que las actividades que supongan la manipulación de agentes biológicos se ejecutarán en zonas de trabajo con sus correspondientes niveles de contención.
Un aspecto fundamental en la prevención de riesgos en el laboratorio es su adecuada señalización. En el RD 485/199714 se recogen las disposiciones mínimas en materia de señalización de seguridad y salud en el trabajo y se definen los distintos tipos de señales.
En el laboratorio de microbiología clínica todas las áreas de trabajo deberían estar marcadas con la señal de riesgo biológico y su nivel de contención. Las fuentes de calor deben estar debidamente señalizadas para evitar quemaduras accidentales. Por otro lado, los equipos destinados a almacenamiento de reactivos deben estar debidamente señalizados con etiqueta de “riesgo biológico”, “acceso restringido”, o “medidas de protección obligatorias”.
La protección frente al fuego debe ser un factor determinante a la hora de tomar decisiones relacionadas con la ubicación y distribución de los laboratorios7. El laboratorio, generalmente, presenta un mayor nivel de riesgo de fuego respecto a los espacios o áreas adyacentes. Una distribución adecuada de éste, sectorizándolo convenientemente en función de los diferentes riesgos, permite controlar y reducir el riesgo, tanto para la salud como para el medio ambiente. El diseño del laboratorio debe facilitar la rápida detección y extinción de incendios y facilitar la evacuación en caso de emergencia. En el laboratorio de microbiología, por su naturaleza, las clases de fuego potenciales serían A (fuego de materias sólidas) y B (fuego de líquidos o de sólidos licuables) y se debe enfocar a éstos el sistema de extinción, aunque no podría descartarse la de clase C (butano, propano).
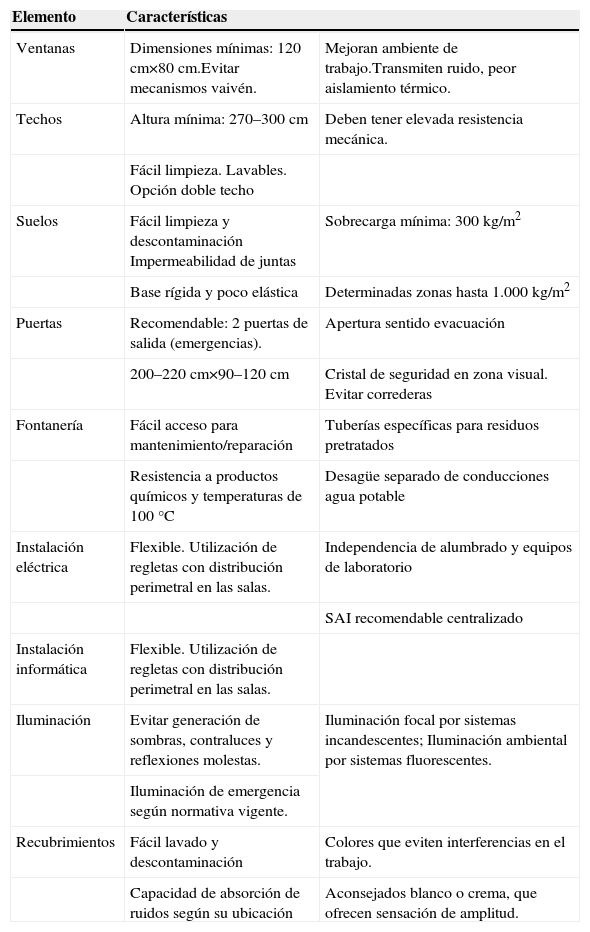
Estructura, materiales e instalacionesCuando se diseña un laboratorio no debe olvidarse que el objetivo principal es alcanzar el máximo de seguridad, eficacia y funcionalidad, aunque esto se debería compatibilizar con los aspectos estéticos. En la tabla 2 se recogen algunas características de equipamientos e instalaciones extraídas de la nota técnica de prevención (NTP) 55112.
Características de equipamiento e instalaciones
| Elemento | Características | |
| Ventanas | Dimensiones mínimas: 120cm×80cm.Evitar mecanismos vaivén. | Mejoran ambiente de trabajo.Transmiten ruido, peor aislamiento térmico. |
| Techos | Altura mínima: 270–300cm | Deben tener elevada resistencia mecánica. |
| Fácil limpieza. Lavables. Opción doble techo | ||
| Suelos | Fácil limpieza y descontaminación Impermeabilidad de juntas | Sobrecarga mínima: 300kg/m2 |
| Base rígida y poco elástica | Determinadas zonas hasta 1.000kg/m2 | |
| Puertas | Recomendable: 2 puertas de salida (emergencias). | Apertura sentido evacuación |
| 200–220cm×90–120cm | Cristal de seguridad en zona visual. Evitar correderas | |
| Fontanería | Fácil acceso para mantenimiento/reparación | Tuberías específicas para residuos pretratados |
| Resistencia a productos químicos y temperaturas de 100°C | Desagüe separado de conducciones agua potable | |
| Instalación eléctrica | Flexible. Utilización de regletas con distribución perimetral en las salas. | Independencia de alumbrado y equipos de laboratorio |
| SAI recomendable centralizado | ||
| Instalación informática | Flexible. Utilización de regletas con distribución perimetral en las salas. | |
| Iluminación | Evitar generación de sombras, contraluces y reflexiones molestas. | Iluminación focal por sistemas incandescentes; Iluminación ambiental por sistemas fluorescentes. |
| Iluminación de emergencia según normativa vigente. | ||
| Recubrimientos | Fácil lavado y descontaminación | Colores que eviten interferencias en el trabajo. |
| Capacidad de absorción de ruidos según su ubicación | Aconsejados blanco o crema, que ofrecen sensación de amplitud. | |
El laboratorio de microbiología clínica debe contar con una serie de espacios destinados a aspectos administrativos, incluyendo despachos para el personal facultativo. Esta distribución es necesaria por los siguientes motivos: a) las incidencias en la fase preanalítica son muy comunes en el laboratorio de microbiología por el amplio espectro de muestras que allí se procesan; b) suele requerirse información adicional durante el proceso analítico, sin la que este proceso se interrumpe, y c) los usuarios (facultativos, pacientes, etc.) necesitan frecuentemente de un acceso ágil para consultas con el personal del laboratorio o para la emisión de resultados, a veces preliminares. En cuanto a despachos para el personal, se justifica por el tiempo creciente que emplea en actividades de gestión, formación continuada y, en algunas instituciones, también de investigación.
Se recomienda que el área administrativa esté ubicada en un lugar adyacente o próximo, aunque fuera de las áreas de trabajo del laboratorio. La mayor parte de los laboratorios planifican el área administrativa a la entrada de las instalaciones, lo que facilita el acceso del personal externo sin que interfiera en las actividades puramente analíticas. Es recomendable que este espacio disponga de una ventanilla o mostrador que permita atender directamente a los usuarios sin que éstos entren en el laboratorio. También, por la fuerte implicación del área administrativa con las actividades preanalíticas, parece lógico que se ubique en un espacio vecino al destinado a la recepción de muestras. La proximidad también debe guiar la ubicación de los despachos. Por último, en los hospitales docentes debe preverse también un espacio para el personal en formación; su localización puede ser más flexible, pero nunca demasiado alejado del núcleo del laboratorio.
Es difícil establecer unas dimensiones para el área administrativa; en cualquier caso, se debe contar con un mínimo espacio de 15m2, que permitiría alojar a un trabajador; si fuesen necesarios más, se debería contar con 10m2 adicionales por persona. De esta manera, se cumple con los requisitos reglamentarios generales de los lugares de trabajo y permite un diseño funcional simple del espacio.
Las mismas dimensiones mínimas se aplican a los despachos de facultativos y de supervisión. Se recomienda que sean individuales, para garantizar la privacidad, pero cuando las limitaciones de espacio obliguen a compartirlos se puede seguir el mismo criterio que para el área administrativa. Para la dirección del laboratorio se debe contar con un espacio mínimo de 30m2, de modo que permita instalar una pequeña mesa de reuniones, además del mobiliario para uso del responsable de la dirección.
El área administrativa debiera contar con un mostrador de atención a los usuarios (de 90cm de altura) y otra zona de pupitre corrido (de 75cm de altura) en el que se pueda alojar el equipamiento de oficina e informática propios de este lugar de trabajo. Es recomendable disponer de un espacio libre de pared para instalar estanterías y algún armario de oficina.
Los despachos, individuales si es posible, deberán contar con una mesa suficientemente amplia para poder alojar los documentos de trabajo y los equipos de telefonía y de informática, así como un espacio para archivo de libros y documentación. Es recomendable que cuenten con una ventana hacia el exterior, siempre que sea posible.
El área administrativa y los despachos deben contar con mobiliario ergonómico, dada la naturaleza del trabajo que allí se realiza. Las sillas deben ser seguras (5 patas), sólidas, desplazables con ruedas y regulables en altura. Se recomienda mobiliario modular, fácilmente removible, para archivos, armarios y cajoneras. Se deben prever sillas adicionales en los despachos para el personal de visita.
El sistema de calefacción y aire acondicionado de estas dependencias debe ser independiente del laboratorio, por lo general ligado al del edificio que las aloja, cumpliendo con las recomendaciones y normas legales. En todos los casos, se debe contar con una buena iluminación que asegure en torno a los 300 lux (OSHA), especialmente en las zonas de trabajo.
Es imprescindible proyectar un número suficiente de puntos de electricidad, luz, telefonía y datos, especialmente en el área administrativa.
Todo laboratorio debe contar con dependencias para el descanso del personal, servicios sanitarios y vestidores. Estos locales constituirán áreas de apoyo. El estar del personal debería estar físicamente separado del área de trabajo del laboratorio por una puerta que debe permanecer siempre cerrada. Esta puerta debe permitir la visibilidad de la zona a la que se accede. Éste debe ser el único recinto donde se permita la degustación de alimentos, por lo que debe disponer de mesas, sillas, agua potable, lavamanos y fregadero. Debe haber tomas de corriente que permitan la conexión de los electrodomésticos necesarios (refrigerador, microondas, etc.) de forma segura. Los aseos deberían encontrarse fuera de las áreas de laboratorio, y es aconsejable disponer de extractores de aire y ventilación al exterior.
El laboratorio, como centro de trabajo, debe disponer de vestuarios para uso del personal. La superficie mínima de éstos será de 1,20m2 por cada trabajador que simultáneamente utilice el vestuario. Debe estar provisto de asientos y armarios individuales. Los vestuarios del personal del laboratorio no tienen por qué estar en el propio laboratorio, pueden ubicarse junto a los demás vestuarios del Centro.
Área de extracción y toma de muestrasLa mayoría de los laboratorios clínicos de microbiología comparten recursos en la obtención de muestras, y sólo en pocas ocasiones se requiere efectuar tomas de sangre en el laboratorio de microbiología, por lo que no es necesario el diseño de un área organizada al respecto. Por el contrario, la correcta obtención de otras muestras distintas a la sangre es un factor crucial en la calidad, que requiere personal entrenado y con conocimientos. Para eso, el laboratorio de microbiología debe disponer de espacios en donde realizarla con garantías y con respeto a la privacidad del paciente.
La ubicación ideal de este espacio es en la entrada del laboratorio, preferentemente con acceso independiente para los pacientes desde el exterior. Generalmente basta con una habitación-consulta cerrada de 15m2 en donde se pueda alojar el mobiliario e instrumental necesario, que debe disponer de un aseo contiguo para uso de los pacientes.
Es importante que el espacio esté bien iluminado y ventilado, y que sea estéticamente agradable. Se debe contar con una camilla y una encimera con armarios, siempre de materiales de fácil limpieza y desinfección, para depositar el pequeño instrumental y guardar el material básico. También se debe disponer de una mesa con 2 asientos, por si fuera conveniente entrevistar al paciente antes de proceder a la obtención de la muestra. Por último, debe disponer de un pequeño lavamanos.
La instalación eléctrica es sencilla. Debe incluir varias tomas de corriente en la zona de encimera y en las paredes, para conectar lámparas y pequeño instrumental. También deben existir tomas para conexión informática, datos y telefonía.
Área de recepción y siembrasTodo laboratorio de microbiología clínica debe disponer de un espacio específico para la recepción de las muestras. Las áreas centralizadas para la recepción resultan ineficientes para diferentes tipos de muestra requeridos en microbiología.
Muchos laboratorios de microbiología tienen centralizada la siembra y el preprocesamiento de las muestras, algo que, conceptualmente, está ligado al proceso de recepción. Por esto, desde el punto de vista arquitectónico, ambas funciones están integradas en una sola área o en áreas contiguas.
La recepción de muestras debe situarse a la entrada del laboratorio, de manera que se reduzca la circulación del personal no autorizado en el espacio de trabajo. Es recomendable que disponga de un acceso directo (ventanilla, mostrador) con el exterior del laboratorio, de manera que las muestras se depositen sin necesidad de acceder a las áreas internas. Es también recomendable que estos espacios tengan un acceso fácil con el área administrativa, que debiera situarse en una zona adyacente, pero separada.
Es difícil establecer dimensiones, al no existir estándares específicos. Una aproximación de 15m2 mínimos, a los que habría que añadir 10m2 por trabajador adicional, parece una cifra razonable de partida, pero debe tenerse en cuenta que esta área puede estar sometida a momentos pico durante la jornada laboral, pues las muestras suelen recibirse en una franja de tiempo corta, especialmente si el laboratorio atiende demanda extrahospitalaria. En este caso, se debe sobredimensionar sobre la cifra anterior, que es aproximativa. Si las áreas de recepción, preparación y siembra están unificadas, el cálculo debe contemplar el número de personas y la carga de trabajo correspondiente. Cuando sea posible, el espacio total debe rentabilizarse, por ejemplo repartiendo el tiempo de uso para las distintas funciones. Esto ahorrará un espacio del que siempre se carece.
El mayor requerimiento en cuanto a instalaciones para la recepción de muestras es la existencia de un mostrador amplio para depositar las muestras y realizar las actividades de manipulación y registro. Es necesario que el material de la encimera permita su fácil limpieza y desinfección, pues los vertidos son frecuentes, especialmente si la recepción se acumula en un tiempo corto. Además, debe preverse espacio para una pila de agua, generalmente aprovechando esquinas. En la parte superior de las paredes pueden alojarse estantes, necesarios para material auxiliar. Es obligado disponer de un puesto de trabajo para el ordenador del sistema informático de laboratorio (SIL).
El área de siembras puede ser una continuación de la recepción, con una encimera que permita alojar pequeño instrumental (centrífuga, agitadores, etc.). También debe contar con una pileta adicional para lavado de manos y para la realización de tinciones. En cualquier caso, debe preverse espacio libre para una cabina de seguridad biológica tipo II en la que se puedan procesar las muestras, así como una nevera para mantener las muestras en tanto se inicia su procesamiento, y para guardar los medios que se van a utilizar en la jornada laboral. La posibilidad de alojar incubadores dependerá de la organización de cada laboratorio.
Al igual que otras partes del laboratorio, estas áreas deben estar correctamente iluminadas y ventiladas. Debe contemplarse una instalación eléctrica acorde con el instrumental que se va a instalar, y en la zona de recepción de muestras es obligatorio disponer de conexiones informáticas, tomas de datos y de telefonía.
Áreas de trabajoBarreras secundarias y niveles de contenciónEl término contención se emplea para describir los métodos que hacen seguro el manejo de materiales infecciosos en el laboratorio. El propósito de la contención es reducir al mínimo la exposición del personal de los laboratorios, del resto del personal y el entorno a agentes potencialmente infecciosos. Se habla de contención primaria, o barreras primarias, para referirse a aquellas que protegen al trabajador y su entorno inmediato (técnicas microbiológicas y equipos de protección). Las barreras secundarias se refieren al diseño y construcción de un laboratorio, y contribuyen a la protección del propio personal del laboratorio, proporcionan una barrera para proteger a las personas que se localizan fuera del laboratorio y protegen a las personas y animales de la comunidad frente a posibles escapes accidentales de agentes infecciosos. El director o jefe del laboratorio es el responsable de seguridad, y es obligación de la gerencia del Centro la provisión de la dotación necesaria5,15.
La normativa en España está regida por el RD 664/9713 y la adaptación contenida en la Orden del 25 de marzo de 1998. Los niveles de contención o bioseguridad son 4 y se designan en orden ascendente según el grado de protección personal, del ambiente y de la comunidad que proveen5,13,15. Los laboratorios de microbiología clínica raramente manejan agentes del grupo 4, por lo que desarrollaremos las barreras secundarias para niveles 1, 2 y 35,15.
Barreras secundarias en laboratorios de bioseguridad 1- •
Los laboratorios deben tener puertas para el control de acceso.
- •
Se debe colocar una señal de advertencia de riesgo biológico y el nivel de contención.
- •
Deben existir piletas para el lavado de manos.
- •
Han de estar diseñados de forma que su limpieza sea sencilla. No se permiten alfombras.
- •
La iluminación debe ser adecuada para todas las actividades y evitarse los reflejos y brillos molestos.
- •
Los suelos ha de ser antideslizantes.
- •
El mobiliario debe ser fuerte y resistente. Los espacios entre mesas, cabinas y equipo han de ser de fácil acceso para la limpieza.
- •
Las superficies de las mesas de trabajo deben ser impermeables al agua y resistentes al calor moderado, solventes orgánicos, ácidos, álcalis, y otros productos químicos.
- •
Las sillas que se usen en el laboratorio deben estar cubiertas por otro material que no sea tela, que se pueda limpiar fácilmente.
- •
Si el laboratorio tiene ventanas que se abran al exterior, éstas deben estar provistas de mosquiteras.
Además de las mencionadas en los laboratorios de bioseguridad 1:
- •
Las puertas deben cerrarse automáticamente y han de tener cerraduras de acuerdo con las directrices de la institución. Además, deben llevar las necesarias señales de riesgo biológico.
- •
Se debe considerar la ubicación de nuevos laboratorios lejos de áreas públicas.
- •
Deben existir piletas para el lavado de manos; se recomiendan las controladas con los pies, las rodillas o las que operan automáticamente. Deben localizarse cerca de las puertas de salida.
- •
El diseño ha de facilitar la limpieza y descontaminación.
- •
El mobiliario debe ser capaz de soportar cargas y usos anticipados. Su superficie debe ser impermeable y resistente al calor, solventes orgánicos, ácidos, álcalis y otros productos químicos.
- •
No se recomiendan ventanas que puedan abrirse al exterior. No existen requisitos de ventilación específicos. Sin embargo, cuando se planifique una nueva instalación habrá que prever un sistema mecánico de ventilación que introduzca aire del exterior sin recirculación a espacios fuera del laboratorio. Cuando no se disponga de ventilación mecánica, las ventanas deberán poder abrirse, y deberán estar provistas de mosquiteras.
- •
Deben disponer de cabinas de seguridad biológica (CSB), situadas lejos de posibles alteraciones del flujo aéreo, como puertas, ventanas, áreas de gran flujo de trabajo. Las CSB deben tener un sistema de filtrado y recirculación de aire verificado.
- •
Las líneas de vacío deben estar protegidas con filtros HEPA (high efficiency particulate airborne) o equivalentes.
- •
Se debe disponer de una estación para el lavado de ojos, así como de duchas para casos de urgencia.
- •
Se debe disponer de un sistema de descontaminación de desechos (por ejemplo: autoclave, desinfección química, incineración, u otro método validado).
Además de las mencionadas en los laboratorios de bioseguridad 2:
- •
El laboratorio debe estar separado de otras áreas abiertas al flujo de tráfico irrestricto dentro del edificio, y el acceso al laboratorio debe estar restringido.
- •
El pasaje a través de una serie de puertas que se cierran automáticamente es el requisito básico de ingreso al laboratorio desde los corredores de acceso. Se debe incluir un vestuario en el camino entre las 2 puertas de cerrado automático.
- •
Las puertas se deben poder cerrar con llave.
- •
Deben disponer de piletas para el lavado de manos, que se operen automáticamente o sin manos, ubicadas cerca de la puerta de salida. Si el laboratorio está dividido en pequeños laboratorios, debe disponerse de una pileta por zona.
- •
Las superficies interiores de paredes, pisos y techos han de ser fáciles de limpiar y descontaminar. Los bordes y penetraciones deben sellarse. Las superficies han de ser lisas, impermeables a los líquidos y resistentes a sustancias químicas y desinfectantes.
- •
Los pisos deben ser monolíticos (sin fisuras) y antideslizantes.
- •
Todas las ventanas deben ser cerradas y selladas.
- •
Las CSB deberán estas situadas lejos de las puertas, rejillas de ventilación y áreas muy transitadas.
- •
Se han de proteger las líneas de vacío con trampas de desinfectante líquido y filtros HEPA o equivalentes.
- •
Debe existir una estación para lavado de ojos dentro del laboratorio.
- •
Sistema de ventilación de aire de escape por conductos. Este sistema crea un flujo de aire direccional que toma el aire para el laboratorio de áreas “limpias” y lo elimina en áreas “contaminadas”. El aire de escape no se recircula a ninguna otra parte del edificio.
- •
El personal debe ser capaz de verificar la dirección del flujo de aire. Se recomiendan sistemas de monitorización visual en la entrada. Se deben considerar alarmas audibles.
- •
La salida del aire del laboratorio en el edificio debe estar localizada lejos de zonas ocupadas y de zonas de toma de aire del edificio, o el aire de salida debe estar filtrado por filtros HEPA.
- •
El aire filtrado con HEPA de las CSB II puede ser recirculado en el ambiente del laboratorio, siempre y cuando la cabina esté revisada de acuerdo con las instrucciones del fabricante y al menos una vez al año. Las CSB III deben estar directamente conectadas con el segundo sistema de escape con filtros HEPA de la cabina. El suministro de aire se debe realizar de forma que se prevenga la presión positiva de la cabina.
- •
Se debe disponer de un método de descontaminación de los residuos, preferentemente dentro del laboratorio (por ejemplo: autoclave, desinfección química, incineración, u otro método validado).
- •
Los equipos que puedan producir aerosoles deben estar contenidos en dispositivos en los que el aire de salida se filtre por filtros HEPA u otra tecnología equivalente.
- •
El diseño de las instalaciones ha de tener en consideración la descontaminación de grandes piezas de equipo antes de sacarlas del laboratorio.
- •
Se requiere la inclusión de protección ambiental adicional, por ejemplo, una o más de las siguientes:
- ○
Una antesala para limpieza de material y suministros con vestidor y duchas.
- ○
Filtración HEPA de aire de escape.
- ○
Contención de otros servicios entubados (cañerías, etc.).
- ○
Provisión de descontaminación de efluentes (drenajes de baños, lavabos, cámaras de autoclave, etc.).
- ○
- •
El diseño, los parámetros y los procedimientos deben ser verificados y documentados antes del funcionamiento. Las instalaciones deben reverificarse anualmente, como mínimo.
Como normas generales aplicables a los distintos laboratorios, independientemente de su nivel de contención, indicamos:
- a)
Sólo el personal especializado y adiestrado en las técnicas microbiológicas utilizadas en los respectivos laboratorios debería trabajar en este tipo de instalación.
- b)
Al no existir recomendaciones de tamaño específicas para los distintos laboratorios asumiríamos las generales para un laboratorio (14–18m2 por trabajador). Para los laboratorios de serología y microbiología molecular con elevado grado de automatización, el tamaño y distribución dependen, fundamentalmente, del número de autoanalizadores, sistemas robotizados, equipos y puestos de trabajo de éstos, en función de la cartera de servicios. Al ser éstos más numerosos y voluminosos que en otras áreas del laboratorio de microbiología, no son del todo óptimas las recomendaciones de tamaño general dadas para otras áreas. Una forma de cálculo de la superficie total, basada en la experiencia de más de 177 laboratorios altamente automatizados en los últimos 9 años consiste en multiplicar la superficie del mobiliario y los equipos por un factor de entre 1,7 y 2,0 (datos no publicados). También se podría aplicar la normativa general que aconseja 2m2 libres por trabajador. Se recomienda una separación entre equipos suficiente, que permita el acceso a éstos para funciones de mantenimiento y reparación.
- c)
Los distintos laboratorios deben estar separados, fundamentalmente cuando se diferencian en el tipo de agentes biológicos que manejan, con lo que se minimiza el riesgo. El acceso debe estar restringido, con señalización de “RIESGO BIOLÓGICO. ACCESO RESTRINGIDO. SÓLO PERSONAL AUTORIZADO”
- d)
Todas las áreas de trabajo de los laboratorios deben disponer de la señalización adecuada indicando su nivel de riesgo biológico y contención.
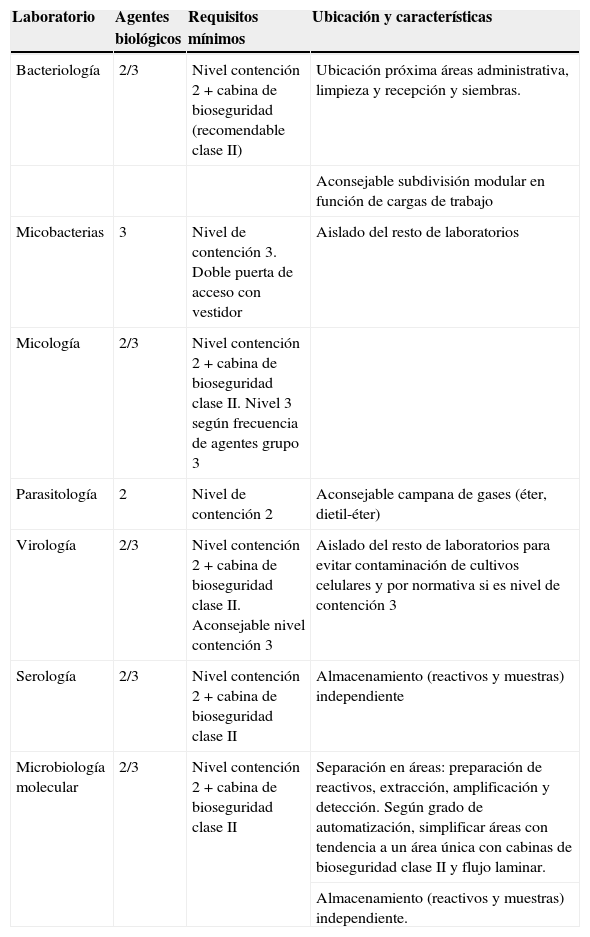
En la tabla 3 se recogen las características específicas de los distintos laboratorios internos.
Características de los laboratorios internos
| Laboratorio | Agentes biológicos | Requisitos mínimos | Ubicación y características |
| Bacteriología | 2/3 | Nivel contención 2 + cabina de bioseguridad (recomendable clase II) | Ubicación próxima áreas administrativa, limpieza y recepción y siembras. |
| Aconsejable subdivisión modular en función de cargas de trabajo | |||
| Micobacterias | 3 | Nivel de contención 3. Doble puerta de acceso con vestidor | Aislado del resto de laboratorios |
| Micología | 2/3 | Nivel contención 2 + cabina de bioseguridad clase II. Nivel 3 según frecuencia de agentes grupo 3 | |
| Parasitología | 2 | Nivel de contención 2 | Aconsejable campana de gases (éter, dietil-éter) |
| Virología | 2/3 | Nivel contención 2 + cabina de bioseguridad clase II. Aconsejable nivel contención 3 | Aislado del resto de laboratorios para evitar contaminación de cultivos celulares y por normativa si es nivel de contención 3 |
| Serología | 2/3 | Nivel contención 2 + cabina de bioseguridad clase II | Almacenamiento (reactivos y muestras) independiente |
| Microbiología molecular | 2/3 | Nivel contención 2 + cabina de bioseguridad clase II | Separación en áreas: preparación de reactivos, extracción, amplificación y detección. Según grado de automatización, simplificar áreas con tendencia a un área única con cabinas de bioseguridad clase II y flujo laminar. |
| Almacenamiento (reactivos y muestras) independiente. |
En los laboratorios se utiliza cada vez más material desechable de un solo uso y medios de cultivo y reactivos comerciales preparados. El área de limpieza y esterilización de cada laboratorio debe adaptarse, por tanto, a su protocolo de trabajo, que debe estar de acuerdo, además, con lo que supone la esterilización de residuos, con el Plan de Gestión de Residuos del Hospital y con la legislación vigente. Sería recomendable que estuviera próxima a las otras áreas de trabajo y, por ser la zona en la que se ubica la autoclave, cerca de una salida de emergencia.
El diseño, las instalaciones y los equipos de esta área del laboratorio deben cumplir con el nivel de contención del laboratorio al que pertenezca, como mínimo de nivel 2. Dispondrá de, al menos, un fregadero y una autoclave y, dependiendo de la actividad desarrollada, otros aparatos como hornos Pasteur o lavavajillas. Los aparatos con toma eléctrica deben instalarse cumpliendo las normativas de seguridad correspondiente, con especial atención a las zonas húmedas.
En la actualidad, son muy pocos los laboratorios de microbiología que preparan medios de cultivo de forma habitual. En el caso de que sí lo hagan, el laboratorio debería disponer de un área específica, próxima al área de limpieza y esterilización, al laboratorio de bacteriología general y a la zona de almacenamiento de medios.
Área de almacenamientoUn laboratorio de microbiología, incluso de tamaño pequeño, se caracteriza por el gran número de materiales, productos, medios y reactivos que utiliza. Si se quiere garantizar su funcionalidad y seguridad, es necesario que disponga de áreas de almacenamiento que permitan desarrollar con normalidad el trabajo diario.
- a)
Reactivos y muestras. La cámara fría (2–8°C) debe ser el elemento central. En los de pequeño tamaño y complejidad se podrá recurrir a refrigeradores y armarios individuales alojados en diferentes partes del laboratorio, preferentemente diferenciados de los destinados a las muestras. Si se diseña de nuevo el laboratorio sería aconsejable ubicarlo dentro del área de trabajo. Otra opción sería disponer de frigoríficos para aprovisionar diariamente a partir del almacén externo. Las dimensiones de la cámara fría dependerán del número de muestras y cartera de servicios del laboratorio. No existen estándares; una aproximación sería un espacio útil de 6m2 hasta 10m2 con una altura de 2m según el tamaño del laboratorio. Las puertas deben ser de apertura hacia el exterior y con sistemas de alarma y de apertura de seguridad desde el interior.
Debe preverse la ubicación de los compresores de la cámara fría que son una fuente de calor, ruido, vibraciones y presentan un alto potencial de riesgo de incendio. Existen otras soluciones como habitaciones frías modulares que pueden instalarse en espacios arquitectónicos.
Por otro lado, sería conveniente disponer de un pequeño espacio para productos que se almacenen a temperatura ambiente, que puede compartirse con el almacén de material fungible.
- b)
Productos químicos. La tendencia en los laboratorios diagnósticos modernos es hacia una menor dependencia de productos químicos puros, lo que reduce el riesgo químico, pero siguen utilizándose productos inflamables, corrosivos, tóxicos y nocivos, a veces formando parte de sistemas comerciales diagnósticos (kits). Existe una normativa específica de almacenamiento de productos químicos16. En los laboratorios actuales de microbiología suele ser suficiente disponer de una serie de armarios situados en un área común de almacén suficientemente ventilada. Los productos químicos deben alojarse según criterios de agrupamiento por tipo de riesgo, y respetando las incompatibilidades entre grupos16.
Existen en el mercado armarios de seguridad de diferente capacidad y con características específicas para el almacenamiento de los distintos tipos de productos químicos. A poco que sea posible, se recomienda disponer de ellos.
- c)
Gases. Es aconsejable establecer un lugar externo y bien ventilado para la instalación de los gases a presión (caseta de gases). Si ello no es posible, debe procurarse que el área del laboratorio donde sean necesarios esté bien ventilada y, si es posible, disponga de un sistema de ventilación de emergencia. Las botellas deben estar fijadas a la pared para evitar accidentes7.
- d)
Residuos. En el laboratorio de microbiología se originan todo tipo de residuos. En cada área de trabajo deben existir contenedores adecuados y diferenciados para la clasificación y segregación de los diferentes grupos, con especial atención a los residuos peligrosos sanitarios (grupo III). En la actualidad es habitual transferir los residuos a empresas autorizadas. En este caso, el tiempo de almacenamiento de los residuos en el laboratorio (almacenamiento intermedio), una vez llenos y cerrados los contenedores, no debe superar las 24h. Para que el almacenamiento intermedio de los residuos sea lo más seguro, debe existir en el laboratorio una zona acotada y específica para este fin.
Determinados residuos químicos, como los colorantes, no se deben eliminar en la red de saneamiento. Una opción es que los colorantes se recojan en contenedores especiales directamente desde los desagües de las piletas de tinción; esto se ha de tener en cuenta también a la hora de proyectar la fontanería del laboratorio.