Control microbiológico pretrasplante
Las complicaciones infecciosas continúan siendo la causa principal, junto al rechazo, de la morbilidad y mortalidad después del trasplante de órganos, facilitadas por la situación de inmunodepresión propia del paciente que ha sido trasplantado1,2. Muchas de estas complicaciones tienen un origen exógeno, incluyendo aquí las producidas por aquellos patógenos transmitidos por el órgano trasplantado. En otras ocasiones, es el propio receptor el que alberga previamente, de forma crónica o latente, microorganismos que pueden reactivarse. Ciertas complicaciones pueden prevenirse, o sus efectos negativos aminorarse, mediante una correcta evaluación de donante y receptor3.
Evaluación microbiológica del candidato a un trasplante
Las estrategias diagnósticas que hay que aplicar en la evaluación de los potenciales candidatos son diferentes de las recomendables una vez se ha producido el trasplante, y van encaminadas al cribado lo más preciso posible de aquellos patógenos más habituales que puedan condicionar la aparición posterior de las complicaciones infecciosas, con la finalidad de decidir sobre la idoneidad del candidato, establecer un pronóstico, indicar la oportunidad de vacunarlo antes de ser sometido a la intervención y actuar racionalmente ante las complicaciones que puedan producirse tras el trasplante4,5.
En primer lugar es obligado realizar una historia clínica completa y detallada, prestando especial atención a las infecciones previas que haya podido padecer el candidato (tabla 1), a la exposición a ciertos agentes infecciosos, incluyendo aquéllos poco frecuentes o relacionados con viajes a otras áreas geográficas (tabla 2), así como registrar las vacunaciones del candidato y de las personas que con él conviven. Además, debe consignarse con precisión el tratamiento inmunosupresor, presente o pasado (tipo y duración), y las alergias a los antimicrobianos confirmadas o probables.
Las exploraciones complementarias6 que hay que realizar en el candidato pretenden la identificación de aquellas infecciones latentes que puedan reactivarse después del trasplante y pongan en peligro la integridad funcional del órgano o la supervivencia del paciente, sobre todo porque algunas pueden prevenirse mediante las actuaciones apropiadas durante la espera. La tabla 3 resume aquellas que se consideran aconsejables, entre las que los cultivos de muestras clínicas y técnicas de detección de agentes infecciosos constituyen una parte de gran importancia.
En el caso de una infección activa, el diagnóstico microbiológico es un apartado muy extenso como para formular recomendaciones técnicas particulares. Sin embargo, con carácter general, ilustra la necesidad de disponer de un laboratorio de microbiología con un adecuado desarrollo tecnológico. En general, la urgencia diagnóstica vendrá condicionada por la gravedad del proceso infeccioso de que se trate, como en otros tipos de pacientes. De forma sistemática, debiera remitirse una muestra para cultivo de orina, esputo y heces durante la evaluación del candidato. Si el tiempo de espera se prolongase, habría que volver a remitir estas muestras al cabo de un año tras la primera evaluación. Además, se procesarán tantas muestras y de cualquier tipo cuando exista una sospecha manifiesta de una infección activa, con el objetivo de un diagnóstico y tratamiento precoces. Así mismo, la existencia de una infección activa puede suponer una contraindicación para el trasplante y, por lo tanto, la exclusión transitoria o definitiva del paciente de la lista de espera. Por ello, el candidato con fiebre debe ser atendido como una urgencia médica.
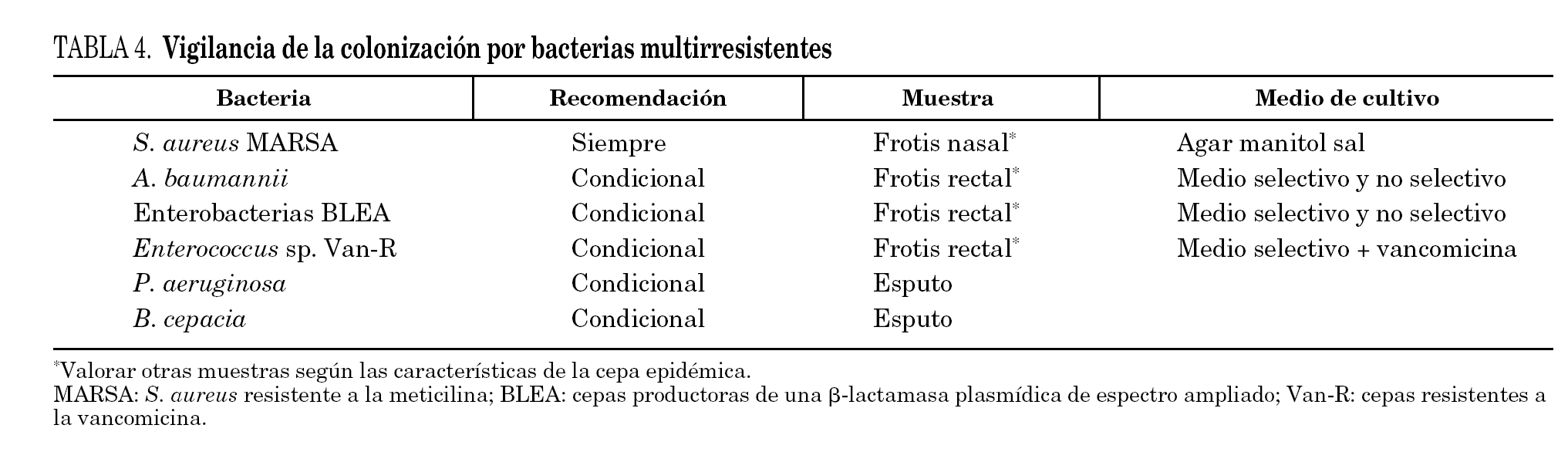
La infección y colonización por bacterias multirresistentes ha sido la causa de graves complicaciones en algunas unidades de trasplante. Es previsible que, en el futuro, el número de candidatos expuestos vaya en aumento por múltiples razones. La colonización no implica infección, pero sí puede predecirla. El conocimiento de ésta y de los perfiles antibióticos de estos microorganismos puede ayudar a racionalizar las medidas preventivas y terapéuticas en el candidato que eviten complicaciones infecciosas graves y de difícil tratamiento una vez efectuado el trasplante7. Por otra parte, la vigilancia de la colonización por bacterias multirresistentes (tabla 4) supone un gran esfuerzo de medios materiales y personales, por lo que debe ser sometida a una continua evaluación de su eficacia real y ser aplicada en aquellos centros con brotes o situación endémica demostrada.
En el examen parasitológico de las heces y de otras muestras clínicas resulta de especial interés el cribado de los pacientes que albergan en sus heces el nematodo Strongyloides stercoralis. Este parásito puede causar infestaciones generalizadas de muy mal pronóstico en los pacientes inmunodeprimidos. Es muy importante realizar una historia detallada a la búsqueda de una exposición de riesgo, fundamentalmente los viajes o estancias en zonas endémicas. En teoría, es posible encontrar el parásito en nuestro ámbito geográfico, sobre todo entre las personas que han estado expuestas a zonas encharcadas (trabajadores agrícolas, minería, etc.) sin la debida protección de las extremidades inferiores. El diagnóstico suele ser difícil, pues la eliminación de los huevos larvados por las heces suele ser poco intensa e intermitente. Se recomienda realizar la observación microscópica tras someter la muestra a métodos de concentración, así como remitir un mínimo de tres muestras para análisis parasitológico. Si no se observan larvas de S. stercoralis, y si los antecedentes epidemiológicos lo aconsejan, el análisis debiera incluir las técnicas de liberación con concentración de larvas rabditoides (método de Baerman, Harada-Mori, etc.). Si está al alcance, también puede intentarse el examen del aspirado duodenal con una sonda (String test®), a la búsqueda de larvas.
El paludismo constituye un problema poco habitual en los países como España, pero que puede incrementarse en el futuro como consecuencia del flujo migratorio. Si las circunstancias clínicas lo aconsejan, es conveniente remitir muestras de sangre para el examen microscópico de extensiones finas y gota gruesa. Normalmente, será necesario examinar varias muestras antes de descartar un resultado negativo.
La realización de marcadores de infección crónica o latente es una actividad fundamental que debe realizar el laboratorio, que deberá basarse en la utilización de reactivos y métodos comerciales siempre homologados para uso diagnóstico. Existen en el mercado muchos reactivos para la realización de todas estas pruebas. Aunque, en términos generales, son de calidad aceptable, no todos son equivalentes ni sus resultados equiparables. El laboratorio deberá incluir procedimientos de control interno y externo que aseguren la calidad de los resultados por él emitidos, especialmente en aquellos marcadores más críticos por las consecuencias negativas que pueda acarrear un resultado equivocado. Las recomendaciones se resumen en la tabla 5.
Virus de la inmunodeficiencia humana tipos 1 y 2 (VIH-1 y VIH-2)
El esquema diagnóstico no es diferente en estos pacientes respecto al que se emplea en la población general. Deben utilizarse las pruebas más sensibles y específicas, básicamente análisis inmunoenzimático (EIA) de tercera o cuarta generación que incluya al VIH-1 del subtipo O. Un resultado positivo deberá ser confirmado mediante pruebas western-blot y, en raras ocasiones, podría recurrirse a la detección cualitativa del ADN proviral celular mediante amplificación por reacción en cadena de la polimerasa (PCR). Si la prueba es negativa y existen antecedentes epidemiológicos y sospechas fundadas de infección, deberá repetirse con otras muestras posteriores. La determinación cuantitativa de ARN (carga viral) carece de aplicación en este contexto.
Virus de la hepatitis A (VHA)
El VHA puede causar una hepatitis grave en el trasplantado, sobre todo en los pacientes de edad avanzada y con enfermedad hepática previa. Por esta razón, se recomienda conocer si el candidato es inmune, pues cabe la posibilidad de vacunarlo eficazmente antes del trasplante. La detección de los anticuerpos específicos totales o de la clase IgG mediante técnicas EIA o similares se considera el marcador de elección.
Virus de la hepatitis B (VHB)
Hay que incluir en los procedimientos de evaluación aquellos marcadores de infección, inmunidad y pronósticos actualmente disponibles. Se recomienda que se lleven a cabo de manera secuencial, durante la espera. El marcador clave será el antígeno de superficie (HBsAg). Si es negativo, cabe considerar la oportunidad de vacunar al candidato a menos que sea inmune de forma natural, lo cual se averigua mediante la determinación cuantitativa de los anticuerpos anti-HBs (un valor superior a 100 UI sugiere inmunidad). Si el candidato es positivo para el HBsAg, deben realizarse los marcadores del sistema e (antígeno [HBeAg] y anticuerpos [anti-HBe]), que son elementos pronósticos y señalan la actividad del virus. También debe determinarse la presencia de ADN viral mediante pruebas de hibridación o amplificación de ácidos nucleicos, preferentemente cuantitativas, igualmente como marcador de replicación viral.
Infección por el virus de la hepatitis C (VHC)
El método de cribado consistirá en una técnica EIA de segunda o tercera generación, que reducen considerablemente el llamado "efecto ventana", siendo su sensibilidad del 95% o superior. Estas pruebas también son muy específicas, a pesar de lo cual conviene confirmar un resultado positivo mediante una prueba de RIBA (recombinant immunoblot assay) o similar, de última generación. En los pacientes hemodializados las pruebas de detección de anticuerpos son menos sensibles que en la población general. En estas circunstancias, la amplificación del ARN viral mediante RT-PCR puede ser una alternativa válida para resolver casos dudosos, no así los métodos de RIBA cuyo uso se desaconseja con este propósito. Fuera de esta situación particular, la utilización de la RT-PCR no se recomienda con carácter general, tanto para el diagnóstico de la infección como para la confirmación de los positivos. Siempre que sea posible, sería aconsejable determinar la carga viral mediante pruebas cuantitativas de ácidos nucleicos (RT-PCR, branched-ADN, etc.), pues es un factor pronóstico, prestando atención a que los resultados obtenidos por dos métodos diferentes no son equivalentes entre sí. También hay que considerar el genotipado a pesar de la gran prevalencia del genotipo 1b en nuestro ámbito geográfico, ya que es un dato que tiene interés para el tratamiento del paciente una vez trasplantado.
Virus del herpes simple 1 y 2 (VHS-1 y VHS-2)
Se calcula que en torno al 95% de las personas adultas han pasado la infección y tienen anticuerpos específicos frente al VHS-1. La seroprevalencia frente al tipo VHS-2 es menor, al menos en nuestro ámbito geográfico. A efectos prácticos, aunque la determinación de anticuerpos específicos es norma habitual en los protocolos de evaluación del receptor, su utilidad en la práctica clínica puede ser cuestionable ya que, en muchas ocasiones, se indica la profilaxis con antivirales una vez que se ha trasplantado al paciente o, simplemente, se tratan las reactivaciones sintomáticas, por lo general de una gravedad moderada. El marcador más apropiado es la determinación de anticuerpos IgG, o totales, para lo que existen buenos reactivos comerciales (EIA). No se recomienda la determinación de anticuerpos específicos de tipo, entre otras razones porque algunos reactivos comerciales suelen presentar reactividad cruzada. Los anticuerpos IgM y la detección de antígenos o de ácidos nucleicos carecen por completo de interés en esta situación.
Virus varicela-zóster (VVZ)
En torno al 75% de los adultos presentan anticuerpos frente a este virus. En los niños la seroprevalencia es menor, aumentando con la edad. Los pacientes seronegativos serían candidatos a la administración de la vacuna OKA, por lo que se recomienda llevar a cabo esta determinación. El marcador recomendado es la determinación de IgG específica.
Citomegalovirus humano (CMV)
Como es sabido, la infección por el CMV es la causa más importante de morbilidad y mortalidad de origen viral en los trasplantados. El conocimiento del estado serológico del receptor condiciona la patogenia, gravedad y frecuencia de las infecciones, por lo que su determinación durante la fase de evaluación de los candidatos resulta imprescindible. Los anticuerpos IgG específicos constituyen el marcador clave. A diferencia de lo que ocurre una vez que el paciente ha sido trasplantado, los marcadores de infección activa como la determinación de los anticuerpos IgM y las detecciones de antígenos (prueba de antigenemia pp65) o de secuencias génicas específicas no deben aplicarse en la evaluación del candidato a un trasplante.
Virus de Epstein-Barr (VEB)
La infección por este virus se ha relacionado con el síndrome linfoproliferativo postrasplante, una complicación grave que es más frecuente en los niños y en otros pacientes trasplantados con factores de riesgo definidos. La mayor parte de los adultos son seropositivos, pero no así los niños, especialmente cuanto menor es su edad. El marcador que hay que utilizar en el candidato, especialmente en este último grupo de edad, será la determinación de anticuerpos específicos de la clase IgG, no siendo válidas las pruebas de anticuerpos heterófilos que se emplean para el diagnóstico del cuadro de mononucleosis infecciosa. De los diferentes anticuerpos dirigidos frente a antígenos virales del VEB, se recomienda determinar la IgG contra el antígeno de la cápsida viral (VCA-IgG). Los anticuerpos anti-EBNA (antígeno nuclear del VEB) también señalan una infección pasada, pero son menos habituales en los laboratorios diagnósticos.
Toxoplasma gondii
La determinación de anticuerpos específicos frente a este protozoo es obligada por las graves, aunque infrecuentes, complicaciones que puede originar. El riesgo aumenta en los trasplantados cardíacos, en donde se añade la posibilidad de transmisión a través del injerto. La mayor parte de la población adulta suele presentar anticuerpos que revelan una infección pasada y el establecimiento de un estado crónico. El marcador de elección serán los anticuerpos IgG específicos. Los métodos de IgM, ensayos de avidez de anticuerpos o pruebas de amplificación de ácidos nucleicos carecen de interés en esta situación.
Treponema pallidum (sífilis)
Aunque la infección latente por esta espiroqueta no constituye una contraindicación absoluta para el trasplante, se recomienda realizar la detección serológica y, si es posible, determinar el estadio de la enfermedad y administrar el tratamiento correspondiente. El cribado debe hacerse mediante una prueba reagínica o no treponémica (prueba reagínica del Venereal Disease Research Laboratory [VDRL] o prueba rápida reagínica en plasma [RPR]), para lo que existen buenos reactivos comerciales. Como es bien sabido, las pruebas no treponémicas presentan falsos positivos biológicos, por lo que un resultado positivo debe ser interpretado de acuerdo con las características del candidato, siendo obligada su confirmación mediante pruebas específicas treponémicas (análisis de hemaglutinación de Treponema pallidum [TPHA], prueba fluorescente antitreponémica absorbida [FTA-Abs], etc.).
Archivo de sueros
La experiencia a lo largo de muchos años de trasplante enseña que cada vez son más los potenciales patógenos que hay que investigar tanto en los donantes como en los receptores. La obtención de muestras en el candidato y su posterior archivo en condiciones es una práctica que se recomienda abiertamente. Muy en particular, se recomienda obtener muestras de suero, en las que podrían determinarse, en el futuro, anticuerpos frente agentes conocidos y por descubrir. Además, pueden servir para comprobaciones a posteriori una vez se ha producido el trasplante. Algunas recomendaciones prácticas son las siguientes: a) archivar y conservar varias alícuotas de las muestras, previendo que las sucesivas congelaciones y descongelaciones de una única muestra pueden afectar a la viabilidad del material que hay que analizar, y b) las muestras debieran ser conservadas a la temperatura más baja posible, siempre que sea posible a 70 °C o inferior.
Evaluación microbiológica del donante de órganos
La posible transmisión, a través del órgano trasplantado, de determinados agentes infecciosos de donante a receptor no significa que el trasplante no pueda o no deba realizarse. Alguno de los microorganismos transmitidos con el órgano son perfectamente tolerados por el receptor o muy bien controlados por la terapéutica o la profilaxis. Así, lejos de realizar una identificación exhaustiva y pormenorizada de microorganismos, los objetivos de la investigación microbiológica en el donante serán: a) descartar la presencia de agentes infecciosos transmisibles que puedan comprometer la viabilidad del injerto o la evolución normal del enfermo trasplantado; b) obtener una información útil que permita predecir las posibles complicaciones que surgirán en el receptor y decidir, en ocasiones, cuál será el candidato más idóneo para que el trasplante sea más eficiente y seguro, y c) incrementar la disponibilidad de órganos, garantizando la viabilidad de los órganos desde el punto de vista de la infección de cualquier origen, descartando todos aquellos que fuera necesario, pero con todo rigor científico para no llevar a la situación contraria de perder órganos para la donación.
Infección aguda
Los potenciales donantes suelen estar ubicados en unidades de cuidados intensivos, reanimación, neurocirugía, urgencias, en ocasiones durante períodos prolongados, sometidos a ventilación mecánica, con los problemas secundarios de infecciones diversas entre las que destacan las infecciones pulmonares y por catéteres. Aproximadamente un 10% de los donantes potenciales no llegan a serlo por problemas de etiología infecciosa. Cuando la estancia en las unidades de cuidados intensivos (UCI) se prolonga, la incidencia de infecciones puede alcanzar hasta el 40%. Sin embargo, la necesidad de un mayor número de órganos y el incremento del número de muertes de pacientes en lista de espera de trasplante, han llevado a que muchos equipos sean menos rígidos en la aplicación de los criterios iniciales. Además, estudios recientes han demostrado que la transmisión de patógenos al receptor es mínima o inexistente en los casos en que se utilizan medidas de prevención y/o tratamiento en el receptor en casos de infecciones bacterianas comprobadas del donante, incluso como responsables del fallecimiento8.
Antes de la extracción de los órganos, se recomienda realizar las siguientes exploraciones con el fin de evitar la transmisión de infecciones o bien adecuar el tratamiento en el receptor9:
1. Hemograma completo y fórmula leucocitaria.
2. Hemocultivos seriados y urocultivo.
3. Radiografía de tórax.
4. En caso de sospecha clínica de infección pulmonar, realizar cultivo de secreciones y/o broncoscopia con catéter telescopado y lavado broncoalveolar si procede.
5. Considerar estudio necrópsico para descartar infecciones ocultas que deban ser tratadas en el receptor.
Infección crónica o latente
Durante el período postrasplante y secundariamente a la inmunodepresión, las infecciones latentes o crónicas del injerto pueden reactivarse provocando infecciones a menudo graves en el receptor. Algunas de estas infecciones contraindican absolutamente el trasplante y otras se han de tener en cuenta para tomar las medidas de profilaxis adecuadas en el receptor. Actualmente, la evaluación de la infección crónica en el donante de órganos se basa en la utilización de marcadores serológicos9.
Criterios generales del cribado serológico
En la realización de los diferentes marcadores serológicos deberán cumplirse una serie de criterios generales: a) las pruebas de cribado serológico deberán ser realizadas en laboratorios con un adecuado control de calidad y con la suficiente experiencia y conocimiento para llevar a cabo las diferentes técnicas e interpretar sus resultados; b) las determinaciones serológicas se realizarán en suero o plasma. No deberían realizarse en otros fluidos o secreciones como humor vítreo y acuoso debido a una posible pérdida de sensibilidad en los diferentes marcadores; c) deberán utilizarse reactivos homologados para uso diagnóstico; d) deben seguirse estrictamente las instrucciones del fabricante en la realización de las diferentes pruebas; e) los diferentes reactivos deberán actualizarse a medida que aparezcan sucesivas generaciones de mayor especificidad, sensibilidad y valores predictivos positivo y negativo; f) gran parte de los algoritmos diagnósticos recomendados en caso de una primera determinación positiva, especialmente para VIH y VHC, son inviables en situaciones de urgencia debido a su prolongado tiempo en la generación de resultados. Desde el punto de vista de la donación, los algoritmos diagnósticos deberían, asegurando la máxima sensibilidad y valor predictivo negativo, pararse en la primera línea de cribado en caso de un resultado inicialmente positivo. Ante un resultado positivo débil, deberá repetirse la serología utilizando un reactivo de principio diferente; g) no debe recomendarse la toma de decisiones basadas en resultados obtenidos con las actuales técnicas en biología molecular debido a que no están homologadas para uso diagnóstico, se desconoce su rendimiento sobre muestras de donantes de órganos en términos tanto de sensibilidad como de especificidad y la complejidad intrínseca de estas técnicas las hace difícilmente adaptables a las situaciones de urgencia, y h) todos los centros implicados en el cribado serológico de donantes de órganos deberían realizar un registro y archivo de sueros que deberían mantenerse durante un mínimo de 10 años.
Criterios previos a la realización de los marcadores serológicos
En la actualidad las diferentes técnicas utilizadas para detectar posibles marcadores de transmisibilidad poseen una elevada calidad en términos de sensibilidad, especificidad y valores predictivos positivo y negativo. Sin embargo, aunque infrecuentes, continúa existiendo la posibilidad de falsos negativos y positivos.
Falsos negativos
Período ventana. La realización de una historia clínica/epidemiológica es el mejor método para descartar aquellos donantes con procesos infecciosos que pudieran hallarse en período ventana (VIH, VHC, VHB) o para los que no existan marcadores de transmisibilidad (priones). En los donantes vivos de órganos debe realizarse un cribado serológico 3 meses antes y otro en el momento de la donación. Adicionalmente se realizará la correspondiente educación higiénico-sanitaria para evitar todas aquellas actividades con riesgo de infección por VIH, VHC y VHB.
Falsos negativos
Hemodilución. La transfusión de un elevado número de unidades de sangre o infusión de cristaloides y/o coloides al potencial donante, previamente a la realización de las técnicas serológicas podría resultar, a consecuencia de la hemodilución, en una disminución en la titulación de los marcadores serológicos por debajo de los niveles de sensibilidad de las diferentes técnicas, siendo causa de falsos negativos.
Falsos positivos
Donante cadáver. En el donante cadáver tanto la hemólisis de la muestra como el retraso en su extracción (productos de degradación tisular) pueden ser causa de falsos positivos en las pruebas de cribado serológico. Para evitar la pérdida de posibles donaciones, la demora en la extracción de la muestra en el caso del donante cadáver debería ser mínima.
Marcadores serológicos de transmisibilidad
Debe determinarse en todos los donantes, previamente a la extracción, su capacidad para transmitir VIH, VHB y VHC (tabla 6). La serología luética debe incluirse en este grupo debido a la conveniencia de solicitar consentimiento informado al receptor. Adicionalmente, con la finalidad de obtener una información útil que permita prevenir o predecir las posibles complicaciones que surgirán en el receptor, se determinarán con una demora no superior a las 24-48 h los marcadores de transmisibilidad de citomegalovirus y T. gondii. Referente a la serología frente al VEB, considerando que más del 95% de la población es seropositiva, tan sólo estaría indicado cuando el posible receptor fuera seronegativo, especialmente durante la infancia. La determinación de marcadores de virus de la leucemia/linfoma de células T humanas (HTLV-I/II) deberá realizarse ante la sospecha de factores de riesgo en el donante (inmigrantes que hayan nacido o vivido en zonas endémicas, viajeros a dichas zonas endémicas y familiares de estos inmigrantes y/o viajeros) o en aquellos casos en que el órgano vaya a ser trasplantado en países en los que dicha determinación sea obligatoria. Sin embargo, debido a la importancia actual de los flujos migratorios desde áreas endémicas para HTLV y a sus característicos mecanismos de transmisión, es muy difícil cribar por factores de riesgo10, por lo que sería recomendable realizar la determinación de anticuerpos específicos frente a HTLV-I/II en todos los donantes de órganos.
Infecciones en donantes extranjeros o procedentes de viajes tropicales
Es importante conocer el origen o viajes realizados por los donantes ya que pueden presentar una patología infecciosa especial (con el consiguiente riesgo de transmisión al receptor)11. Se evaluará en cada situación la necesidad de cribar para paludismo, leishmaniasis visceral, estrongiloidiasis, enfermedad de Chagas, y criptococosis según la procedencia y los factores de riesgo del donante.
Control microbiológico postrasplante
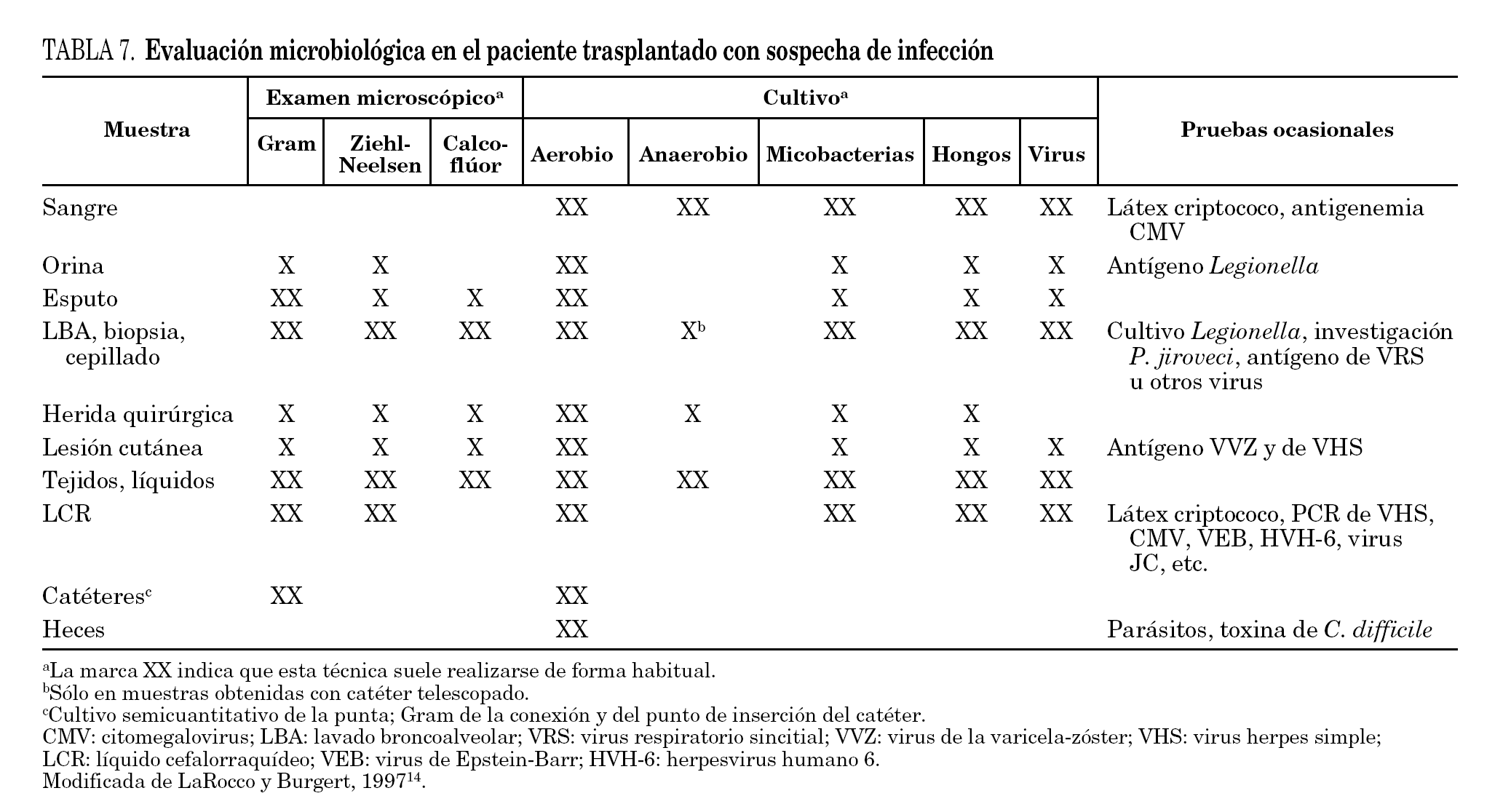
El número de patógenos, tanto primarios como oportunistas que pueden afectar al trasplantado es amplísimo y su estudio detallado queda fuera del alcance de este documento. Es obligado, en consecuencia, que el laboratorio diseñe su propia estrategia diagnóstica desde un punto de vista coste-efectivo, para lo que se apoyará en la experiencia acumulada en cada tipo de trasplante, el momento en que se produce la infección y consideraciones individuales de cada centro12,13. La tabla 7 resume las muestras que hay que obtener y las técnicas más convenientes en la evaluación del paciente trasplantado con sospecha de infección14.
Es obvio que los centros dedicados al trasplante deben contar con un laboratorio bien capacitado tecnológicamente, circunstancias que, desde el punto de vista analítico, suelen cumplirse en nuestro ámbito. La rapidez y el valor predictivo de los resultados deben ser la norma a la hora de seleccionar las técnicas que hay que aplicar. Debe prestarse especial atención a las fases preanalíticas y postanalíticas, pues sus deficiencias afectarán gravemente a todo el proceso. Por ejemplo, una selección inapropiada de la muestra, la ausencia de datos clínicos en la solicitud, la elección de un método diagnóstico que difiera el resultado más allá del período clínicamente relevante, o una transmisión de la información poco ágil pueden arruinar un sofisticado desarrollo técnico. La integración del microbiólogo en "equipos multidisciplinarios" de trasplante, constituidos más o menos formalmente, es un requisito clave para llevar a cabo un diagnóstico eficaz de las complicaciones infecciosas, en beneficio del trasplantado, y para optimar los recursos.
La práctica sistemática de protocolos microbiológicos de vigilancia en el trasplantado asintomático fue motivo de debate, aunque la tendencia moderna es hacia una progresiva simplificación. Existen excepciones, como podría ser la vigilancia del CMV en trasplante de precursores hematopoyéticos, pulmón e intestino, o la colonización de las vías respiratorias por hongos filamentosos en los trasplantados pulmonares. Los criterios para valorar la oportunidad de realizar la vigilancia son: a) probabilidad y gravedad de la infección, b) período de tiempo de mayor riesgo, c) valor predictivo positivo de la prueba diagnóstica, d) eficacia real de las estrategias profilácticas comparativamente con los beneficios de un tratamiento temprano, e) coste económico, y f) impacto final sobre la salud del paciente6,14. La tabla 8 recoge recomendaciones internacionales de grupos de expertos15.
Diagnóstico de laboratorio de las infecciones bacterianas
Las infecciones bacterianas afectan fundamentalmente al período inmediato al trasplante. Fuera de este período, el paciente trasplantado también estará expuesto, como cualquier otro, aunque el riesgo y las complicaciones puedan ser mayores. Las infecciones más comunes en el postrasplante inmediato son la neumonía, la bacteriemia asociada a catéteres, la infección de herida quirúrgica, la mediastinitis, la peritonitis, etc.6,15. En el trasplante renal, la infección urinaria tiene una mayor importancia porque puede afectar a la funcionalidad del injerto. En general, la profilaxis antibiótica que se administra regularmente ha permitido controlar adecuadamente estas infecciones, si bien no está exenta de efectos secundarios, como ilustra el mayor protagonismo de los grampositivos tras la instauración de pautas dirigidas esencialmente a los gramnegativos. Así, las infecciones estreptocócicas en los trasplantados de precursores hematopoyéticos en profilaxis con quinolonas y que desarrollan mucositis16. Todo esto debe ser tenido en cuenta por el microbiólogo aunque, desde el punto de vista organizativo, el laboratorio deberá cambiar poco sus estrategias diagnósticas, más allá de las directrices generales (rapidez, valor predictivo, etc.) apuntadas en el apartado anterior.
La neumonía es una complicación importante por su gravedad. Los gramnegativos tienen más protagonismo en el trasplantado (como en otros inmunodeprimidos), pero no se debe olvidar la etiología neumocócica. La tinción de Gram de una muestra respiratoria de buena calidad es un método sencillo y eficaz, que debe ser complementado con el cultivo. Cuando no sea posible obtenerla, la detección de antígeno neumocócico en orina puede ser de ayuda en los trasplantados adultos, si extrapolamos los buenos resultados obtenidos en otro tipo de pacientes17.
Otras infecciones respiratorias bacterianas que tienen mayor importancia en los trasplantados son la legionelosis y la nocardiosis, que pueden presentarse también en períodos más avanzados en el postrasplante. Respecto a la primera, la forma de presentación clínica es menos definida que en el paciente normal18, de ahí la importancia de mantener un elevado índice de sospecha, especialmente ante circunstancias epidemiológicas favorecedoras. Se debe intentar siempre el aislamiento en cultivo a partir de muestras respiratorias, prestando atención al control de calidad de los medios empleados (agar BCYEα), pues es conocida la elevada variabilidad entre los lotes19. También se debe tener en cuenta que los criterios de calidad del esputo no se aplican a la legionelosis19, por lo que hay que advertir de esta sospecha al microbiólogo. La detección de antígeno urinario mediante inmunocromatografía, aunque sólo detecta Legionella pneumophila serogrupo 1, ha demostrado su utilidad en pacientes inmunocompetentes e inmunodeprimidos y es un complemento indispensable, por su rapidez y valor predictivo, en el diagnóstico de legionelosis en un trasplantado. Se desaconseja la detección de L. pneumophila en muestras respiratorias por inmunofluorescencia directa, dada la dificultad de interpretar resultados (bajos valores predictivos positivo y negativo). El diagnóstico serológico tiene una sensibilidad que no supera el 80%, y es retrospectivo, por lo que su utilidad en los trasplantados es muy limitada.
La nocardiosis, especialmente la forma pulmonar20, es una complicación que pueden presentar los trasplantados, y de nuevo hay que mantener un elevado índice de sospecha. Una correcta realización y observación de las tinciones convencionales (Gram, Ziehl-Neelsen modificado) en muestras respiratorias pueden orientar el diagnóstico de una forma simple y eficaz. Si se sospecha nocardiosis, es también importante prolongar el tiempo de incubación de los cultivos, y prestar especial atención a la morfología colonial mediante una observación cuidadosa de las placas.
En nuestro medio, la tuberculosis es una complicación relativamente frecuente y con graves consecuencias en los trasplantados21, lo que obliga de nuevo a una cooperación estrecha entre microbiólogos y clínicos. Suele producirse a consecuencia de la reactivación de una infección latente, pero también puede ser causada por una infección primaria, incluso a través del órgano trasplantado, como ocurre en el trasplante pulmonar. El tiempo de presentación tras el trasplante es amplio. La posibilidad de una micobacteriosis por una especie distinta de Mycobacterium tuberculosis también debe ser tenida en cuenta en estos pacientes. Desde el punto de vista del diagnóstico de laboratorio, hay que seguir las pautas habituales para otros pacientes, con especial mención a las técnicas de diagnóstico rápido (tinción y cultivo en medios líquidos) que ya se emplean de forma generalizada en todos los laboratorios. Por razones obvias, las pruebas de sensibilidad son obligadas en las cepas aisladas en pacientes trasplantados.
La lista de posibles patógenos bacterianos es muy amplia, como se ha dicho, aunque sólo en ocasiones obligará a modificar la conducta diagnóstica. Por ejemplo, las complicaciones generales (bacteriemia, focos supurados metastásicos, etc.) de la enteritis por Salmonella son más frecuentes en el trasplantado que el huésped normal6,13,22,23, por lo que se debe insistir en la práctica sistemática de hemocultivos, o en remitir las muestras apropiadas, más que en variar la forma en que se procesan en el laboratorio. Algo similar ocurre con la listeriosis, otra enfermedad posible en el trasplantado pero que no se sospecha inicialmente6,22. En otras ocasiones, como en la infección urinaria, los cambios de procedimiento son mínimos, y basta con que el laboratorio esté informado de esta circunstancia para ponerlos en práctica sin dificultad.
Las infecciones por microorganismos multirresistentes (MRSA, enterobacterias productoras de BLEE, Acinetobacter baumannii, Pseudomonas aeruginosa, enterococos resistentes a los glucopéptidos, etc.) tienen gran importancia en el período postrasplante por la gravedad y dificultad de tratamiento. Las claves para su control son medidas generales, como el establecimiento de un sistema activo de vigilancia y una política de antibióticos racional, en las que el microbiólogo debe implicarse necesariamente, incluyendo la puesta a punto de técnicas de epidemiología molecular. Las medidas de control debieran afectar al hospital en donde se realiza la donación, ya que es bien sabido que estos microorganismos pueden ser transmitidos a través del órgano trasplantado, con consecuencias graves, tanto para la viabilidad del injerto como para la supervivencia del paciente24.
Diagnóstico de laboratorio de las infecciones fúngicas
Todos los factores de riesgo conocidos para el desarrollo de infecciones por hongos concurren en los pacientes trasplantados. La incidencia es particularmente elevada en los sometidos a un trasplante de progenitores hematopoyéticos (TPH) (hasta el 50%), pero también en los pacientes con un trasplante de órgano sólido (TOS), y la gravedad de sobra conocida6,22,23. Por otra parte, se han producido grandes avances terapéuticos y se han incorporado nuevas técnicas de laboratorio que han permitido, a pesar de las insuficiencias, una mejora del pronóstico de tales infecciones, aunque otros hongos "emergentes" (especies de Candida resistentes a los azoles, zigomicetos, Fusarium, Scedosporium, etc.) pudieran ocupar el lugar de aquellos que empiezan a ser controlados25. Desde el punto de vista clínico, el diagnóstico etiológico es poco específico. Por estas razones, está claro que el papel del laboratorio es crucial, y todo centro dedicado al trasplante deberá contar ineludiblemente con uno técnicamente bien dotado.
Las infecciones fúngicas más comunes en el trasplantado son las respiratorias, del sistema nervioso central (SNC) y las sistémicas, por lo que la estrategia del laboratorio se orientará a la selección de la muestra más adecuada. El esputo tiene escaso valor, dado que las vías superiores suelen estar colonizadas por levaduras y, en menor medida, por hongos filamentosos. El valor predictivo positivo aumenta si se estudian de forma seriada pero, aún así, es preferible recurrir a otro tipo de muestras más representativas, como los lavados broncoalveolares, punciones guiadas por tomografía computarizada (TC), etc.26. Todas las muestras deben ser sometidas a examen microscópico, preferentemente mediante la tinción de blanco calcoflúor, previamente al cultivo en los medios habituales. Para el diagnóstico de las infecciones del SNC, la muestra más adecuada es el líquido cefalorraquídeo (LCR), que deberá ser examinado por tinción (Gram, tinta china) y cultivado en medios oportunos, con incubación prolongada. Si la lesión es focal, el estudio del LCR tiene poca utilidad, y se deberá recurrir a técnicas invasivas cuando la gravedad del cuadro lo aconseje. Por último, en las infecciones sistémicas, la práctica del hemocultivo es ineludible (fusariosis), por mucho que su rendimiento sea subóptimo en las levaduras y, en algunos hongos filamentosos como Aspergillus, nulo. Se debe resaltar la importancia del envío de muestras seriadas y advertir al laboratorio de la sospecha clínica, para que éste prolongue la incubación y realice pases ciegos al final de la incubación de los viales. El cultivo de sangre por el método de lisis-centrifugación, es recomendable en esta sospecha, aunque no todos los laboratorios disponen de esta posibilidad.
Existen técnicas adicionales a la observación microscópica y el cultivo, como la detección de anticuerpos o de antígenos fúngicos, o las técnicas moleculares. De forma sucinta, se puede concluir que la detección de anticuerpos carece de valor, por múltiples razones, en el paciente trasplantado. Las técnicas moleculares, incluyendo las más modernas en tiempo real, como siempre, son prometedoras, pero carecemos de suficiente experiencia. En el caso de los hongos, se añaden otras dificultades, como la técnica de extracción, gen a amplificar, protocolo técnico a aplicar, etc., lo que ha hecho que el rendimiento aquí sea inferior a otros patógenos no fúngicos y las incógnitas mayores. Se comentarán cuando se describan los diferentes hongos implicados en los trasplantados, al igual que las técnicas de detección de antígenos, que sí son una realidad.
Respecto a las pruebas de sensibilidad a los antifúngicos, se han hecho grandes progresos en su estandarización, y los laboratorios que atienden a trasplantados debieran ir incorporándolas progresivamente, a pesar de las dificultades técnicas27. Alternativamente, es ineludible que estos laboratorios realicen la identificación de la especie del hongo, dado que esto puede predecir la sensibilidad o resistencia a los antifúngicos.
Hongos levaduriformes
Las especies de Candida son los hongos más frecuentes causantes de infección en el trasplantado13,22,24,26. Candida albicans es la más frecuente, pero cada vez tienen más protagonismo otras especies, algunas con resistencia a los antifúngicos, como C. glabrata, C. krusei o C. dubliniensis. El espectro clínico es variado y la fase de mayor riesgo es durante la neutropenia. El diagnóstico es difícil y requiere de un elevado índice de sospecha. Las levaduras forman parte de la flora normal, por lo que debe intentarse su aislamiento en muestras habitualmente estériles, en aspirados obtenidos por punción, puntas de catéter, o en lesiones cutáneas bien delimitadas. El hemocultivo es ineludible, al igual que la identificación de especie, que tiene valor pronóstico y orienta la terapéutica. Por ejemplo, un hemocultivo con C. parapsilosis es casi sinónimo de infección relacionada con catéteres, que deberán ser sustituidos con prontitud. Dadas las limitaciones de los métodos existentes, se ha propuesto la práctica de cultivos de vigilancia en el diagnóstico de las infecciones diseminadas por Candida, que han demostrado un buen valor predictivo negativo, pero no tanto positivo, en los pacientes con TPH, valor que mejora para especies distintas de C. albicans14,26. En los trasplantados de órgano sólido los resultados son muy pobres.
La criptococosis es una enfermedad posible en los trasplantados, dada la alteración de la inmunidad celular, aunque su incidencia es baja. Suele presentarse en el período tardío y afecta, sobre todo, al SNC. El diagnóstico de laboratorio no difiere del de otros inmunodeprimidos, basado en la observación microscópica de la cápsula (tinta china, contraste de fases) y la detección de antígeno en el LCR, que debe complementarse con el cultivo.
Por último, hay que mencionar a otras levaduras de los géneros Histoplasma, Coccidioides, Blastomyces o Paracoccidioides, agentes de enfermedades conocidas como micosis endémicas. Ninguna de ellas está presente en nuestro país, por lo que a las limitaciones diagnósticas se añade la inexperiencia. De nuevo, es crucial una relación fluida con el clínico y un elevado índice de sospecha, ya que podrían presentarse en pacientes autóctonos que han realizado estancias en zonas endémicas, o en emigrantes de esta procedencia geográfica, algo que será cada vez más frecuente. La detección de anticuerpos específicos es de poca utilidad, salvo excepciones muy concretas. El cultivo es una posibilidad, pero hay que tener en cuenta que su nivel de biopeligrosidad es elevado, por lo que el microbiólogo debe estar advertido de la sospecha. Otros métodos alternativos son la detección de antígenos séricos (Histoplasma) o las pruebas moleculares, pero sólo están disponibles en centros especializados.
Hongos filamentosos
La aspergilosis es la micosis por hongos filamentosos más importante, tanto por frecuencia como por gravedad, en los pacientes trasplantados. El grado y duración de la neutropenia son factores de riesgo bien conocidos23,26. El TPH es el que mayor riesgo comporta, pero también incide en el TOS y, en el caso del pulmonar, las consecuencias son gravísimas. El período más crítico es durante la neutropenia y se prolonga durante 2-3 meses después23. Aspergillus fumigatus es la especie más frecuente, pero están emergiendo otras especies, como A. terreus, que plantean problemas en el tratamiento como consecuencia de su resistencia a la anfotericina. La forma de presentación clínica más frecuente es la aspergilosis pulmonar, pero hay otras formas invasoras, incluyendo la afectación del SNC que todavía agravan más el pronóstico. Se han realizado avances terapéuticos significativos, pero aún así la mortalidad se acerca al 50% y es muy dependiente de la instauración de un tratamiento precoz. Las manifestaciones clínicas son inespecíficas, por lo que sólo un elevado índice de sospecha y la ayuda parcial de técnicas de imagen han aliviado el panorama28. El diagnóstico de laboratorio también es limitado, aunque puede ayudar. El cultivo de muestras respiratorias debe intentarse siempre, aunque no establezca el diagnóstico de certeza o su sensibilidad sea insuficiente6. Se prefieren las muestras de vías bajas al esputo, y si es posible seriadas. Los cultivos de vigilancia con fines preventivos no son útiles, excepto quizás en los trasplantados pulmonares, aunque en estos últimos se han diseñado estrategias mediante nebulización de anfotericina liposomal29 que también pudieran aplicarse con éxito a otros trasplantados de riesgo (TPH, neutropénicos).
Desde hace unos años disponemos de la prueba de detección de antígeno galactomanano en suero, que ha venido incorporándose progresivamente a los laboratorios. La técnica ha demostrado una buena sensibilidad en pacientes de riesgo, básicamente en neutropénicos por enfermedades hematológicas, en especial si son sometidos a un seguimiento riguroso que permita detectar, además de la positividad, el cambio en la concentración30. Aunque las evaluaciones llevadas a cabo en los trasplantados no son concluyentes, e incluso poco alentadoras, dada la gravedad, parece prudente asumir, en parte, los datos obtenidos en otro tipo de pacientes. El valor umbral que se recomienda ha sido motivo de controversia, pero actualmente se ha fijado en 0,5 ng/ml. Existen otras limitaciones técnicas, como las interferencias de otros hongos (Paecilomyces, Fusarium), o por administración concomitante de fármacos (piperacilina-tazobactam), lo que no es óbice para que esta técnica deba incorporarse en todos los laboratorios de centros con programa de trasplante.
En los últimos años, se ha observado la importancia creciente de otros hongos filamentosos (Fusarium, Scedosporium, Mucor, Absidia, etc.). Aunque la incidencia de estas infecciones sea baja, son preocupantes porque su pronóstico es muy malo, suelen ser resistentes a los antifúngicos y, en ocasiones, se sospecha que puedan estar originados precisamente por la administración de ciertos antifúngicos, la llamada infección de brecha25. El cultivo es el método de elección, junto con algunos datos clínicos que hagan sospechar el agente etiológico, como las lesiones cutáneas típicas de la fusariosis (en este hongo, excepcionalmente, el hemocultivo es positivo en el 60-70% de los casos). La presencia de hifas sin septos puede ser reveladora de una mucormicosis en un paciente con presentación clínica compatible, aunque, por desgracia, sirve más para confirmar la sospecha que para mejorar el pronóstico.
Diagnóstico de laboratorio de las infecciones parasitarias
La toxoplasmosis es una complicación bien conocida en los trasplantados y con incidencia en nuestro medio. Suele producirse por la reactivación de una infección latente en el trasplantado, y está relacionada con la alteración de la inmunidad celular. También puede tratarse de una infección primaria, transmitida por el órgano trasplantado, especialmente en el trasplante cardíaco. La presentación clínica más frecuente es la toxoplasmosis cerebral, bien bajo la forma de una encefalitis difusa, meningoencefalitis o lesiones focales. Por esta razón, el conocimiento del estado inmunitario de donante y receptor, y la instauración de profilaxis son las medidas de control más importantes, y lo que hace que esta complicación sea infrecuente. Las opciones diagnósticas son muy limitadas. La serología es el método más empleado en huésped normal, pero no existe un marcador válido con valor predictivo real de una infección activa por el parásito, menos aún en los trasplantados cuya respuesta inmunitaria es errática o inexistente. La detección de anticuerpos IgG séricos puede ser útil sólo si se comprobó la seronegatividad previamente al trasplante. No se conoce el curso de la producción de anticuerpos IgM en los inmunodeprimidos ni su valor diagnóstico, lo mismo que la determinación de la avidez de los anticuerpos, por lo que no puede extenderse sus resultados al ámbito del trasplante. Algunos autores han propuesto la determinación diferencial de anticuerpos en LCR ante una sospecha de afectación cerebral, pero la experiencia es muy escasa. Métodos alternativos a la serología son el cultivo de LCR por inoculación en animales y la amplificación por PCR, que deben intentarse aunque sólo estén disponibles en centros especializados.
Otra parasitosis con impacto real en nuestro medio es la leishmaniasis, y se ha descrito en trasplantados renales de nuestro país. Se conoce que todo el arco mediterráneo y las islas son zonas endémicas, al igual que los valles de grandes ríos y, presumiblemente, muchas otras zonas geográficas. Los cuadros se producen por reactivación y se manifiestan por una pancitopenia con fiebre y afectación esplénica y hepática. El diagnóstico se estable por observación microscópica de la médula ósea. La práctica de biopsia esplénica es controvertida. El cultivo en medio Novy-McNeal y Nicolle (NNN) o Schneider mejora el rendimiento, y debe intentarse siempre que esté disponible. El significado de la amplificación por PCR no es conocido, y existen dudas en su interpretación dada la prevalencia de la infección en algunas áreas geográficas.
Los cambios migratorios producidos recientemente van a tener su reflejo en las infecciones por parásitos en los trasplantados, no sólo por la posibilidad de transmisión de enfermedades que no están presentes en nuestro medio, sino porque estas personas constituyen una parte cada vez más importante de la población candidata a un trasplante, con la posibilidad de reactivación de parasitosis latentes. De éstas, la tripanosomiasis de Chagas es una de las más importantes por su gravedad y porque podría prevenirse31. El diagnóstico de laboratorio entraña más dificultades dadas las limitaciones de las pruebas disponibles. Debe intentarse la observación microscópica y el cultivo en los medios que se utilizan para Leishmania, aunque ambos son poco sensibles o no están siempre disponibles. Se han descrito técnicas de PCR, pero su valor no está establecido, ni siquiera en huéspedes normales.
Otras parasitosis que pueden asociarse con fenómenos migratorios y que pueden presentarse en los trasplantados son la malaria y la estrongiloidiasis. Por lo que respecta a la primera, el control debe producirse mediante el cribado de donaciones, lo que es una práctica habitual en bancos de sangre. La estrongiloidiasis está también presente en nuestro medio (albufera de Valencia, delta del Ebro) pero debe ser considerada sobre todo en trasplantados procedentes de áreas con mayor endemia. Las consecuencias son muy graves si se presenta un síndrome de hiperinfestación masiva, por lo que la estrategia de control vendrá orientada por una evaluación cuidadosa en el período pretrasplante y la oportuna administración profiláctica de albendazol si existe una eosinofilia no filiada. En el postrasplante, el diagnóstico recaerá en la observación microscópica de heces seriadas y en el cultivo de larvas, ambos al alcance de los laboratorios de centros con programas de trasplante.
Diagnóstico de laboratorio de las infecciones virales
Las infecciones por virus constituyen la complicación infecciosa más frecuente en los trasplantados, y origen de una gran morbilidad y mortalidad, lo que es una causa directa de las alteraciones de la inmunidad celular y, en menor medida, también humoral. Muchas de estas infecciones tienen un origen endógeno, pero también pueden ser transmitidas por el injerto, de ahí la importancia del cribado de los donantes y de la evaluación pretrasplante, como ya se ha mencionado.
Herpesvirus
Todos los miembros de este grupo están implicados en patología en el trasplantado. Los virus del herpes simple (VHS) 1 y 2 producen reactivaciones no siempre sintomáticas, circunstancia que complica la interpretación de los resultados, incluyendo los métodos directos por cultivo. Desde el punto de vista clínico, los cuadros que origina son característicos, por lo que el papel del laboratorio se limita esencialmente a la confirmación de la sospecha. Por lo demás, el empleo de quimioprofilaxis ha permitido controlar la aparición de complicaciones graves, como la encefalitis. Otras formas raras son la neumonitis y la hepatitis. El cultivo celular es el método de referencia, ya que estos virus replican fácil y rápidamente en muchas líneas celulares32, pero la muestra debe ser representativa del proceso infeccioso. La detección de antígeno en muestras clínicas es una alternativa en infecciones mucocutáneas que requieran confirmar el diagnóstico. Si se sospecha una encefalitis, el método de elección es la amplificación específica por PCR sobre muestra de LCR33. El diagnóstico serológico carece de interés en el período postrasplante.
El virus varicela-zóster (VVZ) puede ser causa de infección primaria en el trasplante infantil, si bien las vacunaciones programadas durante la espera evitan esta complicación. Por esto, la forma de presentación clínica más frecuente es el zóster, que en los trasplantados puede ser diseminado. Es una complicación que suele producirse a partir del tercer mes postrasplante, y durante toda la vida. El diagnóstico de laboratorio se limita a corroborar la sospecha clínica, o a formas de presentación atípicas. Las técnicas de elección son la detección directa de antígeno por inmunofluorescencia indirecta (IFI) con monoclonales o la detección de ácidos nucleicos por PCR, a partir de lesiones cutáneas, para lo que es crucial obtener una muestra de calidad34, siendo posible realizar el diagnóstico etiológico incluso en pacientes tratados durante 48 h. Las técnicas basadas en cultivo tienen poco interés, y la serología sólo se aplica a la evaluación del receptor antes del trasplante.
El citomegalovirus humano (CMV) es el agente infeccioso más importante en el trasplante, aunque los avances diagnósticos y terapéuticos de los últimos años han permitido controlar sus efectos nocivos. En los TPH es una causa de neumonitis, complicación que, a pesar del tratamiento, tiene una elevada mortalidad. La presentación clínica más frecuente en el TOS es un cuadro mononucleósico conocido como "síndrome viral". Puede causar también infecciones focales, como colitis, neumonitis y, más raramente, encefalitis o esofagitis. La enfermedad suele producirse por reactivación de una infección latente, aunque la gravedad de las primoinfecciones es mayor, de ahí la necesidad del cribado serológico de donante y receptor. Es importante reseñar que, en ocasiones, el virus se reactiva sin producir síntomas, por lo que se ha establecido la distinción teórica entre infección activa y enfermedad por CMV. Esta distinción es clave para la profilaxis, pero también condiciona mucho el diagnóstico. En esencia, implica la necesidad de disponer de pruebas que cuantifiquen la carga viral del CMV, dada la correlación entre ésta, la presentación sintomática y el riesgo de desarrollo a corto plazo de enfermedad por CMV. Las pruebas cuantitativas son indispensables en centros cuya estrategia de prevención se base en el llamado tratamiento preventivo (preemptive therapy). Existen otras técnicas aplicables al diagnóstico, como el cultivo convencional y en shell vial, la PRC cualitativa, etc. Por concisión, remitimos al lector a revisiones detalladas6.
Existen varias formas de determinar la carga viral de CMV. La primera en utilizarse fue la prueba de antigenemia35, que se basa en el recuento relativo de leucocitos infectados en sangre periférica, mediante tinción fluorescente con anticuerpos monoclonales frente a la proteína pp65. Se ha demostrado buena correlación entre el número de viriones y la cifra de antigenemia, y es posible establecer un punto de corte que se asocia con enfermedad. Otra forma más directa de carga viral es mediante PCR cuantitativa36, de la que existe un formato comercial (Roche Monitor CMV). Durante un tiempo, ha habido debate sobre la superioridad de una u otra prueba en la práctica de laboratorio. Se puede resumir que ambas cumplen las expectativas en el control de los trasplantados, y que las ventajas de una son los inconvenientes de otra. El mayor problema es la dificultad de estandarización interlaboratorios, por lo que los valores no son intercambiables, especialmente con la antigenemia. Las técnicas más modernas de cuantificación, basadas en la RT-PCR37, algunas comerciales, pueden simplificar el seguimiento de laboratorio, pero la estandarización de valores sólo será posible cuando se disponga de un estándar con unidades internacionales, como ya ocurre con los virus de las hepatitis. Mientras tanto, una cifra de 20 células CMV+/105 leucocitos en el trasplante sólido, o cualquier positividad en el TPH pueden ser valores umbrales orientativos para la antigenemia. En la PCR cuantitativa, estos valores oscilarán entre 400 y 5.000 copias/ml38.
El virus de Epstein-Barr (VEB) es otro herpesvirus que se ha relacionado con los síndromes linfoproliferativos postrasplante (SLPT), una complicación grave con alta mortalidad, tanto en el TPH como en el TOS. Es una complicación poco frecuente, fundamentalmente del trasplante infantil, y con unos factores de riesgo bastante delimitados: primoinfección y administración de sueros antilinfocitarios39. La ayuda que puede prestar el laboratorio es muy limitada y se centra en comprobar el riesgo futuro (seronegatividad) para orientar las medidas de control. Las pruebas serológicas, claves en el diagnóstico de las infecciones por el VEB en otros ámbitos, carecen de interés para el diagnóstico del SLPT, al igual que el cultivo (inviable) o la PCR (no distingue infección latente de la reactivación). La carga viral determinada por PCR cuantitativa está más elevada en los pacientes con SLPT que en los que desarrollan esta complicación, pero existe un gran solapamiento entre ambas poblaciones, de ahí la dificultad de estandarizar valores umbral40.
Otros herpesvirus causantes de patología en trasplantados son los herpesvirus humanos 6, 7 y 8, pero el conocimiento que tenemos no es tan amplio como en los anteriores, y queda fuera del alcance de este documento, por lo que se remite al lector a publicaciones específicas41,42. Por el momento no existe un criterio claro sobre la estrategia de control, y por consiguiente sobre las técnicas de laboratorio que hay que utilizar.
Virus de las hepatitis B y C
La importancia para el trasplante de los VHB y VHC está fuera de toda duda, por lo que la principal labor del laboratorio se centra en el cribado de las donaciones y en la evaluación del donante. Con los criterios actualmente existentes para el cribado del VHB, las infecciones en el postrasplante son prácticamente inexistentes. Si se diera esta circunstancia accidental, las técnicas y marcadores a aplicar serían las mismas que en un paciente normal. Los trasplantados previamente infectados por este virus, pero en remisión con tratamiento antiviral, también constituyen un subgrupo que debe ser seguido, fundamentalmente mediante la detección del ADN viral. Otro grupo al que se debe prestar especial vigilancia es el de los trasplantados que reciben un órgano con el marcador anti-HBc aislado, dado el mayor riesgo de complicaciones, aunque el cribado de las donaciones ha permitido derivar estos órganos hacia pacientes inmunes al VHB.
Es conocido que la infección crónica por el VHC constituye la primera indicación de trasplante hepático en nuestro medio. La reactivación tras el trasplante es la norma, por lo que el laboratorio sí va a tener aquí un papel clave una vez producido éste. Las pruebas moleculares cuantitativas (carga viral) serán la herramienta fundamental que hay que aplicar.
Virus de la inmunodeficiencia humana y HTLV-1
Los VIH tienen importancia en el trasplante no sólo por el hipotético riesgo de transmisión por el órgano donado, prácticamente anulado por el cribado, sino porque, en la actualidad, la infección por este virus ha dejado de ser una contraindicación absoluta, con un pronóstico más que aceptable en el trasplante hepático43. Desde el punto de vista de pruebas de laboratorio, estos pacientes no se diferenciarán en su seguimiento de otros infectados, con la determinación de carga viral como prueba fundamental.
Otro retrovirus que puede ser transmitido por la donación es el HTLV-1, como ya ha ocurrido lamentablemente en España44. No existe acuerdo sobre la conveniencia de llevar a cabo un cribado de las donaciones, por lo que es un riesgo que puede presentarse. En esta situación es obligado recurrir a un centro especializado, pues los laboratorios no suelen estar capacitados para dar una respuesta diagnóstica rápida.
Poliomavirus humanos
Los dos poliomavirus humanos, el virus JC y el virus BK (VBK) pueden causar complicaciones infecciosas en el trasplantado. El primero de ellos, ha sido causa de leucoencefalopatía multifocal progresiva tanto en receptores de un órgano sólido como en TPH, aunque se trata de una complicación muy rara. Si se produjese, el laboratorio puede ayudar a establecer el diagnóstico, mediante la detección cualitativa de ADN viral en el LCR, una prueba que suele dar positiva en más del 80% de estos pacientes. Por lo que respecta al VBK, ha sido implicado en dos cuadros: la cistitis hemorrágica de los TPH, especialmente infantil, y la nefritis intersticial de los trasplantados renales45. Esta última es una complicación grave que, en teoría, podría prevenirse monitorizando a los pacientes. Las pruebas moleculares cuantitativas son las únicas que cabría aplicar en esta circunstancia, pero hay muchos interrogantes no aclarados sobre la estrategia que hay que implantar en la práctica clínica. Mientras tanto, han aparecido métodos comerciales de RT-PCR que podrían ser una ayuda, al menos, a la hora de establecer el diagnóstico y orientar la terapéutica.
Virus respiratorios y otros virus causantes de infecciones en el período postrasplante
El paciente trasplantado, como cualquier otro, está expuesto a la infección por los virus respiratorios que afectan a la población normal. Desde hace años se conoce este hecho, y también se sabe que el pronóstico es mucho peor, con afectación frecuente de las vías bajas, de ahí la conveniencia de prevenirlas. Como era de esperar, tiene mayor incidencia en los niños trasplantados, pero no debe descartarse en la edad avanzada. Los trasplantes de mayor riesgo son el TPH y el pulmonar. Los virus más frecuentes son el respiratorio sincitial y el de la gripe46; las infecciones diseminadas por adenovirus tienen mayor incidencia en niños sometidos a trasplante hepático. Las técnicas que hay que aplicar en el diagnóstico serán las mismas que en la población normal, con especial énfasis en las técnicas rápidas, como la detección de antígenos, que debe complementarse con métodos basados en el cultivo o en la detección de ácidos nucleicos por PCR. Se ha descrito que, a diferencia de los niños, en los trasplantados adultos, debe recurrirse a obtener muestras de vías respiratorias inferiores, por lo general el lavado broncoalveolar.
Por último, hay una serie de virus que afectan a los trasplantados, pero cuyo estudio está fuera del alcance de este artículo. Deben ser mencionados en tanto que, algunos de ellos, producen situaciones catastróficas, ya que suelen afectar a todos los pacientes que han recibido un órgano del mismo donante. Es el caso del virus de la rabia (incluso en trasplante de córnea), el virus del Nilo occidental tras su introducción en Norteamérica, y el virus de la coriomeningitis linfocitaria, por lo general asociado a donantes que tenían animales de compañía en su hogar.
Correspondencia:
Dr. J.L. Pérez.
Servicio de Microbiología.
Hospital Universitario Son Dureta.
Andrea Doria, 55. 07014 Palma Mallorca. España.
Correo electrónico: jlperez@hsd.es
Manuscrito Recibido el 13-2-2007; aceptado el 15-2-2007.
NOTA
Los artículos publicados en la sección "Formación Médica Continuada" forman parte de grupos temáticos específicos (antibiograma, antimicrobianos, etc.). Una vez finalizada la publicación de cada tema, se irán presentando al Sistema Español de Acreditación de la Formación Médica Continuada (SEAFORMEC) para la obtención de créditos.
Una vez concedida la acreditación, esta se anunciará oportunamente en la Revista y se abrirá un período de inscripción gratuito para los socios de la SEIMC y suscriptores de la Revista, al cabo del cual se iniciará la evaluación, durante un mes, que se realizará a través de la web de Ediciones Doyma.