Introducción
La neumonía adquirida en la comunidad (NAC) es una causa muy importante de morbilidad y mortalidad. Constituye, en los países desarrollados, la primera causa de muerte por enfermedad infecciosa. La incidencia de NAC en España es de 2-10 casos/1.000 habitantes/año en la población general y de 25-30 casos/1.000 habitantes/año entre los mayores de 70 años1. Streptococcus pneumoniae es el agente causal más frecuente de la NAC, aislándose en el 10-45% de los pacientes en los que se consigue un diagnóstico etiológico1.
En las últimas 2 décadas se han descrito de forma creciente cepas de S. pneumoniae resistentes a penicilina y macrólidos. La resistencia a betalactámicos ha representado un problema terapéutico en la infección meníngea, no así en la NAC, donde las cepas de neumococos resistentes responden bien al administrar estos antibióticos en dosis elevadas2.
Las nuevas fluoroquinolonas poseen gran actividad frente al neumococo y otras bacterias causantes de infección respiratoria, así como una tasa muy baja de resistencias, por lo que se han convertido en uno de los grupos antibióticos de primera línea recomendados en el tratamiento empírico de la NAC, tanto en España3 como internacionalmente4.
El objetivo de este trabajo es describir 2 pacientes con NAC por S. pneumoniae en los que fracasó el tratamiento empírico con levofloxacino, aislándose en el líquido pleural un neumococo resistente a dicho antibiótico.
Observación clínica
Paciente 1
Varón de 51 años, fumador de 45 paquetes al año sin otros antecedentes de interés, que acudió al hospital en marzo de 2003 por un cuadro de 2 días de evolución consistente en fiebre, tos con expectoración herrumbrosa, disnea y dolor de características pleuríticas en el hemitórax izquierdo. No había recibido ningún tratamiento antibiótico en los meses previos ni se le habían encontrado aislados de S. pneumoniae con anterioridad. En la exploración física destacaba la presencia de una temperatura de 38,7 °C, frecuencia cardíaca de 100 lat./min, presión arterial de 130/75 mmHg, taquipnea a 40 resp./min y crepitantes en la base pulmonar izquierda a la auscultación. Las pruebas complementarias realizadas pusieron de manifiesto un infiltrado en el lóbulo inferior izquierdo en la radiografía de tórax, la presencia de 11.600 leucocitos/μl con neutrofilia e insuficiencia respiratoria: gasometría arterial basal (fracción inspiratoria de oxígeno [FiO2], 0,21; pH, 7,51; presiones parciales de oxígeno [pO2], 51 mmHg, y de dióxido de carbono [pCO2], 37 mmHg). Se realizó una tinción de Gram del esputo que no mostró microorganismos y un cultivo de esputo en el que no crecieron microorganismos patógenos. La detección de antígeno de Legionella en orina fue negativa. El paciente ingresó con el diagnóstico de NAC grave (estadio III de la escala de Fine5) y se inició tratamiento con 500 mg/24 h de levofloxacino por vía intravenosa (i.v.). Tras la mejoría inicial, al cuarto día de ingreso la situación clínica del paciente empeoró con reaparición de la fiebre y aumento del dolor pleurítico y la disnea. Una radiografía de tórax realizada entonces puso de manifiesto un hidroneumotórax múltiple izquierdo, por lo que se realizó una toracocentesis en la que se obtuvo un líquido pleural con características de empiema (pH, 6,38; leucocitos 90.000/μl [20% polimorfonucleares, 80% mononucleares]; glucosa, 5 mg/dl; proteínas, 4,6 g/dl, y lactato deshidrogenasa [LDH] 208.000 U/l) en el que se aisló S. pneumoniae resistente a levofloxacino (concentración inhibitoria mínima [CIM] > 32 μg/ml) y sensible a penicilina, cefotaxima, eritromicina, clindamicina y cotrimoxazol (tabla 1). Se suspendió la administración de levofloxacino y se inició tratamiento con piperacilina-tazobactam 4,5-0,5 g/6 h i.v. y se procedió a la colocación de un tubo de drenaje endotorácico. A los 5 días se realizó un nuevo cultivo de líquido pleural, en el cual ya no creció S. pneumoniae. A los 14 días el antibiótico fue sustituido por amoxicilina oral. El paciente requirió además tratamiento con fibrinolíticos intrapleurales. Como complicación desarrolló una infección de la herida de toracostomía por Staphylococcus aureus resistente a meticilina que precisó tratamiento con vancomicina. Tras 8 semanas de hospitalización, la neumonía y el empiema se resolvieron de modo satisfactorio y el paciente fue dado de alta.
La identificación de S. pneumoniae se realizó mediante la aglutinación con partículas de látex, la prueba de solubilidad en bilis y la prueba de sensibilidad a la optoquina. El estudio de sensibilidad se realizó mediante la prueba de E-test (AB Biodisk®, Solna, Suecia) para penicilina, cefotaxima y levofloxacino, mientras que se empleó el sistema de disco-placa para estudiar la sensibilidad a eritromicina, clindamicina y cotrimoxazol. Tanto para la identificación como para el estudio de sensibilidad se siguieron las recomendaciones del National Committee for Clinical Laboratory Standards6 (NCCLS) de Estados Unidos.
Paciente 2
Varón de 73 años con antecedentes personales de dudosa hipersensibilidad a penicilinas, bronquitis crónica y consumidor de 60 g/día de alcohol, que fue ingresado en otro centro hospitalario en junio de 2003 presentando disnea progresiva, tos productiva y febrícula (37,9 °C). No pudo determinarse con fiabilidad si había recibido tratamiento antibiótico en los meses previos. El paciente no había tenido aislados de S. pneumoniae previos. En la exploración física destacaba la existencia de hipotensión arterial (80/40 mmHg), una frecuencia cardíaca de 130 lat./min y crepitantes en la base pulmonar derecha a la auscultación. Presentaba leucocitosis de 14.000 cél./μl con neutrofilia, una gasometría arterial basal con pH de 7,48, pO2 de 59 mmHg, pCO2 de 41 mmHg y una radiografía de tórax con un infiltrado en el lóbulo inferior derecho y posible derrame pleural derecho. El paciente fue ingresado con el diagnóstico de NAC grave (estadio IV de la escala de Fine5). Se inició tratamiento con 500 mg/24 h de levofloxacino por vía intravenosa. Se realizó una tomografía computarizada (TC) torácica en la que se identificó un derrame pleural derecho, por lo que fue remitido a nuestro centro tras 10 días de tratamiento. Una radiografía de tórax realizada al ingreso en nuestro hospital confirmó la existencia de un derrame pleural derecho, por lo que se sustituyó el tratamiento antibiótico con levofloxacino por ceftriaxona 2 g/24 h y clindamicina 600 mg/6 h, ambos por vía intravenosa. Se realizó una toracocentesis en la que se obtuvo un líquido pleural con características de empiema (pH, 6,6; leucocitos, 70.000/μl [polimorfonucleares, 35%; mononucleares, 65%], glucosa, 0,2 g/dl, proteínas, 2,0 g/l; LDH, 11.230 U/l) y en el que se cultivó S. pneumoniae resistente a levofloxacino (CIM = 12 μg/ml) y sensible a penicilina, cefotaxima, eritromicina, clindamicina y cotrimoxazol (tabla 1). A su ingreso en nuestro centro se realizaron hemocultivos que fueron negativos y una detección de antígeno de Legionella en orina que fue negativa. El paciente mejoró clínicamente tras la colocación de repetidos tubos de drenaje torácico por recidiva del derrame pleural. A los 11 días del primero, un nuevo cultivo del líquido pleural fue estéril. Fue dado de alta a los 18 días. Se completó el tratamiento antibiótico ambulatoriamente con cefuroxima (500 mg/12 h) por vía oral durante 7 días más. La identificación de la bacteria y el estudio de sensibilidad a los antibióticos se realizaron según lo descrito en el paciente 1.
Discusión
Las quinolonas son antibióticos que actúan sobre la síntesis del ADN bacteriano. Sus dianas son las enzimas topoisomerasas que participan en el proceso de enrollamiento del ADN7. La resistencia de las bacterias a las quinolonas producen mutaciones de genes que codifican la ADN-girasa y/o la topoisomerasa8. Se ha postulado que la aparición de mutaciones en estos genes en cepas expuestas a una fluoroquinolona favorece la resistencia cruzada al resto de las mismas, especialmente si la primera exposición es a alguna de las menos potentes frente a S. pneumoniae como ciprofloxacino8. Además se ha asociado la resistencia a quinolonas con la de penicilinas y macrólidos9,10.
La resistencia microbiológica a levofloxacino de S. pneumoniae se define por una CIM ≤ 8 μg/ml y la sensibilidad por una CIM ≤ 2 μg/ml6. Sin embargo, para varios autores este punto de corte subestima una alta proporción de cepas con CMI = 2 μg/ml (resistencia de bajo nivel), portadoras de una mutación de primer paso en el gen ParC que favorece la aparición de una segunda mutación y el consiguiente fracaso del tratamiento11-13.
En los últimos años se ha documentado un aumento mundial de las cepas de neumococo resistentes in vitro a levofloxacino que se estima en torno al 3% y que se ha relacionado con el incremento de las prescripciones de este antibiótico9,14. En España se han obtenido porcentajes de resistencia in vitro para fluoroquinolonas similares, que han pasado del 0,9% al inicio de los años noventa al 2,9% en un estudio publicado en 199910 y hasta el 7,1% en otro publicado en el año 200115. Un reciente estudio de resistencia a levofloxacino in vitro no encontró en España ninguna resistencia en las 133 cepas de neumococo examinadas16.
El consumo de quinolonas se ha duplicado en nuestro país, hasta ocupar el segundo lugar de la Unión Europea en empleo de este grupo antibiótico17.
Según un estudio reciente13, la mayoría de las cepas de S. pneumoniae resistente a quinolonas en España presentan mutaciones dobles o triples en los genes ParC, GyrA y ParE por lo que presentan gran resistencia a ciprofloxacino y levofloxacino (CIM > 32 μg/ml). Estas cepas son mayoritariamente resistentes a otros antibióticos (penicilina y macrólidos) y pertenecen a clones de los serotipos 23F, 6B, 9V y 14, de distribución mundial.
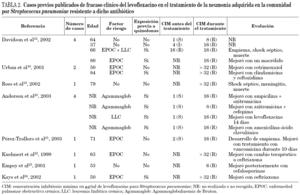
Durante los últimos 5 años se han descrito algunos casos de fracaso clínico del levofloxacino en el tratamiento de la NAC por S. pneumoniae resistente a dicho antibiótico12,18-24 (tabla 2). Previamente, en España tan sólo se ha comunicado un caso de fracaso clínico por resistencia a levofloxacino21.
En el paciente 1 el fracaso terapéutico se asoció a la aparición de empiema como complicación de la NAC. Esta complicación secundaria a la resistencia de la bacteria a levofloxacino sólo se ha descrito en dos ocasiones anteriores12,21.
El estudio realizado por Ho et al25 estableció como factores de riesgo independientes para la colonización o infección por S. pneumoniae resistente a levofloxacino la presencia de enfermedad pulmonar obstructiva crónica (EPOC), el origen nosocomial de la bacteria, la residencia del paciente en una institución y, sobre todo, la exposición previa a fluoroquinolonas. Este estudio sugirió además que los pacientes ancianos con EPOC, en los que las nuevas quinolonas suelen emplearse en el tratamiento de la NAC y la exacerbación de la EPOC, pueden constituir el reservorio más importante de neumococos resistentes a múltiples antibióticos. Uno de los pacientes descritos (paciente 1) no había sido tratado previamente con fluoroquinolonas y al inicio del tratamiento mejoró clínicamente por lo que la cepa causal podría tener una resistencia de bajo nivel a fluoroquinolonas y, bajo la influencia del tratamiento con levofloxacino, se podrían haber seleccionado mutantes de alta resistencia. El otro paciente (paciente 2) presentaba una EPOC que, como se ha expuesto, es un factor de riesgo para el desarrollo de infección por S. pneumoniae resistente a levofloxacino y, aunque no se pudo demostrar si había recibido quinolonas previamente, es posible que así fuera dado que este grupo antibiótico se emplea con frecuencia en las agudizaciones de estos pacientes.
La resistencia de S. pneumoniae a quinolonas puede aparecer en una misma cepa sensible que coloniza durante años a un paciente que es sometido a múltiples ciclos de tratamiento antibiótico con quinolonas26.
El microorganismo se aisló en nuestros pacientes a los 4 y 10 días de tratamiento, respectivamente, y no se dispuso de cultivos positivos previos al inicio de este, por lo que es factible que la resistencia se adquiriera durante el curso del tratamiento por aparición de cepas resistentes, aunque, por otro lado, no puede descartarse que las cepas causales ya fueran resistentes cuando el paciente se infectó. Ambos mecanismos de adquisición de resistencias son posibles como se ha descrito en los casos previos publicados de resistencia a levofloxacino de S. pneumoniae (tabla 2).
Algunos autores11-13 recomiendan no tratar con las nuevas fluoroquinolonas (levofloxacino, moxifloxacino, gatifloxacino) a aquellos pacientes con S. pneumoniae resistente in vitro a ciprofloxacino, a pesar de que estas cepas, aplicando los criterios del NCCLS, puedan aparecer como sensibles a estos antibióticos.
Por ello, parece importante en la NAC realizar cultivos microbiológicos y estudiar la sensibilidad antibiótica, especialmente en aquellos pacientes que requieren ingreso hospitalario y ante un caso de evolución clínica desfavorable. Algunos autores han recomendado reducir el empleo de las nuevas fluoroquinolonas en la NAC para evitar el aumento de las cepas resistentes, especialmente en pacientes inmunodeprimidos que hayan recibido tratamiento en los 4 meses previos con estos antibióticos20. Su uso se recomendaría en pacientes adultos con NAC alérgicos a betalactámicos, en aquellos afectados por un neumococo resistente a betalactámicos o en los pacientes en los que la evolución clínica con betalactámico y macrólido no sea favorable27.
A nuestro juicio, es necesario realizar un seguimiento clínico y radiológico estrecho de los pacientes a los que se administra levofloxacino como tratamiento empírico de la NAC para la detección precoz de complicaciones por adquisición de resistencias al antibiótico empleado. Esto es todavía más importante en los casos de NAC grave en los que la necesidad de monitorización clínica cuidadosa y cobertura antibiótica amplia es mayor.