La infección gonocócica es un problema de salud pública a nivel mundial, siendo la segunda infección de transmisión sexual bacteriana más prevalente. El agente etiológico es Neisseria gonorrhoeae, un diplococo gramnegativo, y causa principalmente uretritis en hombres. En mujeres, hasta un 50% de las infecciones pueden ser asintomáticas. N. gonorrhoeae tiene una gran capacidad de desarrollar resistencia antibiótica, con lo que actualmente la última opción terapéutica son las cefalosporinas de espectro extendido. Muchas guías recomiendan la terapia dual con ceftriaxona y azitromicina, pero en los últimos años la resistencia a esta última también está aumentando, con lo que el tratamiento dual se está poniendo en duda por parte de las sociedades científicas.
Gonococcal infection is a current public health problem worldwide, being the second most prevalent bacterial sexually transmitted infection. The etiologic agent is Neisseria gonorrhoeae, a gram-negative diplococcus, and mainly causes urethritis in men. In women up to 50% of infections can be asymptomatic. N. gonorrhoeae has a great ability to develop antibiotic resistance, so the last remaining therapeutic option are extended spectrum cephalosporins. Many guides recommend dual therapy with ceftriaxone and azithromycin, but in recent years the resistance to azithromycin is also increasing, so that dual treatment is being questioned by scientific societies.
La infección gonocócica está causada por Neisseria gonorrhoeae (NG), un diplococo gramnegativo no capsulado, intracelular facultativo, aerobio estricto. Es un patógeno primario exclusivamente humano que afecta predominantemente el epitelio columnar de la uretra, el endocérvix, el recto, la faringe y la conjuntiva ocular. A diferencia de otras especies del género Neisseria, el gonococo solamente se transmite por contacto directo entre mucosas (genital-genital, genital-anal, oral-genital u oral-anal) o de madre a hijo en el momento del parto.
La infección gonocócica suele ser localizada y da lugar a una intensa respuesta inflamatoria y un aumento de leucocitos polimorfonucleares, provocando una secreción purulenta muy característica de la uretritis gonocócica.
EpidemiologíaEs la segunda infección de transmisión sexual (ITS) de etiología bacteriana más prevalente, después de la infección por Chlamydia trachomatis. Según datos del European Centre for Disease Prevention and Control, en 2016 se notificaron 75.349 nuevos casos en 27 países europeos, lo que representa una tasa de 18,8 casos por 100.000 habitantes y un incremento del 53% respecto el año 20081. Según estos datos, en España el año 2016 se notificaron 6.816 casos, que representa una tasa de 14,7 por 100.000 habitantes. El grupo de edad entre 15 y 24 años fue el que presentó mayor prevalencia, representando el 38% de los casos, seguido de los pacientes entre 25 y 34 años (34%). Los casos diagnosticados en hombres que tienen relaciones sexuales con hombres representaron el 65% de todos los casos detectados en varones.
Según los datos de la Red Nacional de Vigilancia Epidemiológica, en 2016 en España se declararon 6.456 casos de gonococia, que representa una incidencia de 13,89 casos por 100.000 habitantes, con un incremento continuo desde el año 2001 que se hace más llamativo a partir de 2012. El número de casos notificados en las distintas comunidades autónomas varía ampliamente, entre un 2,04 y un 28,97 por 100.000 habitantes. Las tasas de infección más elevadas se registraron en las Islas Baleares (15,82), Madrid (23,58), Asturias (28,14) y Cataluña (28,97)2.
Clínica3–5Los síntomas y signos de la infección varían según la localización de la infección. Por otra parte, la frecuente coinfección con otros gérmenes puede también contribuir a la clínica del paciente.
Uretritis3–6Es sintomática en hasta el 90% de los casos. Su período de incubación es generalmente de 2 a 8 días (con un rango de 1 a 14). La clínica es de inicio agudo con secreción uretral que, pudiendo ser escasa y mucoide al inicio, es francamente purulenta en el 80% de los casos en menos de 24h (a diferencia de las uretritis no gonocócicas, cuya clínica suele ser menos llamativa); se acompaña de disuria en la mitad de los casos. Si hay afectación de la uretra posterior puede haber tenesmo, hematuria terminal y dolor uretral.
En la exploración, además del exudado, se suele observar eritema y edema del meato uretral. En varones no circuncidados puede apreciarse balanitis. La secreción uretral es más evidente cuando han pasado al menos 2h desde la última micción, que es el tiempo mínimo indicado para una toma de muestras adecuada. Si al explorar no se observa exudado, se puede obtener tras comprimir suavemente la uretra.
La infección puede afectar el rafe medio, las glándulas de Tyson o las glándulas para y periuretrales o de Littre, pudiendo llegar a causar abscesos en el tronco del pene, estenosis y fístulas periuretrales. También son posibles la afectación submucosa de la pared uretral, la aparición de linfangitis o una tromboflebitis. Las complicaciones más importantes, causadas por diseminación transluminal desde la uretra, son la orquiepididimitis, la prostatitis y la vesiculitis seminal, que pueden evolucionar a una prostatitis crónica. La orquiepididimitis suele ser unilateral y es importante diferenciarla de la torsión testicular, cuadro muy agudo más frecuente en personas más jóvenes. La prostatitis y vesiculitis seminal se manifiestan con fiebre, malestar, molestia perineal, tenesmo, dolor suprapúbico, retención o urgencia miccional, hematuria y eyaculación dolorosa. La posible inflamación y formación de abscesos por afectación de las glándulas bulbouretrales de Cowper cursa también con fiebre, dolor perineal con la deposición y frecuencia miccional o retención de orina.
Cervicitis3–5,7,8La infección afecta el epitelio cilíndrico del cuello uterino y puede llegar a áreas de confluencia del epitelio escamoso, pero no a la vagina, que está recubierta de epitelio escamoso. Cursa de forma asintomática o paucisintomática en un 50% de los casos. Cuando hay clínica, esta es más aguda e intensa que la causada por clamidia. Tras un período de incubación de unos 10 días, suele dar lugar a una secreción vaginal mucopurulenta (a veces por una coinfección), disuria –habitualmente sin polaquiuria? cuando hay afectación del epitelio uretral, dolor hipogástrico en un 25% de casos y, con menos frecuencia, metrorragia o menorragias.
La exploración puede no mostrar hallazgos, pero en casi la mitad de los casos se aprecia un exudado cervical mucopurulento o un cérvix friable que sangra con facilidad al realizar un frotis. Ocasionalmente la exploración pélvica puede ser ligeramente dolorosa.
Como complicaciones, la infección puede afectar las glándulas de Skene y las glándulas de Bartolino, causando bartolinitis y abscesos, generalmente unilaterales, que pueden drenar espontáneamente. Hasta en un 14% de los casos no tratados la infección puede extenderse en sentido ascendente y originar enfermedad pélvica inflamatoria (EPI), que incluye endometritis, salpingitis y peritonitis, muchas veces simultáneas e indiferenciables clínicamente entre sí, causando leucorrea, metrorragias, menorragias, dolor hipogástrico, fiebre y leucocitosis8. Hasta en la mitad de las EPI están implicadas otras bacterias como Chlamydia trachomatis y anaerobios. La afectación de trompas puede originar su obstrucción en hasta el 20% de los casos y, en consecuencia, infertilidad o embarazo ectópico. La perihepatitis o el síndrome de Fitz-Hugh-Curtis, aunque también se ha asociado a diseminación linfática o hematógena, se relaciona generalmente con una EPI.
Infección anorrectal3–5,9,10En mujeres podría estar causada por colonización desde las secreciones vaginales procedentes de una cervicitis, pero es raro en ausencia de sexo anal. Suele ser asintomática en el 90% de los casos y el resto cursa con síntomas de proctitis (dolor, molestia o prurito anorrectal, secreción purulenta y, con menor frecuencia, tenesmo, estreñimiento o sangrado anal). La anoscopia puede mostrar edema, eritema y/o friabilidad de la mucosa con un exudado mucopurulento.
Infección orofaríngea3–5,9,10Se adquiere por contacto orogenital. Suele ser asintomática, pero ocasionalmente puede causar tonsilitis y/o linfadenopatía. La afectación faríngea puede remitir, pero también se ha relacionado con la diseminación hematógena de la infección. El diagnóstico suele realizarse de forma casual durante la realización de un cribado de ITS o en el estudio de contactos de un caso de gonococia.
Conjuntivitis3–5Rara en el adulto, se presenta con inflamación y exudado purulento en uno o ambos ojos. Sin tratamiento puede complicarse con queratitis y panoftalmitis que pueden causar ceguera.
Complicaciones sistémicas3–5,11,12La diseminación hematógena de la infección puede aparecer hasta en un 3% de los casos. Es más frecuente en mujeres y se relaciona con la menstruación, el tercio final del embarazo y la localización faríngea de la infección. Se ha asociado a cepas con una mayor resistencia a la acción bactericida del suero. Puede cursar con fiebre, artralgias, artritis y lesiones cutáneas por embolismos sépticos (síndrome artritis-dermatitis). Las lesiones cutáneas, presentes en el 60% de los casos, aparecen precozmente, son indoloras y se manifiestan en extremidades (manos, pies y tercio distal de las extremidades, sobre todo) en forma de máculas que evolucionan a pápulas eritematosas, vesículas de base purpúrica, pústulas necróticas rodeadas de eritema o petequias. La afectación articular se inicia con una tenosinovitis que afecta de forma asimétrica principalmente a las muñecas, los tobillos y los dedos de las manos o los pies. La artritis es la afectación más frecuente; generalmente es monoarticular y predomina en las rodillas, los codos, las muñecas, los tobillos o las articulaciones metacarpofalángicas. Son muy raras la afectación cardíaca (que puede causar endocarditis aórtica severa, miocarditis o pericarditis), la perihepatitis (síndrome de Fitz-Hugh-Curtis) y la meningitis (clínicamente similar a la meningocócica).
Infección gonocócica en niños4,13La causa más frecuente de infección gonocócica en niños es un abuso sexual. Teóricamente, la infección genital en niñas podría ser adquirida de forma accidental en condiciones deficientes de higiene, pero tanto la infección uretral en niños varones como la faríngea y rectal en ambos sexos se consideran prácticamente siempre causadas por un abuso sexual. En niñas, cuya vagina tiene epitelio columnar, la infección genital se manifiesta como una vaginitis con un exudado vaginal purulento y pocas veces se complica con una EPI. En los niños varones se manifiesta igual que las uretritis de los adultos.
Infección gonocócica en neonatosSe produce por exposición perinatal al cérvix infectado de la madre. Se inicia de forma aguda a los 2-5 días de nacer. Las manifestaciones más graves son la ophthalmia neonatorum y, con menor frecuencia, la sepsis con artritis y/o meningitis. Los electrodos introducidos a través del cérvix para monitorización del feto pueden causar infección localizada en el cuero cabelludo en forma de abscesos.
La ophthalmia neonatorum es una conjuntivitis del recién nacido que es adquirida a su paso por el canal del parto. Se manifiesta a los 2-5 días del nacimiento con un exudado purulento abundante, inflamación palpebral o, incluso, celulitis periorbitaria, queratitis y perforación del globo ocular que puede llevar a la ceguera. La profilaxis consiste en administrar al recién nacido una aplicación de colirio o pomada oftálmica de eritromicina al 0,5% (o bien pomada oftálmica de tetraciclina al 1% o colirio de nitrato de plata al 1%) en cada ojo, tanto tras un parto vaginal como tras una cesárea.
Diagnóstico microbiológicoLa toma de una muestra, así como el transporte y el procesamiento de esta, son especialmente importantes en la infección gonocócica, sobre todo para el cultivo, ya que NG es muy sensible a las condiciones ambientales. Actualmente los escobillones flocados en medio de transporte líquido tipo Stuart-Amies presentan un alto porcentaje de recuperación, ya que las cortas fibras dispuestas de forma perpendicular garantizan una absorción máxima de la muestra y una buena elución en el medio líquido de transporte. Por otro lado, durante mucho tiempo se ha pensado que la supervivencia del gonococo era superior a temperatura ambiente en comparación con la refrigeración y muchos libros de texto ofrecen recomendaciones contradictorias. En un estudio reciente se demuestra que la conservación y supervivencia del gonococo es muy superior si los escobillones con medio de transporte se mantienen refrigerados (4°C)14.
Las principales herramientas diagnósticas son15:
- a)
Examen microscópico, mediante tinción de Gram o azul de metileno. La observación 1.000 aumentos de≥2 polimorfonucleares por campo y diplococos gramnegativos permite hacer un diagnóstico rápido de uretritis gonocócica con una buena sensibilidad (>95%) y especificidad. En cambio, la sensibilidad de la tinción de Gram en varones asintomáticos, en exudados endocervicales y en exudados rectales y faríngeos, es baja, por lo que no es una herramienta útil para descartar estas infecciones.
- b)
Cultivo. Permite hacer el diagnóstico definitivo mediante el aislamiento y la identificación del microorganismo. Esta prueba presenta una alta sensibilidad y especificidad y un bajo coste, y además es la única prueba diagnóstica que permite realizar estudios de sensibilidad antimicrobiana, por lo que es esencial para detectar y monitorizar las resistencias antimicrobianas. El cultivo es adecuado para muestras endocervicales, uretrales, primera micción de orina, rectales, faríngeas y conjuntivales. Además, es la técnica recomendada en el caso de infección persistente o sospecha de fracaso terapéutico.Se recomienda el uso de medios selectivos que contienen antimicrobianos como el agar Thayer-Martin, Martin-Lewis o medio New York City. Las placas se deben incubar durante 24-72h a una temperatura de 35-37°C y con una atmósfera al 5% de CO2. La identificación presuntiva se realiza observando la morfología de la colonia (color grisáceo), la tinción de Gram de la colonia (diplococos gramnegativos), la prueba de la oxidasa positiva y la prueba de la catalasa positiva (peróxido de hidrógeno al 3%). La identificación definitiva se realiza con las pruebas de la identificación presuntiva y con una o más técnicas que demuestren los patrones de utilización de hidratos de carbono (por ejemplo, el sistema API NH) y las características inmunológicas o perfiles enzimáticos de los microorganismos. Actualmente la espectrometría de masas (MALDI-TOF) es una herramienta muy útil para la identificación definitiva. Los métodos de amplificación de ácidos nucleicos también tienen una elevada sensibilidad y especificidad. Ante la sospecha de infección diseminada es necesario extraer una muestra de sangre para realizar hemocultivos. Estos deben contener una concentración de polianetol sulfonato de sodio no superior al 0,025%, ya que el gonococo es sensible a este compuesto. Las muestras de líquidos estériles (LCR, articular) deben centrifugarse (>1mL) a 1.500×g durante 15min y cultivar el sedimento.
- c)
Técnicas de amplificación de ácidos nucleicos (TAAN). Actualmente son las recomendadas para la detección de las infecciones urogenitales en mujeres y varones con y sin síntomas, ya que se ha demostrado que son coste-eficaces. La ventaja de estas técnicas es que detectan microorganismos no viables, aumentando así la sensibilidad y facilitando la recogida, el transporte y el procesamiento de las muestras. Esta alta sensibilidad ha permitido el uso de muestras menos invasivas, como la primera micción de orina en los varones y el frotis vaginal en las mujeres16. Esto facilita la autotoma de la muestra por parte del paciente, procedimiento utilizado en muchos casos en el cribado. Es importante resaltar que la sensibilidad de las TAAN en orina de mujeres puede ser un 10% inferior que en los exudados vaginales. En muestras extragenitales, la especificidad de estas pruebas es inferior, pudiendo dar falsos positivos, por lo que ante la sospecha de que se trate de un falso positivo, se debe repetir con otro método.Aunque las TAAN no están aprobadas por la Food and Drug Administration como test de curación, estas se pueden utilizar, teniendo siempre en cuenta que se puede estar detectando ADN residual de la primoinfección. En el caso de la infección gonocócica, se recomienda esperar 2 semanas desde la finalización del tratamiento para realizar un test de curación mediante TAAN16,17.
- d)
Otros: la serología y los enzimoinmunoanálisis carecen de utilidad para el diagnóstico de la infección gonocócica.
Desde que a principios del siglo xx se introdujo el uso de los antimicrobianos para el tratamiento de la gonorrea, NG ha ido desarrollando resistencia a todos los utilizados a lo largo de la historia18.
NG desarrolla resistencia a los antibióticos a través de todos los mecanismos descritos: a) modificación o destrucción de la molécula antimicrobiana mediante un proceso enzimático; b) modificación de la diana terapéutica; c) disminución de la penetración del antibiótico al interior de la célula, y d) aumento de la expulsión hacia el exterior de la célula. Además, ha demostrado una gran capacidad de transferencia horizontal de material genético, hecho muy relevante, ya que se sabe que la infección gonocócica faríngea puede actuar como fuente de resistencias debido a la adquisición de genes de resistencia procedentes de otras especies saprófitas de Neisseria de la orofaringe. Además, la adquisición de determinantes de resistencia no afecta el «fitness» biológico del microorganismo, por lo que las cepas multirresistentes persisten incluso en ausencia de presión antibiótica19.
Las sulfonamidas, las penicilinas, las tetraciclinas, los macrólidos y las fluoroquinolonas ya no son opciones de tratamiento empírico debido al alto porcentaje de resistencias detectadas a nivel mundial. Las cefalosporinas de espectro extendido (cefixima y ceftriaxona) son la última opción de tratamiento empírico de primera línea, pero en las últimas décadas también se han detectado cepas resistentes en todo el mundo20–23, por lo que la infección gonocócica podría convertirse en una infección intratable. Un hecho muy alarmante es la detección, a principios del año 2018, del primer caso de fracaso terapéutico con el tratamiento dual con ceftriaxona y azitromicina24.
En 2016, según los datos publicados por el European Gonococcal Antimicrobial Surveillance Programme (Euro GASP)25, se estudiaron 2.660 cepas de gonococo aisladas en 25 países participantes. No se detectó ningún aislado resistente a ceftriaxona, un 2,1% presentaron resistencia a cefixima y un 7,5% a azitromicina. El 46,5% presentaron resistencia a ciprofloxacino.
En España son pocos los datos publicados. En 2011 Serra-Pladevall et al. estudiaron la sensibilidad de 100 cepas aisladas en Barcelona y encontraron un 3 y un 10% de resistencia a ceftriaxona y cefixima, respectivamente26. El mismo grupo, entre agosto del 2012 y julio del 2016, estudió 1.355 cepas de NG y encontró que el porcentaje de resistencia a penicilina a lo largo de estos años osciló entre el 20 y el 30%. La tasa de resistencia a ceftriaxona fue baja (entre un 0 y un 2,8%); en cambio, el 8,3% de las cepas aisladas en 2013 fue resistente a cefixima. Alrededor del 50% presentaron resistencia a ciprofloxacino y entre el 3 y el 5,3% a azitromicina27.
Por todo lo anteriormente comentado, es muy importante realizar el cultivo para el diagnóstico de la infección para así poder aislar el microorganismo y realizar el antibiograma. Eso permite monitorizar la resistencia a nivel local y ajustar las guías de tratamiento, ya que la Organización Mundial de la Salud recomienda actualizar dichas guías si la tasa de resistencia a los antibióticos utilizados es superior al 5%28.
TratamientoTiene como objetivo eliminar la infección, evitar las complicaciones y reducir el período con capacidad de transmisión a las parejas sexuales y al recién nacido en mujeres gestantes. Tiene, por tanto, un beneficio clínico y de salud pública, lo que justifica instaurar un tratamiento empírico ante un diagnóstico de uretritis.
El tratamiento inicial de las uretritis debe cubrir gonococo y clamidia (principales causantes de uretritis), pero no debe iniciarse si no hay una clínica clara y no se cumplen criterios de laboratorio de uretritis, salvo en aquellos casos con alta probabilidad de infección y riesgo de que el paciente no vuelva a recoger el resultado.
Dada la alta sensibilidad diagnóstica del Gram, la observación de diplococos gramnegativos intracelulares en muestras uretrales es criterio suficiente para iniciar un tratamiento específico para gonococo sin necesidad de esperar a la confirmación microbiológica por cultivo o PCR.
Es recomendable que el tratamiento se realice in situ para garantizar la adherencia.
En cuanto a la pauta inicial recomendada, la sucesiva aparición de resistencias antibióticas ha obligado a modificaciones frecuentes de las guías terapéuticas a nivel mundial. Así, las quinolonas, ampliamente utilizadas en la década anterior, actualmente no deben ser empleadas en el tratamiento inicial de la gonococia sin un antibiograma previo que confirme la sensibilidad a estos antibióticos. Posteriormente, una progresiva reducción de la sensibilidad a cefalosporinas motivó un cambio de estrategia con la pretensión de retrasar la aparición y la propagación de resistencias antibióticas. Así, desde 2011 todas las guías recomiendan una pauta dual con 2 antibióticos que exhiban un mecanismo de acción diferente y aumentar así la eficacia del tratamiento. Un incremento en la dosis de fármaco que permita un nivel plasmático bactericida elevado de forma sostenida es el segundo punto clave de esta estrategia. Las pautas actualmente recomendadas por organismos y sociedades científicas nacionales e internacionales de referencia se agrupan en las tablas 1-617,29–33. Todas ellas coinciden en recomendar la asociación de ceftriaxona y azitromicina como terapia inicial de elección de la infección gonocócica, a dosis que varían en función de la epidemiología de resistencia antibiótica del entorno y de la tolerancia gastrointestinal a las diferentes dosis de azitromicina. Así, las guías de los Centers for Disease Control and Prevention recomiendan dosis más bajas de cefalosporinas, dado que en Estados Unidos las CMI se encuentran en niveles más favorables que en Europa en general y en España en particular25–27,34. Cabe mencionar la escasez de estudios que permitan establecer recomendaciones de tratamiento suficientemente sólidas orientadas a retrasar la emergencia de resistencias y que confirmen los beneficios reales de una terapia dual. No se ha demostrado de forma fehaciente un efecto sinérgico entre ceftriaxona y azitromicina; por otro lado, azitromicina a dosis de 1g puede ser insuficiente para eliminar la infección y a dosis de 2g, además de tener una peor tolerancia gastrointestinal, podría ser inefectiva frente a gonococo con alta resistencia a azitromicina; además, existen datos que indican que el uso de azitromicina puede inducir y propagar resistencia a Treponema pallidum y Mycoplasma genitalium. Por otra parte, aunque la mayoría de las infecciones son curables con las dosis actualmente recomendadas, una dosis más elevada de ceftriaxona garantizaría la erradicación de cepas con CMI aumentada al obtener niveles plasmáticos sostenidos suficientemente por encima de la CMI. La British Association for Sexual Health and HIV ha emitido recientemente un nuevo borrador sobre el tratamiento de la gonococia y plantea que ceftriaxona en monoterapia a dosis de 1g puede ser la mejor opción en el tratamiento inicial de la gonococia no complicada35. Otros organismos y sociedades científicas, como la International Union against Sexually Transmitted Infections, están en proceso de revisión de sus recomendaciones.
Recomendaciones de tratamiento de infección gonocócica no complicada en uretra, cérvix o recto
| GESIDA, SPNS, GeITS, AEDV y SEIP, 2017 | BASHH, 2011 | IUSTI Europe, EADV, EDF, UEMS, ECDC y WHO-Europe, 2012 | CDC, 2015 | |
|---|---|---|---|---|
| De elección | Ceftriaxona im 500mg MD+azitromicina oral 1-2g MD | Ceftriaxona im 500mg MD+azitromicina oral 1g MD | Ceftriaxona im 500mg MD+azitromicina oral 2g MD | Ceftriaxona im 250mg MD+azitromicina oral 1g MD |
| Alternativos | Alergia a cefalosporinas:Gentamicina 240mg IM MD+azitromicina 2g oral MDogemifloxacino oral 320mg MD+azitromicina oral 2g MDResistencia a cefalosporinas:Ceftriaxona im 1g MD+azitromicina oral 2g MDogentamicina im 240mg MD+azitromicina oral 2g MDRechazo, vía im contraindicada o no disponibilidad de ceftriaxona:Cefixima oral 400mg MD+azitromicina oral 2g MDEmbarazo:Ceftriaxona im 250mg MD+azitromicina oral 1g MD | Alergia a cefalosporinas:Espectinomicina im 2g+azitromicina oral 1g MDoGentamicina im 240mg MD+azitromicina oral 2g MDoGemifloxacinoa oral 320mg MD+azitromicina oral 2g MDResistencia a cefalosporinas:Ceftriaxona im 1g MD+azitromicina oral 2g MDogentamicina im 240mg MD+azitromicina oral 2g MDRechazo, vía im contraindicada o no disponibilidad de ceftriaxona:Cefixima oral 400mg MD+azitromicina oral 1g MDOtros:Espectinomicina im 2g+azitromicina oral 1g MDocefotaxima im 500mg MD o cefoxitina im 2g MD con 1g de probenecid oral ocefpodoxima oral 200-400mg MD+azitromicina oral 1g MDSensibles a quinolonas:Ciprofloxacino oral 500mg MD u ofloxacino oral 400mg MDSensibles a macrólidos:Azitromicina oral 2g MDEmbarazo:Ceftriaxona im 500mg MD+azitromicina oral 1g MDoespectinomicina im 2g+azitromicina oral 1g MD | Alergia o resistencia a cefalosporinas:Espectinomicina im 2g+azitromicina oral 2g MDSensibles a quinolonas:Ciprofloxacino oral 500mg MD u ofloxacino oral 400mg MDSensibles a macrólidos:Azitromicina oral 2g MDResistencia a cefalosporinas:Ceftriaxona im 1g MD+azitromicina oral 2g MDogentamicina im 240mg MD+azitromicina oral 2g MDRechazo, vía im contraindicada o no disponibilidad de ceftriaxona:Cefixima oral 400mg MD+azitromicina oral 2g MDAzitromicina no disponible o imposibilidad de ingesta:Ceftriaxona im 500mg MD | Alergia o resistencia a cefalosporinas:Gemifloxacino oral 320mg MD+azitromicina oral 2g MDoGentamicina im 240mg+azitromicina oral 2g MDOtra opción en alérgicos a cefalosporinas:Espectinomicina im 2gAlérgicos a azitromicina:Doxiciclina 100mg/12h 7 días con ceftriaxona o cefiximaNo disponibilidad de ceftriaxona:Cefixima oral 400mg MD+azitromicina oral 1g MD (doxiciclina oral 100mg/12h 7 días si alergia a azitromicina)Embarazo:Ceftriaxona im 500mg MD+azitromicina oral 1g MDoespectinomicina im 2g |
AEDV: Academia Española de Dermatología y Venereología; BASSH: British Association for Sexual Health and HIV; CDC: Centers for Disease Control and Prevention; ECDC: European Centre for Disease Prevention and Control; EDF: European Dermatology Forum; GeITS: Grupo de Estudio de ITS de la SEIMC; GESIDA: Grupo de Estudio del SIDA de la SEIMC; im: intramuscular; IUSTI: International Union against Sexually Transmitted Infection; MD: monodosis; SEIP: Sociedad Española de Infectiología Pediátrica; SPNS: Secretaría del Plan Nacional sobre el SIDA; UEMS: Union Européenne des Médecins Spécialistes; WHO: World Health Organization.
Azitromicina, gentamicina y espectinomicina en monoterapia pueden facilitar la emergencia de resistencia. La espectinomicina no garantiza la erradicación de gonococo en faringe y actualmente no está disponible en España. Categoría B de la Food and Drug Administration respecto a embarazo, pero usar con precaución durante la lactancia por falta de información sobre su efecto. Con azitromicina existe la posibilidad de fallo terapéutico y es mal tolerada a dosis de 2g. La cefixima se debe usar solo ante rechazo o contraindicación de la vía intramuscular. Las otras cefalosporinas no ofrecen ventajas frente a ceftriaxona o cefixima.
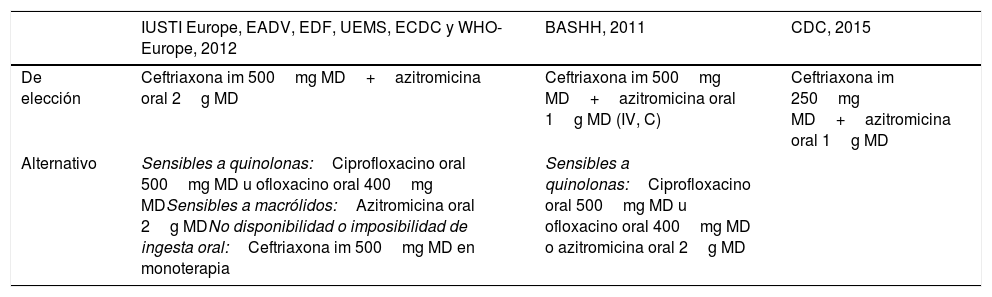
Recomendaciones de tratamiento en infección gonocócica de faringe en adultos y adolescentes
| IUSTI Europe, EADV, EDF, UEMS, ECDC y WHO-Europe, 2012 | BASHH, 2011 | CDC, 2015 | |
|---|---|---|---|
| De elección | Ceftriaxona im 500mg MD+azitromicina oral 2g MD | Ceftriaxona im 500mg MD+azitromicina oral 1g MD (IV, C) | Ceftriaxona im 250mg MD+azitromicina oral 1g MD |
| Alternativo | Sensibles a quinolonas:Ciprofloxacino oral 500mg MD u ofloxacino oral 400mg MDSensibles a macrólidos:Azitromicina oral 2g MDNo disponibilidad o imposibilidad de ingesta oral:Ceftriaxona im 500mg MD en monoterapia | Sensibles a quinolonas:Ciprofloxacino oral 500mg MD u ofloxacino oral 400mg MD o azitromicina oral 2g MD |
AEDV: Academia Española de Dermatología y Venereología; BASSH: British Association for Sexual Health and HIV; CDC: Centers for Disease Control and Prevention; ECDC: European Centre for Disease Prevention and Control; EDF: European Dermatology Forum; im: intramuscular; IUSTI: International Union against Sexually Transmitted Infection; MD: monodosis; UEMS: Union Européenne des Médecins Spécialistes; WHO: World Health Organization.
La eficacia de espectinomicina es limitada y no se recomienda.
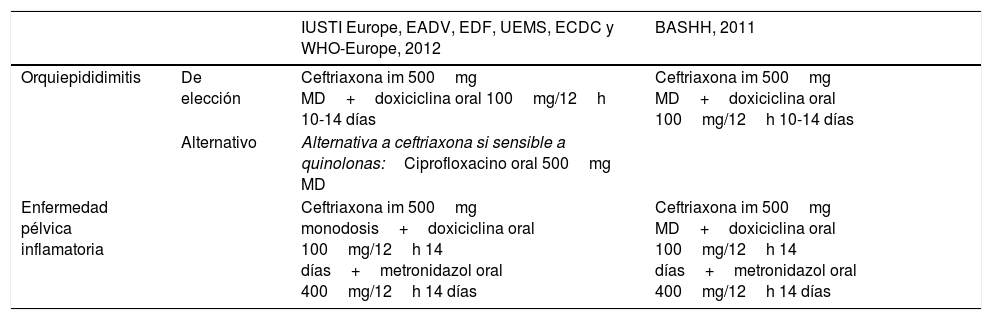
Recomendaciones de tratamiento en orquiepididimitis y enfermedad pélvica inflamatoria gonocócica
| IUSTI Europe, EADV, EDF, UEMS, ECDC y WHO-Europe, 2012 | BASHH, 2011 | ||
|---|---|---|---|
| Orquiepididimitis | De elección | Ceftriaxona im 500mg MD+doxiciclina oral 100mg/12h 10-14 días | Ceftriaxona im 500mg MD+doxiciclina oral 100mg/12h 10-14 días |
| Alternativo | Alternativa a ceftriaxona si sensible a quinolonas:Ciprofloxacino oral 500mg MD | ||
| Enfermedad pélvica inflamatoria | Ceftriaxona im 500mg monodosis+doxiciclina oral 100mg/12h 14 días+metronidazol oral 400mg/12h 14 días | Ceftriaxona im 500mg MD+doxiciclina oral 100mg/12h 14 días+metronidazol oral 400mg/12h 14 días |
AEDV: Academia Española de Dermatología y Venereología; BASSH: British Association for Sexual Health and HIV; ECDC: European Centre for Disease Prevention and Control; EDF: European Dermatology Forum; im: intramuscular; IUSTI: International Union against Sexually Transmitted Infection; MD: monodosis; UEMS: Union Européenne des Médecins Spécialistes; WHO: World Health Organization.
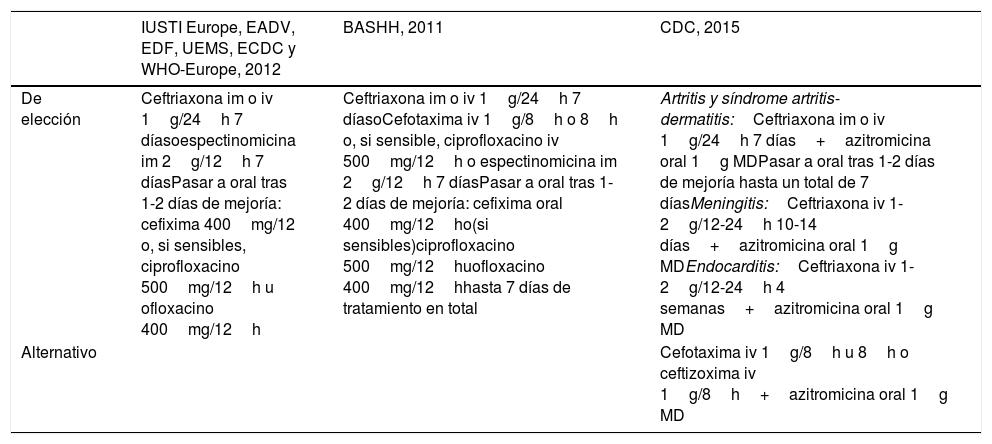
Recomendaciones de tratamiento en infección gonocócica diseminada
| IUSTI Europe, EADV, EDF, UEMS, ECDC y WHO-Europe, 2012 | BASHH, 2011 | CDC, 2015 | |
|---|---|---|---|
| De elección | Ceftriaxona im o iv 1g/24h 7 díasoespectinomicina im 2g/12h 7 díasPasar a oral tras 1-2 días de mejoría: cefixima 400mg/12 o, si sensibles, ciprofloxacino 500mg/12h u ofloxacino 400mg/12h | Ceftriaxona im o iv 1g/24h 7 díasoCefotaxima iv 1g/8h o 8h o, si sensible, ciprofloxacino iv 500mg/12h o espectinomicina im 2g/12h 7 díasPasar a oral tras 1-2 días de mejoría: cefixima oral 400mg/12ho(si sensibles)ciprofloxacino 500mg/12huofloxacino 400mg/12hhasta 7 días de tratamiento en total | Artritis y síndrome artritis-dermatitis:Ceftriaxona im o iv 1g/24h 7 días+azitromicina oral 1g MDPasar a oral tras 1-2 días de mejoría hasta un total de 7 díasMeningitis:Ceftriaxona iv 1-2g/12-24h 10-14 días+azitromicina oral 1g MDEndocarditis:Ceftriaxona iv 1-2g/12-24h 4 semanas+azitromicina oral 1g MD |
| Alternativo | Cefotaxima iv 1g/8h u 8h o ceftizoxima iv 1g/8h+azitromicina oral 1g MD |
AEDV: Academia Española de Dermatología y Venereología; BASSH: British Association for Sexual Health and HIV; CDC: Centers for Disease Control and Prevention; ECDC: European Centre for Disease Prevention and Control; EDF: European Dermatology Forum; im: intramuscular; IUSTI: International Union against Sexually Transmitted Infection; iv: intravenoso; MD: monodosis; UEMS: Union Européenne des Médecins Spécialistes; WHO: World Health Organization.
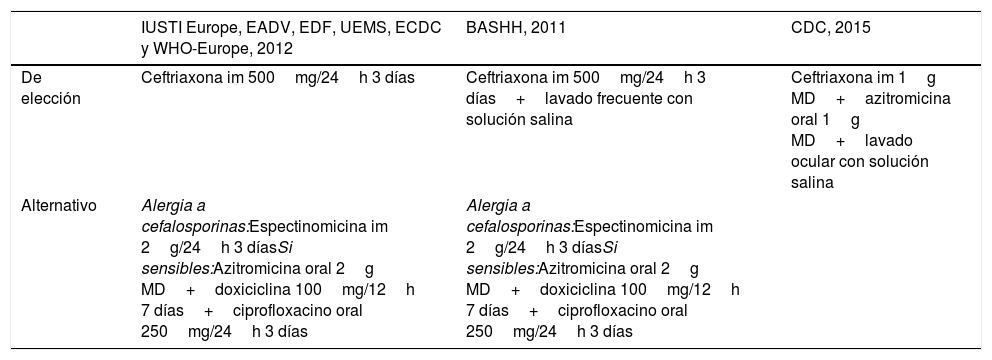
Recomendaciones de tratamiento en conjuntivitis gonocócica del adulto
| IUSTI Europe, EADV, EDF, UEMS, ECDC y WHO-Europe, 2012 | BASHH, 2011 | CDC, 2015 | |
|---|---|---|---|
| De elección | Ceftriaxona im 500mg/24h 3 días | Ceftriaxona im 500mg/24h 3 días+lavado frecuente con solución salina | Ceftriaxona im 1g MD+azitromicina oral 1g MD+lavado ocular con solución salina |
| Alternativo | Alergia a cefalosporinas:Espectinomicina im 2g/24h 3 díasSi sensibles:Azitromicina oral 2g MD+doxiciclina 100mg/12h 7 días+ciprofloxacino oral 250mg/24h 3 días | Alergia a cefalosporinas:Espectinomicina im 2g/24h 3 díasSi sensibles:Azitromicina oral 2g MD+doxiciclina 100mg/12h 7 días+ciprofloxacino oral 250mg/24h 3 días |
AEDV: Academia Española de Dermatología y Venereología; BASSH: British Association for Sexual Health and HIV; CDC: Centers for Disease Control and Prevention; ECDC: European Centre for Disease Prevention and Control; EDF: European Dermatology Forum; im: intramuscular; IUSTI: International Union against Sexually Transmitted Infection; MD: monodosis; UEMS: Union Européenne des Médecins Spécialistes; WHO: World Health Organization.
Recomendaciones de tratamiento de infección gonocócica en niños
| IUSTI Europe, EADV, EDF, UEMS, ECDC y WHO-Europe, 2012 | BASHH, 2013 | CDC (2015)GESIDA, SPNS, GeITS, AEDV y SEIP, 2017 | ||||
|---|---|---|---|---|---|---|
| Ophthalmia neonatorum | Ceftriaxona im o iv 25-50mg/kg (máx 125 mg) MDy lavados con suero salino estéril | Ceftriaxona im o iv 25-50mg/kg (máx 125mg) MDEvaluar y tratar a las madres y sus parejas | ||||
| Infección gonocócica diseminada y abscesos de cuero cabelludo del recién nacido | Ceftriaxona im o iv 25-50mg/kg/24h (máx 125mg) 7 días (10-14 si meningitis) o cefotaxima im o iv 25mg/kg/12h 7 días (10-14 si meningitis)Evaluar y tratar a las madres y sus parejas | |||||
| Vulvovaginitis, cervicitis, uretritis, faringitis o proctitis no complicadas en niños | <45kg (un mes-2 años) | >45kg (2-12 años) | >12 años | <45kg | >45kg | |
| Ceftriaxona im 125mg MD oespectinomicina im 40mg/kg MD | Ceftriaxona im 250mg/kg MD oespectinomicina im 40mg/kg MD | Igual que adultos (excepto ciprofloxacino en niños aún en crecimiento) | Ceftriaxona im o iv 25-50mg/kg (máx 125 mg) monodosis | Ceftriaxona im 250mg/kg MD+azitromicina oral 1g MD ocefixima oral 400mg MD+azitromicina oral 1g MD | ||
| Enfermedad pélvica inflamatoria | <45kg (2-12 años) | >12 años | ||||
| Ceftriaxona im 125mg MD seguido de 2 semanas de eritromicina oral 250mg/12h+metronidazol oral (dosis según peso) | Igual que adultos (cefixima oral 400mg como alternativa en caso de rechazo a vía im) | |||||
| Bacteriemia o artritis en niños | <45kg | >45kg | ||||
| Ceftriaxona im o iv 50mg/kg (máx 1g) cada 24h 7 días | Ceftriaxona im o iv 1g cada 24h 7 días | |||||
AEDV: Academia Española de Dermatología y Venereología; BASSH: British Association for Sexual Health and HIV; CDC: Centers for Disease Control and Prevention; ECDC: European Centre for Disease Prevention and Control; EDF: European Dermatology Forum; GeITS: Grupo de Estudio de ITS de la SEIMC; GESIDA: Grupo de Estudio del SIDA de la SEIMC; im: intramuscular; IUSTI: International Union against Sexually Transmitted Infection; iv: intravenoso; MD: monodosis; SEIP: Sociedad Española de Infectiología Pediátrica; SPNS: Secretaría del Plan Nacional sobre el SIDA; UEMS: Union Européenne des Médecins Spécialistes; WHO: World Health Organization.
La BASHH recomienda cefotaxima como alternativa a ceftriaxona en el caso de neonatos nacidos antes de la semana 41 con gonococia no complicada. Espectinomicina no garantiza la curación en infección faríngea.
Dada la complejidad del tratamiento de la infección gonocócica, si se detecta un fallo terapéutico, una vez descartada la reinfección, se debería consultar a un experto en ITS y notificar el caso a los responsables locales de salud pública con carácter urgente. Las opciones terapéuticas alternativas se recogen en las tablas 1-617,29–33. Ningún fármaco de segunda línea ha demostrado ser superior a ceftriaxona. En monoterapia, fármacos como la espectinomicina, la cefixima o la gentamicina podrían favorecer la emergencia de resistencia, además de no garantizar la erradicación de gonococo de localización faríngea17,30,31. Por otra parte, la pérdida de sensibilidad a azitromicina detectada más recientemente25,27 hace recomendable restringir su uso en monoterapia para evitar la selección o adquisición de resistencia. Hay estudios que han mostrado la eficacia de gentamicina y gemifloxacino en combinación con azitromicina en infección genital36,37.
En cuanto al tratamiento de la gonococia en personas coinfectadas por el VIH, no se requiere una pauta diferente17,29–31.
Seguimiento17,29–31Se recomienda realizar control microbiológico para verificar la curación 3 semanas después de finalizar el tratamiento si se realiza mediante PCR o pasados al menos 3 días si se hace cultivo. El test de cura se recomienda en cualquier localización, pero es imperativo realizarlo ante infección faríngea, persistencia de síntomas, tratamiento de segunda línea, sospecha de incumplimiento o reinfección y en casos de probable adquisición en áreas de alta resistencia como el Sudeste Asiático. En caso de fracaso terapéutico se debe realizar siempre cultivo y antibiograma.
Es aconsejable realizar test de control a los 3 meses dadas las elevadas tasas de reinfección en estos pacientes.
Prevención y control5,17,29–31Con el objetivo de interrumpir la cadena de transmisión, se recomienda realizar estudio de contactos (ver más adelante) y abstenerse de mantener relaciones sexuales hasta 7 días después del tratamiento del caso y de sus parejas (siempre que los síntomas hayan desaparecido).
Se debe realizar siempre despistaje de otras ITS, especialmente clamidia, sífilis y VIH. La posibilidad de coinfección con VIH varía en función de las prácticas de riesgo, llegando a ser de hasta un 39% en hombres que tienen relaciones sexuales con hombres38.
No hay que olvidar que ante una gonococia, como ante cualquier otra ITS, se han de implementar otras medidas preventivas y de promoción de la salud sexual como: revisar el estado serológico de hepatitis víricas y actualizar las vacunas de la hepatitis A, la hepatitis B y el VPH en población de riesgo; realizar educación sanitaria; y promover el uso de métodos de barrera de prevención, como los preservativos.
Cabe recordar que la gonococia es una infección de declaración obligatoria en España, por lo que se ha de notificar según el circuito establecido en cada territorio.
Tratamiento de las parejas sexuales5,17,29–31Deben evaluarse las parejas sexuales del paciente de los 2-3 meses previos al inicio de los síntomas o a la fecha de la toma de la muestra en asintomáticos. Si la última pareja fue hace más de 3 meses deberá ser estudiada. En las uretritis gonocócicas sintomáticas en varones, el estudio y tratamiento de las parejas sexuales puede limitarse a las de los 15 días previos al inicio de los síntomas, pero si la última pareja sexual fue anterior a este período deberá ser siempre estudiada.
El régimen terapéutico del contacto ha de ser el mismo que el del paciente y es aconsejable que también mantenga abstinencia sexual hasta 7 días después de recibirlo. Con los recursos diagnósticos actuales, basados en técnicas de PCR, el tratamiento epidemiológico de los contactos sexuales asintomáticos podría realizarse únicamente en aquellos que son evaluados en los primeros 15 días tras la exposición sexual al caso índice, dado que en ese período la negatividad de la PCR puede no descartar infección33,35. Si estos casos evaluados en las 2 primeras semanas tras la exposición no recibieran tratamiento epidemiológico deberían, por tanto, volver a ser estudiados pasado este período ventana35,39.
Los contactos evaluados pasadas 2 semanas del último contacto pueden ser tratados únicamente en función de los resultados de las pruebas, absteniéndose de mantener relaciones sexuales hasta confirmar la ausencia de infección o haber pasado 7 días del tratamiento35,39.
En cuanto a la opción de proporcionar tratamiento epidemiológico a los contactos a través del caso índice, solo se ha recomendado en parejas heterosexuales en las que no haya otra posibilidad de acceso al sistema sanitario. En España no existe legislación específica al respecto y esta estrategia comporta riesgos como la posibilidad de que el contacto tenga alergias o contraindicaciones a fármacos no conocidas por el médico prescriptor ni por el caso índice. En el caso de hombres que tienen relaciones sexuales con hombres esta estrategia está especialmente desaconsejada por una mayor probabilidad de coinfecciones, sobre todo por VIH, que no serían diagnosticadas.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.
Sección acreditada por el Consell Català de Formació Continuada de les Professions Sanitàries. Consultar preguntas de cada artículo en: http://www.elsevier.es/es-revista-enfermedades-infecciosas-microbiologia-clinica-28-formacion.