En la tuberculosis (TB) pulmonar infantil, la confirmación microbiológica se consigue en un 30-40% de los casos1 respecto al 80-85% de la población adulta2, y generalmente se debe recurrir a técnicas molestas como el aspirado de jugo gástrico (JG). Estas dificultades se deben a que la TB en los niños es típicamente paucibacilar3,4 y a la dificultad para obtener muestras, ya que no pueden expectorar eficazmente4. Por ello se ha introducido el esputo inducido (EI) como alternativa.
El objetivo del estudio fue comparar si las muestras de EI obtienen mejores resultados que las de JG en niños con TB.
Para ello se revisaron las historias clínicas de todos los pacientes ingresados con sospecha de TB en el Servicio de Pediatría del Hospital Universitario Príncipe de Asturias de Alcalá de Henares entre 2002 y 2010. Fueron excluidos aquellos con inmunodeficiencia, en los que se aislaron micobacterias no tuberculosas y los que habían recibido tratamiento antituberculínico previo. Ingresaron 12 horas antes de la recogida de muestras y durante 3 días. El aspirado gástrico se realiza al despertar, mientras el niño permanece tumbado en la cama. La inducción del esputo se realiza 2-3 horas después, manteniendo el ayuno, monitorización con pulsioxímetro y pre-tratamiento con 200mcg de salbutamol. Se nebulizan 5ml de ClNa 5% con O2 a presión y un flujo de 5 litros por minuto durante 15 minutos y se aspiran las secreciones de nasofaringe tras percusión torácica. Las muestras son procesadas en las 2 horas siguientes o, en caso de que esto no fuera posible, se guardan en nevera entre 5°C y 8°C. El análisis estadístico fue realizado con el programa SPSS 17.0 con el test de McNemar para el contraste entre variables cualitativas pareadas.
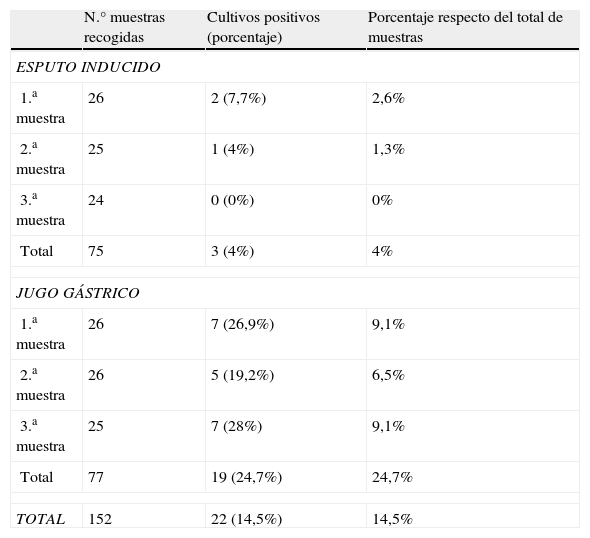
Como resultado de esta revisión, se obtuvo un total de veintiséis pacientes diagnosticados de enfermedad tuberculosa. Nueve (34,6%) eran varones con una mediana de edad de 67 meses (rango 6-173 meses). Todos tenían prueba de tuberculina positiva (mayor a 5mm de induración) y 21 (80,7%) de ellos presentaban alteraciones radiológicas; siendo la alteración más frecuente las adenopatías hiliares. En 8 pacientes (30,8%) se aisló M. tuberculosis en muestras de JG y de ellos, en 2 (7,7%), también en las muestras de EI. Con un total de 22 (14,5%) muestras positivas, solo 3 (4%), pertenecían al EI (tabla 1). La tinción de auramina detectó bacilos ácido-alcohol resistente en solo 1 de los pacientes (1,3% del total de muestras). Existen diferencias estadísticamente significativas entre los resultados obtenidos a partir de todas las muestras de JG respecto a las de EI (24,7 respecto a un 4%, p=0,03. Odds ratio 1,33 [IC 95% 0,89–1,98]) aunque no se confirma esta diferencia al realizar las mismas comparaciones entre la primera toma de muestra realizada por cada método (26,9 respecto a un 7,7%, p=0,06. Odds ratio 1,4 [IC 95% 0,87–2,2]) ni entre la segunda (19,2 respecto a un 4%, p=0,12. Odds ratio 1,25 [IC 95% 0,80–1,93]).
Resultado del total de muestras analizadas de esputo inducido y jugo gástrico
| N.° muestras recogidas | Cultivos positivos (porcentaje) | Porcentaje respecto del total de muestras | |
| ESPUTO INDUCIDO | |||
| 1.a muestra | 26 | 2 (7,7%) | 2,6% |
| 2.a muestra | 25 | 1 (4%) | 1,3% |
| 3.a muestra | 24 | 0 (0%) | 0% |
| Total | 75 | 3 (4%) | 4% |
| JUGO GÁSTRICO | |||
| 1.a muestra | 26 | 7 (26,9%) | 9,1% |
| 2.a muestra | 26 | 5 (19,2%) | 6,5% |
| 3.a muestra | 25 | 7 (28%) | 9,1% |
| Total | 77 | 19 (24,7%) | 24,7% |
| TOTAL | 152 | 22 (14,5%) | 14,5% |
El diagnóstico de TB en pediatría se basa en criterios poco objetivos1,3–5. Los estudios sobre qué método de recogida de muestras es mejor se vienen realizando en los últimos 20 años sin una gran evidencia6–9. Este trabajo revela que en nuestra población, la rentabilidad diagnóstica del JG supera la del EI en más de un 20%. Esta diferencia respecto a la literatura puede deberse a la variabilidad en el proceso de recogida y a la mayor dificultad para obtener un EI válido. La secuencia de recogida de las muestras podría influir, obteniéndose mejores resultados con la inducción del esputo si esta es posterior al aspirado gástrico9. Todo esto nos hace plantear la necesidad de realizar estudios posteriores prospectivos, con un mayor número de pacientes y en los que poder limitar la variabilidad de la recogida de las muestras.