En España, los esfuerzos realizados en la prevención del VIH han sido insuficientes y, desde el año 2000, su incidencia permanece estable, por encima de la media europea. Se estima que en España viven entre 130.000 y 160.000 personas con VIH; de ellas, el 18% desconoce estar infectado y la mitad recibe el diagnóstico de forma tardía, lo que conlleva peor evolución, menor esperanza y calidad de vida, y mayores costes. El retraso diagnóstico es mayor en heterosexuales, usuarios de drogas inyectadas, mayores de 50 años e inmigrantes, mientras que los hombres que tienen sexo con hombres son el único grupo donde aumentan los nuevos diagnósticos. Se estima que hasta el 34% de las personas con VIH presentan carga viral detecta-ble, principalmente debido a barreras que dificultan su diagnóstico, como el insuficiente acceso a la prueba y la baja percepción del riesgo tanto por personas que desconocen estar infectadas como por los profesionales.
In Spain, HIV incidence has remained stable and higher than the European average since 2000 due to insuf-ficient prevention measures. An estimated 130,000-160,000 people are believed to be living with HIV in Spain, including 18% who do not know they are infected, and half are late diagnoses, with a poorer clinical course, lower quality of life and life expectancy, as well as higher costs. Late diagnosis is more common in heterosexuals, intravenous drug users, people over 50 years of age and immigrants, whereas men who have sex with men are the only group where the rate of new diagnoses is increasing.
An estimated 34% of people with HIV have a detectable viral load, mainly due to barriers that hinder diagnosis such as insufficient testing availability and the low risk perception of undiagnosed individuals and healthcare professionals.
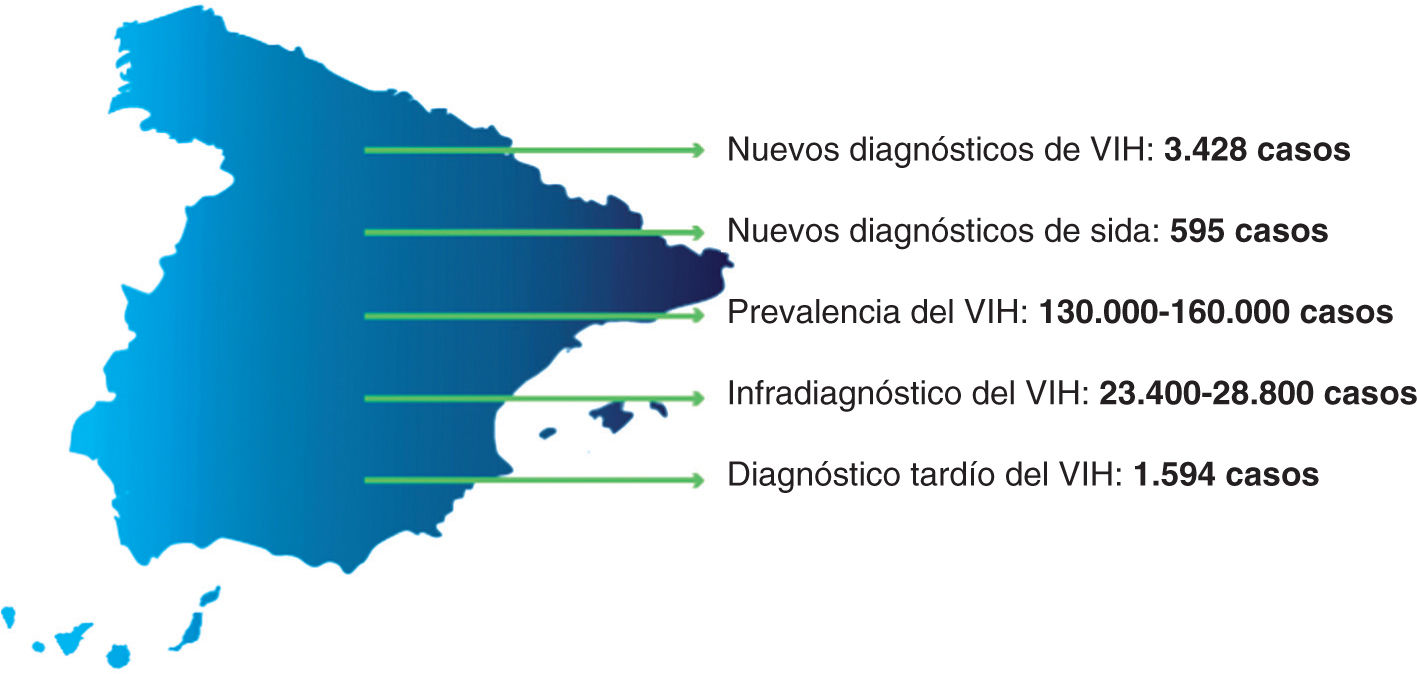
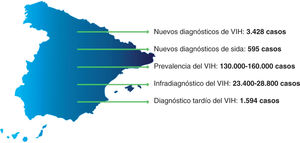
España no consigue reducir la tasa de nuevos diagnósticos de VIH y su incidencia se mantiene estable desde el año 2000, por encima de la media de la Unión Europea y Europa Occidental, con 3.428 nuevos casos y una tasa global de 9,44/100.000 habitantes en 20151,2. Aunque la incidencia de sida ha descendido notablemente desde la aparición del tratamiento antirretroviral de gran eficacia (TAR) en 1996, España es uno de los países con mayor incidencia de sida en Europa Occidental, con 595 casos en 2015 y una tasa de 1,8/100.000 habitantes1,3.
También la mortalidad por VIH y sida continúa disminuyendo hasta 700 personas en 2014 (tasa de mortalidad global por VIH y sida: 1,5/100.000 habitantes)14. De estos datos se deduce que el incremento anual de personas que viven con VIH en España rondaría los 2.500-3.000 casos, lo que generaría un aumento constante de la prevalencia, con una estimación de 130.000-160.000 personas que viven con VIH y una prevalencia global del 0,4%, que se concentra mayoritariamente en zonas urbanas, sobre todo en grandes ciudades, como Madrid y Barcelona2,4.
Un aspecto clave para el control del VIH es la reducción de la denominada «epidemia oculta». Se estima que el 18% de las personas que viven con VIH en España desconocen que están infectadas2, aún lejos de los objetivos marcados por el Programa Conjunto de las Naciones Unidas sobre el VIH/Sida (ONUSIDA) para 2020 de lograr que el 90% de las personas con VIH estén diagnosticadas.
Otra prioridad es la reducción del diagnóstico tardío (DT) (CD4 < 350 células/μl en el momento del diagnóstico) y la enfermedad avanzada (CD4 < 200 células/μl o diagnóstico simultáneo de VIH y sida). En 2015, el 46,5% presentaba CD4 < 350 células/μl y el 27,1%, enfermedad avanzada en el momento del diagnóstico1. El DT es uno de nuestros mayores retos, con consecuencias tanto en la salud individual del paciente como a nivel poblacional y en términos de costes económicos. La detección precoz y el acceso al TAR reducen la mortalidad y la transmisión del virus de forma considerable.
En un paciente con DT, la probabilidad de desarrollar sida y morir aumenta de forma importante. Según datos de la cohorte CoRIS (Cohorte de la Red de Investigación en Sida), los pacientes diagnosticados de forma tardía corren riesgo de fallecer 5,22 veces más que los diagnosticados precozmente5 y la mortalidad aumenta 10 veces durante el primer año tras el diagnóstico y se multiplica casi por 2 al transcurrir entre 1 y 4 años. En las personas con enfermedad defini-toria de sida en el momento del diagnóstico, el riesgo de fallecer se incrementa 20 veces durante el primer año después del diagnóstico6.
En segundo lugar, el coste del tratamiento y cuidado de los enfermos con DT es mucho mayor, al presentar mayor tasa de morbilidad y hospitalizaciones.
Finalmente, también existe un impacto negativo a nivel epidemiológico. Hay estudios que muestran que en un alto porcentaje de las nuevas infecciones estaban implicadas personas que desconocían su estado serológico y se estima que la tasa de transmisión del VIH es 3,5 veces mayor en las personas que desconocen su infección comparada con la de las ya diagnosticadas7-9.
Todos estos datos demuestran que la infección por VIH en España es un problema que continúa vigente, con un importante infradiag-nóstico y DT que obligan a tomar medidas urgentes (fig. 1).
Situación del VIH en España. Reproducida con permiso de SiHealth. Tomada de Rojo A, Arratibel P, Bengoa R; Grupo Multidisciplinar de Expertos en VIH. El VIH en España, una asignatura pendiente. 1.a ed. España: The Institute for Health and Strategy (SiHealth); 2018 y esta adaptada de SINIVIH, 20161 y Núñez et al, 20132.
Los principales mecanismos de transmisión del VIH son la vía sexual y, en mucha menor medida, el contacto con sangre o fluidos en la transmisión madre-hijo (vertical); los accidentes laborales de tipo biológico; el uso compartido de material de inyección por usuarios de drogas, y las transfusiones sanguíneas, exposición a hemoderiva-dos o trasplantes de órganos. Actualmente, en España no se producen casos de transmisión por transfusión o trasplante, y las infecciones por vía vertical son excepcionales. La vía mayoritaria es la sexual, seguida de la vía parenteral por consumo de drogas intravenosas.
El riesgo de adquirir la infección es distinto según la exposición. Sin embargo, el riesgo no solo se estima en función de la probabilidad de transmisión de cada exposición sino que también depende del número de exposiciones a lo largo del tiempo; la carga viral plasmática; el recuento de linfocitos CD4 y el seguimiento del TAR. Padecer una infección de transmisión sexual (ITS) también incrementa el riesgo de adquirir el VIH10.
Grupos poblacionales clave en EspañaLas poblaciones clave, según la Organización Mundial de la Salud (OMS) y ONUSIDA, son grupos de personas que tienen más posibilidades de estar expuestos a la infección y contar con su participación es fundamental para lograr una respuesta eficaz frente al VIH. Las poblaciones clave incluyen principalmente a los hombres que tienen sexo con hombres (HSH), las personas en contextos de prostitución y sus clientes, las personas transgénero, las personas que se inyectan drogas (PID) y los inmigrantes, especialmente en situación irregular11.
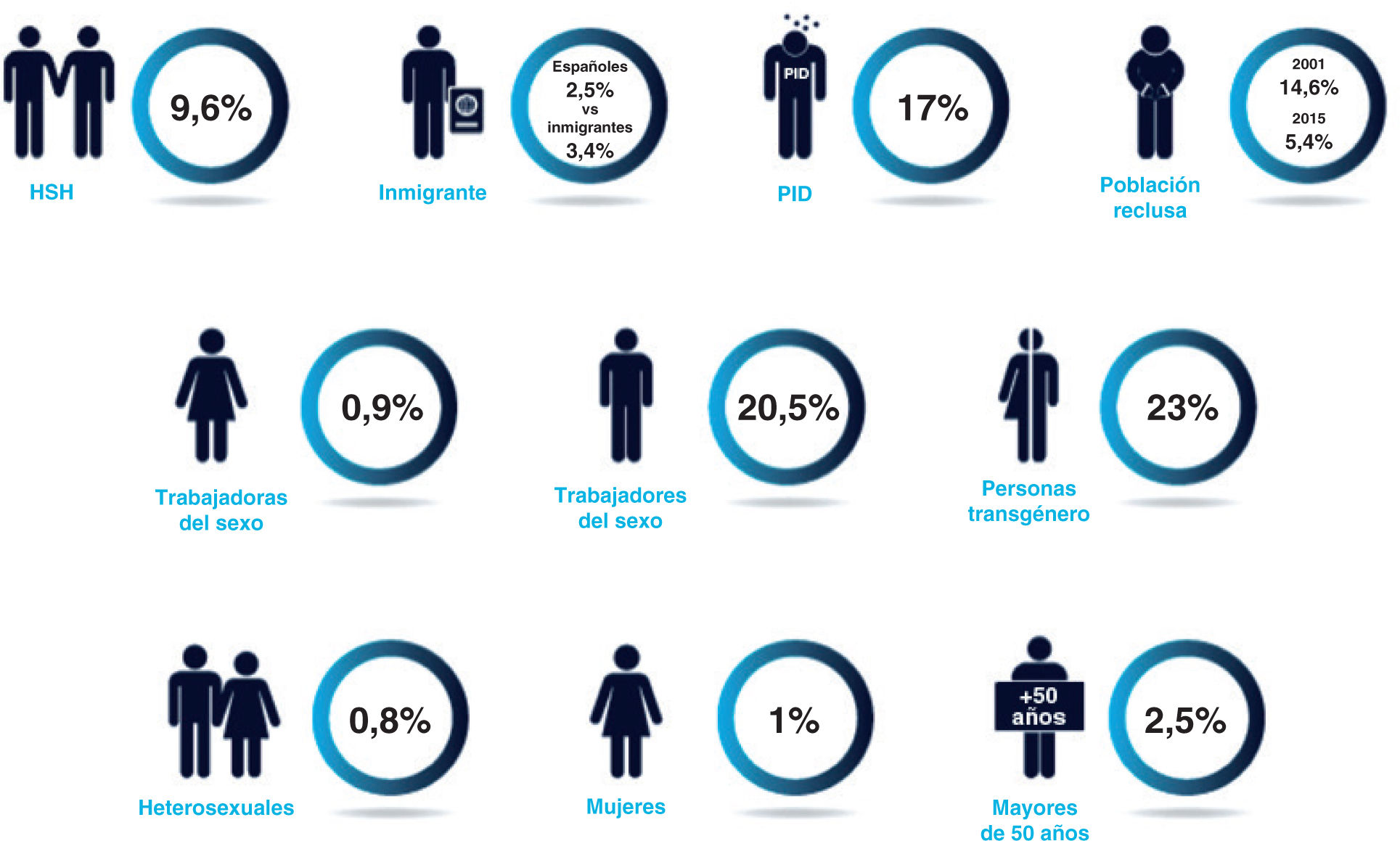
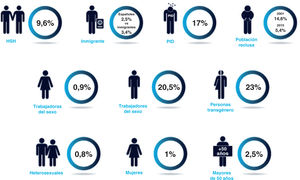
Factores sociales, culturales, políticos o económicos pueden convertir a una persona en más vulnerable al VIH. Algunos factores, como la accesibilidad y cobertura del sistema sanitario, la desigualdad de género, la violación de los derechos humanos y otros, limitan la capacidad del individuo y la comunidad de evitar la infección y pueden estar fuera de su control. También existe mayor susceptibilidad biológica al presentar otra ITS o en la mujer joven o durante la menopausia, por la mayor fragilidad de la mucosa vaginal, etc. Los factores de riesgo y la vulnerabilidad social pueden reforzarse mutuamente y aumentar el riesgo de infección. Por tanto, a pesar de que cualquier persona es susceptible de infectarse, la OMS indica que la probabilidad de adquirir el VIH es 14 veces mayor en las trabajadoras del sexo que en otras mujeres; 19 veces mayor en los HSH que en la población general y 50 veces mayor en las mujeres transexuales que en otros adultos. Para las PID, el riesgo de contraer el VIH también es 50 veces mayor que en la población general12.
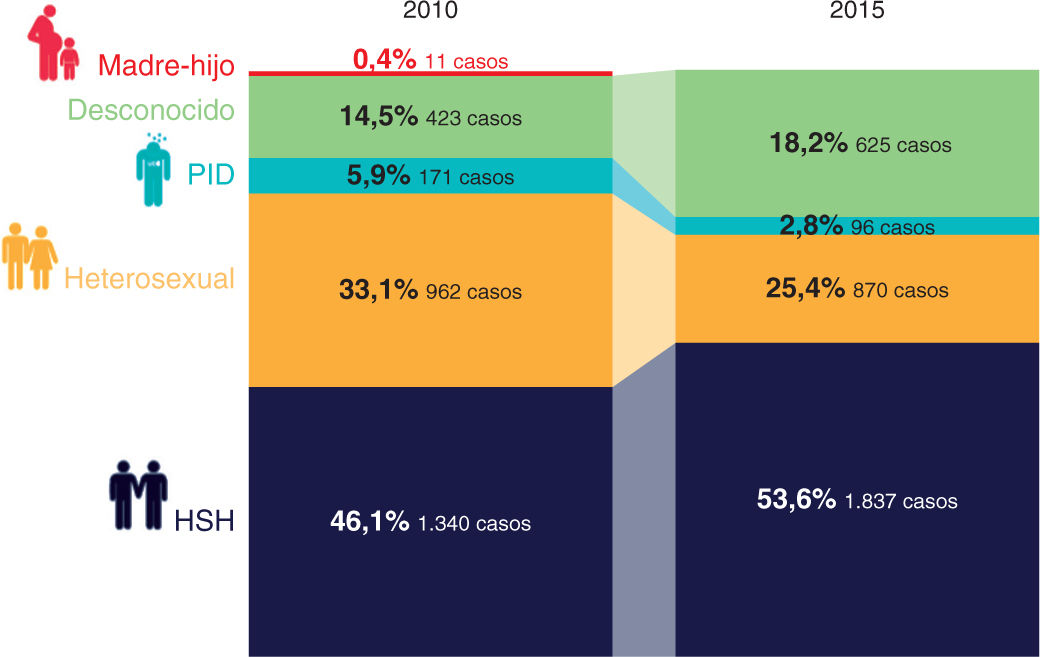
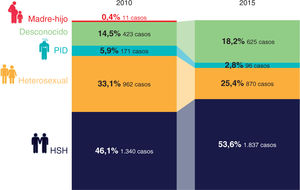
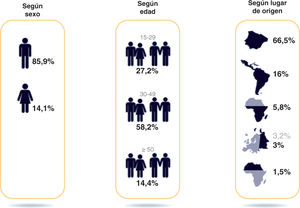
Cuando comenzó la epidemia en España, el grupo mayoritario de nuevas infecciones eran las PID. Sin embargo, a día de hoy, el VIH se adquiere mayoritariamente por vía sexual (79%). Los HSH representan el 53,6% de los nuevos diagnósticos y las relaciones heterosexuales, el 25,4%, mientras que las PID solo representan el 2,8% (fig. 2). La transmisión entre HSH es la única vía en la cual se observa un aumento de casos, mientras que la transmisión heterosexual y la pa-renteral descienden considerablemente13 (fig. 3). En 2015, la tasa de nuevos diagnósticos fue 12/100.000 en hombres y 2,0/100.000 en mujeres, lo que muestra una progresiva masculinización de la epidemia, con el 85,9% de nuevos diagnósticos en hombres1. La media de edad fue 36 años. Los HSH presentan menor edad en el momento del diagnóstico y los heterosexuales y las PID, con un elevado DT, suelen recibir el diagnóstico a edades más avanzadas. El 30,3% de los nuevos diagnósticos se establecieron en personas extranjeras, principalmente de Latinoamérica (16%) y África subsahariana (5,8%)1 (fig. 4).
Prevalencia del VIH en primera visita a los centros específicos de VIH/ITS (2000-2013). HSH, hombres que tienen sexo con hombres; PID, personas que se inyectan drogas. Reproducida con permiso de SiHealth. Tomada de Rojo A, Arratibel P, Bengoa R; Grupo Multidisciplinar de Expertos en VIH. El VIH en España, una asignatura pendiente. 1.a ed. España: The Institute for Health and Strategy (SiHealth); 2018. Fuente: Grupo EPI-VIH, 20 1621, y MSSSI, 201519.
Evolución de nuevos diagnósticos según vías de transmisión (2010-2015). HSH, hombres que tienen sexo con hombres; PID, personas que se inyectan drogas. Reproducida con permiso de SiHealth. Tomada de Rojo A, Arratibel P, Bengoa R; Grupo Multidisciplinar de Expertos en VIH. El VIH en España, una asignatura pendiente. 1.a ed. España: The Institute for Health and Strategy (SiHealth); 2018. Fuente: SINIVIH, 20161.
Nuevos diagnósticos según sexo, edad y lugar de origen (2015). Reproducida con permiso de SiHealth. Tomada de Rojo A, Arratibel P, Bengoa R; Grupo Multidisciplinar de Expertos en VIH. El VIH en España, una asignatura pendiente. 1.a ed. España: The Institute for Health and Strategy (SiHealth); 2018. Fuente: SINIVIH, 20161.
HSH. Seis de cada 10 nuevas infecciones se producen a través de relaciones sexuales de riesgo entre hombres. Los HSH son el único grupo donde no se ha reducido la incidencia de VIH en Europa y, desde 2004, los nuevos casos han aumentado el 33% y representan el 42% de los nuevos casos del continente13. En España, los nuevos diagnósticos en HSH ascendieron del 46,1% en 2010 al 53,6% en 20151.
Además de ser los HSH el grupo mayoritario, también son los más concienciados. Los HSH son, con el 38,4%, el grupo con menor DT y los que se realizan la prueba más frecuentemente. Sin embargo, en cifras absolutas, continúan siendo el grupo con mayor DT (46,2% del total) debido al peso que tienen en las cifras globales1. La contradicción de este aumento de casos en HSH a pesar de su mayor concienciación puede explicarse por el alto riesgo de transmisión del VIH e ITS en las prácticas sexuales anales, y por su elevada prevalencia de VIH (el 9,6% en HSH frente al 0,8% en heterosexuales). Además de los factores biológicos y conductuales, también es destacable el riesgo debido al tamaño y densidad de las redes en que se producen los encuentros se-xuales14. Un estudio australiano concluyó que el mayor tamaño y la menor densidad de las redes sexuales se asocian con mayor número de parejas sexuales anales15. Otros estudios relacionaron el uso de las redes sociales con mayor número de parejas masculinas y sexo transaccional16. También el estigma y la discriminación hacia las personas con VIH, lesbianas, gay, bisexuales, transexuales e intersexuales (LGTBI), etc. influyen y es necesario abordarlos en la prevención14.
PID. Actualmente solo representan el 2,8% de las nuevas infecciones1 debido al menor uso de la vía intravenosa y al cambio a la heroína fumada; a los programas de intercambio de jeringuillas y tratamiento con metadona; a las campañas educativas, y a la menor incorporación de jóvenes al consumo de drogas inyectables17. Sin embargo, el 60% de los nuevos diagnósticos es tardío1. La cohorte CoRIS observó una probabilidad casi 3 veces superior de DT en PID que en HSH.
Otro problema importante es la elevada coinfección con el virus de la hepatitis C (VHC). Actualmente, la prevalencia de coinfección VIH/VHC ha disminuido al 11,7% en España, pero es preocupante porque el VHC complica seriamente el abordaje de los pacientes con VIH18.
Para continuar con los avances registrados, se deben reforzar los programas de reducción de daños y mejorar el acceso a la prevención y diagnóstico de esta población.
Población reclusa. La vía parenteral es el principal riesgo asociado a la población reclusa y, al igual que en las PID, también ha experimentado importantes cambios: modificación del patrón de consumo de drogas, menor uso de la vía parenteral y aumento de reclusos inmigrantes, que consumen drogas en menor medida7,17. Estos hechos, junto con las medidas preventivas y de reducción de daños, han provocado una disminución de la prevalencia del 14,6% en 2001 al 5,4% en 2015, aunque esta continúa siendo superior a la media de la población no reclusa. Por ello, es necesario reforzar la prevención y mantener el descenso de la prevalencia del VIH en las instituciones penitenciarias19.
Inmigrantes. Las personas inmigrantes son un grupo muy heterogéneo y constituyen una población especialmente vulnerable debido a su contexto sociocultural, lingüístico, económico, laboral, administrativo y legal, y es necesario adaptar las intervenciones a sus características específicas.
El porcentaje de personas de origen extranjero diagnosticadas descendió durante el período 2009-2015, probablemente debido al hecho de que los extranjeros residentes en España han disminuido, pero en el año 2015 hasta el 30,3% de los nuevos diagnósticos de VIH se produjeron en personas inmigrantes a pesar de no sobrepasar el 12% de la población general1. La mayor parte de ellos son originarios de Latinoamérica (16%) y África subsahariana (5,8%) (fig. 4).
Se observa que en los casos procedentes de Europa Occidental y Latinoamérica, la transmisión entre HSH es predominante. En los subsaharianos, en cambio, el 83,9% adquirió la infección por vía heterosexual frente al 21,1% en los españoles. Los europeos del Este destacan por una mayor proporción de casos por uso de drogas inyectables, principal vía en esa región1.
El DT también varía en función de la región geográfica, aunque siempre es mayor que en españoles. En subsaharianos, el 63,1% son DT1. Co-RIS observó que ser latinoamericano incrementaba la probabilidad de DT el 40% y provenir de África subsahariana, el 60%6. Los inmigrantes se infectan en una proporción importante en los países de acogida. Entre 2013 y 2015, el 76% adquirió el VIH en España, hecho más frecuente en hombres, HSH y personas de Latinoamérica y Europa20.
Trabajadores sexuales y personas transgénero. Los trabajadores sexuales y las personas transexuales son grupos muy heterogéneos, especialmente vulnerables al estigma y discriminación, que requieren intervenciones específicas. Los trabajadores sexuales HSH y las mujeres transexuales en España presentan la mayor prevalencia del VIH.
Las personas que ejercen la prostitución pueden tener mayor probabilidad de prácticas sexuales de riesgo y consumo de sustancias debido al ejercicio de su trabajo. Existe gran heterogeneidad en este colectivo, que incluye a mujeres, hombres, personas transexuales, inmigrantes, usuarios de drogas, etc. La red de centros específicos VIH/ITS en 2000-2013 muestra una prevalencia 20 veces mayor en trabajadores sexuales HSH (20,5%) que en mujeres trabajadoras del sexo (0,9%)21. Actualmente, entre las trabajadoras sexuales en España más del 80% son mujeres inmigrantes de Latinoamérica, países del Este de Europa y África subsahariana, frecuentemente en situación irregular. Además del estigma y discriminación vinculados al trabajo sexual, estas mujeres presentan mayores dificultades para acceder a los servicios sociosanitarios debido a barreras culturales e idiomáti-cas, o por desconocimiento del sistema, etcétera22.
La creencia de que las mujeres cisexuales que ejercen la prostitución son un elemento clave en la transmisión del VIH es falsa dado que la prevalencia del VIH en ellas es similar a la de mujeres heterosexuales de alto riesgo y se ha mantenido constante entre 2005 y 2011, en el 1-2%22. Además, los estudios muestran el importante papel de los clientes de la prostitución en la transmisión por su rechazo al uso del preservativo23.
El VIH afecta de manera desproporcionada a las personas transe-xuales en todo el mundo. En España, los centros específicos VIH/ITS, entre 2000 y 2013, muestran una prevalencia en transexuales del 23%21. Sin embargo, se trata de una población a menudo olvidada por las políticas de prevención del VIH. Las personas transexuales, hombres o mujeres, son más vulnerables debido a una combinación de factores biológicos, sociales y estructurales24. La terapia hormonal que puede interaccionar con los fármacos antirretrovirales, el estigma, el miedo a revelar el estado serológico, la pobreza, la falta de oportunidades laborales que conduce a dedicarse al trabajo sexual, la violencia, las barreras para acceder a la atención, el uso de sustancias o los problemas de salud mental son algunos de ellos24.
Heterosexuales. Desde el inicio de la epidemia, la utilización de los denominados «grupos de riesgo» ha provocado que existan personas heterosexuales que se encuentran en riesgo, pero resultan invisibles para el sistema sanitario. Una razón es la baja prevalencia del VIH en heterosexuales. El estudio PIVOM en Madrid, realizado en 2012, obtuvo una prevalencia de VIH del 0,35% entre la población general de 16 a 80 años, independientemente del mecanismo de transmisión25. La prevalencia de hombres y mujeres heterosexuales que acudieron a la red EPI-VIH entre 2000 y 2013 fue inferior al 1,4%21.
Sin embargo, la transmisión heterosexual continúa teniendo un peso importante con una de cada cuatro nuevas infecciones (25,4%)1. La principal consecuencia de la invisibilidad de este grupo poblacio-nal es el DT. Los profesionales no están suficientemente sensibilizados y la población heterosexual tiene menor conciencia del riesgo de contraer el VIH. El DT en hombres heterosexuales alcanzó el 63,1% y en mujeres, el 54,4%1. La cohorte CoRIS muestra que la adquisición del VIH por vía heterosexual incrementa la probabilidad de DT 2 veces respecto a los HSH6.
Mayores de 50 años. El 14,4% de los nuevos diagnósticos en España se producen en mayores de 50 años1. Los mayores de 50 años son el único grupo etario donde predomina la transmisión heterosexual y tienen una probabilidad 3 veces mayor de experimentar un DT que los menores de 30 años (el 31% entre 15 y 19 años, y el 63,2% en mayores de 49 años)6. Las personas de mayor edad son menos conscientes de su riesgo y también falta concienciación en los profesionales sanitarios.
Mujeres. En 2015, las mujeres todavía representaban el 14,1% de los nuevos casos y el 49,2% eran mujeres inmigrantes con un nivel educativo más bajo1. Existen factores biológicos, sociales, económicos y culturales que convierten a las mujeres en más vulnerables frente a la infección por VIH. Las mujeres tienen 2 veces más riesgo que los hombres heterosexuales de contraer el VIH en un coito no protegido, especialmente las mujeres muy jóvenes o las mujeres en la menopausia. Otro factor es la socialización del «amor romántico», que propugna la confianza absoluta en la pareja en una relación afectiva, lo que puede llevar a la no utilización del preservativo como demostración de lealtad. La desigualdad en las relaciones afectivas y sexuales, las desigualdades de poder y la dependencia económica influyen en la toma de decisiones sobre la salud sexual, lo que limita el autocuidado y la pre-vención26. En España, las mujeres inmigrantes son especialmente vulnerables y a ello se unen la falta de una red social en los países de acogida y las barreras lingüísticas. Por ello, es necesario garantizar unas condiciones jurídicas, institucionales, sociales y económicas que permitan actuar frente a estos factores de desigualdad y abordar la sexualidad con perspectiva de género. En este sentido, el enfoque de género promueve los intereses de ambos sexos desde el marco de los derechos humanos y la igualdad de oportunidades26.
Conductas de riesgoEl incremento de las ITS en España muestra un aumento de las conductas sexuales de riesgo, especialmente entre los HSH. El 46,3% de los nuevos diagnósticos de VIH por transmisión sexual presentaron ITS previas. En el período 2003-2013, el 33,6% de los nuevos diagnósticos de VIH de los centros de VIH/ITS presentaron simultáneamente otra ITS y, entre 2005 y 2011, la coinfección de VIH/sífilis alcanzó el 24,4%, y la de VIH/gonococia, el 12,3%27.
El insuficiente uso del preservativo, el incremento del número de parejas sexuales, la utilización de aplicaciones móviles para buscar contactos sexuales y la utilización de drogas para el sexo son conductas de riesgo relacionadas con el incremento de ITS. En 2013, el estudio EMIS mostró que el uso sistemático del preservativo entre HSH en los últimos 12 meses era del 25,2% en la pareja estable y del 54,7% con las parejas esporádicas28. Otro estudio observó un moderado uso sistemático del preservativo en el coito anal (54,6%) y vaginal (49,1%), y muy bajo en el sexo oral (6,2%). Asimismo, observó una baja probabilidad percibida (20,3%) y un miedo moderado (41,3%) de adquirir la infección.
A pesar de ser un fenómeno minoritario, el chemsex, caracterizado por consumir drogas para mantener relaciones sexuales durante largo tiempo, muestra una tendencia al alza entre los HSH, con el consiguiente riesgo de contraer ITS. El centro comunitario Barcelona Checkpoint constató que el riesgo de VIH entre HSH que practican chemsex se multiplica por 329.
Además, las nuevas aplicaciones móviles o apps de contactos median en un mayor número de encuentros sexuales y su uso muestra una relación con el aumento del número de parejas sexuales y mayor exposición al riesgo. La «privatización» de los encuentros sexuales dificulta la entrada de mensajes preventivos al alejarse las interacciones sexuales de los espacios comunitarios y públicos (saunas, locales de sexo, etc.) y la prevención debe adaptarse a estas nuevas herramientas30.
Existe un adelanto de la iniciación sexual juvenil y un aumento del número de parejas sexuales en Europa. Se observa que el descenso de la edad de la primera relación sexual, el aumento del número de parejas sexuales a lo largo de la vida y las prácticas sexuales anales entre varones son factores que contribuyen al aumento de la incidencia de las ITS31. Además, solo una minoría de jóvenes europeos dispone de información rigurosa sobre prevención de las ITS. Hay desconocimiento del VIH y las ITS, una actitud favorable a las relaciones sexuales casuales, creencias erróneas sobre la prevención del VIH y subestimación del riesgo ante múltiples parejas sexuales31.
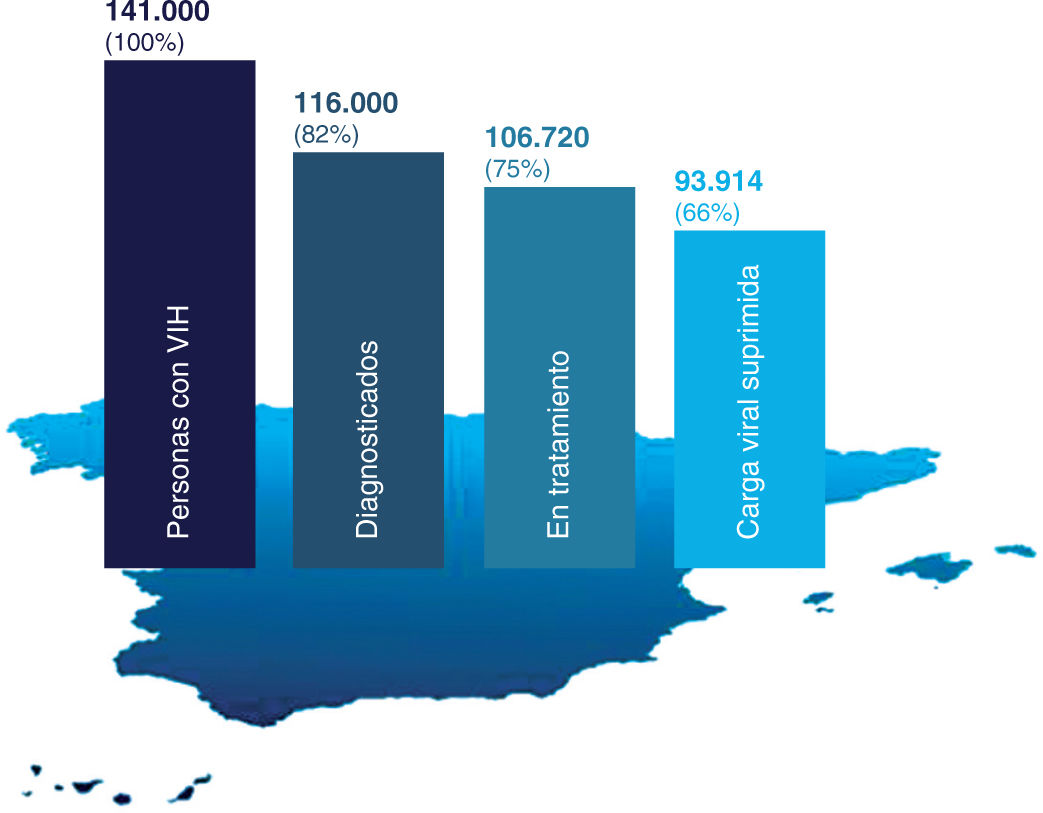
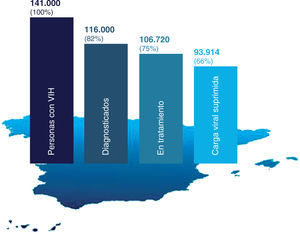
Barreras de acceso a la atención sanitariaCascada de tratamiento del VIH en EspañaSegún datos de 2016 sobre la cascada del tratamiento en España, el 18% de las personas con VIH desconocía su estado serológico y, de los pacientes diagnosticados, el 8% no accedió al tratamiento antirre-troviral; el 12% de los tratados no alcanzó la supresión viral. Todo ello significa que un porcentaje del 34% de las personas con VIH en España se pierde a lo largo de la cascada y es necesario incidir sobre el DT, la vinculación subóptima al sistema sanitario o el cumplimiento insuficiente del tratamiento (fig. 5). El infradiagnóstico requiere conocer las barreras de acceso de los pacientes al sistema sanitario y, más específicamente, a la prueba diagnóstica del VIH32.
Cascada del tratamiento del VIH en España (2016). Reproducida con permiso de SiHealth. Tomada de Rojo A, Arratibel P, Bengoa R; Grupo Multidisciplinar de Expertos en VIH. El VIH en España, una asignatura pendiente. 1.a ed. España: The Institute for Health and Strategy (SiHealth); 2018. Fuente: ECDC, 201732.
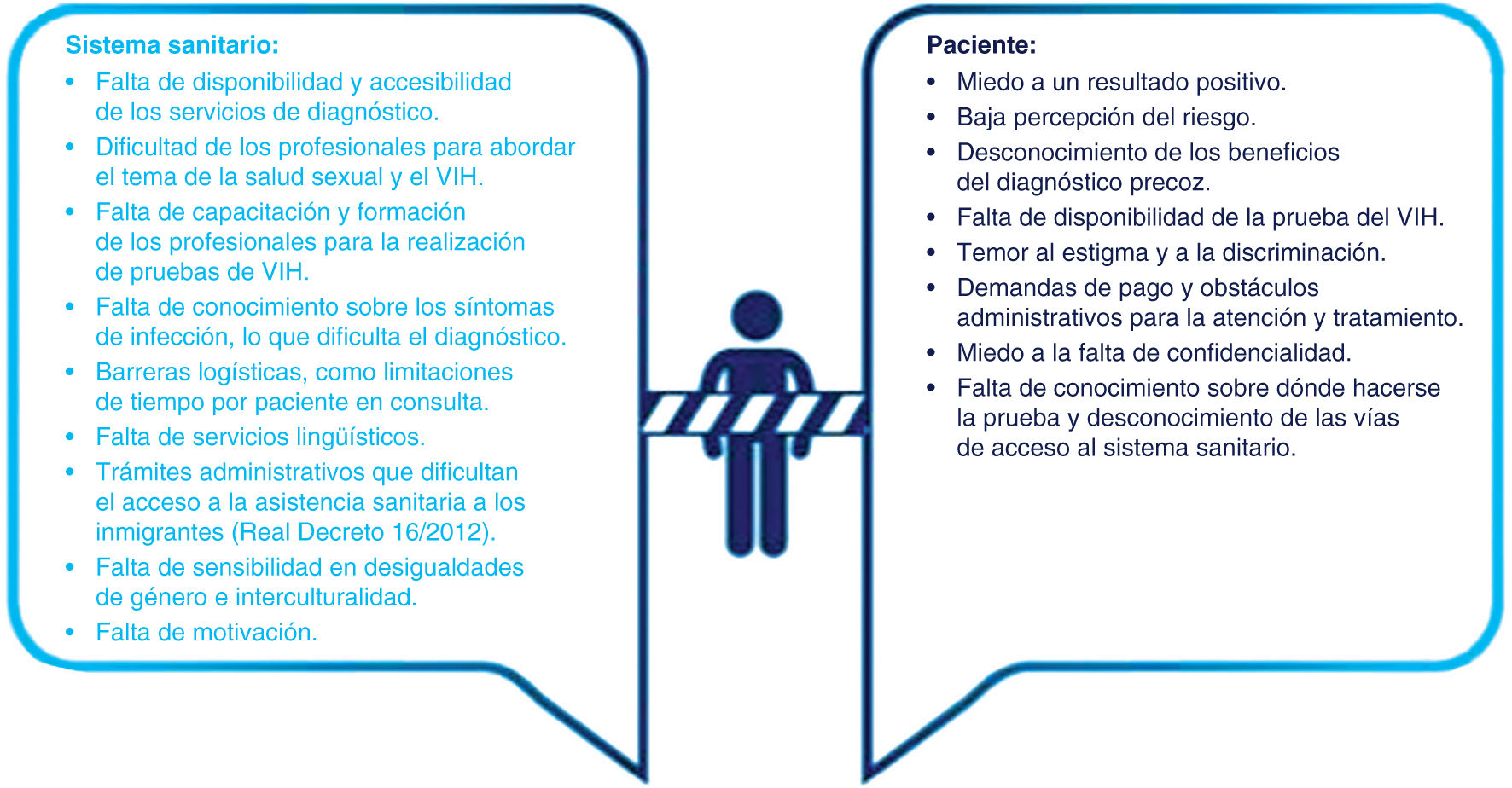
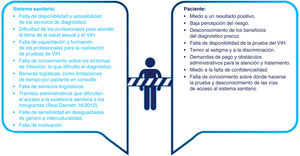
Existen numerosas barreras en el sistema sanitario que dificultan el acceso a los servicios de diagnóstico, como la falta de disponibilidad y accesibilidad a las pruebas del VIH en entornos comunitarios más próximos al paciente o la falta de sensibilización y formación de los profesionales. En Atención Primaria, destacan la dificultad para abordar la salud sexual y el VIH, la insuficiente formación para aumentar la solicitud de la prueba y la falta de tiempo33. En una encuesta reciente, el 88,1% de los médicos de familia consideraban necesaria la formación en aspectos clínicos; el 82,2% en técnicas diagnósticas, y el 86,1% en consejo previo y posterior a la prueba34. A pesar de ello, Atención Primaria solicita el 30% de las serologías del VIH.
La situación administrativa irregular de algunas personas puede ser una barrera para la atención, lo que dificulta la citación, la realización de pruebas complementarias y el acceso al tratamiento. Aunque existen mecanismos para solventarlo, los trámites resultan complejos y retrasan o dificultan la atención, así como la falta de servicios adaptados lingüística y culturalmente35. El temor a la enfermedad y la muerte; la baja percepción del riesgo al VIH; el desconocimiento de los beneficios del diagnóstico precoz; la falta de información, y el insuficiente acceso a la prueba son algunas de las barreras percibidas por los pacientes33. Un estudio reciente en España observó que 2/3 partes de la población no se había hecho la prueba del VIH, principalmente por falta de sensibilización y concienciación del riesgo (53,5%), y las barreras más frecuentes estaban relacionadas con el sistema sanitario y el estigma. La subestimación del riesgo de infección, los estereotipos y la gravedad percibida del VIH se asociaban con la decisión de no someterse a la prueba. El miedo y la incertidumbre a un resultado positivo, el temor al estigma y la discriminación, o la preocupación por el hecho de que no se respete la confidencialidad son otras barreras33 (fig. 6).
Barreras de acceso a los servicios sanitarios. Reproducida con permiso de SiHealth. Tomada de Rojo A, Arratibel P, Bengoa R; Grupo Multidisciplinar de Expertos en VIH. El VIH en España, una asignatura pendiente. 1.a ed. España: The Institute for Health and Strategy (SiHealth); 2018 y esta adaptada de Monge, 201635; Deblonde, 201036; Deblonde, 201537; Puentes, 201638; Torres 201639, y Pérez Molina, 201239.
Asimismo, existen colectivos, como las mujeres inmigrantes trabajadoras del sexo, en que las pérdidas de seguimiento son muy habituales debido a la mayor movilidad geográfica, lo que provoca la interrupción del tratamiento.
En definitiva, las barreras relacionadas con los derechos humanos (estigma, discriminación, violencia, actitudes sociales negativas, obstáculos legales, etc.) contribuyen a incrementar la vulnerabilidad frente al VIH ya que limitan el acceso a la prevención, diagnóstico y tratamiento de la enfermedad. Las vulneraciones de los derechos humanos y de género son las razones principales del fallo en la prevención del VIH y del insuficiente progreso en la reducción de las nuevas infecciones en muchas regiones del mundo (fig. 6).
ConclusionesLos esfuerzos en prevención continúan siendo insuficientes para reducir la incidencia en España, que se mantiene estable por encima de la media de la Unión Europea. Se estima que hay entre 130.000 y 160.000 personas que viven con VIH en nuestro país; el 18% de las personas que viven con VIH en España desconoce que está infectado y la mitad de los nuevos diagnósticos son tardíos, lo que conlleva peor evolución clínica, menor esperanza y calidad de vida, y mayor coste asistencial. El DT es mayor en heterosexuales, PID, personas mayores de 50 años e inmigrantes. Otras ITS, como indicador de conductas sexuales de riesgo, presentan también un aumento de la incidencia en los últimos años y la prevalencia de coinfección de VIH y sífilis o gonococia es elevada.
Existen poblaciones con mayor riesgo de exposición al VIH y el colectivo de HSH es el único en que no han disminuido los nuevos diagnósticos en los últimos años. Hablar de «grupos de riesgo» en vez de hacerlo de «prácticas de riesgo» ha provocado que personas que están expuestas al VIH permanezcan invisibles.
El 34% de las personas con VIH en España no alcanzan una carga viral indetectable. Es necesario identificar y eliminar las barreras que dificultan el acceso a los servicios sanitarios y, sobre todo, al diagnóstico y tratamiento. Entre dichas barreras destacan la no universalidad del acceso a la atención y a la tarjeta sanitaria, la baja percepción del riesgo, la disponibilidad de la prueba, la insuficiente sensibilización de los profesionales hacia el diagnóstico y las barreras legales de acceso al TAR para algunos colectivos.
Fuentes de financiaciónEste suplemento ha sido patrocinado por ViiV Healthcare.
Conflicto de interesesEl autor Antonio Rivero ha participado en actividades educativas o asesorías para MSD, ViiV, Gilead y Janssen.
La autora Emma Fernández ha participado en actividades educativas y asesorías para ViiV Healthcare.
Los autores Mónica Morán y Toni Poveda han participado en asesorías para ViiV Healthcare.
El autor Joan A. Caylá declara que no tiene conflicto de intereses potenciales relacionados con los contenidos de este artículo.