Presentamos 2casos de afectación pulmonar tras viaje a Perú.
Caso 1: mujer de 29 años con antecedentes de hipotiroidismo y rinitis alérgica. La paciente y su compañero (caso 2), ambos de nacionalidad y residencia española, presentaban como condicionante una estancia reciente de 3 semanas en Perú, inicialmente en la zona sur y posteriormente en área amazónica. Relataba haber pernoctado en cabañas con adecuadas condiciones sanitarias, contacto con anfibios y ofidios, y baños en agua dulce. No contacto directo con aves; no habían realizado consejo al viajero ni profilaxis alguna. Vacunación infantil en regla.
Consultó por fiebre de 40°C, iniciada a los 10 días del retorno, asociando tos productiva y disnea de esfuerzo. Valorada inicialmente en otro centro, con antigenuria (Streptococcus pneumoniae, Legionella) y hemocultivos negativos, y radiografía torácica con patrón intersticial bibasal, se inició tratamiento con amoxicilina y azitromicina. A la semana, consultó en nuestro centro por persistir febril e ingresó para completar estudio.
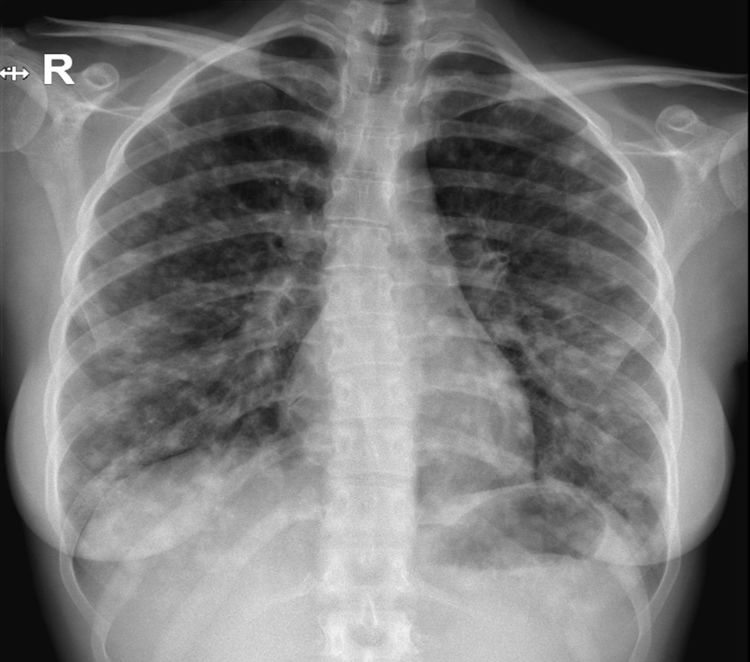
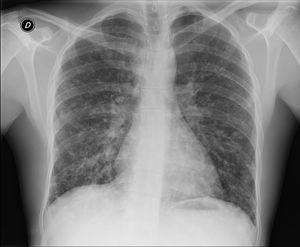
Al ingreso destacaba la presencia de crepitantes bibasales. El resto de la exploración era normal. Analíticamente presentaba: PCT 0,1 y PCR 80. Bioquímica general normal. GAB: hipoxemia sin hipercapnia. Hb 14,1; plaquetas 274.000; 8.420 leucocitos (67,5% N; 22% linfocitos; 8,9% monocitos; 0,8% eosinófilos). La radiografía torácica (fig. 1) mostraba infiltrados nodulares mal definidos bilaterales. Se realizó test antigénico de Plasmodium y gota gruesa, con resultado negativo.
Se instauró tratamiento con ceftriaxona y levofloxacino, y se solicitó estudio microbiológico ampliado, TAC y fibrobroncoscopia.
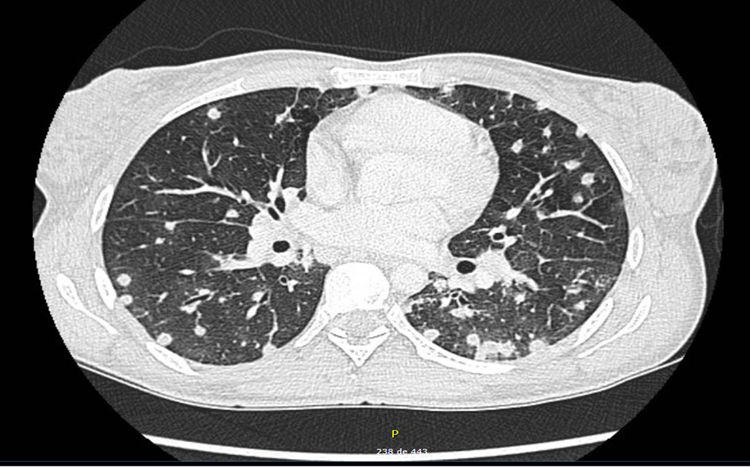
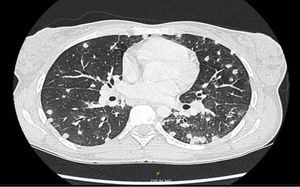
La TAC (fig. 2) mostró múltiples nódulos pulmonares bilaterales; adenopatías mediastínicas e hiliares bilaterales patológicas; adenopatías de tamaño límite en hilio hepático, así como pequeñas adenopatías retroperitoneales, pélvicas e inguinales. El cultivo de esputo resultó negativo para gérmenes habituales, micobacterias y hongos. El frotis faríngeo y el quantiferón también resultaron negativos. El estudio serológico para hepatitis B y C, VIH, CMV, virus Epstein-Barr, varicela-zóster, IgM, Zika, chikungunya, dengue,hantavirus, Coxiella burnetii, Mycoplasma pneumoniae y Leptospira resultó negativo. La videobroncoscopia no mostró hallazgos macroscópicos. Se recogieron broncoaspirado y lavado broncoalveolar, siendo la tinción de Gram y KOH, los cultivos específicos para gérmenes habituales, micobacterias, Nocardia y hongos y las técnicas moleculares para Pneumocystis y CMV negativas. Se solicitó serología de micosis endémicas.
Al desaparecer la fiebre y mejorar la disnea, fue dada de alta bajo tratamiento con levofloxacino.
EvoluciónA los pocos días, la serología determinó resultado positivo para Paracoccidioides brasiliensis (P. brasiliensis) y negativo para Histoplasma, Blastomyces y Coccidioides. Se instauró tratamiento con itraconazol 100mg/24h, siguiendo las guías brasileñas1. La evolución posterior fue favorable, cumpliendo 6 meses de tratamiento sin incidencias. La paciente ha permanecido asintomática, con normalización de los reactantes de fase aguda y desaparición de las lesiones pulmonares.
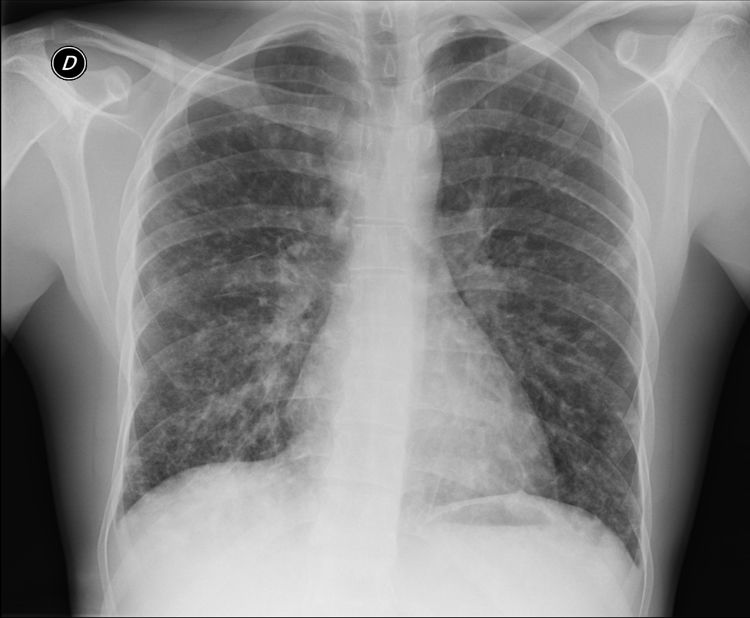
Caso 2: varón, 31 años. Sin antecedentes de interés. Ingresó en otro centro por fiebre, mialgias y astenia en el mismo espacio temporal que la paciente del caso 1. Se realizó Rx con patrón intersticial retículo-nodulillar bilateral difuso (fig. 3). Se completó estudio con videobroncoscopia (BAS y BAL), TAC y estudio microbiológico similar al caso 1, sin resultado etiológico. Se solicitó serología de micosis endémicas, siendo inicialmente negativa, pero con positivización para P. brasiliensis en 10 días. Recibió tratamiento con itraconazol, con evolución satisfactoria.
ComentarioLa paracoccidioidomicosis es una infección fúngica causada por el hongo P. brasiliensis que se considera endémica del continente americano, con casos descritos desde México hasta Argentina, siendo Brasil el país de mayor endemicidad2,3.
La infección se produce por inhalación de conidios al exponerse en el medio rural. La mayor parte (96-98%) de los infectados nunca desarrollan la enfermedad. Entre los sintomáticos, la forma más frecuente (90%) es la crónica, con periodos de latencia de años/décadas, con predominio de afectación pulmonar y mucosa. La forma aguda/subaguda se produce tras incubación de 30-60 días4, ocurre de forma predominante en menores de 30 años y destaca la afectación del sistema retículo-endotelial (hepatoesplenomegalia y adenopatías) y cutánea5.
Las técnicas diagnósticas con mejor rendimiento son la visión directa en muestras preparadas con KOH y la serología mediante inmunodifusión doble6.
A nivel estatal, hay reportados 34 casos hasta la fecha, 21 de ellos publicados, siendo todos ellos de presentación crónica en viajeros de larga duración o inmigrantes7,8.
Nuestro caso presenta varias particularidades: a) es el primer caso en viajeros de corta duración del que tengamos constancia a nivel estatal; b) hasta la fecha no se había informado de formas agudas en España; c) importante afectación pulmonar a pesar de tratarse de una forma aguda, en la cual dicha afectación es infrecuente (10%), y d) ausencia de diagnóstico directo mediante cultivos o visión directa.
Finalmente, nos gustaría resaltar que, aun siendo infrecuente, existe una incidencia mantenida de paracoccidioidomicosis y otras micosis endémicas, tanto en viajeros como en inmigrantes9, lo que obliga a mantener un alto nivel de sospecha en pacientes con antecedentes de exposición geográfica compatibles10.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.