Varón de 77 años de edad, que presentaba alteraciones en las uñas de los dedos de sus manos que habían progresado en el último mes. Su historia médica reciente era compleja, ya que en los últimos 10 meses había sufrido numerosos reingresos e intervenciones a raíz de un primer ingreso hospitalario causado por una pancreatitis aguda litiásica. Así, sufrió sucesivas complicaciones infecciosas nosocomiales, entre las que destacan una bacteriemia asociada a catéter por Staphylococcus aureus resistente a meticilina, una diarrea por Clostridium difficile y un absceso de psoas secundario a una espondilodiscitis. Recibió tratamientos con diferentes antimicrobianos (piperacilina-tazobactam, ceftriaxona, vancomicina, metronidazol), y tras su alta médica, se le prescribió terapia oral de mantenimiento con cotrimoxazol y rifampicina, y posteriormente con linezolid durante meses.
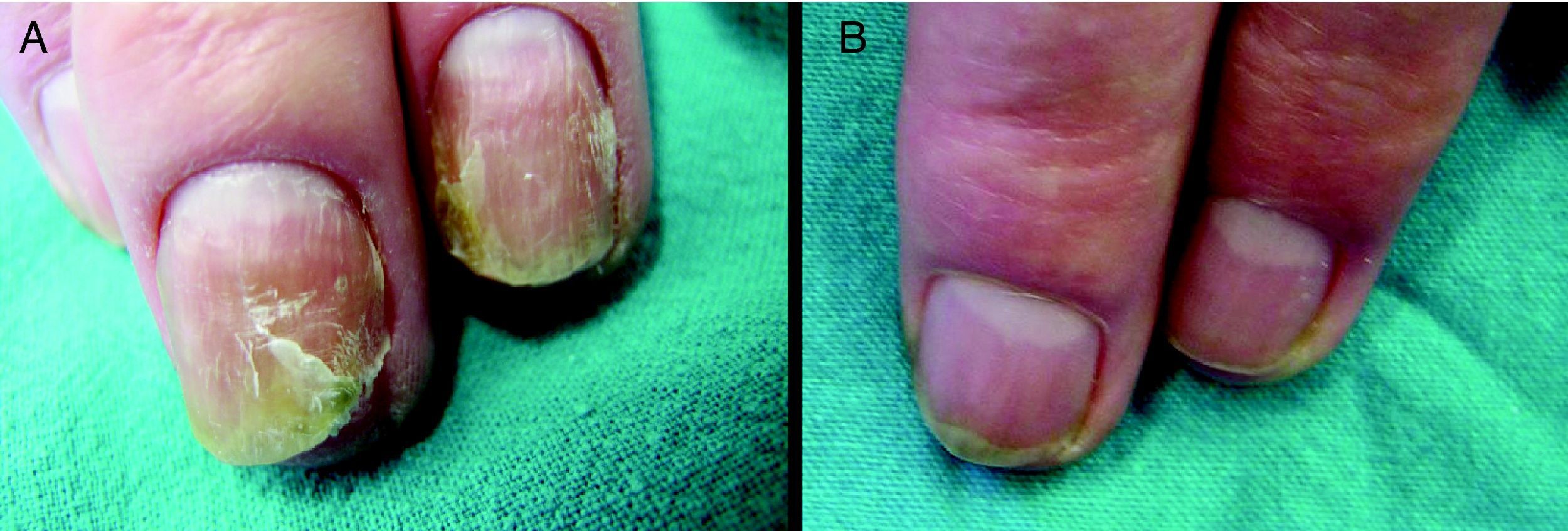
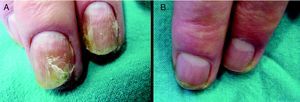
En el examen físico el paciente mostraba decoloración amarillenta de la lámina ungueal, y onicodistrofia en las uñas de los dedos tercero y cuarto de la mano izquierda (fig. 1A).
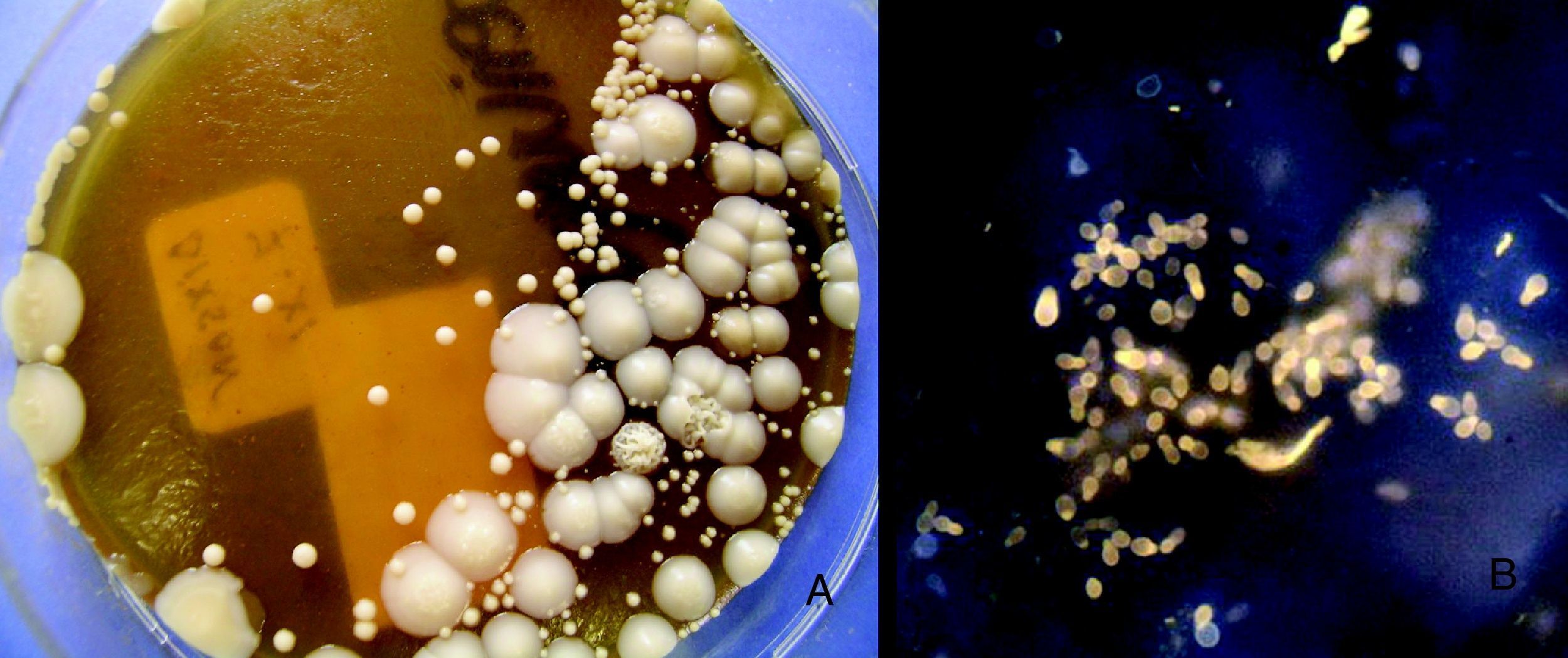
Se realizó una toma de muestras en el laboratorio de Microbiología, consistente en el raspado de las uñas afectadas y obtención de material del pliegue ungueal. Se sembraron en agar sangre, agar Dixon modificado, agar Sabouraud (SDA) y CHROMagar. En las muestras ungueales, la visión directa con KOH al 40% y la visión con blanco de calcoflúor fueron positivas, revelando gran número de levaduras ovales, compatibles con Malassezia (fig. 2B). En el cultivo, se obtuvieron levaduras compatibles con Candida spp. en todas las muestras, pero fundamentalmente en la muestra del pliegue ungueal; mientras que unas levaduras lipófilas, compatibles con Malassezia, crecieron en gran cantidad en el agar Dixon sembrado con las escamas ungueales (fig. 2A). La identificación de especie confirmó la presencia de las levaduras como C. albicans1 y M. furfur1,2, sin aislarse dermatofitos. Una segunda toma de muestras, a las 2 semanas, confirmó los resultados de la visión directa y el cultivo previos.
2A: Agar Dixonm: levaduras correspondientes a Malassezia furfur (colonias pequeñas), C. albicans (colonias grandes, lisas) y escasas colonias de levaduras correspondientes a C. parapsilosis consideradas colonizantes sin valor (colonias grandes, rugosas). 2B: Levaduras ovales correspondientes a Malassezia furfur (blanco de calcoflúor, ×400).
Considerando el diagnóstico de onicomicosis mixta por M. furfur y C. albicans en las uñas 3 y 4 de la mano izquierda, y valorando el débil estado de salud del paciente, así como la polimedicación a la que estaba sometido, se propuso la terapia fotodinámica con metilaminolevulinato (TFD-MAL), que fue aceptada por el paciente, firmando el correspondiente consentimiento informado. Dicho tratamiento se llevó a cabo siguiendo el protocolo de Watanabe et al3. Así, la lámina ungueal se adelgazó con urea al 40% en oclusión y posteriormente se aplicó crema de MAL al 16% (Metvix®) en la uña y el área periungueal, todo ello bajo vendaje oclusivo (Tegaderm®). Estas áreas se protegieron de la luz durante 3h para posteriormente ser irradiadas con una lámpara Aktilite® (PhotoCure, Noruega) a dosis de 37J/cm2. No se registraron efectos secundarios ni dolor durante o tras la irradiación. La mejoría clínica fue evidente desde la primera sesión, pero se realizaron dos sesiones más, separadas por 2 semanas. En todas ellas se volvió a realizar visión directa y cultivo, los cuales ya se negativizaron tras la segunda sesión. Seis meses más tarde, el paciente estaba clínica y microbiologicamente curado (fig. 1B), no habiéndose producido recurrencias en 18 meses de seguimiento.
ComentarioPresentamos el primer caso de onicomicosis mixta por C. albicans y M. furfur eficazmente tratado con TFD-MAL. La TFD-MAL se utiliza ampliamente en dermatología para el tratamiento del cáncer cutáneo no-melanocitario. Su mecanismo de acción consiste en inducir una fotosensibilización celular endógena. El MAL, derivado metilado del ácido aminolevulínico —a su vez precursor de las porfirinas—, es metabolizado intracelularmente induciendo el acúmulo de una sustancia fotosensible, la protoporfirina IX. Cuando estas células son iluminadas con una luz de adecuada longitud de onda (630nm), se produce una reacción fotodinámica por la que distintas especies reactivas del oxígeno interaccionan con estructuras celulares, fundamentalmente membranas, induciendo la muerte celular, por apoptosis o necrosis4. El hecho de que las levaduras, al igual que las células tumorales, tengan un metabolismo más rápido que las células normales cutáneas es uno de los posibles mecanismos de la mayor acumulación del fotosensibilizante en aquellas, actuando así la TFD de forma selectiva5.
La TFD con ALA y MAL se ha demostrado eficaz en algunos casos de tinea unguium3,6, y en casos aislados de infecciones superficiales por Malassezia7; sin embargo, no existe experiencia clínica en las onicomicosis por levaduras.
El tratamiento de las onicomicosis es difícil ya que es largo y tedioso y con un alto porcentaje de fracasos. Además, los antifúngicos orales pueden asociarse a efectos adversos e interacciones con otros fármacos, especialmente en pacientes ancianos con enfermedades sistémicas concomitantes.
La participación como agente etiológico de Malassezia en cuadros de onicomicosis es controvertida8–10, pero pensamos que en nuestro caso cumple con los requisitos necesarios para atribuirle valor causal10. Como otros autores, coincidimos en que el hallazgo de levaduras compatibles con Malassezia es infrecuente pero conocido, y que sobre todo se asocia con onicólisis distal de las uñas de las manos y en asociación con Candida spp., como en esta ocasión11.
La identificación dentro del género Malassezia también concuerda tanto con los escasos casos descritos como con la experiencia de autores expertos en estas levaduras, siendo M. furfur la especie implicada12 y no otras especies más frecuentemente relacionadas con otras enfermedades en nuestro medio, como M. globosa en la pitiriasis versicolor o M. restricta en la dermatitis seborreica11.
Las infecciones por levaduras ocurren con más frecuencia en pacientes con enfermedades subyacentes, como diabetes, cáncer y desórdenes inmunológicos. En nuestro paciente, el empleo durante largo tiempo de tratamiento antimicrobiano de amplio espectro pudo haberlo predispuesto a sufrir la previa colonización y posterior infección ungueal por C. albicans y M. furfur.
Nuestro trabajo apoya que la TFD con MAL puede ser un tratamiento efectivo en las onicomicosis, en este caso por levaduras. La ausencia de efectos adversos y la posibilidad incluso de combinarla con cualquier tratamiento antifúngico, si fuera necesario, la hacen muy prometedora. Aunque la TFD no tiene, hoy por hoy, ninguna indicación microbiológica aprobada y, por lo tanto, se puede considerar una terapia experimental, ya cuenta con experiencia real en el tratamiento de algunas infecciones, correspondientes sobre todo a micosis superficiales13. No obstante, se necesitan ensayos clínicos para confirmar la utilidad de la TFD-MAL en el protocolo terapéutico de las onicomicosis.
FinanciaciónFinanciado en parte por el PI120/09 del Departamento de Ciencia, Tecnología y Universidad del Gobierno de Aragón, España.