Caso clínico
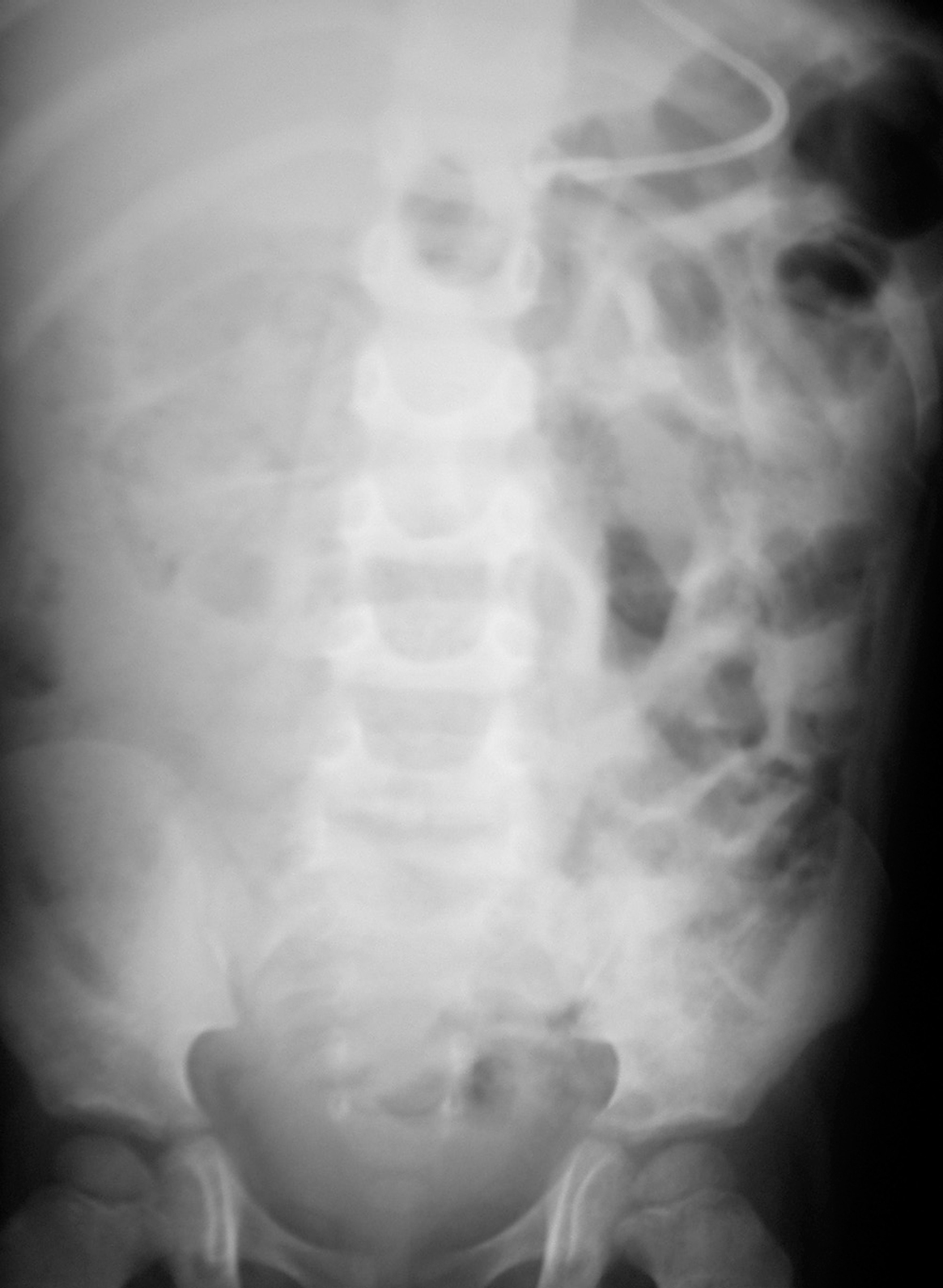
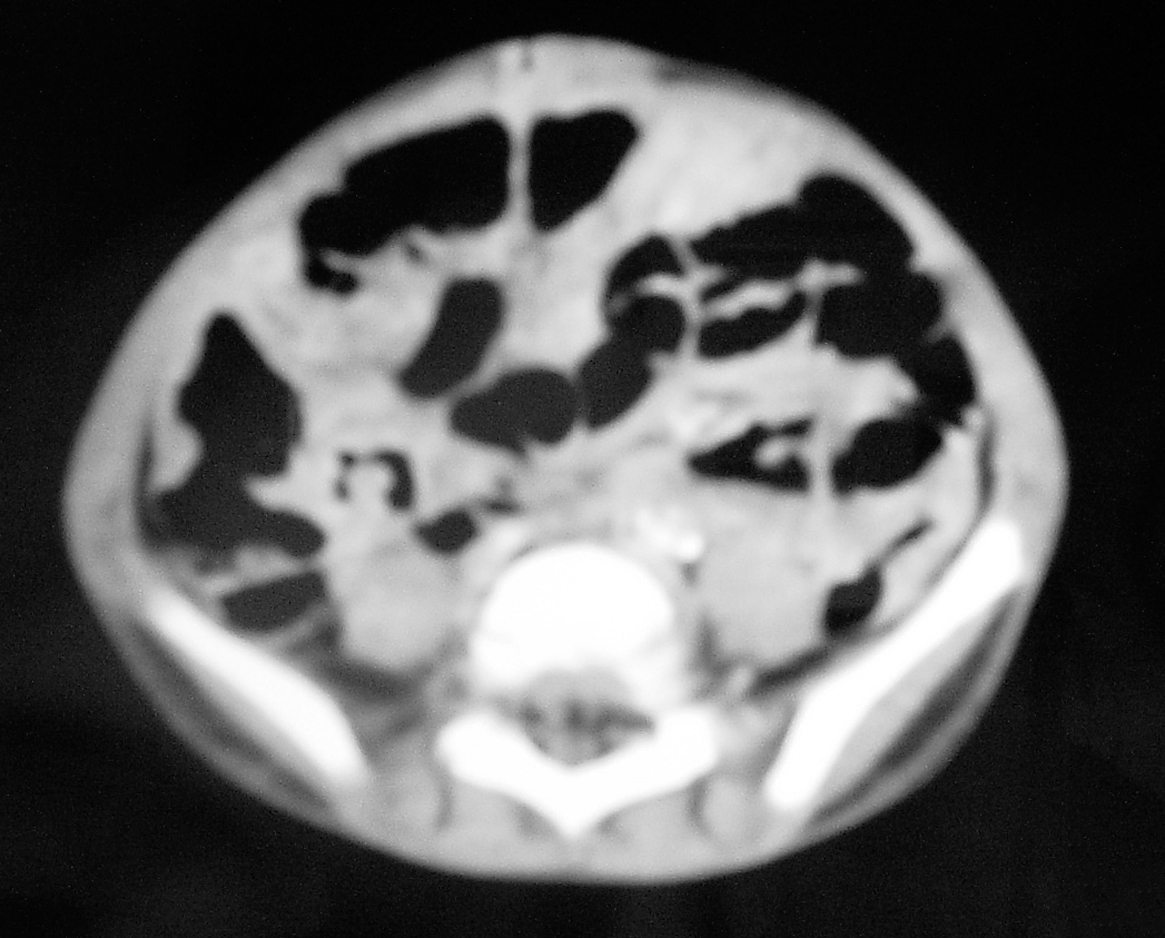
Varón de 26 meses, de origen marroquí y nivel sociocultural bajo, que fue trasladado a nuestro centro desde el Hospital de Melilla. Presentaba un proceso de 10 días de fiebre, dolor abdominal, vómitos y diarrea, seguido de un cuadro de oclusión intestinal que precisó intervención quirúrgica; tras esta, siguió presentando fiebre, diarrea y posteriormente fistulización a través de la cicatriz de laparotomía. A su llegada a nuestro hospital, se aprecia afectación del estado general, desnutrición grave, palidez; auscultación cardiorrespiratoria normal; abdomen: incisión de laparotomía vertical, con fístula estercorácea. En las pruebas complementarias presentaba: hemograma, leucocitos 21.650/μl (neutrófilos 80%), hemoglobina, 9,5 g/dl; PCR, 48 mg/l; GOT, 53 U/l; GPT, 45 U/l; GGT, 229 U/l; radiografía de abdomen (fig. 1): imagen en "miga de pan" en hemiabdomen derecho; TC abdominal con contraste oral e intravenoso (fig. 2): importante dilatación yeyunal (máximo 3,7 cm), vólvulo en yeyuno medio con características suboclusivas, ileítis terminal con estrechamiento luminal.
Figura 1. Radiografía de abdomen. Asas intestinales dilatadas, efecto masa en hemiabdomen derecho, con imagen "en miga de pan".
Figura 2. TC de abdomen. Dilatación yeyunal e infiltración peritoneal difusa.
Evolución
El paciente precisó una nueva intervención, comprobándose una peritonitis "plástica miliar", con infiltración intestinal caseosa que provocaba obstrucción de la luz. Se practicó ileostomía proximal y distal. A pesar de los resultados negativos de la baciloscopia con la tinción de Ziehl-Neelsen en jugo gástrico, líquido peritoneal y biopsia intestinal, así como en la prueba de Mantoux, ante la sospecha de tuberculosis intestinal, se inició tratamiento con isoniazida y rifampicina por vía intravenosa; se asoció estreptomicina intramuscular y dexametasona intravenosa durante un mes. Posteriormente, se aisló Mycobacterium bovis a las 6 semanas en el cultivo de la biopsia peritoneal. La identificación de la cepa como M. bovis se realizó mediante técnica de spoligotyping; presentó un patrón típico de M. bovis, y diferente de M. bovis bacilo Calmette-Guérin (realizada por el Servicio de Microbiología de la Facultad de Medicina de Zaragoza). Tras un mes de nutrición parenteral exclusiva, se consiguió el cierre quirúrgico de las ileostomías y la tolerancia digestiva oral de forma progresiva. Completó tratamiento con isoniazida y rifampicina por vía oral tras 6 meses desde el inicio. Actualmente, tras 24 meses de seguimiento en consulta externa, el paciente se encuentra asintomático, con un crecimiento pondoestatural adecuado para su edad.
Comentarios
La patología producida por M. bovis, perteneciente al complejo Mycobacterium tuberculosis (M. tuberculosis, M. bovis y M. africanum), es rara en nuestro medio (< 1% de todos los casos de tuberculosis), y más aún en la infancia 1. Es más frecuente en países en vías de desarrollo (hasta un tercio de todas las tuberculosis en niños puede deberse a M. bovis) 2,3, y en pacientes procedentes de los mismos, como el caso presentado, por lo que hay que incluirlo en los esquemas de diagnóstico diferencial. Este germen puede producir linfadenitis, sobre todo cervical, enfermedad pulmonar, digestiva, del SNC, etc. La afectación del aparato digestivo, indistinguible del cuadro producido por M. tuberculosis observado sobre todo en pacientes inmunodeprimidos suele deberse a ingestión de leche no pasteurizada de uso diario 4, práctica habitual en países en vías de desarrollo y realizada por nuestro paciente según refirió la madre. La localización más frecuente es el yeyuno y el íleon 4,5. Ocasionalmente aparece peritonitis y ascitis, e incluso fístula estercorácea, siendo además muy útil para el diagnóstico inicial de sospecha el aspecto del peritoneo durante la cirugía o laparoscopia, con degeneración caseosa miliar con zonas de fibrosis y bridas 6. La prueba de Mantoux puede ser positiva 4. La radiografía de abdomen suele reflejar la típica imagen "en miga de pan", y la TC suele mostrar afectación ileocecal en el 80-90% de casos, con estrechamiento del íleon terminal (signo de Fleischner), dilataciones y obstrucciones intestinales,y adenopatías mesentéricas 5. Para el diagnóstico definitivo es necesario aislar la micobacteria de muestras procedentes de paracentesis o biopsia 4.
Las recomendaciones actuales están basadas en ensayos en adultos, que aportan buenos resultados con la terapia estándar utilizada en tuberculosis pulmonar. Por lo tanto, el consenso actual para el tratamiento de la tuberculosis intestinal, tanto en adultos como en niños, es empezar con tres fármacos, isoniazida y rifampicina durante 6 meses, añadiendo pirazinamida durante los 2 primeros 4,7-10. Esta pauta presentó la misma eficacia que una pauta de isoniazida, rifampicina y estreptomicina durante 12 meses 11. Dados los problemas iniciales de tolerancia digestiva que habitualmente presentan los pacientes con tuberculosis intestinal, isoniazida y rifampicina deben ser administrados por vía intravenosa. Por otro lado, la pirazinamida, que sólo se encuentra disponible en comprimidos, podría ser sustituida por estreptomicina intramuscular en espera de los resultados microbiológicos. Si se confirma posteriormente la existencia de M. bovis, no se debe utilizar la pirazinamida, ya que es resistente. El uso de corticoides en tuberculosis abdominal es muy controvertido, pero puede valorarse su administración en caso de obstrucción intestinal 12, como en nuestro paciente. La cirugía se reserva para los pacientes con complicaciones: obstrucción, perforación localizada o libre, fístulas, hemorragias o estenosis 10; se recomienda que esta sea conservadora (resecciones segmentarias) pudiendo demorarse hasta 1-2 semanas tras el inicio del tratamiento específico 10,13,14.
Así pues, ante un caso clínico como el presentado en un paciente procedente de un área de riesgo, se debería incluir en el diagnóstico diferencial un origen infeccioso micobacteriano, siendo M. bovis la especie más probable.