Se ha realizado una actualización de las recomendaciones de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC) que fueron elaboradas en 2004 (Enferm Infecc Microbiol Clin. 2004; 22:32-9) sobre el tratamiento de la candidiasis invasiva y la producida por otras levaduras. En esta actualización de 2010 se incluye una revisión exhaustiva de las novedades terapéuticas de los últimos años, así como los niveles de evidencia para recomendar cada una de ellas. Estas guías han sido elaboradas, siguiendo las normativas de la SEIMC, por un grupo de trabajo formado por especialistas en enfermedades infecciosas, microbiología clínica, medicina intensiva, pediatría y oncohematología. Se proporcionan una serie de recomendaciones generales en cuanto al manejo de la candidiasis invasiva y de infección por otras levaduras, así como pautas concretas de profilaxis y tratamiento, que han sido divididas en cuatro apartados: pacientes oncohematológicos, trasplantados de órgano sólido, pacientes críticos y pacientes pediátricos.
These guidelines are an update of the recommendations of the Spanish Society of Infectious Diseases and Clinical Microbiology (SEIMC) that were issued in 2004 (Enferm Infecc Microbiol Clin. 2004, 22:32-9) on the treatment of Invasive Candidiasis and infections produced by other yeasts. This 2010 update includes a comprehensive review of the new drugs that have appeared in recent years, as well as the levels of evidence for recommending them. These guidelines have been developed following the rules of the SEIMC by a working group composed of specialists in infectious diseases, clinical microbiology, critical care medicine, paediatrics and oncology-haematology. It provides a series of general recommendations regarding the management of invasive candidiasis and other yeast infections, as well as specific guidelines for prophylaxis and treatment, which have been divided into four sections: oncology-haematology, solid organ transplantation recipients, critical patients, and paediatric patients.
Candida es el principal microorganismo causal de micosis oportunista en el medio intrahospitalario. Los pacientes con mayor riesgo de padecer candidiasis invasiva (CI) son los ingresados en una Unidad de Cuidados Intensivos (UCI), los pacientes neutropénicos con cáncer, los sometidos a procedimientos quirúrgicos, los neonatos prematuros y otros pacientes inmunodeprimidos1. En España C. albicans es la especie más frecuente seguida de C. parapsilosis y C. tropicalis2. La incidencia de candidemia en España se estima que es de 4,3 episodios/105 habitantes2 y 33-55% de los episodios ocurren en las UCI3, aunque esta proporción podría haberse reducido en los últimos años.
En el año 2004, el Grupo de Estudio de Micología Médica de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (GEMICOMED-SEIMC) participó en la elaboración de unas recomendaciones sobre el tratamiento de la infección fúngica invasora (IFI) y concretamente de la CI y de las infecciones producidas por otras levaduras (Enferm Infecc Microbiol Clin. 2004;22:32-9). Desde entonces, se han producido diferentes avances que han cambiado las pautas terapéuticas de estas infecciones.
En esta nueva versión se actualizan las recomendaciones sobre el tratamiento de la CI y de infecciones producidas por otras levaduras. Estas recomendaciones han sido realizadas por un grupo de expertos en diferentes campos (enfermedades infecciosas, oncohematología, microbiología clínica, medicina intensiva y pediatría) siguiendo las normativas de elaboración de los Documentos de Consenso SEIMC (http://www.seimc.org) y se han dividido en cuatro apartados: infecciones en oncohematología, infecciones en el paciente trasplantado de órgano sólido, infecciones en pacientes críticos e infecciones en pediatría. En cada uno de estos apartados se hace una actualización del tema, se dan una serie de recomendaciones y se incluye una tabla con estas recomendaciones y su grado de evidencia científica, según la calidad de los estudios publicados (ver Anexo 1). El contenido y las conclusiones del documento han sido consensuadas por los autores y los coordinadores.
Infecciones por Candida y otras levaduras en pacientes oncohematológicos. Estado actual del temaLa incidencia de CI ha disminuido considerablemente en el paciente oncohematológico debido al uso de fluconazol en profilaxis4. Así, por ejemplo, la incidencia en nuestro medio de infección por Candida spp. en el paciente sometido a un trasplante de progenitores hematopoyéticos es solo del 3,4%5. Aunque C. albicans continúa siendo la especie aislada más frecuentemente, el uso de fluconazol ha favorecido el incremento en el porcentaje de infecciones producidas por especies de Candida no-albicans más resistentes al fluconazol, incluyendo C. glabrata y C. krusei.
Los factores de riesgo de CI en los enfermos hematológicos dependen, por un lado, de factores relacionados con el huésped (mucositis, colonización previa por Candida); por otro, de factores relacionados con la enfermedad y con el tratamiento (neutropenia, catéter venoso central –CVC–, nutrición parenteral, cirugía abdominal), y en tercer lugar de factores relacionados con las complicaciones debidas a la inmunosupresión (enfermedad de injerto contra huésped, uso de esteroides, infección por CMV, etc.)6.
Aunque los pacientes oncohematológicos pueden presentar infección diseminada por otras levaduras como Cryptococcus, Trichosporon, Blastoschizomyces, etc., en la inmensa mayoría de casos la infección se produce por Candida spp.
Tratamiento de la candidiasis invasiva en el paciente oncohematológicoSorprendentemente, no existe ningún estudio aleatorizado de tratamiento de la CI en pacientes neutropénicos. Los resultados existentes provienen de estudios observacionales o de subanálisis de ensayos clínicos controlados aleatorizados en los cuales se incluyó algún paciente neutropénico7–9.
Entre los azoles, el fluconazol ha demostrado tener una gran eficacia en el tratamiento de la candidiasis en paciente neutropénico, aunque la mayoría de los estudios no estaban diseñados específicamente para estos pacientes10–12. El fluconazol es igual de eficaz y mejor tolerado que la anfotericina B desoxicolato, que fue el tratamiento estándar de la CI en estos pacientes durante mucho tiempo. En cuanto al resto de los azoles, el voriconazol presentó igual efectividad (41%) y mejor tolerancia que anfotericina B desoxicolato en pacientes no neutropénicos13. No existen datos concluyentes respecto a itraconazol ni a posaconazol como tratamiento primario de la CI.
Con respecto a las candinas, caspofungina es tan eficaz como anfotericina B desoxicolato en pacientes con CI, con una tasa de respuestas favorables del 73,4% vs. 61,7%, respectivamente. Si analizamos únicamente a los pacientes neutropénicos la tasa de respuesta se reduce (50 vs. 40%)14. En los pacientes tratados empíricamente por neutropenia febril que desarrollan candidemia durante el tratamiento, esta se erradicó en el 67% de los pacientes tratados con caspofungina frente a un 50% en los tratados con anfotericina B liposomal15. Micafungina, por su parte, ha demostrado ser igual de eficaz y mejor tolerada que anfotericina B liposomal en pacientes neutropénicos (68 vs. 61%)16. Otro estudio demostró resultados similares en niños17. La respuesta de pacientes neutropénicos con CI fue similar con micafungina que con caspofungina (69 vs. 64%)18. Anidulafungina ha demostrado ser superior que fluconazol en pacientes con CI, especialmente en su capacidad de aclaramiento de Candida de la sangre, pero solo un 5% de los pacientes estudiados eran neutropénicos19.
No hay ningún estudio definitivo que evalúe específicamente la actividad de las anfotericinas lipídicas en CI en pacientes neutropénicos. De un análisis de 6 estudios abiertos que compararon diferentes anfotericinas lipídicas con anfotericina convencional se concluye que la respuesta para anfotericina B complejo lipídico es del 75% y para anfotericina B liposomal del 80%, siendo esta última también eficaz en rescate20. Ambas son menos nefrotóxicas que la anfotericina B convencional. En aquellos pacientes que desarrollan candidemia durante el tratamiento empírico de una neutropenia febril se consigue el aclaramiento de la misma en un 73% de los tratados con anfotericina B convencional frente a un 82% de los tratados con anfotericina B liposomal21.
Un factor primordial en la evolución de la candidemia es la recuperación de la neutropenia; la persistencia de la misma condiciona con mayor frecuencia fallo terapéutico6. La duración del tratamiento recomendada es extrapolada del paciente sin neutropenia: 14 días después del primer cultivo negativo, siempre que exista resolución de la clínica y si existe recuperación de la neutropenia. Si hay afectación específica de un órgano, el tratamiento se prolongará durante un mínimo de 4 semanas, como se explica en otro apartado de estas guías8,9.
En general, en una candidemia debe ser retirado el CVC si se sospecha que es la causa de dicha candidemia22. En el paciente neutropénico el tema es controvertido, ya que es posible que el origen de la candidemia sea el paso de la levadura a través de la mucosa gástrica o intestinal23. Se retirará el catéter si este no es imprescindible, si el paciente persiste candidémico o presenta signos de shock, si existen signos de celulitis o afectación de la puerta de entrada del CVC, si la especie causante es una C. parapsilosis, o si existe una prueba que orienta a que el origen está en el CVC (hemocultivos cuantitativos)8,9,23.
Las pautas de tratamiento de la CI en otras localizaciones se basan en las recomendaciones efectuadas para pacientes no neutropénicos (ver más abajo). En el caso particular de la candidiasis crónica diseminada el éxito depende más del uso prolongado de un antifúngico activo frente a la especie de Candida causante del cuadro que del propio fármaco. La mayor experiencia existente procede de estudios observacionales con anfotericina B convencional, con tasas de respuesta entre el 50 y 65%24, y con fluconazol que las presenta cercanas al 80%25. Las anfotericinas lipídicas alcanzan una mayor concentración en hígado y bazo y han demostrado ser eficaces, incluso cuando falla la anfotericina convencional26. Caspofungina se considera una alternativa, especialmente si no se conoce la especie de Candida implicada 27. La experiencia con voriconazol y posaconazol, aunque menor, ha resultado también favorable8,9. Se aconseja prolongar el tratamiento hasta que las lesiones desaparezcan o se calcifiquen. En este momento, la candidiasis crónica diseminada se considera un síndrome de reconstitución inmune en respuesta al tratamiento de una CI. En este sentido, la adición al tratamiento antifúngico de corticoides ha supuesto una mejora en el pronóstico de esta entidad28.
Recomendaciones en el tratamiento de la candidiasis invasiva en pacientes oncohematológicos (tabla 1)- 1.
En pacientes neutropénicos hemodinámicamente inestables o con antecedentes de administración previa de azoles como profilaxis, en los que existe posibilidad de presentar una candidiasis resistente a fluconazol, ante el hallazgo de una levadura en sangre debe iniciarse tratamiento empírico con una candina: caspofungina (70mg de carga y 50mg/d después) (A-II), micafungina (100mg/d) (A-II) o anidulafungina (200mg de carga y después 100mg/d) (A-II). La anfotericina B liposomal (3mg/kg/d) constituye una alternativa en esta situación (A-II).
Tabla 1.Recomendaciones para el tratamiento de la candidiasis invasiva en el paciente oncohematológico
Forma Elección Alternativa Comentariosa Candidemia en neutropénicos - CAS (70 mg de carga y 50 mg/d) (A-II) o- MIC (100 mg/d) (A-II) o- AND (200 mg de carga y después 100 mg/d) (A-II). o- AmB-L (3 mg/kg/d) (A-II) - FLU (A-II) (800 mg y pasar a 400 mg/d- VOR (A-II) (6 mg/kg/12 h durante un día y pasar a 3 mg/kg/12 hb -Candina si azoles previos o enfermedad severa-Fluconazol si no se ha utilizado un azol previamente- Retirada CVC controvertida- Pasar de candina a fluconazol si es posible- Tratar 14 días después cultivo negativo y resolución síntomas- Realizar fondo de ojo Tratamiento empírico en neutropénicos - AmB-L (3 mg/kg/d) (A-I)- CAS (70 mg y después 50 mg) (A-I)- VOR (6 mg/kg/12 h durante un día y pasar a 3 mg/kg/12 h) (B-I) - FLU (800 mg y pasar a 400 mg/d (B-I)- ITRA 200 mg (3 mg/kg) (B-I)b- MIC (100 mg/d) (B-I) - Si azoles previos o pacientes inestables mejor candina- Duración no determinada Candidiasis crónica diseminada - FLU 400 mg/den pacientes estables (A-III)- AmB-L (3 mg/kg/d) (A-III) o- AmB 0.5-0.7 mg/kg/d si inestable y pasar después a FLU (A-III) - Candina y pasar después a FLU (B-III) - Paso a tratamiento oral tras 1-2 semanas de endovenoso- Duración del tratamiento no resuelta, mantenerlo si quimioterapia o TPH AmB: anfotericina B desoxicolato; AmB-L: anfotericina B liposomal; AND: anidulafungina; CAS: caspofungina; CVC: catéter venosos central;,, FLU: fluconazol; ITR: itraconazol; MIC: micafungina; TPH: trasplante de progenitores hematopoyéticos; VOR: voriconazol.
aUna vez identificada la especie de Candida, en infecciones producidas por C. glabrata se prefiere una candina (BIII) o AmB-L (3mg/kg) (B-III). Si se aísla una C. parapsilosis, FLU es el tratamiento de elección (BIII) o AmB-L como alternativa (BIII). Para infecciones producidas por C. krusei, se recomienda una candina, AmB-L o VOR (B-III).
- 2.
En pacientes clínicamente estables, sin exposición previa a azoles, fluconazol (800mg/d [12mg/kg/d] y después 400mg/d [6mg/kg/d]) es una alternativa razonable (A-II). En situaciones en las que además se desee hacer una cobertura frente a hongos filamentosos puede iniciarse tratamiento con voriconazol (6mg/kg/12h dos dosis y seguir con 3mg/kg/12h) (A-II).
- 3.
Una vez identificada la especie de Candida, en infecciones producidas por C. glabrata se prefiere una candina (B-III) o anfotericina B liposomal (3mg/kg), (B-III). Si el paciente recibía fluconazol o voriconazol y ha presentado buena respuesta clínica y los cultivos de seguimiento son negativos, parece razonable continuar con la misma pauta (C-III).
- 4.
Si se aísla C. parapsilosis, fluconazol es el tratamiento de elección (B-III) y anfotericina B liposomal su alternativa (B-III). Para infecciones producidas por C. krusei, se recomienda una candina, anfotericina B liposomal o voriconazol (B-III).
- 5.
En pacientes en tratamiento con una candina o anfotericina B lipídica, si la especie aislada es sensible a fluconazol y el paciente está clínicamente estable, se debería sustituir el tratamiento antifúngico por fluconazol (C-III).
- 6.
El tratamiento recomendado para una candidemia no complicada es de un mínimo de 14 días tras el primer hemocultivo negativo, si existe resolución de la clínica y recuperación de la neutropenia (A-III).
- 7.
En toda candidemia en un paciente neutropénico debería considerarse la retirada del CVC (B-III).
- 8.
En el tratamiento antifúngico empírico durante la neutropenia febril, cuando se sospeche una candidemia, se recomienda usar anfotericina B liposomal (3mg/kg/d) (A-I) o caspofungina (70mg de carga y 50mg/d) (A-I) o voriconazol (6mg/kg/12h dos dosis y seguir con 3mg/kg/12h) (B-I). Como alternativas se consideraran fluconazol (dosis de carga de 800mg/d [12mg/kg/d] y después 400mg/d [6mg/kg/d]), itraconazol (200mg [3mg/kg/12h]) (B-I) o micafungina 100mg/d) (B-I).
- 9.
En la candidiasis crónica diseminada, se recomienda fluconazol a dosis de 400mg (6mg/kg/d) en pacientes clínicamente estables (A-III). En pacientes inestables o con enfermedad refractaria, se aconseja anfotericina B liposomal (3mg/kg/d) o anfotericina B desoxicolato a dosis de 0,5-0,7mg/kg/d (A-III). Una estrategia sería iniciar el tratamiento endovenoso con una candina o anfotericina durante 1-2 semanas y pasar a fluconazol oral a dosis de 400mg/d (B-III). El tratamiento se mantendrá hasta la calcificación o resolución de las lesiones (A-III). Los pacientes con candidiasis crónica diseminada que requieran quimioterapia o un trasplante de progenitores hematopoyéticos continuarán con profilaxis antifúngica durante el periodo de riesgo para prevenir la recidiva («profilaxis secundaria») (A-III).
Los pacientes que reciben un trasplante de órgano sólido (TOS) tienen un riesgo importante de sufrir IFI. Candida spp. es el responsable de la mayor parte de estos casos29. En los últimos años la incidencia de CI en el TOS se ha reducido al 2% aproximadamente, una cifra inferior a la referida en las últimas décadas, que oscilaba entre 4 y 6%. La incidencia de CI varía según el órgano trasplantado y es especialmente elevada en el trasplante hepático, el pancreático y el intestinal. En estos pacientes la supervivencia global a los 12 meses después de haber sufrido una CI es solo del 66%30.
En cuanto a la criptococosis, su incidencia en el TOS varía entre el 0,3 y el 5,3%. Esta incidencia parece haber aumentado recientemente, y en alguna serie30 la criptococosis representa el 8% de todas las IFI del paciente con TOS, en tercer lugar en frecuencia después de la CI y de la aspergilosis invasiva. La incidencia mayor es en el trasplante renal y cardiaco. De forma global, la supervivencia a los 12 meses del diagnóstico de criptococosis es del 73%30. Se ha comunicado una evolución más favorable en pacientes que reciben como inmunosupresores inhibidores de la calcineurina, ya que parece existir sinergia entre estos fármacos y los antifúngicos31–33.
Tratamiento de la candidiasis invasiva en el trasplante de órgano sólido (tablas 2A y 2B)El tratamiento de la infección por Candida spp. en pacientes con TOS no difiere del recomendado en las guías terapéuticas en vigor para otros pacientes34. Dado que no existen estudios aleatorizados en pacientes con TOS, se extrapolan los resultados obtenidos en estudios heterogéneos en los que se incluyen también pacientes con TOS.
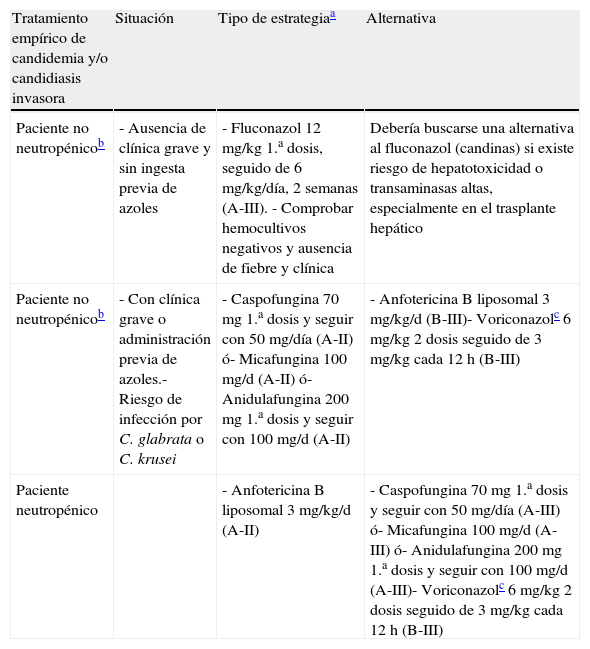
Recomendaciones de tratamiento antifúngico frente a Candida spp. en trasplantados de órgano sólido
| Tratamiento empírico de candidemia y/o candidiasis invasora | Situación | Tipo de estrategiaa | Alternativa |
| Paciente no neutropénicob | - Ausencia de clínica grave y sin ingesta previa de azoles | - Fluconazol 12 mg/kg 1.a dosis, seguido de 6 mg/kg/día, 2 semanas (A-III). - Comprobar hemocultivos negativos y ausencia de fiebre y clínica | Debería buscarse una alternativa al fluconazol (candinas) si existe riesgo de hepatotoxicidad o transaminasas altas, especialmente en el trasplante hepático |
| Paciente no neutropénicob | - Con clínica grave o administración previa de azoles.- Riesgo de infección por C. glabrata o C. krusei | - Caspofungina 70 mg 1.a dosis y seguir con 50 mg/día (A-II) ó- Micafungina 100 mg/d (A-II) ó- Anidulafungina 200 mg 1.a dosis y seguir con 100 mg/d (A-II) | - Anfotericina B liposomal 3 mg/kg/d (B-III)- Voriconazolc 6 mg/kg 2 dosis seguido de 3 mg/kg cada 12 h (B-III) |
| Paciente neutropénico | - Anfotericina B liposomal 3 mg/kg/d (A-II) | - Caspofungina 70 mg 1.a dosis y seguir con 50 mg/día (A-III) ó- Micafungina 100 mg/d (A-III) ó- Anidulafungina 200 mg 1.a dosis y seguir con 100 mg/d (A-III)- Voriconazolc 6 mg/kg 2 dosis seguido de 3 mg/kg cada 12 h (B-III) |
Recomendaciones de tratamiento antifúngico frente a Candida parapsilosis y C. glabrata en trasplantados de órgano sólido
| Tratamiento según especie de Candida aisladaa | Tipo de estrategia | Alternativa | Comentario |
| Candida parapsilosis | - Candina (caspofungina, anidulafungina o micafungina) (B-III), o- Fluconazol 12 mg/kg primera dosis, seguido de 6 mg/kg/díab,c (B-III) | - Anfotericina B complejo lipídico o liposomal | - Si es sensible, cambiar a fluconazolb |
| Candida glabrata | - Candina (caspofungina, anidulafungina o micafungina) (B-III) | - Anfotericina B complejo lipídico o liposomal | - Si es sensible, cambiar a fluconazolb |
Existen algunas limitaciones específicas para el uso de ciertos antifúngicos en pacientes con TOS. La anfotericina B desoxicolato no debería utilizarse en el TOS por su nefrotoxicidad, en especial en los pacientes que toman anticalcineurínicos como tratamiento inmunosupresor34. Todos los azoles presentan interacción con los fármacos anticalcineurínicos debido a que su metabolismo depende del citocromo P450, por lo que es muy importante determinar los niveles plasmáticos tanto de los azoles como de los inmunosupresores. Las candinas (caspofungina, anidulafungina y micafungina) en general tienen pocos efectos secundarios y menos interacciones en pacientes con TOS que el resto de los antifúngicos referidos.
Profilaxis de la candidiasis invasiva en el trasplante de órgano sólido (tabla 3)Puede resultar controvertido recomendar una determinada pauta de profilaxis antifúngica frente a Candida en los pacientes con TOS, fundamentalmente porque existen pocos estudios aleatorizados y porque la instauración universal de azoles puede seleccionar cepas de Candida con menor sensibilidad a estos antifúngicos35. En general se cree que no debe utilizarse profilaxis de la infección por Candida en el trasplante renal ni en el cardiaco. Por el contrario, es recomendable que los pacientes con trasplante pancreático, pulmonar e intestinal reciban profilaxis antifúngica al menos durante los primeros 7 a 14 días postrasplante. Las cosas están menos claras en el trasplante hepático. La profilaxis universal con fluconazol en estos pacientes reduce significativamente la colonización, la infección fúngica superficial e invasiva y la mortalidad atribuible a infección fúngica, pero no modifica la mortalidad global, ni el uso de antifúngicos empíricos36. La mayoría de los grupos de trasplante españoles han abonado el uso de profilaxis antifúngica universal en el trasplante hepático. Una estrategia que se está llevando a cabo en la mayoría de los centros trasplantadores es la de administrar profilaxis selectiva solo a los receptores de trasplante hepático con factores de riesgo de padecer IFI36,37. Para la profilaxis selectiva se ha utilizado sobre todo anfotericinas lipídicas, pero suponen un elevado riesgo de nefrotoxicidad para el paciente trasplantado. Recientemente se ha publicado en el seno de GESITRA un trabajo que demuestra la eficacia de la profilaxis con caspofungina en el trasplante hepático en pacientes con riesgo elevado de IFI (B-II)38. En la actualidad se está realizando otro estudio multicéntrico de profilaxis con micafungina en pacientes trasplantados hepáticos con riesgo de padecer IFI y dentro de la REIPI se va a llevar a cabo un nuevo estudio prospectivo en el que se comparará la eficacia de anidulafungina vs. anfotericina B liposomal en pacientes trasplantados hepáticos de alto riesgo.
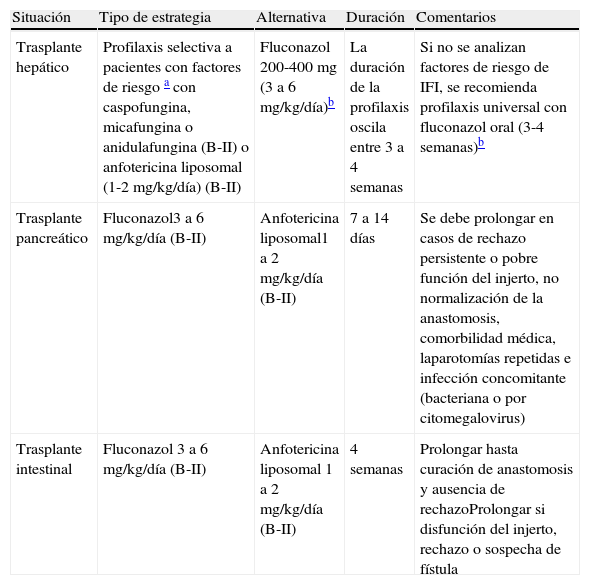
Resumen de la profilaxis antifúngica en pacientes con trasplante de órgano sólido
| Situación | Tipo de estrategia | Alternativa | Duración | Comentarios |
| Trasplante hepático | Profilaxis selectiva a pacientes con factores de riesgo a con caspofungina, micafungina o anidulafungina (B-II) o anfotericina liposomal (1-2 mg/kg/día) (B-II) | Fluconazol 200-400 mg (3 a 6 mg/kg/día)b | La duración de la profilaxis oscila entre 3 a 4 semanas | Si no se analizan factores de riesgo de IFI, se recomienda profilaxis universal con fluconazol oral (3-4 semanas)b |
| Trasplante pancreático | Fluconazol3 a 6 mg/kg/día (B-II) | Anfotericina liposomal1 a 2 mg/kg/día (B-II) | 7 a 14 días | Se debe prolongar en casos de rechazo persistente o pobre función del injerto, no normalización de la anastomosis, comorbilidad médica, laparotomías repetidas e infección concomitante (bacteriana o por citomegalovirus) |
| Trasplante intestinal | Fluconazol 3 a 6 mg/kg/día (B-II) | Anfotericina liposomal 1 a 2 mg/kg/día (B-II) | 4 semanas | Prolongar hasta curación de anastomosis y ausencia de rechazoProlongar si disfunción del injerto, rechazo o sospecha de fístula |
Se considera paciente de riesgo aquel que tiene 1 criterio mayor o 2 menores: Criterios mayores: a) diálisis; b) retrasplante; c) hepatitis fulminante. Criterios menores: a) aclaramiento de creatinina <50ml/min; b) transfusión intraoperatoria de >40 unidades de hemoderivados; c) coledocoyeyunostomía en Y de Roux; d) cultivos de vigilancia peritrasplante positivos para Candida spp. (esputo, faringe, recto, drenajes, orina...); e) reintervención.
Las últimas guías de la IDSA9 recomiendan fluconazol a dosis de (3-6mg/kg/d) durante 7-14 días en trasplante hepático de alto riesgo (A-I). Se debe recordar que esta profilaxis no protege del desarrollo de aspergilosis invasora.
El tratamiento de la infección criptocócica varía según la localización de la misma. En la meningitis criptocócica el fármaco fundamental es la anfotericina B y varios estudios han demostrado mejores resultados utilizando dosis altas de anfotericina B en esta situación39,40. La utilización de formulaciones lipídicas se ha relacionado con menores tasas de mortalidad41,42.
Resumen de recomendaciones de tratamiento de la criptococosis en el trasplante de órgano sólido
| Tipo de infección | Fármacos | Duración | Evidencia |
| Infecciones de SNC, o bien | AmB-L (3-4 mg/kg/día) oABDC (5 mg/kg/d)MásFlucitosina (100 mg/kg/día) dividido en 4 tomasb | ≥ 2 semanasa (inducción) | B-IIB-II |
| Infección moderadamente grave o grave sin afectación de SNC o infección diseminada (afectación>1 localización no contigua) sin afectación de SNC | Seguido deFluconazol 400-800 mg/día | 8 semanas (consolidación) | B-II |
| Enfermedad grave pulmonar, en ausencia de cualquier evidencia clínica de infección extrapulmonar o criptococosis diseminada | Seguido deFluconazol 200- 400 mg/día | 6-12 meses (mantenimiento) | B-III |
| Infección leve-moderada sin afectación de SNC | Fluconazol 400 mg al día | 6-12 meses |
ABCD: AmB complejo lipídico; AmB-L: anfotericina B liposomal; SNC: sistema nervioso central.
En diferentes estudios se ha demostrado que la combinación de flucitosina con anfotericina B convencional en el tratamiento de inducción de la meningitis criptocócica se asocia a mejores tasas de respuesta que la anfotericina B sola, con mayor velocidad de esterilización de cultivos en la fase precoz y mejor respuesta clínica43–46. Aunque no está aun aclarado que este efecto beneficioso de la combinación se produzca también con formulaciones lipídicas de anfotericina B47, se recomienda su uso combinado en pacientes con TOS siempre que sea posible34. La combinación de flucitosina con fluconazol también ha tenido resultados favorables, aunque inferiores a la combinación con anfotericina B48,49.
Se recomienda monitorizar siempre la presión intracraneal en estos pacientes, ya que su elevación se asocia a un aumento significativo de la morbilidad y mortalidad. La presión elevada al inicio del tratamiento debe tratarse de forma agresiva mediante descompresión con punciones lumbares repetidas, con catéter de drenaje lumbar transitorio o mediante ventriculostomía50–52.
El tratamiento de consolidación suele realizarse con fluconazol34,53. Otros azoles como voriconazol o posaconazol se han empleado en casos refractarios con buena respuesta, pero no hay estudios que demuestren su superioridad frente a fluconazol54,55.
No existen recomendaciones terapéuticas específicas para el tratamiento de la criptococosis pulmonar en el paciente sometido a TOS y el tratamiento de estos pacientes se recomienda que se haga de forma similar a lo que se hace en el paciente con infección por el virus de la inmunodeficiencia humana (VIH)34. Se sabe que en los casos más graves la mortalidad es menor si el paciente recibe tratamiento con formulaciones lipídicas de anfotericina B que si recibe anfotericina B convencional56.
El manejo de la infección diseminada es el mismo que el recomendado para la infección del sistema nervioso central (SNC). Si se decide no administrar flucitosina a estos pacientes en la fase de inducción, se recomienda prolongar el tratamiento de inducción 4-6 semanas. El uso de anfotericina B convencional está desaconsejado, ya que existe un elevado riesgo de nefrotoxicidad en estos pacientes.
Un aspecto importante a considerar en el paciente con TOS es la posibilidad de que se desarrolle un síndrome de reconstitución inmune tras iniciar el tratamiento, como ocurre en los pacientes con infección por VIH57. El desarrollo de síndrome de reconstitución inmune durante el tratamiento de una criptococosis en trasplantados renales parece favorecer la aparición de disfunción crónica del injerto58. Las recomendaciones para su manejo se muestran en la tabla 5.
Recomendaciones para el manejo de las complicaciones de la criptococosis
| Estrategias | Comentarios | Evidencia |
| PERSISTENCIA | Cultivos positivos tras 4 semanas de tratamiento | |
| Prolongar inducción | Reinstaurar fase de inducción de tratamiento primario durante un tiempo más prolongado (4-10 semanas) | B-III |
| Usar dosis altas de anfotericina B | Aumentar la dosis de anfotericina B convencional si era < 0,7 mg/kg a 1 mg/kg/día iv; o de anfotericina B liposomal si era < 3 mg/kg/día a 6 mg/kg/día, Considerar el tratamiento de combinación | B-III |
| Usar combinación con flucitosinaUsar dosis altas de fluconazol | Si es intolerante a polienos, usar dosis altas de fluconazol (800 mg/día) combinado con flucitosina (100 mg/kg/día, dividido en 4 dosis) | B-III |
| Combinar anfotericina B+fluconazol | Si es intolerante a flucitosina, combinar anfotericina B convencional (0,7 mg/kg/d) con fluconazol (800 mg (12 mg/kg/día) | B-III |
| Monitorizar CMI | Monitorizar cambios en la CMI de la cepa aislada en la persistencia o recaída respecto a la basal. El aumento de tres o más diluciones debe hacer sospechar resistencia. Una CMI fluconazol ≥16μg/ml o CMI flucitosina ≥32 deben ser consideradas resistentes y deben usarse fármacos alternativos | B-III |
| Inmunoterapia | Usar interferón-gamma recombinante a dosis de 100μg/m2 para adultos > 50 kg 3 veces a la semana, durante 10 semanas y con tratamiento antifúngico concomitante | B-III |
| Poco eficaz- no recomendado | Usar anfotericina B intratecalAumentar las dosis de azoles si es resistente | |
| RECAÍDA | Microbiológico: positivización de cultivos, tras haber conseguido esterilizaciónClínico: recrudescencia de signos y síntomas después de haber obtenido mejoría o normalización | |
| Reiniciar inducción | Reinstaurar fase de inducción de tratamiento primario durante un tiempo más prolongado (4-10 semanas) | B-III |
| Monitorizar CMI | Monitorizar cambios en la CMI de la cepa aislada en la recaída respecto a la basal. Aumento ≥3 o más diluciones deben hacer sospechar resistencia. CMI fluconazol ≥16μg/ml o CMI flucitosina ≥32μg/ml deben ser considerados resistentes y deben usarse fármacos alternativos | B-III |
| Fase de consolidacion de rescateTras estudio de sensibilidad in vitro | Fluconazol 800- 1200 mg/dia x 10 semVoriconazol 200-400 mg/dia x 10 semPosaconazol 200 mg/8 horas x 10 sem | B-III |
| PRESIÓN INTRACRANEAL ELEVADA | Presión de apertura LCR ≥ 25 cm H2O | |
| Medición de presión LCR al diagnóstico | Al diagnóstico se recomienda tener PL de control, aunque si hay signos o síntomas focales debe ser retrasada dependiendo de TC o RMN | B-II |
| Fase de inducción | Drenaje mediante punciones lumbares repetidas para conseguir reducir al 50% la presión de apertura si es muy alta; o conseguir presión normal ≤ 20 cm | B-II |
| Persistencia de presión elevada | Drenajes lumbares diarios hasta conseguir estabilización de presión LCR y síntomas durante ≥2 días; si persiste considerar drenaje lumbar o ventriculostomía | B-III |
| Elevación prolongada de presión LCR | Si está recibiendo tratamiento apropiado y fracasan medidas más conservadoras- colocación de derivación ventriculoperitoneal | B-III |
| Otras medidas no eficaces | La utilización de manitol, acetazolamida o corticoides para disminuir la PIC | |
| SÍNDROME DE RECONSTITUCIÓN INMUNE | Agravamiento de los síntomas, por respuesta inflamatoria exagerada, una vez iniciado el tratamiento | |
| NO modificar tratamiento antifúngico | No es necesario modificar el tratamiento antifúngico | B-III |
| No tratar SRI en síntomas menores | En las manifestaciones menores del SRI no es necesario un tratamiento específico, ya que suelen resolverse en días o semanas | B-III |
| Complicaciones mayores | En casos de complicaciones graves asociadas con el SRI, como el incremento de la presión intracraneal, se pueden usar corticoides (0,5- 1 mg/kg/día), con descenso progresivo. Usar de forma simultánea tratamiento antifúngico | B-III |
| Otras medidas no eficaces | Antiinflamatorios no esteroideos o talidomida | C-III |
Tabla basada en las recomendaciones de Perfect CID 2010.
Finalmente se debe recordar que la mayoría de las recaídas ocurridas durante el tratamiento de una criptococosis son debidas a que el tratamiento primario fue inadecuado (dosis y/o duración) o a que hubo un fallo de cumplimiento de las dosis de fluconazol en la fase de consolidación o tratamiento. En la tabla 5 figuran las estrategias de manejo que se recomiendan en estas circunstancias.
Recomendaciones para el tratamiento y profilaxis de la candidiasis invasiva en el paciente que ha recibido un TOS (tablas 2 y 3)- 1.
En pacientes con CI sin neutropenia, sin signos de gravedad clínica, en ausencia de daño hepático significativo y sin antecedentes de uso previo de azoles se recomienda el uso de fluconazol (12mg/kg la 1.a dosis, seguido de 6mg/kg/día) (A-III).
- 2.
En pacientes sin neutropenia, que han recibido profilaxis previa con azoles, con enfermedad moderada o grave y con riesgo de infección por C. glabrata o C. krusei, o si existe daño hepático significativo, administrar preferiblemente una candina (caspofungina 70mg la 1.a dosis seguido de 50mg/día [A-II], micafungina 100mg/día [A-II], o anidulafungina 200mg la 1.a dosis seguido de 100mg/día [A-II]). En caso de no poder administrar dichos fármacos, se recomienda anfotericina B liposomal (3mg/kg/día) (B-III) o voriconazol (dosis de 6mg/kg, 2 dosis, seguido de 3mg/kg cada 12 horas) (B-III). El uso de azoles es problemático en estos pacientes por el riesgo de hepatotoxicidad y por la interacción con los fármacos anticalcineurínicos. Se recomienda determinar los niveles plasmáticos de voriconazol y de inmunosupresores.
- 3.
En pacientes neutropénicos, administrar anfotericina B liposomal (A-II). Alternativamente una candida (caspofungina 70mg 1a dosis y seguir con 50mg/día [A-III], micafungina 100mg/d [A-III] o anidulafungina 200mg 1.a dosis y seguir con 100mg/d [A-III]) o voriconazol (dosis de 6mg/kg, 2 dosis, seguido de 3mg/kg cada 12 horas) (B-III). El uso de azoles es problemático en estos pacientes por el riesgo de interacción con los fármacos anticalcineurínicos. Se recomienda determinar los niveles plasmáticos de voriconazol y de inmunosupresores.
- 4.
Una vez aislada la especie de Candida, es importante la realización de un antifungograma. En caso de aislarse C. parapsilosis, se recomienda una candina (caspofungina, anidulafungina o micafungina) (B-III) o fluconazol (B-III), y como alternativa anfotericina B en formulación lipídica. En caso de aislarse C. glabrata es preferible administrar una candina (B-III). En cualquier caso, si la especie de Candida aislada es sensible a fluconazol se recomienda sustituir el tratamiento antifúngico previo por este fármaco.
- 5.
La duración del tratamiento para candidemia sin complicaciones metastásicas es de 2 semanas tras la comprobación de que los hemocultivos se han negativizado y han desaparecido los datos clínicos atribuibles a la candidemia (A-III).
- 6.
Se aconseja la retirada del CVC en pacientes no neutropénicos con candidemia (A-II) aunque el aislamiento de Candida spp. en la punta de un catéter venoso en pacientes sin fungemia no obliga necesariamente al uso de antifúngicos.
- 7.
Los pacientes con trasplante pulmonar, pancreático e intestinal, deben recibir profilaxis antifúngica universal con fluconazol (B-II). La mayoría de los expertos no recomienda, en general, el uso de profilaxis en el trasplante cardiaco ni renal. En los trasplantados hepáticos de alto riesgo se recomienda el uso de caspofungina (B-II) durante al menos 3 semanas. Como alternativa se podría usar anfotericina B liposomal a dosis de 1-2mg/kg/día (B-II), micafungina (C-III) o anidulafungina (C-III). Si no se analizan factores de riesgo de IFI, se recomienda profilaxis universal con fluconazol oral (3-4 semanas) (evidencia A-I, solo para Candida).
- 1.
En el tratamiento de la criptococosis con afectación del SNC, diseminada o pulmonar grave en el paciente con TOS se recomienda el empleo de formulaciones lipídicas de anfotericina B: anfotericina B liposomal (3-4 mg/kg/día) o anfotericina B complejo lipídico (5mg/kg/día) (B-II) asociadas, si es posible, a flucitosina (100mg/kg/día) (B-III). La anfotericina B convencional no debe recomendarse como primera elección en pacientes trasplantados. Si se utiliza, se recomiendan dosis de 0,7mg/kg/dia iv. Si se decide no administrar flucitosina a estos pacientes en la fase de inducción, se recomienda prolongar el tratamiento de inducción 4-6 semanas.
- 2.
Durante la fase de mantenimiento del tratamiento de la meningitis criptococócica en TOS se aconseja utilizar fluconazol (400-800mg/día) oral durante 8 semanas (B-II) y para evitar las recaídas continuar a dosis ya de 200-400mg/día durante 6-12 meses más (B-II).
- 3.
En casos de afectación pulmonar con síntomas leves-moderados, ausencia de infiltrados pulmonares y exclusión de afectación diseminada, se recomienda fluconazol 400mg al día (6mg/kg/día) durante 6-12 meses (B-III).
La CI es una infección frecuente en las UCI, en particular en aquellas que atienden a pacientes postoperados de cirugía abdominal, politraumatizados o grandes quemados61. En alguna serie Candida spp. ocupa el tercer lugar en orden de frecuencia como causa de infección en la población de pacientes críticos, por detrás de Staphylococcus aureus y Pseudomonas aeruginosa62. La probabilidad de desarrollo de candidemia en pacientes ingresados en UCI oscila entre un 2,8-22 por 10.000 días de ingreso63. Los pacientes con candidemia ingresados en una UCI tienen una tasa de mortalidad asociada que oscila entre 46-56%64–68.
Profilaxis de la candidiasis invasiva en pacientes críticosVarios estudios han demostrado que el uso profiláctico de fluconazol en pacientes ingresados en UCI médico-quirúrgicas reduce de manera significativa la tasa de infección invasiva por Candida spp. y parece reducir la mortalidad de estos pacientes69–72. La mayoría de estos estudios y tres metaanálisis73–75 han demostrado además que se disminuye significativamente la proporción de pacientes con colonización intestinal, sin que aparentemente (aunque los estudios no tiene el suficiente poder para excluir este efecto) se produzcan cambios en el grado de colonización por cepas de Candida más resistentes al fluconazol como son C. krusei o C. glabrata. Por tanto, la eficacia de la profilaxis antifúngica sistémica con fluconazol está fuera de dudas. Sin embargo, esto no significa que esté indicada en todo paciente que se encuentre en situación crítica. Entre los criterios que se han mostrado útiles para reconocer a los pacientes con alto riesgo de desarrollo de CI se encuentran los basados en el grado de colonización76 o los basados en la presencia de determinados factores clínicos de riesgo, como el Candida score65. Todas estas reglas propuestas tienen un valor predictivo negativo elevado que permite identificar aquellos pacientes que no necesitan tratamiento antifúngico. Sin embargo, el valor predictivo positivo es bajo.
Tratamiento de la candidiasis invasiva en el paciente críticoSe han publicado 8 estudios de tratamiento de la CI en pacientes no neutropénicos, muchos de ellos en pacientes ingresados en UCI, en los que se comparó la eficacia clínica y tolerancia de fluconazol, voriconazol, anfotericina B y candinas (caspofungina, micafungina, anidulafungina). A continuación haremos un resumen de los datos más relevantes relativos a estos estudios, poniendo especial atención a lo que se refiere al paciente crítico.
La eficacia de fluconazol (400mg/día) en cuanto a mortalidad y duración de la candidemia es similar a la de anfotericina B desoxicolato iv (0,5-0,6mg/kg/iv), pero la toxicidad y efectos secundarios de esta última son superiores77. Existe solo un estudio que haya demostrado una eficacia algo mayor si fluconazol se utiliza asociado a anfotericina B desoxicolato12.
Por su parte, el empleo de voriconazol (6mg/kg/12h el primer día y de 4mg/kg/12h iv o 200mg/12h oral los restantes) en pacientes no neutropénicos fue capaz de reducir la duración de la candidemia y producir una respuesta clínica y micológica similar a la alcanzada con anfotericina B desoxicolato (0,7-1mg/kg/día iv). Los efectos adversos, en particular la toxicidad renal, fueron superiores en la rama de anfotericina B13.
La eficacia de las candinas en el tratamiento de la CI se ha evaluado en 4 estudios aleatorizados y realizados a doble ciego en los que se empleó como comparador anfotericina B o fluconazol. En el primer estudio, caspofungina se comparó con anfotericina B desoxicolato14. Las tasas de respuestas favorables fueron respectivamente del 73,4 y 61,7%. Sin embargo, si el análisis de eficacia se realiza incluyendo solo a los pacientes que recibieron al menos 5 días de tratamiento antifúngico, las tasas son del 80,7 y 64,9%. La diferencia es significativa y favorable a caspofungina. Los efectos adversos relacionados con la administración del fármaco, la toxicidad renal y la hipocaliemia fueron más frecuentes en la rama de anfotericina B. En un subanálisis de este estudio78 con pacientes que habían recibido la primera dosis de antifúngico en la UCI la tasa de respuesta favorable fue del 68% para caspofungina y del 56% para anfotericina B.
Dos estudios han evaluado la eficacia de micafungina como primera línea de tratamiento de la CI. En el primero, micafungina se comparó con anfotericina B liposomal16. La evolución fue favorable en una proporción similar de pacientes de ambas ramas 89,6 y 89,5% pero la micafungina originó un menor número de efectos adversos. En el segundo estudio micafungina, en dosis de 100mg/día iv y 150mg/kg iv, se comparó con caspofungina en pacientes con CI de los que el 85% tenía candidemia18. La tasa de éxito terapéutico fue del 76,4, 71,4 y 72,3% respectivamente. No se observaron diferencias de eficacia ni de toxicidad entre las dos dosis de micafungina utilizadas.
Por último, anidulafungina se ha comparado con fluconazol en pacientes con CI19. Se observó una respuesta favorable en el 75,6% de pacientes en la rama de anidulafungina y en el 60,2% en la de fluconazol (p=0,01). Dos publicaciones recientes que recogen la experiencia alcanzada en los últimos años en el tratamiento de la candidemia con diferentes antifúngicos refrendan la superioridad de las candinas frente al fluconazol79,80.
Los estudios realizados con las tres candinas ponen de manifiesto su excelente tolerancia y baja incidencia de efectos secundarios. En los pacientes con infección por C. parapsilosis la tasa de curación de los tratados con una candina, en general, ha sido inferior a la tasa de curación observada con el resto de especies de Candida e inferior asimismo a la observada con el comparador. Sin embargo, en ningún caso la diferencia fue significativa. A pesar de la escasa penetración de las candinas en el globo ocular, estas han resultado eficaces en el tratamiento de los pocos casos de coriorretinitis (sin vitritis) observados en los 4 estudios comentados.
Cerca del 20% de aislamientos de C. glabrata presentan algún grado de resistencia a fluconazol81. Aunque los estudios en los que se ha empleado fluconazol en dosis de 400mg/día no han mostrado diferencias significativas en las tasas de fracaso clínico o microbiológico del tratamiento de la infección producida por C. glabrata nuestra recomendación es utilizar la dosis de 800mg/día de fluconazol para el tratamiento empírico inicial de una CI en la que se sospecha infección por C. glabrata.
En conclusión, en el tratamiento de la CI del paciente no neutropénico polienos, azoles y candinas tienen una eficacia similar. La mejor tolerancia y menor toxicidad de los azoles y en especial de las candinas favorece su empleo frente a las distintas formulaciones de anfotericina B. De acuerdo con las recomendaciones del reciente consenso de tratamiento de la infección por Candida spp. de la IDSA9, en el paciente no neutropénico las anfotericinas se consideran entre los tratamientos de segunda elección de la CI. Entre los triazoles, la experiencia clínica publicada en el tratamiento de la candidiasis sistémica con itraconazol o posaconazol es limitada. En cualquier caso, ambos triazoles no ofrecen ventajas frente al fluconazol debido, entre otros factores, a que su concentración sérica es impredecible y muy variable. Voriconazol debe reservarse para el tratamiento de la infección por C. krusei y por C. glabrata con sensibilidad intermedia a fluconazol. Las candinas son fungicidas frente a Candida spp. y por su carencia de nefrotoxicidad son fármacos seguros en el paciente crítico que han demostrado ser al menos equivalentes en eficacia a la anfotericina B liposomal y al fluconazol. La menor actividad de las candinas frente a C. parapsilosis y su menor penetración en el globo ocular no han sido un inconveniente en los 4 estudios comentados. Sin embargo, en caso de infección por C. parapsilosis se recomienda sustituir la candina por fluconazol.
En la elección de la pauta más apropiada de tratamiento antifúngico en el paciente critico caben distinguir dos situaciones extremas bien definidas en función de la gravedad de cada caso: en un extremo está el paciente con criterios de sepsis grave o inestabilidad hemodinámica y, en el otro, el paciente con fiebre aislada, en situación estable y sin signos de gravedad. Entre ambos escenarios se encuentra un buen número de pacientes con infección de gravedad moderada, en los que la elección del tratamiento ha de individualizarse a juicio del médico responsable en función de factores tales como el pronóstico de la enfermedad de base, el riesgo de toxicidad del antifúngico, la posible interacción de este con otros fármacos o la existencia de insuficiencia renal o hepática, entre otros. En cualquier caso existe una relación clara entre el retraso en el inicio del tratamiento antifúngico de una CI y la mortalidad relacionada82–85.
Recomendaciones para el tratamiento de la candidiasis invasiva en pacientes críticos (tabla 6)- 1.
Si el paciente cumple criterios de sepsis grave, el tratamiento de elección es una candina (A-I). En esta situación de gravedad inmediata es necesario sustituir el catéter venoso (especialmente en caso de shock séptico) (A-III). Si se trata de C. parapsilosis, la candina ha de sustituirse por fluconazol (B-III). Eventualmente, en casos graves puede añadirse fluconazol y mantener el tratamiento con la candina hasta la mejoría clínica (B-III). Ante el aislamiento de cualquier otra especie de Candida debe mantenerse el tratamiento con la candina hasta alcanzar la defervescencia y estabilidad clínica. A partir de este momento el tratamiento puede seguirse por vía oral con un triazol. C. albicans y C. tropicalis pueden tratarse con fluconazol (A-II) y C. krusei con voriconazol (B-II). En caso de infección por C. glabrata es preferible mantener el tratamiento con la candina hasta disponer del antifungograma (B-III).
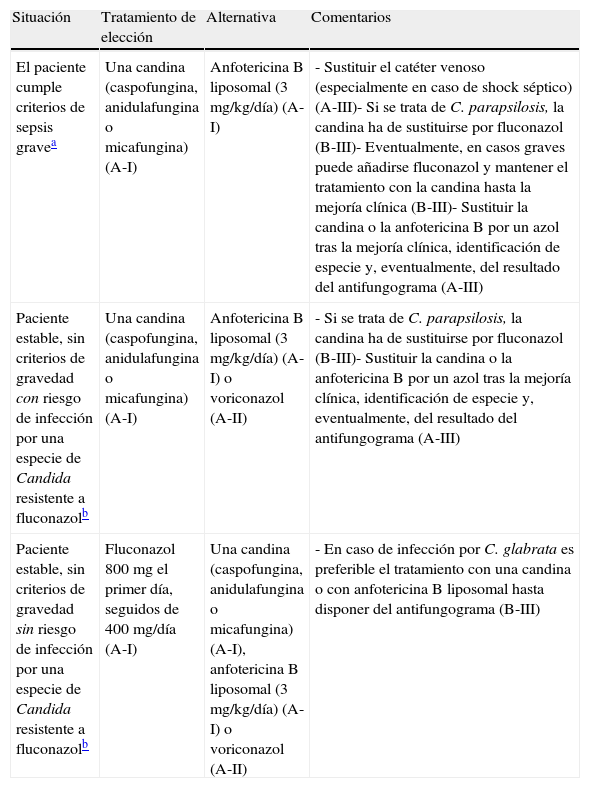
Tabla 6.Recomendaciones de tratamiento de la candidiasis invasiva en paciente crítico
Situación Tratamiento de elección Alternativa Comentarios El paciente cumple criterios de sepsis gravea Una candina (caspofungina, anidulafungina o micafungina) (A-I) Anfotericina B liposomal (3 mg/kg/día) (A-I) - Sustituir el catéter venoso (especialmente en caso de shock séptico) (A-III)- Si se trata de C. parapsilosis, la candina ha de sustituirse por fluconazol (B-III)- Eventualmente, en casos graves puede añadirse fluconazol y mantener el tratamiento con la candina hasta la mejoría clínica (B-III)- Sustituir la candina o la anfotericina B por un azol tras la mejoría clínica, identificación de especie y, eventualmente, del resultado del antifungograma (A-III) Paciente estable, sin criterios de gravedad con riesgo de infección por una especie de Candida resistente a fluconazolb Una candina (caspofungina, anidulafungina o micafungina) (A-I) Anfotericina B liposomal (3 mg/kg/día) (A-I) o voriconazol (A-II) - Si se trata de C. parapsilosis, la candina ha de sustituirse por fluconazol (B-III)- Sustituir la candina o la anfotericina B por un azol tras la mejoría clínica, identificación de especie y, eventualmente, del resultado del antifungograma (A-III) Paciente estable, sin criterios de gravedad sin riesgo de infección por una especie de Candida resistente a fluconazolb Fluconazol 800 mg el primer día, seguidos de 400 mg/día (A-I) Una candina (caspofungina, anidulafungina o micafungina) (A-I), anfotericina B liposomal (3 mg/kg/día) (A-I) o voriconazol (A-II) - En caso de infección por C. glabrata es preferible el tratamiento con una candina o con anfotericina B liposomal hasta disponer del antifungograma (B-III) aSepsis grave: hipotensión (tensión sistólica < 90mm Hg o disminución de < 40mm gH más algún dato de disfunción de órgano o alteraciones relacionadas con hipoperfusión (acidosis metabólica, hipoxemia arterial (PaO2 < 75mmHg o PaO2/FiO2 < 250), oliguria (< 0,03 L/h durante 3 horas o < 0,7 L/h durante 24h), coagulopatía (aumento en tiempo de protrombina o disminución de plaquetas del 50%, o < 100.000/mm3) o encefalopatía (cifra < 14 en la escala Glasgow).
- 2.
El tratamiento inicial de la CI en el paciente estable y sin criterios de gravedad depende de la probabilidad de que la infección sea debida a una cepa resistente (C. krusei) o potencialmente resistente (C. glabrata) al fluconazol. Las siguientes circunstancias se asocian a un mayor riesgo de infección por una especie de Candida resistente a fluconazol: a) antecedente de colonización por C. krusei o C. glabrata, detectada en los cultivos de vigilancia, o b) tratamiento con un triazol, antes o durante el episodio de candidemia. Ante cualquiera de estas circunstancias, es aconsejable iniciar el tratamiento con una candina o con voriconazol (A-II), de lo contrario puede emplearse fluconazol 800mg el primer día, seguidos de 400mg/día (A-I).
- 3.
En los pacientes con infección de gravedad moderada, situados entre los dos extremos descritos, es preferible iniciar el tratamiento con una candina y sustituirla por el triazol tras la mejoría clínica, la identificación de especie y, eventualmente, del resultado del antifungograma (A-III).
- 4.
La eficacia clínica de las tres candinas es similar. La elección debe basarse en aspectos tales como la posible interacción con otros fármacos, el empleo en casos de insuficiencia hepática, los posibles efectos secundarios o el coste del tratamiento. En cualquiera de las situaciones descritas si por alergia, intolerancia u otro motivo no puede utilizarse una candina, la alternativa es el empleo de anfotericina B liposomal (3mg/kg/día) (A-I).
- 5.
En ausencia de lesiones metastásicas el tratamiento antifúngico de una candidemia se mantiene hasta 14 días después de la resolución de la clínica y la negativización de los hemocultivos (A-III). En presencia de coriorretinitis importante el tratamiento debe prolongarse entre 4 y 6 semanas (B-III).
- 6.
En general, no se recomienda el uso de asociaciones de antifúngicos para el tratamiento de una candidemia. El empleo de asociaciones de antifúngicos podría considerarse en casos de mala evolución, con candidemia persistente después de la retirada del CVC, especialmente si el paciente está neutropénico.
Los avances experimentados en el cuidado de los niños prematuros han condicionado un aumento de la incidencia de la candidiasis neonatal. Por ello, Candida spp. se ha convertido en un importante agente causal de infecciones neonatales, con unas cifras relevantes de morbilidad y mortalidad asociadas, especialmente en aquellos neonatos con pesos al nacer inferiores a 1.000 o 1.500g86,87. En estudios poblacionales realizados en EE. UU. la incidencia anual de candidemia fue de 15 episodios por cada 10.000 admisiones neonatales22 o de 1,53 por 1.000 días de hospitalización en neonatos ingresados en UCI, siendo claramente superior en relación con el bajo peso al nacer (2,68 por 1.000 días de hospitalización para peso inferior a los 1.000g)88. C. albicans es la especie más comúnmente detectada, siendo además especialmente frecuente en esta población C. parapsilosis. Las restantes especies de Candida son muy infrecuentes89,90.
La presentación más común de la candidiasis neonatal es la afectación sanguínea, en forma de candidemia, asociada con extensión al SNC ocasionando una meningoencefalitis, que puede condicionar la aparición de secuelas neurológicas permanentes. Otras localizaciones pueden producir endocarditis, abscesos renales, esplénicos o hepáticos, endoftalmitis, infecciones cutáneas o del tracto urinario y osteomielitis91,92.
Los factores de riesgo de candidemia en los neonatos pretérmino son la inmadurez del sistema inmune (en especial los niveles bajos de inmunoglobulina G de transmisión materna y la disminución de la opsonización y de las funciones del complemento) y de las barreras epiteliales, la frecuente ruptura de estas barreras por procedimientos invasores, como catéteres, intubación o cirugía, y el incremento de la densidad de colonización por Candida promovido fundamentalmente por el uso frecuente de antibióticos de amplio espectro88,93–95.
La candidiasis sistémica es una causa significativa de morbilidad y mortalidad neonatal. En estudios multicéntricos con un número importante de neonatos se ha observado una mortalidad asociada que oscila entre el 13 y el 23%86,95. Asimismo, las secuelas neurodegenerativas pueden afectar a un porcentaje importante de los pacientes supervivientes95.
El tratamiento de los neonatos con CI consiste en la administración de antifúngicos sistémicos asociado a la retirada de cualquier foco de infección, como los catéteres venosos o urinarios. La retirada de los dispositivos médicos, que pueden ser foco de origen de una candidemia, sobre todo los catéteres vasculares, reduce la mortalidad de la candidiasis neonatal y contribuye a la negativización rápida de los hemocultivos96. En un estudio retrospectivo de 104 candidemias neonatales, la retirada de un CVC en el momento de la detección de la candidemia se asoció con una clara mejoría en el pronóstico respecto al mantenimiento del dispositivo (mortalidad del 0 y del 39%, respectivamente) y con una duración menor de la candidemia (3 vs. 6 días)97.
En la población neonatal es primordial la instauración del tratamiento antifúngico para disminuir la mortalidad y evitar las complicaciones focales de la candidemia9,98. Por ello, se ha descrito un modelo predictivo clínico que ofrece una buena sensibilidad para la detección de candidemia, aunque carece de un valor adecuado de especificidad22. La asociación de prematuridad (de 25 a 27 semanas de gestación), trombocitopenia e historia de exposición en los 7 días previos a cefalosporinas de 3.a generación o carbapenemas se relaciona con un riesgo elevado de candidemia y puede condicionar la elección de iniciar un tratamiento antifúngico empírico.
En el momento actual se dispone de 4 clases diferentes de antifúngicos para el tratamiento de la CI neonatal. Los patrones farmacocinéticos de los agentes antifúngicos varían entre adultos y pacientes pediátricos, aunque existe una información limitada sobre la dosificación más adecuada en esta última población99,100.
Los polienos, concretamente la anfotericina B, son los antifúngicos más utilizados para la candidiasis neonatal. La mayoría de las especies de Candida son sensibles (excepto C. lusitaniae) y se ha comprobado su eficacia y su buena tolerancia en neonatos. Por ello, en diferentes guías de tratamiento la anfotericina B constituye el antifúngico de elección de la candidiasis neonatal sistémica101,102. Aunque se ha comprobado una importante variabilidad entre pacientes, los niveles terapéuticos plasmáticos se pueden alcanzar con la administración de una dosis entre 0,5 y 1mg/kg de peso y día en neonatos sin alteración relevante del aclaramiento de creatinina103,104. La penetración de la anfotericina B en el líquido cefalorraquídeo (LCR) de los neonatos es variable, oscilando entre el 40 y el 90% de los niveles plasmáticos105. Por lo tanto, se recomienda en algunas ocasiones su asociación con otros antifúngicos, como la flucitosina que penetra bien en el LCR y tiene un efecto sinérgico con la anfotericina B, para el tratamiento de las infecciones que afecten al SNC. Los efectos adversos de los polienos en neonatos son menos frecuentes que en niños mayores o en adultos. La nefrotoxicidad es moderada y otros efectos secundarios, como la hipokalemia e hipomagnesemia, la anemia y la trombocitopenia y el aumento de las enzimas hepáticas, son excepcionales. Todos estos efectos adversos son dependientes de la dosis y se resuelven con la disminución de la misma o con la retirada del fármaco99,100.
La duración óptima de la terapia en la CI no ha sido bien estudiada. La mayoría de los expertos recomiendan administrar un mínimo de 14 días de antifúngicos sistémicos después de la esterilización del lugar de la infección (especialmente sangre y LCR), o bien, una dosis acumulativa de anfotericina B desoxicolato de 25 a 30mg/kg, sobre todo, en prematuros con peso al nacer inferior a los 1.500g106,107. En los pacientes con infecciones focales complicadas difíciles de erradicar, como la endocarditis y las masas fúngicas renales, el tratamiento ha de prolongarse más de las 4 semanas o hasta que pueda asegurarse una resolución completa del foco de la infección por pruebas de imagen o por resección quirúrgica del mismo. En los neonatos con candidemia asociada a un catéter vascular, que se ha podido retirar, se ha comprobado una evolución favorable con una dosis acumulada de 10 a 15mg/kg de anfotericina B desoxicolato107.
Las formulaciones lipídicas de la anfotericina B han de utilizarse en pacientes tratados con la formulación de desoxicolato que desarrollan intolerancia por reacciones relacionadas con la infusión (raras en neonatos) o alteraciones renales secundarias. Los datos disponibles de su uso en la población pediátrica son limitados, habiéndose descrito un patrón farmacocinético similar al de los adultos108 y un perfil de eficacia y seguridad no superiores a la formulación convencional109–111.
El fluconazol, un triazol de primera generación, es el triazol más comúnmente usado, como alternativa a la anfotericina B, para el tratamiento de la candidiasis neonatal. Las ventajas potenciales de este antifúngico son su excelente biodisponibilidad tomado por vía oral, su buena distribución alcanzando niveles óptimos terapéuticos en todo el cuerpo (incluyendo el SNC) y su excreción urinaria en forma activa que permite alcanzar elevadas concentraciones para el tratamiento de las infecciones a dicho nivel. El patrón farmacocinético del fluconazol en niños es claramente diferente al de la población adulta. El fármaco es aclarado rápidamente del plasma, por lo que para alcanzar exposiciones comparables la dosis no ha de ser inferior a 12mg/kg y día en niños y neonatos112–115, que equivaldría a una dosis total de 400mg por día en adultos. Si los niveles de creatinina son superiores a 1,2mg/dL en 3 dosis consecutivas, el intervalo ha de aumentarse hasta cada 48 horas, hasta que se recupere la función renal102,116.
En diferentes pequeños estudios de una sola institución117–119 o en un estudio de cohorte multicéntrico96 se ha evaluado la eficacia clínica de la anfotericina B o del fluconazol para el tratamiento de la candidiasis neonatal. Ambos fármacos pueden ser considerados como terapias de primera elección en esta infección. En los neonatos con antecedentes de uso previo de fluconazol para profilaxis, el uso del mismo ha de demorarse hasta conocer la especie de Candida causante y su sensibilidad antifúngica102. Otros triazoles, como el itraconazol y el voriconazol, no han sido hasta la fecha evaluados en la población neonatal.
Existe una experiencia creciente del uso de las candinas en pediatría120–123, aunque los datos de la población neonatal son limitados. La experiencia más importante hasta ahora en neonatos es la realizada con micafungina. En diferentes estudios abiertos se ha comprobado que la micafungina tiene un aclaramiento superior en neonatos, pudiendo precisar dosis diarias de 10-12mg/kg para alcanzar concentraciones terapéuticas122. Con dosis diarias superiores, de 15mg/kg, se ha demostrado una equivalencia con la dosis de 5mg/kg y día en adultos124. Estas dosis tan elevadas estarían indicadas especialmente en grandes prematuros. En neonatos a termino con CI en situación estable las dosis de 5mg/kg/día podrían ser suficientes, mientras que en infecciones más graves se podría aumentar la dosis a 7mg/kg/día e incluso superar esta dosis debido a la buena tolerancia del fármaco y a la necesidad de alcanzar concentraciones apropiadas en parénquima cerebral. Micafungina es la única candina que tiene indicación en el tratamiento de la CI en neonatos. El perfil de seguridad y eficacia del resto de candinas y su dosificación no está actualmente bien estudiado en la población neonatal con CI, por lo que no es posible su recomendación para uso generalizado.
El aclaramiento de la flucitosina es directamente proporcional al filtrado glomerular, por ello su uso en neonatos puede ocasionar aumento de los niveles plasmáticos y mielotoxicidad debido a su inmadurez renal105. En esta población es necesaria la monitorización de los niveles plasmáticos. La flucitosina, utilizada como único antifúngico, desarrolla rápidamente resistencia en Candida spp., por lo que se usa de forma exclusiva como terapia sinérgica con la anfotericina B para la candidiasis sistémica con afectación del SNC. Solamente se utiliza el preparado oral a dosis de 50-150mg/kg, dividido en 4 dosis diarias105.
Candidiasis invasiva en niñosLa candidemia en población pediátrica se observa fundamentalmente en pacientes críticos o en aquellos en situaciones clínicas de inmunodepresión. Su incidencia oscila entre 35 y 52 casos por 100.000 niños hospitalizados125. La mortalidad en este grupo de pacientes es inferior al 20%, sensiblemente menor que la observada en la población adulta126,127. En los últimos años se ha descrito un cambio importante en la distribución de las especies de Candida causantes de infección invasiva, con un aumento sustancial de las especies diferentes a C. albicans con una frecuencia de resistencia al fluconazol más elevada17,128. En general, los factores de riesgo asociados al desarrollo de candidemia o de CI son idénticos en niños y en adultos126–128 y, por lo tanto, se han discutido con detalle en otros apartados de esta guía.
En el momento actual, los antifúngicos más utilizados para el tratamiento de la CI en niños son las diferentes formulaciones de la anfotericina B y el fluconazol, aunque en los últimos años se ha descrito un aumento del uso del voriconazol y de las candinas129.
La mayor experiencia clínica del tratamiento antifúngico en niños se tiene con la forma desoxicolato de la anfotericina B, cuya dosis diaria habitual recomendada es de 1mg/kg, que ofrece un perfil de seguridad mejor que en los adultos y un riesgo inferior de nefrotoxicidad. En pacientes con nefrotoxicidad, o que reciben otros fármacos con este potencial efecto adverso, se ha de utilizar una formulación lipídica de la anfotericina B, a dosis diaria de 3-5mg/kg, ya que su perfil farmacocinético es similar al observado en adultos108.
La farmacocinética del fluconazol en niños difiere de la de los adultos, fundamentalmente en una vida media inferior del fármaco que obliga a administrar dosis más elevadas (6-12mg/kg y día)112,114,130. De igual manera, en niños menores de 12 años la dosis recomendada de voriconazol es de 7mg/kg cada 12 horas130–133.
Las candinas pueden utilizarse en población pediátrica para el tratamiento de la candidemia y la CI. Aunque la dosificación en niños no ha sido estandarizada, se recomienda utilizar la caspofungina con una dosis diaria de carga de 70mg/m2 (con una dosis máxima de 70mg) y seguir con dosis diarias de 50mg/m2 (con una dosis máxima de 70mg)130,134,135. Las dosis diarias recomendadas son de 1,5mg/kg para la anidulafungina122,130 y de 2 a 4mg/kg para la micafungina121,130,136.
La elección del tratamiento antifúngico en niños con CI depende de los hallazgos clínicos (edad, estabilidad hemodinámica, función renal o estado inmune) y del conocimiento de la especie causal de Candida y su perfil de resistencia a los antifúngicos99,137. En estudios no comparativos se ha comprobado que el fluconazol es un antifúngico seguro y eficaz para el tratamiento de la candidemia en niños inmunocompetentes34,138,139. En esta situación clínica la experiencia con otros antifúngicos, como la caspofungina o el voriconazol, es limitada140–143. En la literatura existe una información muy escasa sobre el tratamiento de la CI en niños neutropénicos, por lo que en general las recomendaciones para esta situación en población adulta son aplicables a la pediátrica. Un trabajo reciente mostró que la caspofungina tiene una eficacia, seguridad y tolerabilidad similar a la anfotericina B liposomal en niños con neutropenia febril144.
Criptococosis en pediatríaLa criptococosis es una enfermedad muy infrecuente en la población pediátrica. Generalmente afecta a niños con inmunodepresión secundaria a la infección por el VIH, a la recepción de un TOS o a una enfermedad del tejido conectivo, con inmunodeficiencias primarias, como el síndrome de la inmunodeficiencia combinada grave, o con ciertas neoplasias, como la leucemia linfoblástica aguda o el sarcoma. Aunque de forma excepcional, se han descrito casos en neonatos, posiblemente por transmisión vertical. Las formas clínicas de la enfermedad son idénticas a las de los adultos, predominando la afectación meníngea y diseminada sobre la pulmonar aislada. En la literatura no se han publicado estudios amplios de criptococosis en pediatría, por lo que las recomendaciones se realizan por extrapolación de los resultados obtenidos en los estudios de adultos. En la criptococosis en niños es necesario adaptar los antifúngicos a las dosis recomendadas para esta población145–149.
Infecciones por otras especies de levaduras en niñosTrichosporon spp. y Dipodascus capitatus (anteriormente denominado Blastoschizomyces capitatus y Geotrichum capitatum) son hongos emergentes levaduriformes que pueden causar infecciones en pacientes con inmunodepresión grave150,151. Alcanzan el torrente sanguíneo a través de los catéteres o por el tracto gastrointestinal y dan lugar a una enfermedad invasora con hemocultivos positivos y lesiones cutáneas diseminadas. Estas infecciones afectan casi siempre a pacientes con enfermedades hematológicas malignas, con múltiples factores de riesgo y neutropenia, y tienen una mortalidad superior al 80%151–153. Trichosporon pullulans produce la infección en pacientes con enfermedad granulomatosa crónica ligada al cromosoma X154.
Hay poca experiencia sobre el tratamiento de estas infecciones. Los estudios in vitro y la experiencia publicada de algunos casos sugieren que el voriconazol y el posaconazol son los antifúngicos más eficaces151,153–156. La anfotericina B y las candinas tienen poca actividad o carecen de ella150,151,153.
Recomendaciones terapéuticas (tabla 7)Candidiasis invasiva neonatal (< 1 mes)- 1.
La terapia de elección en los neonatos con CI es la anfotericina B desoxicolato (dosis diaria de 0,5-1,5mg/kg o hasta una dosis acumulativa de 25-30mg/kg) o el fluconazol (dosis diaria de 12mg/kg) (A-II).
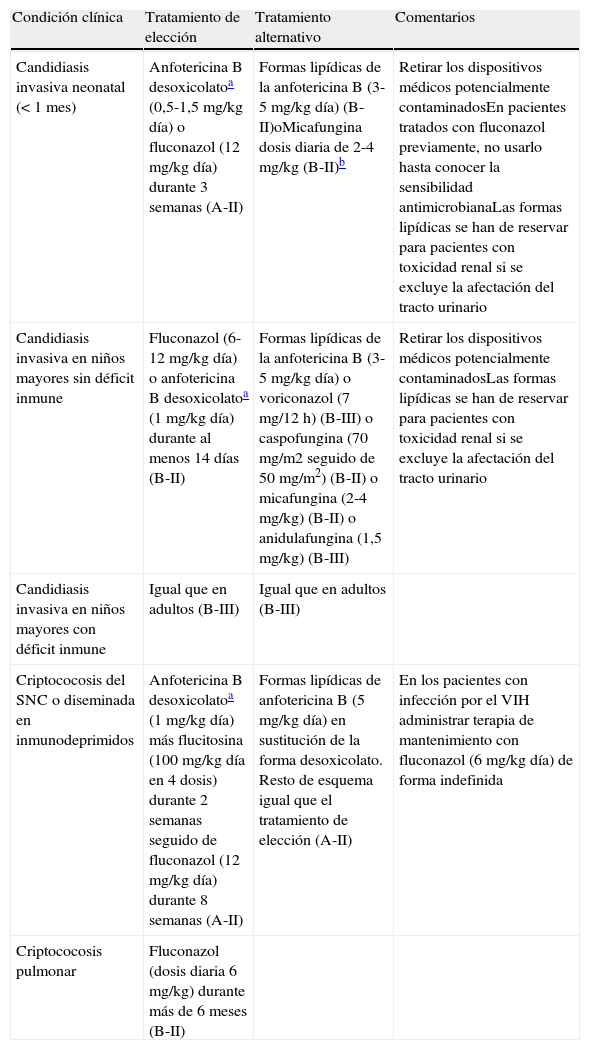
Tabla 7.Recomendaciones terapéuticas de las infecciones invasivas por levaduras en pacientes pediátricos
Condición clínica Tratamiento de elección Tratamiento alternativo Comentarios Candidiasis invasiva neonatal (< 1 mes) Anfotericina B desoxicolatoa (0,5-1,5 mg/kg día) o fluconazol (12 mg/kg día) durante 3 semanas (A-II) Formas lipídicas de la anfotericina B (3-5 mg/kg día) (B-II)oMicafungina dosis diaria de 2-4 mg/kg (B-II)b Retirar los dispositivos médicos potencialmente contaminadosEn pacientes tratados con fluconazol previamente, no usarlo hasta conocer la sensibilidad antimicrobianaLas formas lipídicas se han de reservar para pacientes con toxicidad renal si se excluye la afectación del tracto urinario Candidiasis invasiva en niños mayores sin déficit inmune Fluconazol (6-12 mg/kg día) o anfotericina B desoxicolatoa (1 mg/kg día) durante al menos 14 días (B-II) Formas lipídicas de la anfotericina B (3-5 mg/kg día) o voriconazol (7 mg/12 h) (B-III) o caspofungina (70 mg/m2 seguido de 50 mg/m2) (B-II) o micafungina (2-4 mg/kg) (B-II) o anidulafungina (1,5 mg/kg) (B-III) Retirar los dispositivos médicos potencialmente contaminadosLas formas lipídicas se han de reservar para pacientes con toxicidad renal si se excluye la afectación del tracto urinario Candidiasis invasiva en niños mayores con déficit inmune Igual que en adultos (B-III) Igual que en adultos (B-III) Criptococosis del SNC o diseminada en inmunodeprimidos Anfotericina B desoxicolatoa (1 mg/kg día) más flucitosina (100 mg/kg día en 4 dosis) durante 2 semanas seguido de fluconazol (12 mg/kg día) durante 8 semanas (A-II) Formas lipídicas de anfotericina B (5 mg/kg día) en sustitución de la forma desoxicolato. Resto de esquema igual que el tratamiento de elección (A-II) En los pacientes con infección por el VIH administrar terapia de mantenimiento con fluconazol (6 mg/kg día) de forma indefinida Criptococosis pulmonar Fluconazol (dosis diaria 6 mg/kg) durante más de 6 meses (B-II) SNC: sistema nervioso central; VIH: virus de la inmunodeficiencia humana.
- 2.
Las formulaciones lipídicas de la anfotericina B (dosis diaria de 3-5mg/kg) son una opción alternativa a la forma desoxicolato, si puede excluirse con certeza la afectación del tracto urinario (B-II).
- 3.
En neonatos con antecedentes de uso previo de profilaxis con fluconazol, la elección de este antifúngico como terapia inicial de la CI ha de demorarse hasta conocer la especie de Candida y su sensibilidad antimicrobiana (B-III).
- 4.
La micafungina (dosis diaria de 2-4mg/kg) es la candina más evaluada en neonatos y la única que tiene indicación hasta ahora para el tratamiento de la CI en neonatos. Se recomienda el uso de candinas en neonatos si no es posible el uso de los antifúngicos de primera elección por toxicidad o resistencia antifúngica (B-II).
- 5.
En los neonatos con CI o candidemia es obligatorio la retirada precoz de cualquier dispositivo médico potencialmente contaminado, en especial, los catéteres vasculares (A-II).
- 6.
La positividad para Candida spp. de un cultivo de líquido estéril o de orina en un neonato hace necesario descartar una forma local o diseminada invasiva de la infección. Por lo tanto, se han de practicar cultivos de sangre, orina y LCR y un examen oftalmológico adecuado, un ecocardiograma y unas pruebas de imagen del hígado, del bazo y de los riñones (B-III).
- 7.
La duración óptima del tratamiento antifúngico no ha de ser inferior a los 14 días después de la esterilización del lugar de la infección (LCR y/o sangre) y la retirada de los dispositivos médicos potencialmente contaminados (B-II). En determinadas formas invasivas focales (endocarditis, infecciones osteoarticulares y endoftalmitis) la duración del tratamiento he de ser entre 4 y 12 semanas (B-III).
- 1.
El fluconazol (a dosis diaria de 6-12mg/kg) y la anfotericina B desoxicolato (a dosis diaria de 1mg/kg) son los fármacos de elección para el tratamiento de la CI en niños inmunocompetentes (B-II).
- 2.
La existencia de nefrotoxicidad o el uso simultáneo de fármacos nefrotóxicos desaconsejan la utilización de anfotericina B desoxicolato. En esta situación se ha de optar por una formulación lipídica de dicho fármaco (B-III).
- 3.
La experiencia clínica publicada del uso de otros antifúngicos en niños es limitada. Entre las candinas la experiencia mayor es con caspofungina y micafungina (B-II). Las formulaciones lipídicas de anfotericina B y el voriconazol deben reservarse como fármacos alternativos (B-III).
- 4.
Las recomendaciones para el tratamiento de la CI en niños inmunodeprimidos, especialmente con neutropenia asociada, han de ser similares a las de los pacientes adultos (B-III).
- 1.
El tratamiento de la criptococosis en niños inmunodeprimidos, con afectación del SNC o diseminada, se ha de realizar con anfotericina B desoxicolato (dosis diaria de 1mg/kg) y flucitosina (100mg/kg y día por vía oral dividido en 4 dosis) durante 2 semanas, seguido de fluconazol (dosis diaria de 12mg/kg por vía oral) durante 8 semanas (A-II).
- 2.
Las formas lipídicas de la anfotericina B (dosis diaria de 5mg/kg) se utilizarán de forma exclusiva en los pacientes en los que no pueda usarse la forma de desoxicolato (A-II).
- 3.
En los pacientes inmunodeprimidos, en especial con infección por el VIH, se ha de administrar terapia de mantenimiento con fluconazol (dosis diaria de 6mg/kg) (A-II). La retirada de la terapia de mantenimiento no ha sido evaluada en pediatría, por lo tanto la decisión ha de individualizarse (C-III).
- 4.
En la criptococosis pulmonar se ha de utilizar fluconazol (dosis diaria de 6-12mg/kg) durante más de 6 meses (B-II).
En las infecciones por Trichosporon spp. o Dipodascus capitatus se recomienda el uso de voriconazol o posaconazol (C-III).
Tratamiento antifúngico de las candidiasis invasivas según su localizaciónEn este último apartado se comentan de forma general algunas pautas de tratamiento de la CI con afectación de algún órgano concreto.
Infección de vías urinarias- 1.
Paciente asintomático: la candiduria en el paciente asintomático no debe tratarse salvo en ciertas circunstancias en que se aconseja el uso de fluconazol (A-III): neonatos, neutropénicos y pacientes que van a sufrir una manipulación de la vía urinaria.
- 2.
Pielonefritis: se aconseja el uso de fluconazol a dosis de 3-6mg/kg/día durante 2 semanas (B-III). Como alternativa se puede utilizar anfotericina B o 5-flucitosina a dosis de 25mg/día durante 2 semanas (B-III).
- 3.
Bola fúngica urinaria: se aconseja la misma pauta que en la pielonefritis fúngica más extracción quirúrgica o en su defecto irrigación local con anfotericina B.
Se recomienda el uso de fluconazol a dosis de 6mg/kg/día o anfotericina B en formulación lipídica durante al menos 6 semanas (en artritis candidiásica) o durante 6-12 meses (en osteomielitis) (BIII). Como alternativa puede administrarse una candina (B-III). Se recomienda desbridamiento quirúrgico cuando se requiera.
Infección del sistema nervioso centralSe recomienda el uso de anfotericina B en formulaciones lipídicas con o sin 5-flucitosina durante varias semanas seguido de fluconazol hasta la normalización de la clínica (B-III). Como alternativa (intolerancia a la anfotericina B), se recomienda un azol (fluconazol o voriconazol) a dosis elevadas. En caso de que exista un catéter intraventricular, se aconseja su reemplazamiento.
EndoftalmitisEl tratamiento de elección se sigue considerando que es la anfotericina B desoxicolato con 5-flucitosina (A-III) o el fluconazol (B-III). Como alternativa se puede administrar anfotericina B en formulación lipídica, voriconazol o una candina (B-III). Se aconseja intervención quirúrgica en caso de vitritis (B-III). Se recomienda un mínimo de 4 a 6 semanas de tratamiento.
Infección cardiovascularEndocarditisEl tratamiento de elección continúa siendo la anfotericina B con o sin 5-flucitosina, durante al menos 4 semanas, o bien una candina (B-III). En caso de tratamiento con candinas, se recomiendan usar dosis elevadas (caspofungina 50-150mg/día, micafungina 100-150mg/día, anidulafungina 100-200mg/día). En caso de que la especie de Candida sea sensible al fluconazol, utilizar este fármaco (B-III). Se recomienda recambio valvular. Después continuar con fluconazol como supresión crónica.
Infección de dispositivos endovasculares (marcapasos, desfibriladores, etc.)Se aconseja utilizar la misma pauta que el apartado anterior junto a recambio del dispositivo (B-III). Continuar tratamiento durante 4 a 6 semanas tras la retirada del dispositivo infectado.
TromboflebitisMismas recomendaciones que para candidemia. Valorar incisión y drenaje quirúrgico de la vena afectada.
Infección digestivaCandidiasis orofaríngeaEn afectación moderada a grave, administrar fluconazol 100 a 200mg/día durante 7 a 14 días (A-I). Como alternativa, o bien en caso de infección refractaria al tratamiento indicado, se puede utilizar itraconazol o posaconazol (A-II), voriconazol o anfotericina B en suspensión oral (B-II), candina o anfotericina B parenteral (B-II).
Candidiasis esofágicaUtilizar fluconazol a dosis de 200 a 400mg/día (A-I), o una candina o anfotericina B (B-II) durante 2 a 3 semanas.
Conflicto de ineresesEn los últimos cinco años, J.M.A. ha recibido fondos de investigación del Fondo de Investigación Sanitaria y de la Fundación de Investigación Mutua Madrileña, ha recibido honorarios por ponencias de Pfizer, Gilead Sciences, Merck, y Astellas Pharma y Schering Plough. IR ha participado en actividades promovidas por los laboratorios Pfizer, Gilead Sciences, Merck, Novartis, Astellas Pharma y Janssen-Cilag. C.L. ha recibido fondos de investigación de Gilead Sciences y Astellas Pharma, ha recibido honorarios por ponencias de Pfizer, Gilead Sciences, Merck, y Astellas Pharma. F.A.L. ha recibido fondos para investigación de Gilead, Novartis y Wyeth, ha actuado como asesor de Novartis, Astellas, Janssen Cilag, Wyeth y Ferrer, ha recibido honorarios para ponencias de Novartis, Pfizer, GSK, Gilead, Wyeth, Cephalon, Astellas y Covidien. M.C.E. ha recibido fondos de investigación de Astellas Pharma, bioMerieux, Gilead Sciences, Merck Sharp and Dohme, Pfizer, Schering Plough, Soria Melguizo SA, la Unión Europea, el ALBAN program, la Agencia Española para la cooperación Internacional, del Ministerio de Cultura y Educación de España, Fondo de Investigaciones Sanitarias (FIS), el Instituto de Salud Carlos III, la Fundación Ramón Areces, la Fundación Mutua Madrileña. Ha sido asesor/consultor de the Panamerican Health Organization, Gilead Sciences, Merck Sharp and Dohme, Pfizer, y Schering Plough. Ha recibido honorarios por ponencias de Gilead Sciences, Merck, Pfizer, Astellas Pharma y Schering Plough. B.A. ha recibido fondos para investigación de Pfizer, Novartis, Gilead y MSD y honorarios de asesoría de Pfizer, Gilead, Novartis, Janssen y MSD, forma parte como investigador de la red financiada por el Ministerio de Ciencia e Innovación, Instituto de Salud Carlos III, cofinanciada por el Fondo Europeo de Desarrollo Regional «Una manera de hacer Europa» FEDER, Red Española de Investigación en Patología Infecciosa (REIPI RD06/0008).
Otros autores no declaran tener ningún conflicto de interés.
Los miembros del Grupo de Estudio de Micología de la SEIMC (GEMICOMED) que han participado como comité de consenso de las recomendaciones son los siguientes: José M. Aguado (Hospital Doce de Octubre), Benito Almirante (Hospital de Vall d’Hebron), Francisco Álvarez-Lerma (Hospital del Mar), Marcio Borges (Hospital Son Llátzer), Jordi Carratalá (Hospital de Bellvitge), Carlos Cervera (Hospital Clínic de Barcelona), Rafael de la Cámara (Hospital de la Zarzuela), Julián Torre-Cisneros (Instituto Maimónides de Investigación Biomédica de Córdoba (IMIBIC)-Hospital Reina Sofía-Universidad de Córdoba), Jesús Fortún (Hospital Ramón y Cajal), José Garnacho (Hospital Virgen del Rocío), Joan Gavaldá (Hospital de Vall d¿Hebron), Álvaro Lassaletta (Hospital del Niño Jesús), Cristóbal León (Hospital de Valme), Manuel Lizasoain (Hospital Doce de Octubre), Luis Madero (Hospital del Niño Jesús), Pilar Martín-Dávila (Hospital Ramón y Cajal), José Mensa (Hospital Clínic de Barcelona), Asunción Moreno (Hospital Clínic de Barcelona), Patricia Muñoz (Hospital Gregorio Marañón), José T. Ramos Amador (Hospital de Getafe), Montserrat Rovira (Hospital Clínic de Barcelona), Isabel Ruiz (Hospital de Vall d’Hebron), Jesús Ruiz-Contreras (Hospital Doce de Octubre), Miguel Salavert (Hospital La Fe), Miguel A. Sanz (Hospital La Fe) y Lourdes Vázquez (Hospital Clínico de Salamanca).
| CALIDAD DE LA EVIDENCIA | |
| Grado | Definición |
| I | Evidencia de ≥ 1 ensayo clínico, aleatorizado y controlado |
| II | Evidencia de ≥ 1 ensayo clínico no aleatorizado, o estudio de cohortes o casos-control, preferiblemente de más de un centro |
| III | Recomendación de espertos, basada en experiencia clínica o descripción de casos |
| FUERZA DE LA RECOMENDACIÓN | |
| Categoría | Definición |
| A | Buena evidencia para recomendar su uso |
| B | Moderada evidencia para recomendar su uso |
| C | Pobre evidencia para recomendar su uso |
| D | Moderada evidencia para desaconsejar su uso |
| E | Buena evidencia para desaconsejar su uso |